Госпитальная терапия. Перечень теоретических вопросов по дисциплине госпитальная терап. Вопросы дисциплины для студентов vi курса
 Скачать 1.99 Mb. Скачать 1.99 Mb.
|
|
1. Продромальный, или прединфарктный, период (от нескольких мин до 1-1,5 мес) – клинически проявляется клиникой нестабильной стенокардии с транзиторными ишемическими изменениями на ЭКГ. 2. Острейший перид (от 2-3 ч до 2-3 суток) – часто возникает внезапно, определяется появлением признаков некроза на ЭКГ, характерны различные варианты течения: а) ангинозный вариант (status anginosus, типичный вариант) – чрезвычайно интенсивная, волнообразная, давящая («обруч, железные клещи, сдавливающие грудную клетку»), жгучая («пожар в груди, ощущение кипятка»), сжимающая, распирающая, острая («кинжальная») боль за грудиной, нарастает очень быстро, широко иррадиирует в плечи, предплечья, ключицы, шею, нижнюю челюсть слева, левую лопатку, межлопаточное пространство, длится от нескольких часов до 2-3 сут, сопровождается возбуждением, чувством страха, двигательным беспокойством, вегетативными реакциями, не купируется нитроглицерином. б) астматический вариант (ОЛЖН) – проявляется клиникой сердечной астмы или альвеолярного отека легких; чаще встречается у больных с повторным ИМ, тяжелой АГ, в пожилом возрасте, при дисфункции папиллярных мышц с развитием относительной недостаточности митрального клапана в) аритмический вариант – проявляется пароксизмальной тахикардией, фибрилляцией желудочков, полной АВ-блокадой с потерей сознания и др. г) абдоминальный (гастралгический) вариант – внезапно возникает боль в эпигастральной области, сопровождающаяся тошнотой, рвотой, парезом ЖКТ с резким вздутием живота, напряжением мышц брюшной стенки; чаще встречается при нижней локализации некроза д) церебральный вариант – может начинаться с клинических проявлений динамического нарушения мозгового кровообращения (головная боль, головокружение, двигательные и сенсорные расстройства). е) периферический с атипичной локализацией боли (леворучная, леволопаточная, гортанно-глоточная, верхнепозвоночная, нижнечелюстная) ж) стертый (малосимптомный) Другие редкие атипические варианты ИМ: коллаптоидный; отечный 3. Острый период (до 10-12 дней) – окончательно определяются границы некроза, в нем происходит миомаляция; боль исчезает, характерен резорбционно-некротический синдром (повышение температуры тела до субфебрилльной, нейтрофильный лейкоцитоз, повышение СОЭ со 2-3 сут в течение 4-5 дней, повышение активности ряда кардиоспецифических ферментов в БАК: АсАТ, ЛДГ и ЛДГ1, КФК, КФК-МВ, миоглобина, ТnT, TnI). 4. Подострый период (до 1 мес) – формируется рубец; смягчаются и исчезают проявления резорбционно-некротического синдрома, сердечной недостаточности. 5. Постинфарктный кардиосклероз: ранний (до 6 мес) и поздний (после 6 мес) – консолидация образовавшегося рубца. Диагностика ИМ. Согласно рекомендациям ВОЗ, диагноз ИМ ставится при наличии минимум двух из трех критериев: 1. характерный болевой синдром (status anginosus), не купирующийся нитроглицерином 2. изменения на ЭКГ, типичные для некроза миокарда или ишемии С 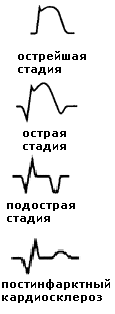 огласно Bayley, ЭКГ при ИМ формируется по влиянием трех зон: зоны некроза – расположена в центре очага поражения (зубец Q), зоны повреждения – расположена по периферии от зоны некроза (сегмент ST), зоны ишемии – расположена по периферии от зоны повреждения (зубец Т) огласно Bayley, ЭКГ при ИМ формируется по влиянием трех зон: зоны некроза – расположена в центре очага поражения (зубец Q), зоны повреждения – расположена по периферии от зоны некроза (сегмент ST), зоны ишемии – расположена по периферии от зоны повреждения (зубец Т)Типичные изменения, характерные для Q-инфаркта миокарда: 1) острейший период – вначале высокий заостренный зубец Т (имеется только зона ишемии), затем появляется куполообразная элевация сегмента ST и его слияние с зубцом Т (появляется зона повреждения); в отведениях, характеризующих противоположные инфаркту зоны миокарда может регистрироваться реципрокная депрессия сегмента ST. 2) острый период – появляется зона некроза (патологический зубец Q: длительность более 0,03 с, амплитуда более ¼ зубца R в отведениях I, aVL, V1-V6 или более ½ зубца R в отведениях II, III, aVF), зубец R может уменьшиться или исчезнуть; начинается формирование отрицательного зубца Т. 3) подострый период – сегмент ST возвращается на изолинию, формируется отрицательный зубец Т (характерно наличие только зон некроза и ишемии). 4) постинфарктный кардиосклероз – сохраняется патологический зубец Q, амплитуда отрицательного зубца Т может уменьшиться, со временем он может стать сглаженным или даже положительным. Для nonQ-инфаркта миокарда изменения на ЭКГ будут происходить в зависимости от стадии лишь с сегментом ST и зубцом Т. Помимо типичных изменений на ЭКГ на ИМ может указывать впервые возникшая полная блокада левой ножки пучка Гиса. Топическая диагностика ИМ по данным ЭКГ: переднеперегородочный – V1-V3; передневерхушечный – V3, V4; переднебоковой – I, aVL, V3-V6; передний обширный (распространенный) – I, II, aVL, V1-V6; переднезадний – I, II, III, aVL, aVF, V1-V6; боковой глубокий – I, II, aVL, V5-V6; боковой высокий – I, II, aVL; заднедиафрагмальный (нижний) – II, III, aVF. При малой информативности стандартной ЭКГ можно снять ЭКГ в дополнительных отведениях (по Небу и т.д.) или сделать кардиотопографическое исследование (60 отведений). 3. характерная динамика сывороточных ферментов.
Другие методы исследования при ИМ: а) неинвазивные: сцинтиграфия с 99mТс-пирофосфатом (накапливается в зоне инфаркта, формируя «горячий» очаг) и с 201Тl (аккумулируется в жизнеспособном миокарде, формируя в зоне инфаркта «холодный» очаг); радионуклидная вентрикулография; двухмерная эхокардиография (выявляет локальные нарушения сократимости миокарда, разрывы миокарда желудочков и папиллярных мышц, истинные и ложные аневризмы, внутрисердечные тромбы, жидкость в перикарде и др.) б) инвазивные: вентрикулография (позволяет уточнить наличие и локализацию патологических движений стенки сердца у больных с рефрактерным болевым синдромом и неинформативной ЭКГ), коронарография (позволяет выявить окллюзию коронарной артерии и решить вопрос о целесообразности АКШ или балонной ангиопластики). Дифференциальная диагностика ИМ проводится с рядом заболеваний: а) ТЭЛА – характерны: анамнестические данные в отношении начала заболевания (связь развития ТЭЛА с тяжелыми переломами, осложненными родами, тромбозом глубоких вен нижних конечностей); более выраженный цианоз верхней половины туловища; кровохаркание и развитие инфаркта легкого (шум трения плевры, инфильтрация легочной ткани на рентгенограмме легких); ЭКГ-признаки - отклонение ЭОС сердца вправо, высокие не расширенные Ρ в отведениях II, III, aVF, V1-V2 (перегрузка правого предсердия), глубокий (но не широкий) QIII при отсутствии QII; дефект накопления изотопа на сканограмме легких; невысокое содержание в крови ЛДГ-1, отсутствие в крови КФК-МВ, тропонина; наличие участка просветления легочного поля на рентгенограмме легких на стороне поражения. б) расслаивающая аневризма аорты – характерно: внезапное появление чрезвычайно интенсивной боли в грудной клетке без предшествующего периода нарастания; иррадиация боли обширная (обе руки, спина) с последующей иррадиацией боли сверху вниз (по мере расслаивания стенки аорты); исчезновение пульса на обеих лучевых артериях; резистентность боли к многократным инъекциям наркотиков; появление анемии; отсутствие инфарктных изменений ЭКГ; признаки аневризмы аорты и ее расслаивания при УЗИ. в) острый перикардит – характерно: связь боли в области сердца с дыханием, движениями тела, положением больного (усиливается боль в положении на спине и ослабевает в положении сидя); усиление боли в области сердца во время кашля; шум трения перикарда в зоне абсолютной тупости сердца, который в отличие от ИМ сохраняется более продолжительное время и появляется сразу в начале перикардита (при ИМ обычно на 2-3 сутки от начала ангинозного приступа); конкордатное смещение интервала ST кверху от изолинии, отсутствие патологического зубца Q. г) идиопатический миокардит Абрамова-Фидлера – характерно: развитие заболевания преимущественно у молодых людей; отсутствие факторов риска ИБС; менее острое начало; отсутствие характерной для ИМ динамики ЭКГ, в частности, подъема интервала ST с последующим снижением до изолинии; патологический зубец Q бывает редко; диффузное поражение обоих желудочков сердца и диффузное, а не сегментарное нарушение кинетики миокарда по данным эхокардиографии; отсутствие динамики высоких показателей в крови аспарагиновой аминотрансферазы, креатинфосфокиназы; высокая активность этих ферментов наблюдается длительно (до ликвидации воспаления миокарда). д) спонтанный пневмоторакс – характерны: внезапное появление резкой боли в грудной клетке и одышки, цианоза; отсутствие дыхательных движений соответствующей половины грудной клетки; отсутствие дыхательных шумов и наличие тимпанита над пораженной областью; типичная рентгенологическая картина (участок просветления, лишенный легочного рисунка, расположенный по периферии легочного поля и отделенный от спавшегося легкого четкой границей); отклонение ЭОС вправо, высокие зубцы Ρ в отведениях II, III, V1-V2, отсутствие типичных ЭКГ-признаков ИМ. е) острый панкреатит – характерны: связь развития заболевания с приемом обильной жирной, жареной пищи, алкоголя; интенсивная боль в эпигастрии, левом верхнем квадранте живота (часто опоясывающего характера), продолжающаяся несколько часов, сопровождающаяся длительной рвотой, не приносящей облегчения; значительное повышение температуры тела, часто с ознобами; выраженная болезненность живота при его глубокой пальпации в проекции поджелудочной железы; отсутствие зубца Q на ЭКГ и типичного подъема интервала ST (обычно изменения ЭКГ носят диффузный характер в виде смещения интервала ST книзу от изолинии и отрицательного зубца Т); высокий уровень в крови и моче α-амилазы. ж) перфоративная язва желудка или двенадцатиперстной кишки – характерно: отсутствие иррадиации боли в загрудинную и прекардиальную область (чрезвычайно резкая боль локализуется в эпигастрии); внезапное появление интенсивной боли в эпигастрии без предшествующего периода нарастания боли; доскообразное напряжение мышц живота; обнаружение при рентгенографии органов брюшной полости свободного воздуха между печенью и диафрагмой; отсутствие характерных инфарктных изменений ЭКГ; тсутствие повышения в крови биомаркеров некроза в миокарде (тропонинов, КФК-МВ). Тактика ведения и лечение неосложненного ИМ. 1. Реанимационные мероприятия (не менее 30 мин): кардиомониторирование, непрямой массаж сердца и ИВЛ; дефибрилляция в максимально ранние сроки (I разряд – 200 Дж, II – 300 Дж; III – 360 Дж и так далее), при отсутствии эффекта – адреналин (в/в, под язык, внутрисердечно), при отсутствии эффекта – антиаритмическая терапия (лидокаин с повторной дефибрилляцией); 4% NaHCO3 50-100 мл в/в (в связи с метаболическим ацидозом). 2. Купирование боли: нейролептанальгезия (1-2 мл 0,005% р-ра фентанила + 2-4 мл 0,25% р-ра дроперидола в/в медленно в 10 мл физ. р-ра), атаралгезия (особенно при выраженном возбуждении, чувстве страха; 1 мл 2% р-ра промедола + 2 мл диазепама в/в медленно в 10 мл физ.р-ра), морфин по 2-5 мг в/в дробно каждые 5-15 мин до полного устранения боли (при его передозировке: налорфин 1-2 мл 0,5% р-ра в/в), клофелин 1 мл 0,01% р-ра в/в медленно, закись азота, натрия оксибутират. 3. Ограничение зоны ишемического повреждения в остром периоде ИМ. а) восстановление коронарного кровотока: 1) кислородотерапия (через носовые канюли, 2-4 л/мин). 2) тромболитическая терапия: стрептокиназа 1,5 млн ЕД в 100 мл физ. р-ра в/в капельно в течение 30 мин + аспирин 325 мг разжевать (для профилактики аллергических реакций предварительно вводят 90-120 мг преднизолона или 75-150 мг гидрокортизона в/в) ИЛИ тканевой активатор плазминогена / альтеплаза в/в болюсно 10 мг, затем 50 мг в течение 1-ого часа и по 20 мг в течение 2-ого и 3-его часа Показания к тромболизису: боль в грудной клетке ишемического характера продолжительностью не менее 30 минут, не купирующаяся повторным приемом нитроглицерина; подъем сегмента ST на 1-2 мм и более по меньшей мере в двух смежных грудных отведениях (при подозрении на передний инфаркт миокарда) или в двух из трех «нижних» отведений от конечностей - II, III, aVF (при подозрении на нижний инфаркт миокарда); появление блокады одной из ножек пучка Гиса или идиовентрикулярного ритма; возможность начать тромболитическую терапию не позднее 12 часов от начала заболевания (но лучше в первые 6 ч !) Абсолютные противопоказания к тромболизису: острое кровотечение; недавнее (до 10 дней) кровотечение из желудочно-кишечного тракта или мочеполовых путей; хирургические вмешательства, травмы, сердечно-легочная реанимация давностью до 10 дней; травма или хирургическое вмешательство на головном или спинном мозге в течение последних 2 месяцев; геморрагический инсульт в анамнезе; геморрагические диатезы, включая тромбоцитопению (тромбоцитов меньше 100 000 в 1 мм3); неконтролируемая АГ (АД выше 200/120 мм рт. ст.); подозрение на расслаивающую аневризму аорты; злокачественные новообразования; аллергические реакции на тромболизис в анамнезе (при введении стрептокиназы и АПСАК); применение стрептокиназы в последние 6 мес Тромболизис эффективен, если: а) боль купировалась или уменьшилась б) сегмент ST снизился до изолинии в) появились аритмии реперфузионного характера (реакция оживающего миокарда). После доставки больного в стационар: ЭКГ каждые 3 часа (лучше постоянное кардиомониторирование) + однократно полный перечень всех кардиоспецифических ферментов (точка отсчета), в последующем ислледование тех ферментов, которые должны появиться на момент исследования (в зависимости от динамики ИМ). 3) антитромботическая терапия: - аспирин 160-325 мг однократно разжевать, затем 75-160 мг/сут ежедневно или при непереносимости и противопоказаниям тиклопидин / тиклид 250 мг 2 раза/сут, клопидогрель / плавикс 75 мг 1 раз/сут - гепаринотерапия (через 6-12 часов после тромболизиса): гепарин 5.000 ЕД в/в болюсно, затем по 1.000 ЕД/час в течение 48-72 часов в/в под контролем АЧТВ (должно увеличиться в 1,5-2 раза от исходного) ИЛИ низкомолекулярные гепарины (надропарин / фраксипарин 85-100 МЕ/кг 2 раза/сутки, дальтепарин / фрагмин 100-120 МЕ/кг 2 раза/сутки, эноксапарин / клексан 1 мг/кг 2 раза/сутки) 4) инвазивные манипуляции (балонная ангиопластика со стентированием, аорто-коронарное шунтирование) б) гемодинамическая разгрузка миокарда: 1) ингибиторы АПФ: каптоприл 12,5-100 мг/сут, эналаприл / берлиприл / ренитек 2,5-20 мг/сут, лизиноприл / диротон 5-10 мг/сут 2) бета-блокаторы: пропранолол / обзидан в/в болюсно по 1-2 мг каждые 5 мин до суммарной дозы 10 мг или снижения ЧСС до 55 уд/мин с последующим пероральным приемом по 20-80 мг каждые 6 часов 3) нитраты: нитроглицерин (2-4 мл 1% р-ра), перлинганит (20-40 мл 0,1% р-ра) или изосорбида динитрат / изокет (20-40 мл 0,1% р-ра) в/в капельно в физ. р-ре с начальной скоростью 10 мкг/мин с последующим увеличением на 5 мкг/мин каждые 5-10 мин в течение 48-72 ч (при этом САД должно быть не менее 100 мм рт.ст., ЧСС не выше 100 уд/мин) в) метаболическая кардиопротекция: альфа-токоферол по 2 мл 20-30% р-ра в/м 2 раза/сутки первые 3 дня и 1 раз в сутки в следующие 10-12 дней + фосфокреатинин / неотон 8 г/сут в/в 5 дней + триметазидин / предуктал по 20 мг внутрь 3 раза/сутки + поляризующая смесь (400 мл 20% р-ра глюкозы, 2-3 г калия хлорида, 4-5 г магния сульфата, 32 ЕД инсулина) в/в капельно 4. Профилактика осложнений. МСЭ: общая нетрудоспособность при мелкоочаговом ИМ – 55-65 дней (из них в стационаре – 3-4 нед), при крупноочаговом – 60-80 дней (из них в стационаре – 4-5 нед). Реабилитация при ИМ 3-х этапная: | |||||||||||||||||||||||||||||||||||
