Клин. фарма ЭКЗАМЕН. 1. Предмет и задачи клинической фармакологии. Клиническая фармакология (КФ)
 Скачать 0.86 Mb. Скачать 0.86 Mb.
|
|
Основные симптомы аритмий. Симптомы аритмии могут проявляться абсолютно по-разному, в зависимости от вида аритмии.
Принципы лечения:
54. Клиническая фармакология антиаритмиков. Классификация атиаритмических средств. Клиническая фармакология новокаинамида, лидокаина, этацизина, пропафенона, кордарона, соталола. Антиаритмические средства - лекарственные средства, применяемые при нарушениях ритма сокращений сердца. Ритм сокращений сердца в норме определяется основным водителем ритма - синусным узлом. Импульсы, генерируемые в синусном узле, по проводящей системе сердца достигают клеток рабочего миокарда и вызывают их сокращение. 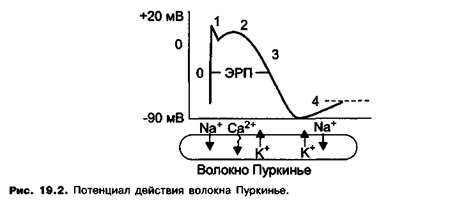 Фаза 0 — быстрая деполяризация, вызванная входящим током ионов натрия. Фаза 1 — ранняя реполяризация обусловлена выходом ионов калия. Фаза 2 — плато, медленным входом ионов кальция в клетку. Фаза 3 — поздняя реполяризация, вызванной выходом ионов К+ из клетки. Период, в течение которого не удается вызвать распространяющееся возбуждение, определяют как эффективный рефрактерный период (ЭРП). Фаза 4 — медленная диастолическая деполяризации, вызвана медленно нарастающим входящим натриевым током (и лишь в незначительной степени входящим кальциевым током). Классификация E.Vaughan-Williams: 1 класс - средства, действующие на натриевые каналы.
2 класс - бета-адреноблокаторы пропранолол (анаприлин, обзидан, индерал) атенолол (тенормин) метопролол (беталок) 3 класс - средства, удлиняющие реполяризацию и действующие на калиевые каналы амиодарон (кордарон, ритмиодарон) соталол (соталекс) ибутилид (корвет) дофетилид (тикозин) 4 класс - кальциевые блокаторы верапамил (изоптин) дилтиазем Новокаинамид тормозит входящий быстрый ток ионов натрия, снижает скорость деполяризации в фазу 0. Угнетает проведение импульсов по предсердиям, AV узлу и желудочкам, удлиняет эффективный рефрактерный период предсердий. Подавляет автоматизм синусного узла и эктопических водителей ритма, увеличивает порог фибрилляций миокарда желудочков. Фармакокинетика: после приема внутрь всасывается до 95% принятой дозы. Биотрансформируется в печени. Экскретируется почками. Проходит через плаценту и проникает в грудное молоко. Показание: трепетание предсердий, пароксизмальная мерцательная аритмия, наджелудочковая тахикардия, желудочковая экстрасистолия, желудочковая тахикардия. Противопоказания: гиперчувствительность, AV блокада (при отсутствии искусственного водителя ритма сердца), трепетание или мерцание желудочков, аритмия на фоне интоксикации сердечными гликозидами, лейкопения. Побочные эффекты: галлюцинации, депрессия, миастения, головокружение, головная боль, судороги, тошнота, диарея, горечь во рту, снижение АД, снижение сократимости миокарда, желудочковая пароксизмальная тахикардия, сердечная недостаточность. Взаимодействие: усиливает эффект антиаритмических, холинолитических и цитостатических средств, миорелаксантов, побочные эффекты бретилия тозилата. Снижает активность антимиастенических средств. Лидокаин замедляет скорость быстрой деполяризации (фаза 0) волокон Пуркинье в меньшей степени, чем хинидин ускоряет реполяризацию (фаза 3). В связи с этим лидокаин, действуя на волокна Пуркинье:
Показания к применению: Желудочковые тахиартмии и экстрасистолии, в частности, при инфаркте миокарда. Профилактика фибрилляции при инфаркте. Побочные эффекты: Умеренное угнетенние атриовентрикулярной проводимости (противопоказан при атриовентрикулярном блоке II - III степени). Противопоказания: гиперчувствительность, наличие в анамнезе эпилептиформных судорог на лидокаин, WPW-синдром, кардиогенный шок, слабость синусного узла, блокады сердца (AV, внутрижелудочковая, синусно-предсердная), тяжелые заболевания печени, миастения. Взаимодействие: бета-адреноблокаторы повышают вероятность развития брадикардии и гипотензии. Норэпинефрин и бета-адреноблокаторы, уменьшая печеночный кровоток, снижают (возрастает токсичность), изопреналин и глюкагон — увеличивают клиренс лидокаина. Циметидин повышает концентрацию в плазме (вытесняет из связи с белками и замедляет инактивацию в печени). Барбитураты, вызывая индукцию микросомальных ферментов, стимулируют деградацию лидокаина и снижают его активность. Антиаритмики (амиодарон, верапамил, хинидин, аймалин) потенцируют кардиодепрессию. Пропафенон значительно замедляет скорость быстрой деполяризации волокон Пуркинье (фаза 0) и замедляет фазу 4, не влияя на фазу 3. Фармакокинетика: после приема внутрь всасывание составляет более 95%. Биодоступность нелинейно возрастает с повышением дозы: при увеличении разовой дозы со 150 до 300 мг она возрастает с 5 до 12%, а до 450 мг —до 40–50%. Прохождение через ГЭБ и плацентарный барьер незначительно. Объем распределения — 3–4 л. Связь с белками плазмы и внутренних органов (печень, легкие и др.) — 85–97%. Метаболизируется почти полностью. Показания к применению: Желудочковые и в меньшей степени предсердные тахиаритмии и экстрасистолия при неэффективности других противоаритмических средств. Побочные эффекты: Снижение сократимости миокарда Затруднение атривентрикулярной проводимости Выраженное аритмогенное действие (у 10-15% больных) Противопоказания: гиперчувствительность, тяжелые формы хронической сердечной недостаточности в стадии декомпенсации, рефрактерная хроническая сердечная недостаточность; кардиогенный шок синдром слабости синусового узла, синдром «тахикардия-брадикардия», инфаркт миокарда, период грудного вскармливания, возраст до 18 лет (эффективность и безопасность не установлены). Применять с осторожностью: хроническая обструктивная болезнь легких, миастения, печеночный холестаз, печеночная и/или почечная недостаточность. Взаимодействие: сочетание с лидокаином противопоказано (усиливается кардиодепрессивный эффект). Повышает плазменную концентрацию пропранолола, антикоагулянтов непрямого действия, циклоспорина. Усиливает эффект варфарина (блокирует метаболизм). При одновременном применении с бета-адреноблокаторами, трициклическими антидепрессантами возможно усиление антиаритмического действия, с местными анестетиками — увеличение риска поражения ЦНС. Амиодарон — препарат смешанного типа действия: блокирует калиевые, а также натриевые и кальциевые каналы, кроме того, обладает неконкурентной β-адреноблокирующей активностью. Увеличивает длительность потенциала действия и ЭРП. Большое значение в противоаритмическом действии амиодарона имеет снижение автоматизма, возбудимости и проводимости синоатриального и атрио вентрикулярного узлов. Фармакокинетика: биодоступность после приема внутрь составляет почти 50%. Связывание с белками плазмы — 96%. Обладает способностью к выраженной аккумуляции, накапливается в хорошо перфузируемых органах (печень, легкие и селезенка) и депонируется в жировой ткани. Преодолевает плацентарный барьер (10–50%) и проникает в грудное молоко. Основной путь выделения — через желчь. Показания к применению: различные формы тахиаритмий и экстрасистолий, он уменьшает потребность миокарда в кислороде (вслед ствие блокады Β1-адренорецепторов сердца) и расширяет коронарные сосуды (вследствие блокады α-адренорецепторов и кальциевых каналов), в связи с чем оказывает антиангинальное действие при стенокардии. Побочные эффекты:
Противопоказания: гиперчувствительность, синусовая брадикардия, AV блокада, синдром синусовой недостаточности, выраженные нарушения проводимости, кардиогенный шок, дисфункция щитовидной железы. Взаимодействия: бета-адреноблокаторы увеличивают риск возникновения гипотензии и брадикардии. Несовместим с БКК (повышается вероятность развития AV блокады и гипотензии). Колестирамин уменьшает T1/2 и уровень амиодарона в плазме, циметидин — увеличивает. Усиливает эффект непрямых антикоагулянтов, препаратов наперстянки. Повышает концентрацию циклоспорина в крови. Этацизин угнетает скорость нарастания фронта потенциала действия, не изменяет потенциал покоя. В зависимости от дозы может уменьшать длительность потенциала действия. Не изменяет существенно эффективные рефрактерные периоды желудочков и предсердий. Угнетает быстрый входящий натриевый ток и, в меньшей степени, медленный входящий кальциевый ток. Фармакокинетика: быстро всасывается из ЖКТ и определяется в крови через 30–60 мин. Биодоступность — 40%. Интенсивно метаболизируется при первом прохождении через печень. Этацизин выводится почками в виде метаболитов. Этацизин проникает через плацентарный барьер. Выделяется с грудным молоком. Показания: наджелудочковая и желудочковая экстрасистолия; пароксизмы мерцания и трепетания предсердий; желудочковая и наджелудочковая тахикардия. Противопоказания: гиперчувствительность, выраженные нарушения проводимости (в т.ч. синоатриальная блокада, AV блокада II и III степени при отсутствии искусственного водителя ритма), нарушение выраженная гипертрофия миокарда левого желудочка;кардиогенный шок; выраженная артериальная гипотензия; хроническая сердечная недостаточность II и III функционального класса; выраженные нарушения функций печени и/или почек; беременность; период лактации. Побочные эффекты: удлинение интервала PQ, расширение зубца Р и комплекса QRS, головокружение, головная боль, пошатывание при ходьбе или поворотах головы, небольшая сонливость; в отдельных случаях — диплопия, парез аккомодации, тошнота. Взаимодействия: комбинация бета-адреноблокаторов с этацизином может усиливать противоаритмический эффект, особенно по отношению к аритмиям, провоцируемым физической нагрузкой или стрессом. Соталол неселективно блокирует бета-адренорецепторы и калиевые каналы (в высоких дозах), не имеет внутренней симпатомиметической и мебраностабилизирующей активности. Увеличивает время реполяризации предсердий и желудочков (замедляет ток калия) и продолжительность потенциала действия с одновременным удлинением эффективного и абсолютного рефрактерных периодов (III класс антиаритмических препаратов). Фармакокинетика: быстро и полностью абсорбируется из ЖКТ. Биодоступность — 89–100%, прием пищи, особенно молочных продуктов. Плохо проходит через ГЭБ. Проникает через плацентарный барьер и в грудное молоко. Практически не метаболизируется в печени. Показания: желудочковые аритмии: фибрилляция, рефрактерные формы, тахикардии, артериальная гипертензия; гипертрофическая кардиомиопатия, профилактика и лечение инфаркта миокарда. Побочные эффекты: аллергические реакции, головокружение, головная боль, отек легких, бронхоспазм, тошнота и рвота, боль в спине. Противопоказания: гиперчувствительность, сердечная недостаточность синоатриальная блокада, синдром слабости синусного узла, кардиогенный шок, выраженные нарушения периферического кровообращения, отек гортани, тяжелый аллергический ринит. Взаимодействия: гипотензию усиливают трициклические антидепрессанты, барбитураты, производные фенотиазина, наркотические анальгетики, галоперидол, вазодилататоры, диуретики. Сердечные гликозиды, резерпин, клонидин, альфа-метилдофа, гуанфацин потенцируют урежение ЧСС и торможение внутрисердечной проводимости, антагонисты кальция — блокаду бета-адренорецепторов, амиодарон — риск аритмий; производные сульфонилмочевины — гипогликемию; хинолоны — увеличивают биодоступность. Ослабляет эффект теофиллина и действие бета2-адреномиметиков. Повышает уровень флекаинида и лидокаина в плазме. 55. Инфаркт миокарда. Определение. Основные клинические симптомы. Осложнения. Первая помощь. Инфаркт миокарда - клиническая форма ишемической болезни сердца, характеризующаяся развитием локального (органического) некроза миокарда вследствие остро возникшего несоответствия коронарного кровотока потребностям миокарда. Факторы риска, способствующие развитию ИБС
Патогенез ИМ:
Классификация ИМ
Основные клинические симптомы:
Первая помощь: 1. Вызвать скорую помощь (желательно специализированную кардиологическую или реаниматологическую бригаду). 2. Снижение нагрузки на сердце - лечь, принять успокоительные препараты. 3. Прием нитроглицерина под язык до купирования болевого приступа. 4. Аспирин 325 мг - разжевать. 5. Попытаться купировать боль (анальгин, нестероидные противоспалительные препараты). При подозрении на остановку сердца (отсуствие сознания, дыхания, пульса на сонных артериях, артериального давления) следует незамедлительно приступить к реанимационным мероприятиям: Прекардиальный удар (короткий сильный удар кулаком в область грудины). Может оказаться эффективным в первые секунды фибрилляции желудочков. При неэффективности необходимо незамедлительно начать непрямой массаж сердца и вентиляцию легких методом рот-в-рот или рот-в-нос. Эти мероприятия следует продолжать до приезда скорой. 56. Клиническая фармакология средств, влияющих на гемостаз: прямые и непрямые антикоагулянты. Классификация, фармакодинамика, фармакокинетика, показания, побочное действие, противопоказания, взаимодействие с другими средствами. |
