Практика Хирургия. 1 Заболевания и повреждения органов грудной клетки Плевральные пункции (асс.)
 Скачать 10.28 Mb. Скачать 10.28 Mb.
|
|
Холецистэктомия (от: сhole — желчь, cyst — пузырь, ectomy — удаление) — операция по удалению желчного пузыря. Несмотря на развитие нехирургических методов, остаётся главным средством лечения холецистита. Назначается в случае безуспешности диет и ультразвуковых методов (каждый год в Америке более 500 000 операций). Содержание [убрать]
Полостная хирургия[править | править вики-текст] Лапароскопическая хирургия[править | править вики-текст] Операция выполняется под наркозом, так что пациент спит, не ощущая никаких болей. Лапароскопическая холецистэктомия делается через проколы брюшной стенки. Наиболее часто применяемая техника операции предусматривает выполнение четырех проколов, из которых два имеют длину по 5 миллиметров, и другие два имеют длину по 10 миллиметров. Последствия[править | править вики-текст] В большинстве случаев отрицательных последствий нет. Возрастает риск дислипопротеинемии. Примерно у 40% больных, которым проводится холецистэктомия по причине камней желчного пузыря, после операции проявляется так называемый постхолецистэктомический синдром, выражающийся в проявлении тех же клинических симптомов, что были до операции холецистэктомии (фантомные боли и т.п.) и дисфункциях сфинктера Одди.[1] б) спленэктомия Спленэктомия [править | править вики-текст] Материал из Википедии — свободной энциклопедии Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 19 апреля 2013; проверки требует 1 правка. Спленэктоми́я (от др.-греч. σπλήν — селезёнка и ἐκτομή — вырезание, усечение) — хирургическая операция по удалению селезёнки. Содержание [убрать]
История[править | править вики-текст] Первые попытки выполнения спленэктомии, совершённые в начале XIX века, не были удачными: все оперативные вмешательства привели к летальному исходу. Первую успешную спленэктомию по поводу кисты селезёнки выполнил Жюль Пеан в 1867 году. Последующие полвека к спленэктомии прибегали эпизодически, главным образом, при изолированном поражении селезёнки. В 1916 году спленэктомию при идиопатической тромбоцитопенической пурпуре выполнил Шлоффер (англ.)русск.. Это событие способствовало началу развития хирургических методов лечения заболеваний крови. В Советском Союзе разработкой вопросов спленэктомии активно занимались П. А. Герцен, В. И. Казанский, А. Н. Бакулев, В. Р. Брайцев, Д. М. Гроздов[1]. Показания[править | править вики-текст]
Классификация хирургических доступов к селезёнке[править | править вики-текст]
в) билиодигистивные анастомозы Пузырный проток показан снаружи. Его длина может быть различной, но обычно она составляет 3-5 см. Средний диаметр вблизи желчного пузыря составляет 2.5 мм, а дистальныи диаметр вблизи общего желчного протока—3 мм. Снаружи он имеет вид скрученной трубки из-за наличия косо ориентированных бороздок, разделенных расширениями и придающих протоку вид спирали, которая, однако, ограничивается проксимальной половиной или 2/3 протока. Дистальныи конец имеет вид цилиндра. Это объясняется тем, что проксимальная часть протока имеет клапаны Heister, в то время как дистальная часть их не имеет. На рисунке изображены нерасширенный общий желчный проток диаметром 6-8 мм и ветви общего печеночного протока диаметром 3 мм. Пузырный проток изнутри имеет неровный вид из-за складок слизистой оболочки, или клапанов Гейстера, которые занимают проксимальную половину или две трети длины протока (спиральная часть), в то время как дистальный конец (гладкая часть) не имеет клапанов. Клапаны Гейстера представляют собой полулунные образования с одним краем, прикрепленным к стенке пузырного протока, и другим, свободным краем, который выступает в просвет протока, следуя в косом направлении, сходном с направлением бороздок на его наружной поверхности. Несмотря на то, что соединение полулунных клапанов придает пузырному протоку изнутри вид спирали, настоящей непрерывной спирали они не образуют. Каждый клапан сохраняет свою индивидуальность, они имеют различные направления и чередуются, что делает их изнутри похожими на спираль. У этих пациентов панкреатодуоденальную резекцию нужно выполнять без удаления желчного пузыря, пересекая общий желчный проток на расстоянии 10 мм от места впадения пузырного протока, как показано на верхнем рисунке. Через короткую культю общего желчного протока в пузырный проток вводят тонкий изогнутый закрытый гемостатический зажим, как показано на центральном рисунке. Этот зажим обычно легко проходит через гладкую часть вверх, к наиболее дистальному клапану Гейстера в спиральной части. Чтобы продвинуть зажим вперед, необходимо ввести его конец в пространство между свободным краем клапана и противоположной стенкой пузырного протока. Осторожно открывая и закрывая зажим, разрушают наиболее дистальныи клапан. Хирург может ощущать разрушение клапана и видеть расширение пузырного протока в этом секторе. Разрушив дистальныи клапан, зажим продвигают дальше вверх к следующему клапану, который имеет уже другое направление, чем предыдущий. Затем таким же образом разрушают этот и все остальные клапаны пузырного протока и получают гладкий цилиндрический проток большего диаметра и с более тонкими стенками. Если желчный пузырь слишком близко прилегает к нижней поверхности печени, бывает необходимо частично или полностью выделить желчный пузырь из его ложа, как показано в данном случае, для формирования анастомоза с тощей кишкой. Если пузырная артерия и ее наиболее важные ветви защищены, то кровоснабжение желчного пузыря не нарушится. Если такая проблема все же имеет место, ее легко разрешить, резецировав дно или часть тела желчного пузыря, а затем сформировав анастомоз оставшейся части желчного пузыря с тощей кишкой. Клапаны пузырного протока разрушены, и конец зажима можно ввести в желчный пузырь. Пузырный проток превращен в цилиндрический проток, гладкий и большего диаметра, такого же вида, как и печеночный проток. Через такой проток желчь сможет проходить свободно. На верхнем рисунке показан наружный вид расширенного пузырного протока. На нижнем рисунке показано продольное сечение расширенного пузырного протока. Когда все клапаны Гейстера в пузырном протоке разрушены, переходят к герметичному закрытию культи общего желчного протока, как показано на рисунке, не оставляя слепой культи. После этого формируют анастомоз дна желчного пузыря с петлей тощей кишки способом «конец в бок», накладывая два ряда швов. Внутренний, или слизистый, слой следует ушивать хромированным кетгутом 4-0, а наружный шов между серозной оболочкой желчного пузыря и серозно-мышечным слоем тощей кишки — шелком, хлопком или нерассасывающимися синтетическими нитями. Не обязательно, чтобы диаметр анастомоза был более 3 см, потому что потокжелчи будет регулироваться диаметром печеночного и пузырного протоков. Нижний рисунок свидетельствует, что холецистоеюнальный анастомоз выполнен в дистальной части тела желчного пузыря путем резекции дна и проксимальной части тела желчного пузыря. Этот вариант можно применить, когда имеются сомнения в достаточном кровоснабжении желчного пузыря. Это исключительный случай. С другой стороны, выделять весь желчный пузырь из его ложа требуется крайне редко. На этом рисунке изображена полностью завершенная панкреатодуоденальная резекция при отсутствии расширения желчных протоков. Как можно видеть, произведена гемигастрэктомия сдвустороннеи стволовой ваготомиеи и впередиободочной гастроеюностомией. Культя поджелудочной железы анастомозирована с задней стенкой желудка методом имплантации. Силастиковая трубка отводит секрет поджелудочной железы наружу. Отток желчи восстанавливают формированием холецистоеюнального анастомоза с предварительным разрушением клапанов Гейстера в пузырном протоке. Петля тощей кишки проведена вверх через брыжейку поперечной ободочной кишки правее среднеободочных сосудов. Между петлей тощей кишки и брыжейкой ободочной кишки наложены несколько швов для предупреждения внутреннего ущемления. Панкреатодуоденальная резекция с сохранением привратника у пациента с нерасширенными желчными протоками. Сформирован анастомоз «конец в бок» между короткой культей двенадцатиперстной кишки и тощей кишкой на расстоянии 15-20 см от холецистоеюноанастомоза. Культя поджелудочной железы анастомозирована с задней стенкой желудка. Для отведения наружу панкреатического секрета тонкая силастиковая трубка зафиксирована в протоке поджелудочной железы и выведена наружу через переднюю стенку желудка и дальше за пределы его тела. После предварительного разрушения клапанов Геистера сформирован анастомоз желчного пузыря с тощей кишкой по ранее описанной методике. г) показания к ревизии желчевыводящих путей — Опишите сегмевтарное строение печени. По Куино печень содержит УШ сегментов (рис. 22). С висцеральной поверхности I сегмент — хвостатая доля, остальные семь сегментов идут один за другим по контуру печени в направлении, обратном ходу часовой стрелки. Левая доля содержит П, Ш, квадратная — IV сегмент, правая доля — V, VI, VII сегменты. На диафрагмальной поверхности правой доли (в дорсальном отделе) находится Vin сегмент. — Как определить функциональную способность печени? Показатели синтетической функции печени оцениваются по содержанию сывороточных белков (альбумин, фибриноген), состоянию факторов свертывающей системы (коагулограмма), холестерину крови, концентрации глюкозы крови; показатели дезинтоксикационной функции гепатоцитов — по содержанию аммиака, количеству непрямого (свободного) билирубина в сыворотке крови; показатели выделительной функции гепатоцитов — по содержанию непрямого билирубина, щелочной фос-фатазы, гамма-глютамилтрансферазы; степень повреждения гепатоцитов оценивается по активности ACT и АЛТ в сыворотке крови. — Какие применяют инструментальные методы исследования печени? УЗИ (позволяет получить информацию о состоянии паренхимы печени, сосудов и желчных протоков), КТ и МРТ (более информативны), радиоизотопное сканирование, гепатобилиар-ное сканирование (получение изображения печени и билиарно-го дерева), лапароскопия, пункционная биопсия. — Какие встречаются доброкачественные опухоли печени? Гемангиома (5—7% больных), гепатоцеллюлярная аденома, локальная узловая гиперплазия, детская гемангиоэндотелиома (предраковое заболевание). — Как диагностировать и лечить абсцесс печени? Чаще всего бактериальные абсцессы печени бывают вторичными и возникают на фоне холангита, аппендицита или дивер-тикулита, могут быть также следствием распространения возбудителя из более отдаленных источников (сепсис, бактериальный эндокардит и пр.). Путями проникновения инфекции в ткань печени являются воротная вена, печеночная артерия и лимфатические сосуды. По воротной вене инфекция проникает в печень из воспалительных очагов органов брюшной полости. Возбудителями, если гнойный очаг находится в брюшной полости, чаще всего бывают грамотрицательные бактерии, анаэробы, анаэробные стрептококки, если очаг находится вне брюшной полости — грамположительные микроорганизмы. Клинические проявления: лихорадка, ознобы, лейкоцитоз, анемия, увеличение печени, нередко желтуха, повышение содержания щелочной фосфатазы. УЗИ и КТ — предпочтительные методы диагностики. Возможные осложнения: прорыв абсцесса в свободную брюшную полость, сепсис, правосторонний гнойный плеврит. Лечение при стандартном подходе — вскрытие, дренирование полости абсцесса; антибиотикотерапия. Антибактериальная терапия должна основываться, кроме общих положений, на учете степени выделения антибиотиков желчью. Возможно чрезкожное дренирование полости абсцесса и аспирация его содержимого под контролем УЗИ или КТ. Летальность достигает 40%. Множественные абсцессы не только трудно диагностировать, но еще труднее лечить. Причиной развития множественных мелких абсцессов печени, как правило, является тяжелый гнойный холангит. У таких больных быстро развивается сепсис. — В чем особенность течения амебных абсцессов печени? Entamoeba histolytica проникает в кишечник через рот и далее через воротную вену в печень. Абсцессы чаще бывают одиночными, в 90% поражают правую долю печени. Амебные абсцессы отличаются от абсцессов другой этиологии крупными размерами, отсутствием истинной пиогенной оболочки, коричневого цвета содержимым с выпавшим осадком типа “кофейной гущи”. Гной в полости абсцесса бывает стерильным, возбудитель обнаруживается в периферических участках абсцесса. Клиника: лихорадка, гепатомегалия, боли, лейкоцитоз, повышение содержания печеночных ферментов. Диагностика основывается на данных УЗИ и КТ. Лечение — специфическая терапия хлорохином, дифосфатом или 2% раствором эметина (идеальный способ — введение препарата через пупочную вену), парэнтеральное введение антибиотиков, метронидазола. При больших размерах абсцесса следует выполнить пункцию и дренирование абсцесса, аспирацию его содержимого. Осложнения — присоединение вторичной бактериальной инфекции, прорыв абсцесса в брюшную полость или в полость перикарда. — Опишите диагностику и лечение эхинококковых кист печени. Возбудитель — Echinococcus granulosus. Первая стадия жизненного цикла паразита происходит в организме промежуточного хозяина (овца, человек) с развитием личиночной формы во внутренних органах, вторая — в кишечнике собак, волков, лис, поедающих промежуточного хозяина. Пути заражения человека: ЖКТ, слизистые дыхательных путей, раневые поверхности. Членики гельминта или его яйца внедряются в слизистую, откуда поступают в венозные или лимфатические сосуды. Током крови заносятся в воротную вену и оседают в печени. Эхинококковые кисты и их выстилка содержит паразитов, способных к распространению инфекции, фиброзная оболочка не служит источником инфекции. Клинические проявления могут отсутствовать длительное время до развития осложнений (нагноение, прорыв кисты, сдав-ление органов при прогрессивном росте кисты, механическая желтуха, аллергические реакции). Диагностика: характерны эозинофилия, повышение СОЭ, иммунологические тесты (реакция связывания комплемента, латекс-агглютинация, непрямая гемагглютинация с антигеном гельминтов, УЗИ и КТ). Лечение хирургическое: закрытая, открытая и расширенная эхинококкэктомия, сегментарная резекция печени, марсупиа-лизация. Фиброзную капсулу обрабатывают 0,5% раствором нитрата серебра или 1—2% раствором формалина. При альвео-коккозе применяют резекцию печени или вылущивание паразитарного узла. — Какие клинические проявления характеризуют синдром портальной гнпертензнн? Повышение давления в системе воротной вены, варикозное расширение вен пищевода и желудка, кровотечение из расши- ренных вен, расширение вен передней брюшной стенки, геморрой, асцит, спленомегалия. Коллатеральное кровообращение при синдроме портальной гипертензии осуществляется через порто-гастро-эзофагокаваль-ные, через пупочные, геморроидальные вены и вены забрю-шинного пространства. Заподозрить наличие внепеченочной портальной гипертензии можно при наличии в анамнезе указаний на перенесенный пупочный сепсис, увеличение селезенки с момента рождения, нагноительные процессы в брюшной полости, травму. — Какие причины приводят к возникновению синдрома портальной гнпертензин? Внутрипеченочные причины, самые частые — циррозы печени (портальные, постнекротические, билиарные, токсические, алкогольные и др.), шистоматоз, печеночный фиброз и гемахроматоз; предпеченочные — обструкция воротной вены, внешнее сдавление; постпеченочные ^— синдром Бадда—Киа-ри, констриктивный перикардит, тромбоз селезеночной вены. — Как лечить синдром портальной гипертензии? Основной метод лечения — хирургический. Декомпрессию портальной системы можно осуществить наложением венозных анастомозов между портальной системой и системой нижней полой вены (прямые портокавальные анастомозы, мезен-терико-кавальные анастомозы, спленоренальные анастомозы, (рис. 23). Причинами возникновения печеночной комы в послеоперационном периоде у больных портальной гипертензией могут быть: исходная неполноценность функционального состояния печени, операционная травма, невосполненная крово-потеря, тромбоз портальной системы, гнойные осложнения. — Что такое синдром Бадда—Киари? Нарушения оттока крови из печени в результате тромбоза печеночных вен или нижней полой вены выше устья печеночных вен, врожденные аномалии — мембранозные заращения нижней полой вены, чаще всего наблюдаются в возрасте 20— 40 лет. Клиника: гепатомегалия, портальная гипертензия, асцит, отеки нижних конечностей. — Какая лечебная тактика целесообразна при остром холецистите? Экстренная операция — больные с острым холециститом, осложненным перитонитом; срочная операция — в течение 1—2 суток наблюдения и консервативного лечения, с сохраняющейся симптоматикой; плановая операция выполняется в случае эффективного консервативного лечения приступа острого холецистита. — Какая симптоматика характерна для механической желтухи? Приступообразные боли типа печеночной колики, быстрое развитие желтухи после болевого приступа, появление неинтенсивного кожного зуда. При высокой обтурации желчных протоков на первый план выступает быстрое появление желту- хи, сильный кожный зуд, выраженная лихорадка, диспепти-ческие расстройства. Осложнениями холелитиаза чаще всего бывает гангрена и эмпиема желчного пузыря, холангит, пролежни стенки протока и рубцовые изменения, панкреатит. Перемежающуюся желтуху можно объяснить вентильным камнем холедоха. Холедохолитиаз диагностируют примерно у 10—20% больных. При выраженной механической желтухе предпочтение отдается чрезкожной чрезпеченочной холангиографии, которая позволяет контрастировать всю желчевыделительную систему. — К чему приводит развитие Рубцовых стриктур внепеченоч-ных желчных протоков? Если рубцовые сужения внепеченочных протоков имеют просвет менее 3 мм, развивается застой желчи, развитие желчной гипертензии, образование конкрементов и замазки и, в конечном счете, механической желтухи. — Какие возникают показания для интраоперационной холангиографии и холедохотомии? Интраоперационное контрастирование холедоха показано при механической желтухе, расширении общего желчного протока, при клинике холедохолитиаза, при стриктурах или новообразованиях большого дуоденального сосочка. Показания к вскрытию и ревизии общего желчного протока: пальпаторное обнаружение камня, увеличение диаметра протока, эпизоды желтухи, холангит, панкреатит в анамнезе, мелкие камни в желчном пузыре при широком пузырном протоке. — Какие существуют методы наружного дренирования желчных путей? Дренирование желчных протоков производят: для удаления инфицированной желчи при холангите; с целью временной декомпрессии желчных путей при воспалительных изменениях гепатикохоледоха, поджелудочной железы и фатерова сосочка; при невозможности завершить холедохотомию другими способами; для предупреждения рубцовых изменений желчных протоков после наложения на них швов, билиодигестивных анастомозов и пластических операций; у больных с желтухой для отведения желчи. Возможно дренирование желчных путей Т-образной трубкой по Керу; одноствольными трубками по Вишневскому, Кер-те, Холстеду—Пиковскому; наружное транспапиллярное дре- нирование по Долиотти, Т-образным дренажем по Мойнига-ну—Шампо, Каттеллу, расщепленным дренажем Пиковского (рис. 24). Выведение внутреннего конца транспапиллярного дренажа (рис. 25) возможно с помощью подвесной энтеросто-мии по Бельцу, путем наложения дуоденостомии по Велькеру, через гастростому по Долиотти. Наружный конец дренажа может быть выведен через печень по Прадери. Большинство хирургов в настоящее время отказалось от “потерянного” дренажа по Дювалю—Смирнову. — Какая возможна тактика при ущемлении камня в области большого дуоденального сосочка? Оптимальным вариантом является эндоскопическая папил-лосфинктеротомия. Другой вариант — вскрыть холедох и попытаться удалить камень; при неудаче произвести дуоденотомию, удалить конкремент, наложить швы на рану двенадцатиперстной кишки и дренировать общий желчный проток. — Какая клиническая картина характерна для холангита? Для холангита характерными являются лихорадка, нередко гектического типа, потрясающие ознобы, потливость, жажда, сухость во рту, увеличение селезенки. Классическая триада Шарко — лихорадка, желтуха, боли. — Какие причины могут привести к повреждениям магистральных желчных протоков? Врожденные аномалии и вариабильность топографии протоков, воспалительно-инфильтративные изменения в области печеночно-двенадцатиперстной связки, грубое исследование протоков зондами, бужами, ложками и другими инструментами, технические и тактические ошибки хирурга. Незамеченные ранения гепатикохоледоха приводят в послеоперационном периоде к развитию тяжелых осложнений: ограниченного или разлитого желчного перитонита, образованию подпеченочных и поддиафрагмальных гнойников, развитию наружного желчного свища. Ликвидировать повреждение внепеченочных желчных протоков можно: ушив место повреждения протока отдельными швами атравматической иглой, сшив проток на Т-образном или Г-образном дренаже, наложив билиодигестивный анастомоз с двенадцатиперстной или тощей кишкой. — Что такое постхолецистэктомическин синдром? Этим термином обозначают сохраняющуюся после холеци-стэктомии боль в животе. Выделяют истинный и ложный по-стхолецистэктомические синдромы. Клиническая картина: тошнота, рвота, отрыжка, боли в эпигастрии. Истинный ПХЭС возникает в результате нарушения оттока желчи. Функциональная причина — нарушения моторики жел-чевыводящих путей, сопутствующие заболевания печени, желудка, поджелудочной железы и двенадцатиперстной кишки. Органические причины: камень культи пузырного протока, стеноз сфинктера Одди, “забытый” камень в общем желчном протоке, стриктуры желчевыводящих путей. Ложный ПХЭС — причины не связаны с желчевыделитель-ной системой: грыжи пищеводного отверстия диафрагмы, хроническая язва желудка и двенадцатиперстной кишки, панкреа-. тит, синдром раздражения тонкой кишки, синдром маль-абсорбции. — В каких случаях на обзорной рентгенограмме обнаруживают газ в желчных протоках? При наличии любого патологического сообщения между желчной системой и ЖКТ в желчные протоки может поступать газ (свищ между холедохом и двенадцатиперстной кишкой, холедоходуоденостомия и пр.). Холангит также может приводить к появлению газа в протоках, если инфекция вызвана газообразующими микроорганизмами. Это неотложное состояние, требующее немедленной операции. Без операции и адекватного дренирования такие больные погибают. — Какие показания для наложения соустья желчных путей с двенадцатиперстной кишкой? Показанием для холедоходуоденоанастомоза (рис. 26) являются: полная рбтурация протоков при повреждении, рубцовых стриктурах, индуративном панкреатите, стенозе фатерова сосочка, опухолях. д) показания к наложению билиодигистивного анастомоза НАЛОЖЕНИЕ БИЛИОДИГЕСТИВНОГО АНАСТОМОЗА Показания к формированию соустья между желчевыводя-пщми путями и одним из органов пищеварительного тракта (желудок, двенадцатиперстная или тонкая кишка) различны. К ним относятся неустранимые препятствия оттоку желчи (опухоль, рубцовая стриктура, а иногда воспалительные инфильтраты и вклиненные конкременты, которые по каким-либо причинам не пытаются удалить), наличие неудаленных камней в печеночных протоках, желчная гипертензия, вызванная разными причинами (например, при дуоденальном стазе). Наложение БДА может быть этапом панкреатодуоденальной резекции, в том числе первым ее этапом при двухмоментной операции. БДА формируют так же, как и межкишечные анастомозы, по трем вариантам, чаще "бок в бок" или "конец в бок". БДА "конец в конец" иногда накладывают при пластике печеночных и общего желчного протока после его резекции, сшивая общий печеночный проток с трубчатым лоскутом, выкроенным из стенки двенадцатиперстной кишки (по N. Feretis). Задачи ассистента при формировании БДА в основном сходны с задачами при наложении межкишечных анастомозов, однако техника наложения БДА труднее и деликатнее в связи с небольшим калибром и неподвижностью протоков, их расположением под печенью и в значительной мере определяется характером анастомозируемых органов. Для наложения БДА лучше всего использовать атравмэтические иглы и узловой шов, в том числе однорядный. Некоторые виды БДА (холеци-стоеюно-, холецистогастроанастомоз) могут быть сформированы с помощью аппарата СПТУ, но для этого надо дополнительно вскрыть и затем зашить просвет желудка или кишки, что едва ли всегда целесообразно. Общая задача ассистента при любом варианте наложения БДА заключается в создании хирургу достаточного пространства для работы под печенью, что достигается смещением окружающих органов, как при холецистэктомии и холедохотомии, и в фиксации перемещенного под печень органа, с которым анастомозируется проток или желчный пузырь, по крайней мере до наложения нескольких первых швов. Ассистент также постоянно осушает операционное поле от изливающейся желчи. Он должен показывать хирургу весь просвет анастомо-зируемых органов для точного планирования мест наложения швов. Частные задачи ассистента при наложении различных видов БДА определяются ключевыми моментами каждой операции. Холецистогастростомия. Не вводя салфетку, оттесняющую желудок влево, как это обычно делается при операциях на желчных путях, ассистент перемещает переднюю стенку желудка вправо, подведя ее ко дну желчного пузыря, и далее помогает сформировать анастомоз по типу "бок в бок", для чего участок стенки пузыря обычно отсекают, хотя, вообще говоря, каждый анастомоз со дном пузыря можно считать анастомозом "конец в бок". Холецистодуоденостомия. Операция выполнима при длинном и подвижном желчном пузыре, так как смещаемость двенадцатиперстной кишки, даже мобилизованной по Кохеру, ограничена. Анастомоз "бок в бок" накладывают с верхней горизонтальной или с нисходящей частью кишки, для чего ассистент слегка подает печень с пузырем вниз, заложив под диафрагму большую салфетку, освободив переднюю поверхность двенадцатиперстной кишки и не перемещая желудок. Холецистоеюностомия. БДА накладывают как с длинной петлей тощей кишки, так и с У-образной петлей. Кишка проводится под печень впереди либо позади поперечной ободочной кишки при достаточно широкой mesocolon. При анастомозе по Ру формирование межкишечного анастомоза "конец в бок" и зашивание наглухо петли кишки, предназначенной для БДА, производят вначале. Формирование же межкишечного соустья по Брауну при использовании длинной петли лучше производить после наложения БДА, отступив от него не менее чем на 10-15 см. БДД накладывают "бок в бок". При формировании соустья ассистент во время наложения серо-серозных швов перегибаег петлю кишки в виде "двустволки" и, удерживая ее так двумя пальцами, подводит свободным краем к желчному пузырю, оттесняя желудок влево (рис. 95). На эту петлю во время работы с открытым ее просветом можно наложить эластичный жом. 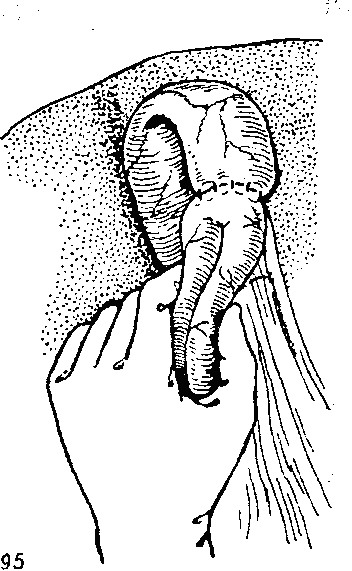 95. Ассистент держит петлю тонкой кишки, подведенную к желчному пузырю, при наложении холецистоеюноанастомоза Холедоходуоденостомия. Операция выполняется в двух основных вариантах, при каждом из которых анастомоз формируется "бок в бок". Супрадуоденальная холедоходуоденостомия. Иногда для наложения такого соустья целесообразно мобилизовать двенадцатиперстную кишку по Кохеру. Ассистент должен энергично сместить кишку в сторону протока. При наложении заднего ряда швов БДА ассистент отворачивает вниз "наплывающую" на него переднюю стенку кишки. При наложении переднего ряда швов -очень скрупулезно помогает хирургу равномерно сопоставить по длине сшиваемые ткани, с учетом разной их плотности и растяжимости, чтобы не образовался избыток кишечной стенки к концу линии шва, что может привести к несостоятельности соустья. Трансдуоденальная супрапапиллярная холедоходуоденостомия. Эта довольно трудная операция производится редко, однако она является естественным логическим завершением трансдуоденального извлечения неподвижного камня из ретродуоденального отдела общего желчного протока, если он не вклинен в большой сосочек двенадцатиперстной кишки. Операция начинается с супрадуоденальной холедохотомии, введения бужа и продольной дуоденотомии, производимой на мобилизованной по Кохеру двенадцатиперстной кишке над бужом, выпячивающим вместе с камнем заднюю стенку кишки в сторону передней (рис. 96). 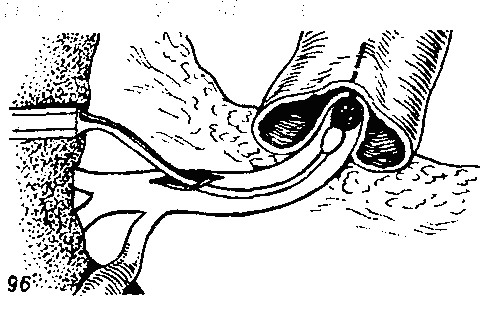 96. С помощью бужа, введенного в общий желчный проток, ассистент приподнимает заднюю стенку двенадцатиперстной кишки с вклиненным камнем и, выпятив ее через переднюю стенку, показывает хирургу место для дуоденостомии. После того как ассистент разведет маленькими крючками разрез передней стенки кишки и приподнимет бужом и рукой, подведенной под кишку, заднюю стенку, а хирург рассечет заднюю стенку кишки вместе с передней стенкой общего желчного протока над камнем и извлечет конкремент, ассистент проводит буж в образовавшееся отверстие. Тем самым он дает хирургу возможность увидеть рассеченные ткани и наложить несколько швов по окружности отверстия, соединив стенки протока и кишки анастомозом "бок в бок". Иногда через этот анастомоз вводят в просвет двенадцатиперстной кишки дренаж, конец которого выводят через разрез в стенке общего желчного протока над двенадцатиперстной кишкой наружу. Для этого, надев конец дренажа на головку бужа, выступающего в просвет кишки через анастомоз, ассистент аккуратно извлекает буж и вместе с ним дренаж через супрадуоденальный разрез в стенке протока. Операция завершается зашиванием разреза передней стенки кишки и ушиванием супрадуоденального разреза протока до дренажа либо зашиванием этого разреза наглухо. Впрочем, для страховки БДА может быть установлен дренаж по Вишневскому. Холедохоеюностомия и гепатикоеюносто-мия "бок в бок". В зависимости от выбранного участка протока операция носит различное наименование. БДА формируется с длинной или односторонне пересеченной У-образ-ной петлей тощей кишки по Ру. Таким же приемом, как при холецистоеюностомии, ассистент подводит петлю к печеночно-двенадцатиперстной связке и располагает ее изгиб справа от наружного края протока. Он помогает хирургу сформировать анастомоз аналогично тому, как это делается им при супра-дуоденальной холедоходуоденостомии. Наложение межкитечных анастомозов осуществляется в том же порядке, что и при холецистоеюностомии. Гепатикоеюностомия "конец в бок". Операция производится после того как печеночный проток по тем или иным причинам пересечен поперек. Существуют разные приемы формирования такого анастомоза. Для него также используют длинную или У-образную петлю тощей кишки. Независимо от методики такой анастомоз обычно формируют на дренаже. Технические трудности обусловлены необходимостью оперировать высоко в воротах печени и небольшим диаметром соустья. При этой операции ассистент должен все время оттеснять печень зеркалом под диафрагму, обеспечивая хирургу видимость всего просвета общего печеночного протока или области слияния правого и левого протоков. При этом он держит кишечную петлю так же, как и при боковом анастомозе, в виде "двустволки". Для точного сопоставления краев соустья вначале накладывают по концам разреза кишечной стенки два шва, проведя их также через противоположные стенки протока, и ассистент подтягивает эти нити, как держалки. Дальнейшие швы на заднюю и переднюю стенки соустья накладывают между ними. Дренаж вводят после формирования заднего ряда швов. Дополнительными одиночными швами либо иивагинируют БДА в просвет кишки, либо подшивают кишку к поверхностным тканям печеночно-двенадцатиперстной связки в воротах печени. Для этого ассистент как бы "насаживает" кишку на анастомоз, обхватив ее I и II пальцами, как кольцом. Если отрезок протока очень короткий или практически отсутствует, а в ткани печени удается разыскать только его просвет (в таком случае речь идет о гепатоеюностомии), то анастомоз формируют через вскрытый тгоосвет кишки (трансеюнально), проделав предварительно на одной боковой ее стенке небольшое отверстие для будущего соустья, а на противоположной - достаточно широкий продольный разрез для доступа. Предварительно накладывают 2-3 провизорных шва-держалки на края протока. Задача ассистента при этой операции заключается в следующем. Подведя кишку к печени той стенкой, с которой будет накладываться соустье, он проводит зажим через большое отверстие, а далее насквозь через кишку, через малое отверстие, и захватывает его концом обе нити одного из провизорных швов, которые ему подает хирург. Выведя нити из кишки на себя, фиксирует их москитным зажимом. Таким же приемом он протягивает через просвет кишки остальные держалки. При их подтягивании кишка ложится на поверхность печени, к которой хирург подшивает ее за капсулу печени, а ассистент слегка прижимает при этом кишечную стенку к печени тупфером изнутри просвета. Далее ассистент небольшими тупыми крючками разводит края разреза кишки, а хирург разводит держалки в радиальном направлении, развертывая просвет протока в просвете кишки, и передает держалки ассистенту. Швы анастомоза накладывают изнутри просвета кишки между держалками. Таким образом формируют анастомоз по всей окружности, но здесь надо избежать путаницы в нитях, для чего ассистент должен приложить немало усилий. После формирования анастомоза, установки и фиксации дренажа ассистент помогает хирургу зашить разрез стенки кишки. е) показания к дренированию холедоха Если после вскрытия холедоха применение глухого шва не показано, то в его просвет вводят дренажную трубку для отведения желчи. К дренированию холедоха обычно приходится прибегать:
Кроме того, введение дренажа может использоваться для промывания и введения в желчные пути антибиотиков, а также для проведения холангиографии в послеоперационном периоде. Несмотря на широкие показания к дренированию холедоха, применение этого метода нельзя рекомендовать во всех случаях, как это в свое время предлагал Кер. Дренирование желчных протоков без учета конкретных показаний может служить причиной незаживающих желчных свищей, стриктур, других тяжелых осложнений, не говоря уже о том, что послеоперационный период протекает здесь более тяжело, требуя длительного лечения и постоянного ухода за раной. При необходимости дренирования холедоха это может быть произведено несколькими принципиально различными методами, в зависимости от имеющейся патологии и той цели, с которой используется дренаж. Наиболее простым методом дренирования холедоха является введение в просвет резиновой трубки направленной к печени, что обеспечивает отведение желчи наружу. Чтобы предотвратить застой в дистальной части желчного протока, иногда дополнительно вводят в нее вторую дренажную трубку, которая также выводится наружу. Недостатком этого метода является значительная потеря желчи, которая быстро вызывает у больных явления обезвоживания, истощения, ахолии. Поэтому этот вид дренирования холедоха имеет ограниченные показания и используется только при неустранимой обтурации желчных путей и невозможности применения других методов для отведения желчи. Значительно целесообразнее для дренирования холедоха предложение Вишневского применять дренаж с боковым окном, сделанным на расстоянии 4 см от конца дренажной трубки. Конец такого дренажа вводят к печени таким образом, чтобы имеющееся в трубке отверстие прилегало к стенке протока, противоположной месту его вскрытия. Этим достигается свободное поступление желчи и наружу, и в направлении двенадцатиперстной кишки. Недостатками разбираемого способа следует считать трудности надежной фиксации дренажной трубки, частое подтекание желчи в месте ее введения, а также невозможность дренирования терминальных отделов холедоха при препятствиях оттоку желчи. Однако благодаря простоте метода, легкости техники, отсутствию затруднений при удалении дренажа указанный способ нашел широкое применение и должен быть рекомендован в условиях практической работы. Другим методом дренирования холедоха является использование Т-образного дренажа Кера. Дренаж вводится своей поперечной частью в просвет холедоха, одновременно обеспечивая отведение желчи в ДПК и наружу. Плюсы Т-образного дренажа перед простой дренажной трубкой заключаются в более надежной его фиксации, отсутствии подтекания желчи, направлении тока желчи естественным путем и возможности дренировать печеночный, общий желчный протоки в местах их сужений. Существенным минусом Т-образного дренажа есть трудность его извлечения, поскольку здесь могут наблюдаться разрывы стенок желчного протока с образованием длительно незаживающего свища, отрывы поперечной части дренажной трубки, а также травматизация на большом протяжении слизистой желчных протоков. Как указывают Кер, Федоров, Кател, эти осложнения дренирования холедоха целиком зависят от неправильной техники применения дренажа и не могут служить причиной отказа от его использования в подходящих случаях. Яндекс.Директ
При наличии препятствий оттоку желчи в области терминальной части холедоха, фатерова соска необходимо применение транспапиллярного дренирования холедоха, обеспечивающего свободное поступление желчи в ДПК. С этой целью Шампо (Champeau), Кател и другие хирурги используют Т-образный дренаж с удлиненной поперечной частью, которая из холедоха проводится через фатеров сосок в просвет кишечника. Долиотти применяет простую резиновую трубку, снабженную на конце несколькими боковыми отверстиями, вводя ее снаружи через холедох в ДПК таким образом, чтобы отверстия трубки создавали свободное поступление желчи в кишку и наружу. Иногда применяют дренаж по Фелькеру, когда введенная в печеночный проток дренажная трубкадругим своим концом выводится в двенадцатиперстную кишку и далее через свищ в желудке, двенадцатиперстной кишке или тонкой кишке наружу. Наконец, у некоторых больных, когда нежелательно наружное отведение желчи, можно использовать скрытый дренаж [Дюваль], когда дренажная трубка оставляется в холедохе, а место вскрытия последнего ушивается. Такой способ дренирования холедоха особенно часто применяется при реконструктивных операциях для избежания сужения просвета желчных путей. Главным недостатком такого дренирования холедоха является частая обтурация просвета дренажа конкрементами, что нередко вынуждает производить повторные операции. Из других методов дренирования холедоха, особенно при обширных воспалительных инфильтратах печеночно-дуоденальной связки, иногда прибегают к введению в них дренажа через желчный пузырь или культю пузырного протока, при полной невозможности ввести дренаж в холедох, подводят дренажную трубку к месту его вскрытия. Для дренирования холедоха обычно применяют резиновые трубки, выбирая их с таким расчетом, чтобы ширина составляла до 2/3 диаметра просвета протока. Во избежание отрыва части дренажа во время его извлечения желательно всегда использовать новые, не бывшие в употреблении трубки. Введение дренажа в просвет протока удобнее всего производить с помощью корнцанга или щипцов, избегая при этом насилия, чтобы не травмировать стенку протока. После введения дренажа следует всегда убедиться в правильности ее положения, отсутствии перегибов и проверить, не упирается ли она в стенку протока, поскольку это может служить причиной плохой работы дренажа и различных осложнений. Отверстие в холедохе вокруг дренажной трубки тщательно ушивают тонкими кетгутовыми или шелковыми узловыми швами, чтобы предотвратить подтекание желчи в живот. Для фиксации дренажа обычно подшивают его одним кетгутовым швом к протоковой стенке. Во избежание подтекания желчи после дренирования холедоха вокруг дренажа помещают несколько тампонов или дополнительно дренируют рану по Спасокукоцкому. В послеоперационном периоде наружный конец дренажа с помощью трубки соединяют с сосудом, чтобы поступающая желчь не выделялась в повязку. Через 3—5 дней после операции путем холангиографии через дренаж исследуют состояние желчных протоков, если проходимость их восстановилась, а дренаж функционирует нормально, то начинают пережимать дренажную трубку для уменьшения тока желчи наружу. Ряд хирургов охотно использует дренаж для промывания желчных протоков и введения в них антибиотиков с целью удаления мелких камней, слизи и борьбы с холангитом. |

 Трубки силиконовые медицинские.Производим трубки силиконовые медицинского назначения. Звоните! ОАО НИИРП.Трубки одноканальныеТрубки многоканальныеТрубки Т-образныеniirp.comАдрес и телефон
Трубки силиконовые медицинские.Производим трубки силиконовые медицинского назначения. Звоните! ОАО НИИРП.Трубки одноканальныеТрубки многоканальныеТрубки Т-образныеniirp.comАдрес и телефон Государственная больница «Шиба»Отдел медицинского туризма. Лечение по доступным ценам. Визы не нужны!Отдел мед туризма100% ГарантияЦены на лечениеОтзывы пациентовsheba-hospital.org.ilАдрес и телефонЕсть противопоказания. Посоветуйтесь с врачом.
Государственная больница «Шиба»Отдел медицинского туризма. Лечение по доступным ценам. Визы не нужны!Отдел мед туризма100% ГарантияЦены на лечениеОтзывы пациентовsheba-hospital.org.ilАдрес и телефонЕсть противопоказания. Посоветуйтесь с врачом.