АГ протокол. Артериальная гипертензия
 Скачать 0.88 Mb. Скачать 0.88 Mb.
|
|
У больных с ХБПа, получающих антигипертензивную терапию, особенно при назначении ИАПФ или АРАII, можно ожидать снижения СКФ и повышения уровня креатинина, однако повышение уровня креатинина на >30% требует немедленного обследования пациента для исключения реноваскулярного поражения. Примечание: a — ХБП диагностируется при СКФ <60 мл/мин/1,72 м2 вне зависимости от наличия протеинурии, b — использовать петлевые диуретики при СКФ <30 мл/мин/1,72 м2, поскольку тиазидные/тиазидоподобные диуретики значительно менее эффективны или неэффективны при снижении СКФ до этих значений, c — внимание: риск гиперкалиемии при назначении спиронолактора, особенно если СКФ <45 мл/мин/1,72 м2 или уровень калия исходно ≥4,5 ммоль/л. Рекомендуется начинать лечение пациентов с ХБП вне зависимости от наличия СД при уровне офисного АД ≥140/90 мм рт.ст. Им назначаются мероприятия по изменению ОЖ и лекарственная терапия (УД – I A); Пациентам с диабетической и недиабетической ХБП: Рекомендуется снижать САД до значений 130-139 мм рт.ст. (УД – I A); Следует назначать индивидулизированную терапию в зависимости от ее переносимости и влияния на функцию почек и уровень электролитов (УД – IIa C); Блокаторы РАС более эффективны для уменьшения выраженности альбуминурии, чем другие антигипертензивные препараты, они рекомендуются в качестве компонента терапевтической стратегии у пациентов с АГ при наличии у них микроальбуминурии или протеинурии (УД – I A); В качестве начальной терапии рекомендуется комбинация блокатора РАС с БКК или диуретиком (УД – I A); Комбинация двух блокаторов РАС не рекомендуется (УД – III A). Таблица 15. Стратегия лекарственной терапии при сочетании АГ и СН-снФВ [1]
Примечание: a — оценить целесообразность назначения ингибитора неприлизина вместо ИАПФ или АРА II в соответствии с рекомендациями по сердечной недостаточности, b — диуретик: тиазидный или тиазидоподобный. Оценить целесообразность назначения петлевых диуретиков у больных с отеками, c — АМР (спиронолактон или эплеренон). Если антигипертензивная терапия не требуется, лечение следует проводить в соответствии с рекомендациями по сердечной недостаточности. Рекомендуется начинать лечение пациентов с СН-снФВ или СН-сФВ при уровне АД ≥140/90 мм.рт.ст. (УД – IIa B); У пациентов с СН-снФВ рекомендуется использовать в качестве антигипертензивной терапии ИАПФ или АРАII, а также требуется назначение β-АБ и диуретиков и/или АМР (УД – I A); При недостаточном контроле АД возможно добавление к терапии дигидропиридиновых БКК (УД – IIb C); У пациентов с СН-сФВ следует руководствоваться теми же пороговыми и целевыми значениями АД, что и при СН-снФВ (УД – IIa B); Поскольку ни один из препаратов не продемонстрировал свое превосходство над другими, возможно использование всех основных лекарственных средств (УД – IC); Всем пациентам с ГЛЖ: Рекомендовано назначение блокаторов РАС в комбинации с БКК или диуретиком (УД –I A); САД следует снижать до значений 120-130 мм рт.ст. (УД – IIa B). Таблица 16. Стратегия лекарственной терапии при сочетании АГ и ФП [1]
Примечание: a — в рутинной практике комбинация β-АБ и неДГП БКК (верапамила или дилтиазема) не рекомендуется из-за вероятности существенного уменьшения частоты сердечных сокращений. Всех пациентов с ФП рекомендуется обследовать для исключения АГ (УД – I C); При необходимости контроля частоты следует назначать β-АБ или недигидропиридиновые БКК в качестве компонента антигипертензивной терапии (УД – IIa B); Рекомендуется проводить профилактику инсульта с помощью оральных антикоагулянтов больным АГ и ФП при числе баллов по шкале CHA2DS2-VASc ≥2 для мужчин и ≥3 для женщин (УД –I A) Следует считать целесообразным проведение профилактики инсульта с помощью оральных антикоагулянтов у больных АГ и ФП даже в случаях, когда АГ является единственным дополнительным ФР (число баллов по шкале CHA2DS2-VASc составляет 1 для мужчин и 2 для женщин) (УД – IIa B); Оральные антикоагулянты следует применять с осторожностью у пациентов со значительно и повышенным АД (САД ≥180 мм рт.ст. и/или ДАД ≥100 мм рт.ст.); целью является снижение САД как минимум <140 мм рт.ст., целесообразно оценить возможность снижения САД до <130 мм рт.ст. Если это невозможно, пациенты должны быть проинформированы и принять взвешенное решение, основанное на том, что профилактика инсульта ассоциирована с повышением риска кровотечений (УД –IIa B). Терапевтическая стратегия у пациентов с АГ и СД [1]. Рекомендуется начинать антигипертензивную терапию пациентов с СД при значениях офисного АД≥140/90 мм рт.ст. (УД – I A); Для пациентов с СД, получающих антигипертензивные препараты: Целевой уровень САД составляет <130 мм рт.ст. при хорошей переносимости, но не <120 мм рт.ст. (УД – I A); У пожилых пациентов (≥65 лет) целевой уровень САД составляет 130-139 мм рт.ст. (УД – I A); Целевой уровень ДАД составляет <80 мм рт.ст., но не <70 ммрт.ст. (УД – I C). Рекомендуется начинать лечение с комбинации блокатора РАС с БКК или тиазидным/ тиазидоподобным диуретиком (УД – I A); Одновременное назначение двух блокаторов РАС, например, ИАПФ и АРАII, не показано (УД – III A) Тактика антигипертензивной терапии у больных пожилого и старческого возраста [1]. Существует доказательные данные, рекомендующие больным АГ пожилого и старческого возраста с уровнем САД ≥160 мм рт.ст. снижение САД до уровня 140–150 мм рт.ст. (УД – I А) У больных АГ в возрасте <80 лет, находящихся в удовлетворительном общем состоянии, антигипертензивная терапия может считаться целесообразной при САД ≥140 мм рт.ст., а целевые уровни САД могут быть установлены <140 мм рт.ст., при условии хорошей переносимости терапии (УД – IIb С). У пациентов старше 80 лет с исходным САД ≥160 мм.рт.ст рекомендуется снижение САД до диапазона 140-150 мм.рт.ст, при условии, что пациенты находятся в хорошем физическом и психическом состоянии (УД – I В). У ослабленных больных пожилого и старческого возраста рекомендуется оставлять решение об антигипертензивной терапии на усмотрение лечащего врача, при условии наблюдения за клинической эффективностью лечения (УД – IС). Когда больной АГ, получающий антигипертензивную терапию, достигает 80 лет, целесообразно продолжать эту терапию, если она хорошо переносится (УД – IIа С). У больных АГ пожилого и старческого возраста могут использоваться любые антигипертензивные препараты, хотя при изолированной систолической АГ предпочтительны диуретики и антагонисты кальция (УД – I А). Терапевтические стратегии у пациентов АГ, имеющих ЦВБ или перенесших острый инсульт [1]. Пациентам с острым геморрагическим инсультом: Не рекомендуется быстрое снижение АД, если САД <200 мм рт.ст. (УД – III A); При уровне САД ≥220 мм рт.ст. может быть целесообразным острожное снижение АДс помощью внутривенной терапии до показателя <180 мм рт.ст. (УД –IIa B); При остром ишемическом инсульте не рекомендуется рутинное снижение АД (УД – III A) за исключением следующих ситуаций: Пациентам с острым ишемическим инсультом, которым планируется проведение внутривенной тромболитической терапии, АД следует снизить и поддерживать на уровне <180/105 мм рт.ст. в течение как минимум 24 ч после тромболизиса (УД – IIa B); При значительно повышенном АД у больных (САД >220 мм рт ст, ДАД >120 мм рт ст), которым не проводился фибринолиз, решение о целесообразности лекарственной терапии с целью снижения АД на 15% в течение первых суток после инсульта принимается на основании оценки клинической ситуации (УД – IIb C). Больным АГ, перенесшим острое цереброваскулярное событие, начинать антигипертензивную терапию рекомендуется: Сразу после ТИА (УД – I A); Через несколько дней после ишемического инсульта (УД – I A); Целесообразно назначение или возобновление антигипертензивной терапии больным при стабилизации состояния и сохранении АД ≥ 140/90 мм рт ст в течение более 3 дней после острого ишемического инсульта. Целевое значение САД пациентам АГ после ишемического инсульта или ТИА - 120-130 мм рт.ст. (УД – IIa B). Рекомендованная антигипертензивная терапия, направленная на предупреждения инсульта, включает блокатор РАС в сочетании с БКК или тиазидоподобным диуретиком (УД – I A). Терапевтические стратегии у больных АГ при наличии заболеваний артерий нижних конечностей [1]: Антигипертензивная терапия рекомендована с целью уменьшения ССР (УД – I A); В качестве начальной терапии следует назначать комбинацию блокатора РАС, БКК или диуретика (УД – IIa B); Терапия β-АБ также может быть целесообразной (УД – IIb C). Ведение больных АГ в периоперационном периоде. При впервые выявленной АГ перед плановым хирургическим вмешательством рекомендуется провести обследование с целью оценки ССР и выявления ПООГ (УД – I C). Рекомендуется избегать существенных колебаний АД в периоперационном периоде (УД – I C). Можно не откладывать некардиохирургическое вмешательство у пациентов с АГ 1-й или 2-й степеней (САД <180 мм рт.ст. и ДАД <110 мм рт.ст.) (УД –IIb C). Больным, длительно получающим β-АБ, следует продолжить эту терапию в периоперационном периоде (УД – I B). Внезапная отмена β-АБ и препаратов центрального действия (например, клонидина) потенциально опасна и не рекомендуется (УД – III B). Временная отмена блокаторов РАС перед некардиохирургическим вмешательством может быть целесообразна у больных АГ (УД – IIa C). Тактика антигипертензивной терапии у больных молодого возраста. В случае изолированного повышения плечевого систолического давления у молодых людей (при ДАД <90 мм рт.ст), центральное АД у них чаще всего в норме и им рекомендуется только модификация образа жизни. Медикаментозная терапия может быть обоснованной и целесообразной, и, особенно при наличии других факторов риска, АД должно быть снижено до <140/90 мм.рт.ст. Антигипертензивная терапия у женщин [1]. Рекомендуется назначение медикаментозной терапии при тяжелой АГ (САД >160 мм.рт.ст. или ДАД >110 мм.рт.ст.) (УД – IC). Заместительная гормональная терапия и модуляторы эстрогеновых рецепторов не рекомендуются и не должны назначаться для первичной или вторичной профилактики сердечно-сосудистых заболеваний. Если рассматривается их назначение женщине относительного молодого возраста в перименопаузе для устранения тяжелых симптомов климакса, то необходимо взвесить пользу и потенциальный риск (УД – III А). Медикаментозная терапия также может быть целесообразной у беременных со стойким повышением АД до ≥150/95 мм.рт.ст., а также у пациенток с АД ≥140/90 мм.рт.ст. при наличии гестационной АГ, субклинического поражения органов-мишеней, опосредованных гипертензией или симптомов (УД – IIb С). Женщинам с высоким риском преэклампсии целесообразно назначать малые дозы аспирина с 12 недели беременности и вплоть до родов, при условии низкого риска желудочно-кишечных кровотечений (УД – IIb В). У женщин, способных к деторождению, не рекомендуется и следует избегать назначения блокаторов РАС (УД – III С). Предпочтительными антигипертензивными препаратами при беременности являются метилдопа, лабетолол и нифедипин. В неотложных случаях (преэклампсия) целесообразно внутривенно вводить лабетолол или проводить внутривенную инфузию нитропруссида натрия (IIа C) Лечение АГ «белого халата» [1]. Пациентам с АГ «белого халата» рекомендуется проводить мероприятия по изменению ОЖ, направленные на уменьшение ССР, а также регулярные обследования с периодическим мониторированием внеофисных показателей АД (УД – I C). Для больных АГ «белого халата»: Лекарственная антигипертензивная терапия может быть целесообразной при наличии признаков ПООГ или высокого/очень высокого ССР (УД – IIb C); Рутинная лекарственная терапия не рекомендована (УД – III C). Лечение маскированной АГ [1]. При маскированной АГ показаны мероприятия по модификации ОЖ с целью уменьшения ССР, а также регулярное наблюдение, включающее периодическое мониторирование внеофисных показателей АД (УД – I C). Проведение антигипертензивной лекарственной терапии следует считать целесообразной у пациентов с маскированной АГ, учитывая прогностическое значение высоких значений внеофисного АД (УД – IIa C). Следует считать целесообразным усиление антигипертензивной лекарственной терапии у пациентов, получающих лечение, если не достигнут контроль амбулаторного АД (т.е. имеется неконтролируемая маскированная АГ), вследствие высокого ССР у таких пациентов (УД – IIa C). Резистентная АГ [1,2]. Рекомендуется диагностировать АГ, резистентную к терапии в случаях: Когда лечение с использованием оптимальных (или максимально переносимых) доз лекарственных препаратов, включающих комбинацию трех классов препаратов первой линии, в том числе диуретика (ИАПФ или АРА II в сочетании с БКК и тиазидным/ тиазидоподобным диуретиком), не приводит к снижению САД и ДАД до значений <140 мм рт.ст. и/или <90 мм рт.ст., соответственно (УД – I С); Неадекватность контроля АД подтверждена с помощью СМАД или ДМАД (УД –I С); Исключены причины псевдорезистентности (особенно низкая приверженность к терапии) и причины вторичной АГ (УД – IС) (таблица 17). Таблица 17. Возможные причины резистентной АГ [1].
Лечение резистентной АГ: Усиление мероприятий по модификации ОЖ, особенно ограничение употребления соли (УД – I B). Добавление спиронолактона в низких дозах к проводимой терапии (УД – I B). Добавление других диуретиков при непереносимости спиронолактона, включающих эплеренон, амилорид, более высокие дозы тиазидовых/тиазидоподобных диуретиков или петлевые диуретики или добавление бисопролола или доксазозина (УД – I В). Лекарственные препараты для устранения факторов риска у пациентов с АГ. Устранение дислипидемии (см. таблицу 18, 19) Лечение гиперурикемии (см. таблицу 20) Таблица 18. Перечень препаратов, для лечения дислипидемии [4]
Таблица 19. Перечень комбинированных препаратов для лечения факторов риска у пациентов с АГ
Таблица 20. Перечень препаратов, для лечения гиперурикемии [5,10]
Другие виды лечения АГ не предусмотрены: терапия АГ с использованием устройств не рекомендована для рутинной практики, за исключением клинических исследований, пока не будут получены новые данные относительно их безопасности и эффективности (УД – III В). Хирургическое вмешательство: не предусмотрено Дальнейшее ведение [3,6]: Задачи динамического наблюдения: контроль и коррекция факторов риска, достижение целевых уровней АД, ХЛНП, контроль показателей гликемического профиля, динамическая оценка состояния органов-мишеней. Согласно «Правил оказания первичной медико-санитарной помощи и Правил прикрепления к организациям первичной медико-санитарной помощи» (приказ №281 от 28 апреля 2015 г) периодичность осмотров пациентов АГ составляет: осмотр СМР - 1 раз в 3 месяца - для пациентов со средним и низким риском, 1 раз в месяц - для пациентов с высоким и очень высоким риском, и для лиц с низкой приверженностью к лечению: осмотр врачом ПМСП - 1 раз в 6 месяцев - для пациентов со средним и низким риском, 1 раз в 3 месяца - для пациентов с высоким и очень высоким риском, и для лиц с низкой приверженностью к лечению осмотр кардиолога – 1 раз в год Обязательный минимум диагностических исследований: общий анализ мочи (количественное определение белка мочи, и/или соотношение альбумин/креатинин), определение ХЛНП, гликированный гемоглобин, ЭКГ – 1 раз в год. СМАД и эхокардиография – 1 раз в 2 года. Для повышения эффективности и приверженности к проводимой антигипертензивной терапии необходимо рекомендовать пациентам участие в Программе Управления Заболеваниями (ПУЗ) с регулярными посещениями пациентов специалистов ПМСП (ВОП и мед. сестер), ведением регистров ПУЗ, формированием плана действия пациента, анализом достижения целевых индикаторов ПУЗ, проведением ДМАД и ведение дневников самонаблюдения с указанием доз принимаемых препаратов и уровня АД. Неотъемлемой частью мероприятий при лечении пациентов с АГ должно быть повышение их образовательного уровня. Для каждого конкретного пациента АГ необходимо разработать оптимальную программу медикаментозного и немедикаментозного лечения. Врачу необходимо информировать пациента с АГ о факторах риска и заболеваниях, сопутствующих АГ, риске развития осложнений и объяснить необходимость полного выполнения предписанных врачом рекомендаций (медикаментозное и немедикаментозное лечение АГ). Все применяемые методы лечения и профилактики должны быть обсуждены и согласованы с пациентом. При выборе режима назначения препарата необходимо учитывать образ жизни пациента. Все рекомендации, даваемые пациенту, должны быть ясными, четкими и соответствовать его интеллектуальному уровню. С целью обеспечить осознанное участие пациента в лечебно-профилактическом процессе и повысить эффективность лечения рекомендовано для ряда пациентов, для которых устных рекомендаций недостаточно, продублировать их в письменном виде [3]. Индикаторы эффективности лечения: Достижение целевых уровней АД в зависимости от возраста и ассоциированных клинических состояний (таблица 21). Достижение целевых уровней ЛПНП: <1,8 ммоль/л (70 мг/дл) или уменьшения его на ≥50% от исходного уровня 1,8-3,5 ммоль/л (70-135 мг/дл) у пациентов очень высокого риска ССО (I B), <2,6 ммоль/л (100 мг/дл) или уменьшения его на ≥50% от исходного уровня 2,6-5,2 ммоль/л (100-200 мг/дл) у пациентов высокого риска ССО (I B), <3,0 ммоль/л (115 мг/дл) у пациентов с низким/умеренном риском ССО (IIa C) Исчезновение или снижение степени альбуминурии, нормализация соотношения альбумин/креатинин. Устранение гиперурикемии у пациентов с АГ с высоким и очень высоким кардиоваскулярным риском до достижения целевых показателей (у пациентов высокого риска ССО < 360 ммоль/л, у пациентов очень высокого риска ССО <300 ммоль/л) [10]. Уменьшение ГЛЖ. Уменьшение частоты вызова скорой помощи и экстренной госпитализации. Таблица 21. Целевые значения офисного АД [1]
Примечание: а — относится к пациентам с инсультом в анамнезе, а не к показателям АД в остром периоде инсульта, b — целевые значения могут меняться у “хрупких” пожилых пациентов. ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ Показания для плановой госпитализации: Необходимость проведения диагностических инвазивных исследований для уточнения генеза симптоматической АГ в соответствии с кодом предполагаемого заболевания. Показания для экстренной госпитализации [9]: Согласно «Правил оказания стационарной помощи» приказа Министра здравоохранения и социального развития РК от 29 сентября 2015 года №761, с обновлениями от 16.04.2019 №ҚР ДСМ-39, показаниями к экстренной госпитализации являются: 1. гипертонический криз (экстренное гипертензивное состояние), не купирующийся на догоспитальном этапе, в том числе в приемном отделении; 2. гипертонический криз с выраженными проявлениями гипертонической энцефалопатии. Ведение пациентов при развитии клиники осложненных гипертензивных состояний (ОНМК, ОКС, острая сердечная недостаточность, диссекция аорты, преэклампсия и эклампсия) представлено в соответствующих клинических протоколах. АЛГОРИТМ ДИАГНОСТИКИ И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ 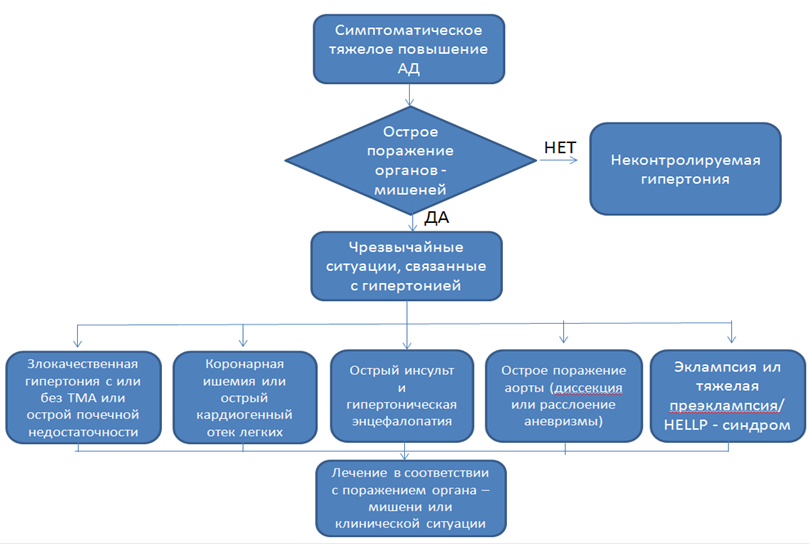 Рисунок 1. Алгоритм стратификации экстренных клинических ситуаций при АГ в зависимости от наличия поражения органов-мишеней на догоспитальном этапе Источники и литература Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018 1) 2018 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension-J Hypertens//, 2018. 2) The American College of Cardiology and the American Heart Association updated the guideline for the prevention, detection, evaluation and management of high blood pressure in adults in 2017. 3) Клинические рекомендации Диагностика и лечение артериальной гипертонии. Системные гипертензии. 2019; 01: 6-31. 4) Рекомендации ЕОК/ЕОА по диагностике и лечению дислипидемий, 2016. 5) Hyperuricemia and its treatment in patients with a high cardio-vascular risk — experts opinion. Arterial Hypertens. 2017, vol. 21, no.1, pages: 10–17 6) «Об утверждении Правил оказания первичной медико-санитарной помощи и Правил прикрепления к организациям первичной медико-санитарной помощи». Приказ Министра здравоохранения и социального развития Республики Казахстан от 28 апреля 2015 года №281. Зарегистрирован в Министерстве юстиции Республики Казахстан 4 июня 2015 года № 11268. Обновленный с изменениями на 04.05.2019 № ҚР ДСМ-62 https://zakon.uchet.kz/rus/docs/V1500011268 7) Консенсус по диагностике и лечению сахарного диабета. Издание пятое дополненное и переработанное. Алматы, 2019, 48 стр. 8) ESC Council on hypertension position document on the management of hypertensive emergencies// European Heart Journal - Cardiovascular Pharmacotherapy, 2018 9) "Об утверждении Правил оказания стационарной помощи». Приказ Министра здравоохранения и социального развития РК от 29 сентября 2015 года №761, с обновлениями от 16.04.2019 № ҚР ДСМ-39. 10) Консенсус экспертов по междисциплинарному подходу к ведению, диагностике и лечению больных артериальной гипертонией с асимптомной и симптомной гиперурикемией. Астана, 2019 АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ У БЕРЕМЕННЫХ Категории МКБ: Вызванная беременностью гипертензия без значительной протеинурии (O13), Вызванные беременностью отеки и протеинурия без гипертензии (O12), Гипертензия у матери неуточненная (O16), Существовавшая ранее гипертензия с присоединившейся протеинурией (O11), Существовавшая ранее гипертензия, осложняющая беременность, роды и послеродовой период (O10), Тяжелая преэклампсия (O14.1), Эклампсия (O15) Краткое описание Одобрен Объединенной комиссией по качеству медицинских услуг Министерства здравоохранения Республики Казахстан от «27» декабря 2017 года Протокол № 36 Артериальная гипертония – это повышение уровня артериального давления во время беременности систолического АД > 140 мм рт.ст. и/или диастолического АД > 90 мм рт.ст. (УД – B) [1,2]. Дата разработки/пересмотра протокола: 2015 год (пересмотрен в 2017 г.) Пользователи протокола: акушер-гинекологи, терапевты, кардиологи, анестезиологи-реаниматологи, врачи общей практики. Категория пациентов: беременные женщины, роженицы и родильницы. Шкала уровня доказательности: Соотношение между степенью убедительности доказательств и видом научных исследований
КЛАССИФИКАЦИЯ Классификация степени повышения артериального давления: · умеренная – при уровне АД 140-159/90-109 мм рт.ст.; · тяжелая – при уровне САД ≥ 160 мм рт.ст и/или ДАД ≥ 110 мм рт.ст при 2х кратном измерении с интервалом 15 минут друг от друга, на той же руке (УД - B); · устойчивая гипертония должна определяться как потребность в 3 антигипертензивных препаратах для контроля артериального давления при беременности ≥ 20 недель (УД - С). Клиническая классификация (ASOG, ISSHP, SOGC): · хроническая (предшествующая) АГ – это АГ, диагностированная до наступления беременности или до 20 недель беременности. Это гипертоническая болезнь или вторичная симптоматическая гипертензия; · гестационная АГ – это повышение АД, впервые во время беременности, зафиксированное после 20 недель беременности и не сопровождающееся протеинурией; · преэклампсия – Эклампсия. Преэклампсия – специфичный для беременности синдром, возникающий после 20 недель беременности, определяется по наличию АГ и протеинурии (более 300 мг белка в суточной моче). Тяжёлая преэклампсия диагностируется при наличии симптомов преэклампсии и дополнительно хотя бы одного из критериев; · систолическое AД, измеренное два раза в течение 6 ч., ≥160 mmHg; · диастолическое AД, измеренное два раза в течение 6 ч., ≥110 mmHg, или диастолическое AД, измеренное хотя бы 1 раз, ≥120 mmHg.; · высокая протеинурия (5 г/24 ч., или ≥3 +); · головная боль, нарушение зрения; · боль под грудиной или под правым подреберьем; · увеличенная концентрация ферментов в крови (AСАТ, AЛАT, ЛДГ); · синдром HELLP; · олигурия (<100 мл за 4 ч. или <500 мл за 24 ч.); · отек легких; · недостаточный рост плода; · внезапно возникший отёк лица, рук или ног, при наличии признаков тяжёлой гипертензии; · отслойка плаценты; · ДВС. NB! Эклампсия – диагностируется в случаях возникновения судорог, которые не могут быть объяснены по другим причинам. · преэклампсия – эклампсия на фоне хронической АГ; · другие гипертензивные состояния: Гипертензия на белый халат относится к артериальному давлению, которое повышается в медицинском учреждении (то есть систолическое ≥ 140 мм рт. ст. или диастолическое ≥ 90 мм рт. Ст.), но <135 мм рт.ст. (систолический) и <85 мм рт. ст. (диастолический) при домашнем контроле артериального давления (УД - B); Преходящий гипертензивный эффект следует определять как систолическое артериальное давление в лечебном учреждении ≥ 140 мм рт. ст. или диастолическое артериальное давление ≥ 90 мм рт.ст., которое не подтверждается после отдыха, повторного измерения, на том же или при последующих посещениях (УД - B); Маскированный гипертензивный эффект относится к артериальному давлению, которое является нормальным в лечебном учреждении (т.е. систолическое <140 мм рт. ст. и диастолическое <90 мм рт. ст.), но повышенное при домашнем контроле артериального давления (т.е. систолическое ≥ 135 мм рт.ст. или диастолическое ≥ 85 мм рт.ст. ) (УД - B). МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ Диагностические критерии [1,2,7]:
*Коморбидные состояния: состояния, требующие более жесткого контроля АД вне беременности из-за их ассоциации с повышенным кардиоваскулярным риском. К ним относятся: · хронические заболевания почек (гломерулонефрит, рефлюкс пиелонефрит, поликистоз почек); · стеноз почечной артерии; · системные заболевания с поражением почек (сахарный диабет, Системная красная волчанка); · эндокринные забоелвания (фетохромоцитома, С-м Иценко-Кушинга, Гиперальдостеронизм); · коарктация аорты. NB! · Для женщин с ранее существовавшей гипертензией важно провести обследование на ранней стадии беременности (если ранее не было зарегистрировано): креатинин сыворотки, уровень глюкозы в крови натощак, сывороточный калий и анализ мочи (УД-D) и ЭКГ (УД-C); · Кратность обследования и перечень необходимых дополнительных методов обследования принимается по усмотрению специалистов (УД-С); · Женщины с подозрением на преэклампсию должны пройти перечень обследования для матери (УД-B) и соответствующие тесты на состояние плода (УД-B); · Доплерометрические исследования позволяют выявить, характерные для гипертензии неблагоприятные состояния плода, включая задержку внутриутробного роста (УД-B), а также для определения срока родоразрешения (УД-A); · Недостаточно доказательств эффективности рутинного определения биофизического профиля плода у женщин с гипертоническим расстройством беременности (УД-B); · Даже если первоначальные результаты обследования удовлетворительные, необходимо повторное обследование в процессе наблюдения (УД-С). Кратность обследования зависит от степени тяжести гипертензии, и преэклампсии. Диагностический алгоритм: 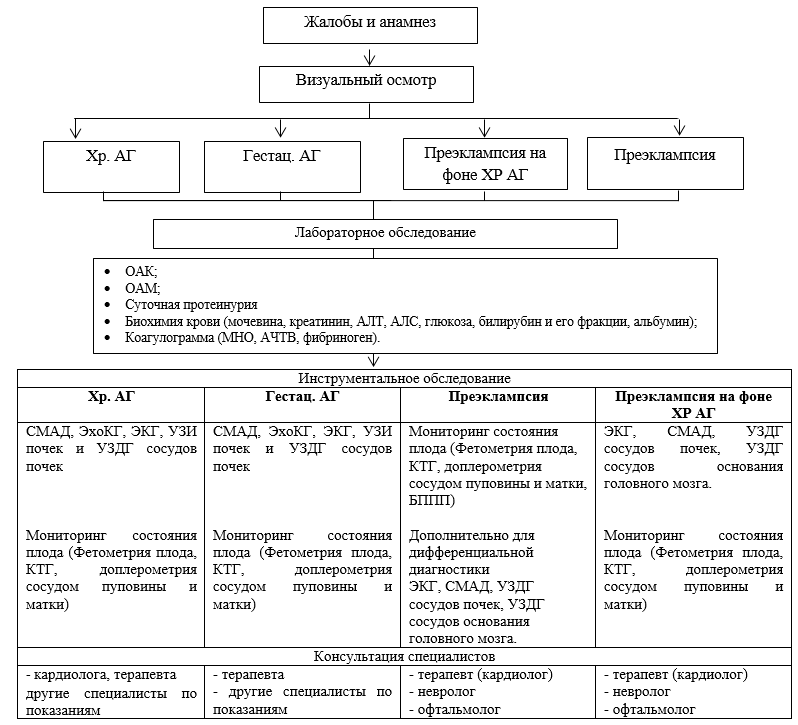 Дифференциальный диагноз и обоснование дополнительных исследований
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
