Билеты хирургия. Асептика (определение, методы и применение в хирургии). Значение асептики в современной хирургии. Асептика
 Скачать 2.12 Mb. Скачать 2.12 Mb.
|
|
Обезболивание Компоненты анестезиологического пособия, их патофизиологическое обоснование. Стадии наркоза Наркотические средства вызывают характерные изменения во всех органах и системах. В период насыщения организма наркотическим средством отмечают определённую закономерность (стадийность) в изменении сознания, дыхания, кровообращения. В связи с этим выделяют стадии, характеризующие глубину наркоза. Особенно отчётливо стадии проявляются при эфирном наркозе. Выделяют четыре стадии: I - аналгезия, II - возбуждение, III - хирургическая стадия, подразделяющаяся на 4 уровня, IV - пробуждение. Стадия аналгезии (I) Больной в сознании, но заторможён, дремлет, на вопросы отвечает односложно. Отсутствует поверхностная болевая чувствительность, но тактильная и тепловая чувствительность сохранена. В этот период возможно выполнение кратковременных вмешательств (вскрытие флегмон, гнойников, диагностические исследования). Стадия кратковременная, длится 3-4 мин. Стадия возбуждения (II) В этой стадии происходит торможение центров коры большого мозга, но подкорковые центры находятся в состоянии возбуждения: сознание отсутствует, выражено двигательное и речевое возбуждение. Больные кричат, пытаются встать с операционного стола. Кожные покровы гиперемированы, пульс частый, АД повышено. Зрачки широкие, но реагируют на свет, отмечается слезотечение. Часто появляются кашель, усиление бронхиальной секреции, возможна рвота. Хирургические манипуляции на фоне возбуждения проводить нельзя. В этот период необходимо продолжать насыщение организма наркотическим средством для углубления наркоза. Длительность стадии зависит от состояния больного, опыта анестезиолога. Возбуждение обычно длится 7-15 мин. Хирургическая стадия (III) С наступлением этой стадии наркоза больной успокаивается, дыхание становится ровным, частота пульса и АД приближаются к исходному уровню. В этот период возможно проведение оперативных вмешательств. В зависимости от глубины наркоза различают четыре уровня III стадии наркоза. Первый уровень (III1). Больной спокоен, дыхание ровное, АД и пульс достигают исходных величин. Зрачки начинают сужаться, реакция на свет сохранена. Отмечаются плавное движение глазных яблок, эксцентричное их расположение. Сохраняются роговичный и глоточно-гортанный рефлексы. Мышечный тонус сохранён, поэтому проведение полостных операций затруднено. Второй уровень (Ш2). Движение глазных яблок прекращается, они располагаются в центральном положении. Зрачки начинают постепенно расширяться, реакция их на свет ослабевает. Роговичный и глоточно-гортанный рефлексы ослабевают и к концу уровня III2 исчезают. Дыхание спокойное, ровное. АД и пульс нормальные. Начинается понижение мышечного тонуса, что позволяет осуществлять брюшно-полостные операции. Обычно наркоз проводят на уровне III1-III2. Третий уровень (Ш3). Глубокий наркоз. Зрачки расширены, реагируют только на сильный световой раздражитель, роговичный рефлекс отсутствует. В этот период наступает полное расслабление скелетных мышц, включая межрёберные. Дыхание становится поверхностным, диафрагмальным. В результате расслабления мышц нижней челюсти последняя может отвисать, в таких случаях корень языка западает и закрывает вход в гортань, что приводит к остановке дыхания. Для предупреждения этого осложнения необходимо вывести нижнюю челюсть больного вперёд и поддерживать её в таком положении. Пульс на этом уровне учащён, малого наполнения. АД понижается. Необходимо знать, что проведение наркоза на этом уровне опасно для жизни больного. Четвёртый уровень (Ш4). Максимальное расширение зрачков без реакции их на свет, роговица тусклая, сухая. Дыхание поверхностное, осуществляется за счёт движений диафрагмы вследствие наступившего паралича межрёберных мышц. Пульс нитевидный, частый, АД низкое или совсем не определяется. Углублять наркоз до уровня III4 опасно для жизни больного, так как может наступить остановка дыхания и кровообращения. Стадия пробуждения (IV) Как только прекращается подача наркотических веществ, концентрация анестезирующего средства в крови уменьшается, больной в обратном порядке проходит все стадии наркоза, и наступает пробуждение. Сон обеспечивается двумя группами лекарственных препаратов: общими анестетиками и гипнотиками. К общим анестетикам относятся ингаляционные и внутривенные анестетики. В настоящее время применяются жидкие анестетики фторотан, энфлюран, севофлюран, изофлюран, десфлюран, закись азота (именуемая ещё как динитроген оксид) и появился новый анестетик – инертный газ ксенон. Из внутривенных анестетиков применяется каллипсол (он же кетамин). К гипнотикам относятся препараты, способные вызывать сон, но не способные обеспечивать аналгезию. Это барбитураты (самый распространённый препарат – натрия тиопентал), бензодиазепины (диазепам, мидазолам) и пропофол. Обладая способностью тормозить стволовые центры, они практически не затрагивают ноцицептивную систему. Аналгезия обеспечивается, во-первых, действием общих анестетиков, блокирующих центры ноцицепции, во-вторых, применением препаратов морфинного ряда (морфин, фентанил), блокирующих ноцицептивную систему спинного и головного мозга, и, в-третьих, регионарной и местной анестезией препаратами, называемыми местными анестетиками, нарушающими проведение импульсов по чувствительным нервным волокнам. Коррекция вегетативных реакций предполагает повышения порога рефлексов вегетативной нервной системы полной или частичной блокадой соответствующей рефлекторной дуги – всей или отдельных её компонентов. Главные задачи – не допустить фатальных нарушений сердечного ритма, перепадов сосудистого тонуса и тонуса бронхиальной мускулатуры (главным образом, бронхоспазма). Решить их удаётся применением всё тех же общих анестетиков, тормозящих вегетативные центры, расположенные на разных уровнях ЦНС, нейролептиков (самый распространённый – дроперидол), блокирующих подкорковые центры вегетативной нервной системы, ганглиоблокаторов (например, пентамина) и местных анестетиков, блокирующих проводники вегетативных нервов. Коррекция гемодинамики предполагает, прежде всего, адекватный объём циркулирующей крови. При дефиците его необходимо восполнить ОЦК тем инфузионным раствором, что будет показан в конкретной ситуации (коллоидный или полиионный кристаллоидный раствор). При адекватном ОЦК, но неадекватном тонусе артериальной системы (слишком высокое или слишком низкое артериальное давление) следует использовать ангиотропные препараты соответствующего действия. Если высокое АД не обусловлено неадекватной аналгезией, используют, как правило, препараты прямого мышечного действия (например, нитроглицерин) низкопоточным введением. При низком АД используют допамин, реже мезатон или норадреналин, чтобы обеспечить больному так называемое «рабочее артериальное давление». Однако это не должно быть главной целью в действии врача. Главное – обеспечить адекватный органный кровоток, а не АД. Для этой цели могут потребоваться кардиотропные препараты – тот же допамин в соответствующей дозировке или добутрекс. Коррекция дыхания предполагает, в первую очередь, обеспечение проходимости верхних дыхательных путей. Достигается это введением ротового или носового воздуховода, так называемой ларингеальной маски (при этом не исключается выдвижение и поддержание нижней челюсти – работа, требующая не только определённого навыка, но и немалых физических сил) либо интубацией трахеи. Для обеспечения адекватной вентиляции лёгких может быть использован вариант спонтанного дыхания больного или искусственной вентиляции лёгких (ИВЛ) в комбинации с интубацией трахеи. Все общие анестетики в той или иной степени угнетают дыхательный центр. По параметрам спонтанного дыхания – дыхательный объём, частота дыхания, соотношение длительности вдоха и выдоха – можно вести наркоз ингаляционными анестетиками. Таким образом можно обеспечить адекватную вентиляцию лёгких больному, находящемуся на спонтанном дыхании. Коррекция мышечного тонуса необходима по нескольким причинам. Прежде всего, для обеспечения условий спокойной работы хирургов. С точки зрения последних это главное показание для такой радикальной меры, как тотальная миорелаксация. С точки зрения анестезиологов главным показанием для этой меры является необходимость проведения ИВЛ, хотя обратная зависимость между ИВЛ и миорелаксацией тоже возможна, особенно в травматологии. Коррекция мышечного тонуса в условиях спонтанного дыхания достигается глубиной наркоза – все общие анестетики в той или иной степени угнетают двигательный анализатор головного и спинного мозга. Показаниями для введения миорелаксантов являются необходимость интубации трахеи, проведение искусственной вентиляции лёгких и ряд других манипуляций, выполнению которых препятствует мышечный тонус (например, вправление вывихов, репозиция переломов и пр.). Коррекция метаболизма включает восполнение потерь жидкости и электролитов во время операции, коррекция кислотно-основного состояния, возмещение энергетических затрат, поддержание температуры тела оперируемого пациента. Решение этих проблем, как правило, не представляет особых трудностей при коротких – 1-1,5 часа – операциях, но может оказаться довольно сложным и трудоёмким у больных высокого операционного и анестезиологического риска, особенно при продолжительных (от нескольких часов до 1-1,5 суток) операциях. Эндотрахеальный наркоз. Стадии наркоза их клиническая характеристика. При эндотрахеальном методе наркоза наркотическое вещество поступает из аппарата в организм через трубку, введённую в трахею. Преимущества метода состоят в том, что он обеспечивает свободную проходимость дыхательных путей и может использоваться при операциях на шее, лице, голове; исключается возможность аспирации рвотных масс, крови; уменьшается количество применяемого наркотического вещества; улучшается газообмен за счёт уменьшения «мёртвого» пространства. Эндотрахеальный наркоз показан при больших оперативных вмешательствах, применяется в виде многокомпонентного наркоза с мышечными релаксантами (комбинированный наркоз). Суммарное использование в небольших дозах нескольких наркотических веществ снижает токсическое воздействие на организм каждого из них. Современный комбинированный наркоз применяют для осуществления аналгезии, выключения сознания, релаксации. Аналгезия и выключение сознания достигаются использованием одного или нескольких наркотических веществ - ингаляционных или неингаляционных. Наркоз проводят на первом уровне хирургической стадии Мышечное расслабление (релаксация) достигается дробным введением мышечных релаксантов. Существует три этапа наркоза. Этап I - введение в наркоз. Вводный наркоз может быть осуществлён любым наркотическим веществом, которое обеспечивает достаточно глубокий наркозный сон без стадии возбуждения. В основном применяют барбитураты, часто используют и тиопентал натрия. Препараты вводят внутривенно в виде 1% раствора, в дозе 400-500 мг (но не более 1000 мг). На фоне вводного наркоза применяют мышечные релаксанты и осуществляют интубацию трахеи. Этап II - поддержание наркоза. Для поддержания общей анестезии можно использовать любое наркотическое средство, которое способно создать защиту организма от операционной травмы (галотан, динитроген оксид с кислородом), а также НЛА. Наркоз поддерживают на первом-втором уровне хирургической стадии (III1-III2), а для устранения мышечного напряжения вводят мышечные релаксанты, которые вызывают миоплегию всех групп скелетных мышц, в том числе и дыхательных. Поэтому основным условием современного комбинированного метода обезболивания является ИВЛ, которая осуществляется путём ритмичного сжатия мешка или меха с помощью аппарата искусственного дыхания. Применение НЛА предусматривает использование динитроген оксида с кислородом, фентанила, дроперидола, мышечных релаксантов. Вводный наркоз внутривенный. Анестезию поддерживают с помощью ингаляции динитроген оксида с кислородом в соотношении 2:1, дробным внутривенным введением фентанила и дроперидола - по 1-2 мл каждые 15-20 мин. При учащении пульса вводят фентанил, при повышении АД - дроперидол. Этот вид анестезии более безопасен для больного. Фентанил усиливает обезболивание, дроперидол подавляет вегетативные реакции. Этап III - выведение из наркоза. К концу операции анестезиолог постепенно прекращает введение наркотических веществ и мышечных релаксантов. К больному возвращается сознание, у него восстанавливаются самостоятельное дыхание и мышечный тонус. Критерий оценки адекватности самостоятельного дыхания - показатели рО2, рСО2, рН. После пробуждения, восстановления спонтанного дыхания и тонуса скелетной мускулатуры анестезиолог может экстубировать больного и перевести его для дальнейшего наблюдения в послеоперационную палату. Преимущества комбинированного эндотрахеального наркоза 1. Быстрое введение в наркоз, отсутствие стадии возбуждения. 2. Возможность оперировать в стадии аналгезии или стадии III1 3. Уменьшение расхода наркотических препаратов, снижение токсичности наркоза. 4. Лёгкая управляемость наркоза. 5. Предупреждение аспирации и возможность санации трахеи и бронхов. Стадии наркоза Наркотические средства вызывают характерные изменения во всех органах и системах. В период насыщения организма наркотическим средством отмечают определённую закономерность (стадийность) в изменении сознания, дыхания, кровообращения. В связи с этим выделяют стадии, характеризующие глубину наркоза. Особенно отчётливо стадии проявляются при эфирном наркозе. Выделяют четыре стадии: I - аналгезия, II - возбуждение, III - хирургическая стадия, подразделяющаяся на 4 уровня, IV - пробуждение. Стадия аналгезии (I) Больной в сознании, но заторможён, дремлет, на вопросы отвечает односложно. Отсутствует поверхностная болевая чувствительность, но тактильная и тепловая чувствительность сохранена. В этот период возможно выполнение кратковременных вмешательств (вскрытие флегмон, гнойников, диагностические исследования). Стадия кратковременная, длится 3-4 мин. Стадия возбуждения (II) В этой стадии происходит торможение центров коры большого мозга, но подкорковые центры находятся в состоянии возбуждения: сознание отсутствует, выражено двигательное и речевое возбуждение. Больные кричат, пытаются встать с операционного стола. Кожные покровы гиперемированы, пульс частый, АД повышено. Зрачки широкие, но реагируют на свет, отмечается слезотечение. Часто появляются кашель, усиление бронхиальной секреции, возможна рвота. Хирургические манипуляции на фоне возбуждения проводить нельзя. В этот период необходимо продолжать насыщение организма наркотическим средством для углубления наркоза. Длительность стадии зависит от состояния больного, опыта анестезиолога. Возбуждение обычно длится 7-15 мин. Хирургическая стадия (III) С наступлением этой стадии наркоза больной успокаивается, дыхание становится ровным, частота пульса и АД приближаются к исходному уровню. В этот период возможно проведение оперативных вмешательств. В зависимости от глубины наркоза различают четыре уровня III стадии наркоза. Первый уровень (III1). Больной спокоен, дыхание ровное, АД и пульс достигают исходных величин. Зрачки начинают сужаться, реакция на свет сохранена. Отмечаются плавное движение глазных яблок, эксцентричное их расположение. Сохраняются роговичный и глоточно-гортанный рефлексы. Мышечный тонус сохранён, поэтому проведение полостных операций затруднено. Второй уровень (Ш2). Движение глазных яблок прекращается, они располагаются в центральном положении. Зрачки начинают постепенно расширяться, реакция их на свет ослабевает. Роговичный и глоточно-гортанный рефлексы ослабевают и к концу уровня III2 исчезают. Дыхание спокойное, ровное. АД и пульс нормальные. Начинается понижение мышечного тонуса, что позволяет осуществлять брюшно-полостные операции. Обычно наркоз проводят на уровне III1-III2. Третий уровень (Ш3). Глубокий наркоз. Зрачки расширены, реагируют только на сильный световой раздражитель, роговичный рефлекс отсутствует. В этот период наступает полное расслабление скелетных мышц, включая межрёберные. Дыхание становится поверхностным, диафрагмальным. В результате расслабления мышц нижней челюсти последняя может отвисать, в таких случаях корень языка западает и закрывает вход в гортань, что приводит к остановке дыхания. Для предупреждения этого осложнения необходимо вывести нижнюю челюсть больного вперёд и поддерживать её в таком положении. Пульс на этом уровне учащён, малого наполнения. АД понижается. Необходимо знать, что проведение наркоза на этом уровне опасно для жизни больного. Четвёртый уровень (Ш4). Максимальное расширение зрачков без реакции их на свет, роговица тусклая, сухая. Дыхание поверхностное, осуществляется за счёт движений диафрагмы вследствие наступившего паралича межрёберных мышц. Пульс нитевидный, частый, АД низкое или совсем не определяется. Углублять наркоз до уровня III4 опасно для жизни больного, так как может наступить остановка дыхания и кровообращения. Стадия пробуждения (IV) Как только прекращается подача наркотических веществ, концентрация анестезирующего средства в крови уменьшается, больной в обратном порядке проходит все стадии наркоза, и наступает пробуждение. Подготовка больного к наркозу Анестезиолог принимает непосредственное участие в подготовке больного к наркозу и операции. Больного осматривают перед операцией, при этом не только обращают внимание на основное заболевание, по поводу которого предстоит операция, но и подробно выясняют наличие сопутствующей патологии. Если больной оперируется в плановом порядке, то при необходимости проводят лечение сопутствующих заболеваний, санацию полости рта. Врач выясняет и оценивает психическое состояние больного, аллергологический анамнез, уточняет, переносил ли больной в прошлом операции и наркоз, обращает внимание на форму лица, грудной клетки, строение шеи, выраженность подкожной жировой клетчатки. Всё это необходимо, чтобы правильно выбрать метод обезболивания и наркотический препарат. Важное правило подготовки больного к наркозу - очищение желудочно-кишечного тракта (промывание желудка, очистительные клизмы). Для подавления психоэмоциональной реакции и угнетения функций блуждающего нерва перед операцией больному проводят специальную медикаментозную подготовку - премедикацию. Цель премедикации - снижение частоты интра- и постоперационных осложнений за счёт применения медикаментозных средств. На ночь дают снотворное, больным с лабильной нервной системой за 1 сут до операции назначают транквилизаторы (например, диазепам). За 40 мин до операции внутримышечно или подкожно вводят наркотические анальгетики: 1 мл 1-2% раствора тримепередина или 2 мл фентанила. Для подавления функций блуждающего нерва и уменьшения саливации инъецируют 0,5 мл 0,1% раствора атропина. У больных с отягощенным аллергологическим анамнезом в премедикацию включают антигистаминные препараты. Непосредственно перед операцией осматривают полость рта и удаляют съёмные зубные протезы. При экстренных вмешательствах перед операцией промывают желудок, а премедикацию проводят на операционном столе, лекарственные препараты вводят внутривенно. Местная анестезия. Классификация. Местная анестезия - обратимое устранение болевой чувствительности в определённой части тела, вызванное действием специальных лекарственных средств 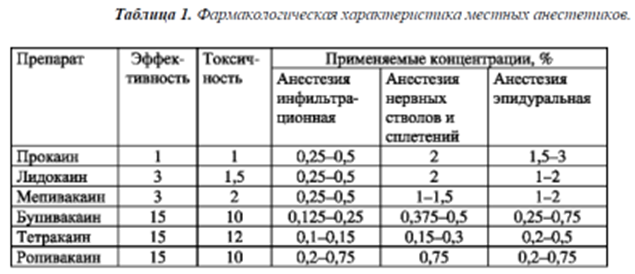  Методы местной анестезии. Характеристика. |
