Билеты хирургия. Асептика (определение, методы и применение в хирургии). Значение асептики в современной хирургии. Асептика
 Скачать 2.12 Mb. Скачать 2.12 Mb.
|
Осложнения повреждения магистральных кровеносных сосудовГеморрагический шок на фоне массивной кровопотери. Хроническая ишемия рук или ног. При этом осложнении ткани не погибают, но перестают нормально работать из-за кислородного голодания. Ишемия проявляется быстрой утомляемостью, периодической болью в мышцах и тканях, болью в ногах при прохождении дистанции, которую раньше человек мог проходить без боли. Гангрена или некроз рук или ног. Возникают при необратимом повреждении тканей. В области некроза человек теряет чувствительность, не может двигать рукой или ногой. Кожа темнеет, на этих участках появляются незаживающие язвы. Гнойные осложнения, например нагноение раны или сепсис. Посттравматическая артериальная или артериовенозная аневризма (локальное расширение сосуда) или артериовенозный свищ (соединение артерии и вены). В дальнейшем эти осложнения повышают риск тромботических событий и нарушают работу конечностей или органов Более редким осложнением повреждения магистральных вен является воздушная эмболия. Она может произойти при открытых ранениях подкрыльцовой, подключичной, яремной или плечеголовной вены в местах фиксации их в фасциальных влагалищах. Зияние просвета сосуда ведет к засасыванию воздуха при дыхательных движениях, который с кровотоком попадает в правые отделы сердца, а затем в легочную артерию, вызывая эмболию ее ветвей. ПЕРВАЯ ПОМОЩЬ ПРИ ВЕНОЗНОМ НАРУЖНОМ КРОВОТЕЧЕНИИ Для остановки кровотечения нужно наложить на рану давящую асептическую повязку, , холода на место повреждение и придание возвышенного положения конечности с венозным кровотечением. При продолжении кровопотери необходимо провести наложение жгута ниже поврежденного места. Чтобы меньше травмировать мягкие ткани и кожу, на них (под жгут) кладут мягкую прокладку. Необходимо сделать записку с указанием времени наложения жгута. Максимальное время ношения жгута - 2 часа в теплое время и 1 час при минусовой температуре. Острая кровопотеря: определение, патогенез, принципы патогенетического лечения. Острая кровопотеря – состояние, при котором организм быстро и безвозвратно теряет определенный объем крови в результате кровотечения. Основным звеном патогенеза острой кровопотери является уменьшение ОЦК, что в первые часы приводит к нормоцитемической гиповолемии. В связи с гиповолемией уменьшается приток венозной крови к сердцу, падение центрального венозного давления (ЦВД), системного артериального давления (АД). В результате уменьшается ударный объем сердца, что в свою очередь приводит к еще большему падению АД, а как следствие и перфузионного давления в сосудах органов и тканей. В результате снижается доставка кислорода, питательных веществ к клеткам, а от них транспорт углекислого газа и продуктов обмена веществ. Развивается капилляротрофическая недостаточность, что обусловливает в свою очередь нарушения функции органов и тканей и, как результат, расстройство жизнедеятельности организма. 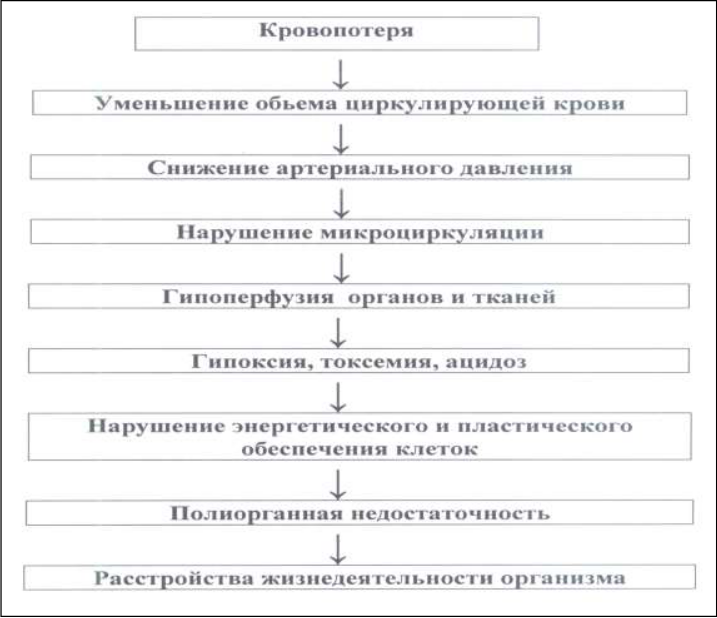 Признаки кровопотери: бледность и влажность кожи, осунувшееся лицо, частый и малый пульс, учащение дыхания, в тяжёлых случаях дыхание типа Чейна-Стокса, понижение ЦВД и АД. Субъективные симптомы: головокружение, сухость во рту, жажда, тошнота, потемнение в глазах, нарастающая слабость. Однако при медленном истечении крови клинические проявления могут не соответствовать количеству потерянной крови. Наиболее информативным методом установления величины кровопотери является определение дефицита ОЦК и его компонентов: объёма циркулирующей плазмы, объёма форменных элементов - глобулярного объёма. В зависимости от объёма излившейся крови и уровня снижения ОЦК выделяют четыре степени тяжести кровопотери: I - лёгкая степень: потеря 500-700 мл крови (снижение ОЦК на 10- 15%); II - средняя степень: потеря 1000-1500 мл крови (снижение ОЦК на 15-20%); III - тяжёлая степень: потеря 1500-2000 мл крови (уменьшение ОЦК на 20-30%); IV степень - массивная кровопотеря: потеря более 2000 мл крови (снижение ОЦК более чем на 30%). В случае тяжёлой кровопотери сразу приступают к введению кровезаменяющих жидкостей, применение которых основано на том, что потеря плазмы и, следовательно, уменьшение ОЦК переносятся организмом гораздо тяжелее, чем потеря эритроцитов. Альбумин, протеин, декстран [ср. мол. масса 50 000-70 000] хорошо удерживаются в кровяном русле. В случае необходимости можно использовать кристаллоидные растворы. Низкомолекулярные декстраны (декстран [ср. мол. масса 30 000- 40 000]) восполняют объём внутрисосудистой жидкости, улучшают микроциркуляцию и реологические свойства крови. Переливание препаратов крови необходимо при снижении уровня гемоглобина ниже 80 г/л и показателе гематокрита менее 30. При тяжёлой острой кровопотере лечение начинают со струйной инфузии в одну, две или три вены и только после подъема САД выше 80 мм рт.ст. переходят на капельное вливание. При дефиците ОЦК до 15% объём инфузионной среды 800-1000 мл (кристаллоиды 80% + коллоиды 20%) - 100% по отношению к дефициту. При кровопотере 15-25% ОЦК объем трансфузии составляет 150% дефицита - 1500- 2300 мл, соотношения кристаллоидов, коллоидов и плазмы 4:4:2. При кровопотере 25-35% ОЦК объём восполнения составляет 180- 220% - 2700-4000 мл (кристаллоиды 30% + коллоиды 20%, плазма 30%, эритроцитарная масса 20%). При дефиците ОЦК более 35% объём трансфузии составляет 220% - 4000-6000 мл (кристаллоиды 20% + коллоиды 30%, плазма 25%, эритроцитарная масса - 25%). Переливания препаратов крови показаны при кровопотере, превышающей 35-40% ОЦК, когда возникают и анемия, и гипопротеинемия. Ацидоз корригируют введением гидрокарбоната натрия, трометамола Показания и противопоказания к переливанию крови. Показания к переливанию крови определяются преследуемой целью: возмещение недостающего объёма крови или отдельных её компонентов, повышение активности свёртывающей системы крови при кровотечениях. Абсолютными показаниями считают острую кровопотерю, шок, кровотечение, тяжёлую анемию, тяжёлые травматичные операции, в том числе с искусственным кровообращением. Показаниями к переливанию крови и её компонентов служат анемия различного происхождения, болезни крови, гнойно-воспалительные заболевания, тя- жёлая интоксикация Противопоказания к переливанию крови: 1. Абсолютные: — острый септический эндокардит; — свежие тромбозы и эмболии; — отек легких; — тяжелые расстройства мозгового кровообращения; — пороки сердца, миокардиты и миокардиосклероз различного вида с нарушением общего кровообращения IIб—III степени; — гипертоническая болезнь III степени с выраженным атеросклерозом сосудов головного мозга, нефросклерозом. 2. Относительные: — подострый септический эндокардит без прогрессирующего развития диффузного гломерулонефрита и расстройств общего кровообращения; — пороки сердца с недостаточностью кровообращения IIб степени; — выраженный амилоидоз; — остротекущий туберкулез. Виды гемотрансфузий: аутотрансфузия и реинфузия крови, трансфузия донорской крови. Источники крови для переливания и их характеристика. Источники: Доноры. Состояние здоровья доноров определяют при обследовании. Обязательно проводят реакцию фон Вассермана на сифилис, исследование на носительство вирусов гепатита и ВИЧ. Для переливания может быть использована утильная кровь, при этом первостепенное значение имеет плацентарная кровь. Ранее использовали кровь, полученную при кровопускании, применявшемся для лечения больных эклампсией, с гипертоническим кризом. Из утильной крови готовят препараты - протеин, тромбин, фибриноген и др. Плацентарную кровь собирают сразу же после рождения ребёнка и перевязки пуповины. С соблюдением асептики вытекающую из сосудов пуповины кровь собирают в специальные сосуды с консервантом. Из одной плаценты получают до 200 мл крови. Кровь каждой родильницы собирают в отдельные флаконы. Трупная крови. Используют кровь от трупов практически здоровых людей, умерших внезапно, без длительной агонии, от случайных причин (закрытых травматических повреждений, острой сердечной недостаточности, инфаркта миокарда, кровоизлияния в мозг, поражения электрическим током). Не используют кровь умерших от инфекционных, онкологических заболеваний, отравлений (кроме алкогольных), заболеваний крови, туберкулёза, сифилиса, СПИДа и др. Кровь внезапно умерших отличается тем, что в течение 1-4 ч после смерти она не свёртывается вследствие выпадения фибрина (дефибринированная кровь). Кровь берут в сроки не позже 6 ч после смерти. Самостоятельно вытекающую из вен кровь с соблюдением правил асептики собирают в специальные ёмкости и используют для переливания или приготовления компонентов или препаратов крови. От трупа можно получить от 1 до 4 л крови. Важным источником крови является больной, у которого в предоперационном периоде производят изъятие крови с последующим её консервированием и переливанием ему же во время операции (аутогемотрансфузия). Аутотрансфузия крови представляет собой переливание больному собственной крови, взятой у него заблаговременно до операции, непосредственно перед или во время операции. Целью аутогемотрансфузии является возвращение потери крови во время операции собственной кровью, лишенной отрицательных свойств донорской крови. Аутогемотрансфузия исключает возможные изосерологические осложнения при переливании донорской крови: иммунизацию реципиента, развитие синдрома гомологичной крови, а кроме того, позволяет преодолеть трудности подбора индивидуального донора для больных с наличием антител к антигенам эритроцитов, не входящих в системы АВ0 и резус. Аутогемотрансфузия бывает в следующих двух вариантах: 1. Реинфузия, или обратное переливание крови, собранной из серозных полостей (выделившейся по дренажам) во время операции, а также в ближайшие часы после ее проведения. Сбор и реинфузия крови показаны при повреждениях органов груди и живота, сопровождающихся массивным кровотечением в полости плевры и брюшины, не позднее 24 ч с момента травмы. Противопоказания: поздние (более 24 ч) сроки после травмы; проникающие повреждения толстой кишки, мочевого пузыря; гемолиз; наличие посторонних примесей. Излившуюся в полости кровь собирают в стерильные сосуды с помощью специальных аппаратов, а при их отсутствии — вычерпыванием или с помощью вакуумного отсасывателя, создавая разрежение не более 25 см вод. ст. Для стабилизации крови используют стандартные гемоконсерванты: гепарин или 3,5 % раствор цитрата натрия. Собранную кровь фильтруют через 8 слоев марли и сразу же переливают больному через системы, оснащенные фильтрами для крови. Хранить такую кровь нельзя. Разновидностью реинфузии является переливание крови, изливающейся в рану при плановых вмешательствах. 2. Аутотрансфузия крови и ее компонентов (эритроцитов, тромбоцитов, плазмы), заготовленных в предоперационном периоде у лиц с хирургическими заболеваниями или перед проведением цитостатической терапии. Брать кровь перед операцией целесообразно, если ожидаемая операционная кровопотеря составляет более 10 % ОЦК. Следует учитывать, что предварительное взятие 500 мл аутокрови способствует адаптации различных систем больного к предстоящей операции. Заготовка аутокрови (плазмы, эритроцитов, тромбоцитов) допустима у лиц от 18 до 60 лет. Объем эксфузии определяется в зависимости от прогнозируемой потребности в этих средствах для трансфузиологического обеспечения оперативного вмешательства или коррекции нарушений гомеостаза, обусловленных цитостатической терапией. Прямое переливание крови Непосредственное переливание крови от донора реципиенту применяют редко. Показаниями к нему служат: 1) длительные, не поддающиеся гемостатической терапии кровотечения у больных, страдающих гемофилией; 2) нарушения свёртывающей системы крови (острый фибринолиз, тромбоцитопения, афибриногенемия) после массивной гемотрансфузии и при заболеваниях системы крови; 3) травматический шок III степени в сочетании с кровопотерей более 25-50% ОЦК и отсутствием эффекта от переливания консервированной крови. Донора для прямого переливания обследуют на станции переливания крови. Непосредственно перед переливанием определяют групповую и резус-принадлежность донора и реципиента, проводят пробы на групповую совместимость и по Rh-фактору, биологическую пробу в начале переливания. Осуществляют переливание с помощью шприца или аппарата. Используют 20-40 шприцев ёмкостью 20 мл, иглы для венепункции с резиновыми трубками, надетыми на их павильоны, стерильные марлевые шарики, стерильные зажимы типа зажимов Бильрота. Операцию выполняют врач и медицинская сестра. Сестра набирает в шприц кровь из вены донора, пережимает резиновую трубку зажимом и передает шприц врачу, который вливает кровь в вену больного (рис. 39). В это время сестра набирает кровь в новый шприц. Работа осуществляется синхронно. В первые 3 шприца перед переливанием набирают по 2 мл 4% раствора цитрата натрия для предупреждения свёртывания крови, и кровь из этих шприцев вводят медленно (один шприц за 2 мин). Таким образом выполняют биологическую пробу. Непрямое переливание Непрямое переливание крови - основной метод гемотрансфузии. Он отличается простотой выполнения и несложным техническим оснащением, при нём исключены опасность инфицирования донора и отрицательный психологический эффект присутствия донора при переливании. Важно, что такой метод даёт возможность заготовки большого количества донорской крови, используемой затем как в плановом, так и в экстренном порядке. При непрямом переливании заготовку крови в специальные флаконы (пакеты) с консервантом осуществляют в плановом режиме на станциях и в отделениях переливания крови. Заготовленная кровь, хранящаяся в определённых условиях, составляет так называемый банк крови. При необходимости проводят переливание тёплой донорской крови: вызывают донора резерва, забирают у него кровь во флакон (пакет) со стабилизатором (цитратом) и непосредственно после забора, не позже чем через 3 ч, в другом помещении эту кровь переливают реципиенту. Таким образом, переливают тёплую свежую кровь (свежецитратную), сохранившую все свои функции, но момент забора крови у донора и гемотрансфузия реципиенту разделены во времени и пространстве, что исключает всякий риск заражения донора. В настоящее время после заготовки кровь фракционируют и хранят обычно её компоненты (эритроцитарную массу, плазму и др.). Обменное переливание Обменное переливание крови - частичное или полное удаление крови из кровеносного русла реципиента с одновременным замещением её адекватным или превышающим объёмом донорской крови. Основная цель этой операции - удаление вместе с кровью вредных для организма продуктов гемолиза, антител, ядов и т.д. Обменное переливание крови применяют при гемолитической желтухе новорождённых (Rh-конфликт), массивном внутрисосудистом гемолизе, тяжёлых отравлениях и пр. Определение группы крови по системе АВ0 при помощи моноклональных антител. Моноклональные антитела анти-А и анти-В продуцируются двумя различными гибридомами, полученными в результате слияния мышечных антителообразующих В- лимфоцитов с клетками мышиной миеломы. Названные цоликлоны представляют собой разведённую асцитическую жидкость мышей-носителей гибридомы, содержащую IgM против антигенов А и В. Цоликлоны дают более быструю и более выраженную реакцию агглютинации, чем стандартные АВ0-сыворотки. Определяют группу крови при температуре от 15 до 25 °С. На фарфоровую пластину или маркированную тарелку наносят по одной большой капле цоликлонов анти-А и анти- В, рядом наносят каплю исследуемой крови в 10 раз меньшего размера и смешивают отдельными палочками или уголками предметных стекол. Пластинку слегка покачивают и наблюдают за реакцией в течение 2,5 мин. Реакция обычно наступает в первые 3-5 с и проявляется образованием мелких красных агрегатов, а затем хлопьев. Возможны следующие варианты реакции агглютинации. 1. Агглютинация отсутствует с цоликлонами анти-А и анти-В, кровь не содержит агглютиногенов А и В - исследуемая кровь группы I (0) (рис. 38, см. цв. вкл.). 2. Агглютинация наблюдается с цоликлонами анти-А, эритроциты исследуемой крови содержат агглютиноген А - исследуемая кровь группы II(А). 3. Агглютинация наблюдается с цоликлоном анти-В, эритроциты исследуемой крови содержат агглютиноген В - исследуемая кровь группы III (В). 4. Агглютинация наблюдается с цоликлонами анти-А и анти-В, эритроциты содержат агглютиногены А и В - исследуемая кровь группы IV(АВ) При подозрении на спонтанную агглютинацию у лиц с группой крови AB(IV) проводят контрольное исследование с 0,9 % раствором натрия хлорида. Реакция должна быть отрицательной. Цоликлоны анти-А и анти-В выпускаются в жидком виде в ампулах или флаконах, жидкость окрашена в красный (анти-А) и синий (анти- В) цвета. Хранят в холодильнике при температуре 2-8 °С. Срок хранения 2 года. Ошибки при определении групповой принадлежности крови могут зависеть от трех причин: — технических; — неполноценности стандартных сывороток и стандартных эритроцитов; — биологических особенностей испытуемой крови. К ошибкам по техническим причинам относятся: а) неправильное расположение сывороток на планшете. Вместо нанесения сывороток группы В справа их наносят слева; б) неправильное количественное соотношение сывороток и эритроцитов; в) применение недостаточно чистых планшетов и других предметов, соприкасающихся с кровью. Для каждой сыворотки должна быть отдельная пипетка. Для промывания пипеток следует применять только физиологический раствор хлорида натрия; г) неправильная запись исследуемой крови; д) несоблюдение положенного для реакции агглютинации времени. При поспешности, когда реакцию учитывают до истечения 5 мин, агглютинация может не наступить, если в испытуемой крови имеются слабые агглютиногены. При передержанной более 5 мин реакции может произойти подсыхание капель с краев, симулирующее агглютинацию, что также приведет к ошибочному заключению. Ошибки, зависящие от применения неполноценных стандартных сывороток и стандартных эритроцитов: а) слабые стандартные сыворотки с титром ниже 1 : 32 или истекшим сроком годности могут вызывать позднюю и слабую агглютинацию; б) применение негодных стандартных сывороток или эритроцитов, нестерильно приготовленных и недостаточно законсервированных, ведет к возникновению неспецифической, «бактериальной» агглютинации. Ошибки, зависящие от биологических особенностей исследуемой крови: а) наличие в группах А(II) и АВ(IV) слабых антигенов А2, А2В, с которыми наблюдается поздняя и слабая агглютинация. При этом могут наблюдаться ошибки, при которых кровь группы А2В(IV) определяют как группу В(III), а кровь А2(II) — как группу 0(I); б) ошибки возможны, если кровь обладает свойством панагглютинации или аутоагглютинации, т. е. дает неспецифическую агглютинацию со всеми сыворотками и даже со своей собственной сывороткой. Интенсивность подобной реакции после 5 мин. обычно ослабевает, в то время как истинная агглютинация усиливается. Панагглютинация может быть точно распознана при определении группы крови двойной реакцией. Для устранения панагглютинации планшет помещают в термостат при температуре 37 °С на 5 мин, после чего панагглютинация исчезает, истинная остается. Определение Rh-фактора при помощи моноклональных антител. Определение резус принадлежности крови доноров проводят в два этапа: сначала кровь доноров исследуют с применением стандартного универсального реагента антирезус Rh0(D), а затем образцы крови доноров, давшие отрицательную реакцию с реагентом антирезус Rh0(D), исследуют дополнительно со стандартным универсальным реагентом анти- Rh′0(DC), а также со стандартной сывороткой анти-Rh′′′0(DCE). Кровь донора признается резусотрицательной в том случае, если со всеми вышеперечисленными реагентами и сывороткой анти-Rh′′′0(DCE) получена отрицательная реакция. Если исследуемая кровь дала положительную реакцию (агглютинацию) с одним из указанных выше реагентов или стандартной сывороткой анти-Rh′′′0(DCE), то она считается резус-положительной. Оснащение. Специально приготовленные универсальные реагенты анти- резус Rh0(D), Rh′0(DC), стандартная сыворотка анти-Rh′′′0(DCE), стандартные резус-положительные и резус-отрицательные эритроциты для контроля, пробирки, пипетки Пастера, 0,9 % раствор NaCl. Для определения резус-фактора должна быть использована свежая несвернувшаяся кровь, взятая из пальца непосредственно перед исследованием, или эритроциты из пробирки после образования сгустка и отстаивания сыворотки. Техника определения. На дно пробирки нанести 1 каплю стандартного реагента антирезус и 1 каплю исследуемой крови (или эритроцитов). Содержимое пробирки перемешать встряхиванием и затем медленно поворачивать, наклоняя пробирку почти до горизонтали таким образом, чтобы содержимое растекалось по ее стенкам. Такое размазывание крови по стенкам пробирки делает реакцию более выраженной. Как правило, агглютинация наступает в течение первой минуты. Однако для получения четко выраженной агглютинации, а также ввиду возможности замедленной реакции при слабо выраженной агглютинабельности эритроцитов их перемешивание с реагентом указанным выше способом следует продолжать не менее 3 мин. Затем для исключения неспецифической агрегации эритроцитов в пробирку необходимо добавить 2—3 мл 0,9 % раствора NaCl и перемешать, не взбалтывая, путем 2—3 кратного перевертывания пробирки. Оценка результатов проводится визуально. Одновременно с исследованием крови доноров проводится контрольное исследование стандартных резус-положительных эритроцитов той же группы или группы 0(I) и стандартных резус-отрицательных эритроцитов, обязательно одногруппных с исследуемой кровью. Оценка результата. Наличие агглютинации в виде крупных хлопьев из эритроцитов на фоне просветленной жидкости указывает на резус-положительную реакцию исследуемой крови (Rh+). Отсутствие агглютинации (в пробирке гомогенно окрашенная жидкость) указывает на резус-отрицательную реакцию крови (Rh–). Результат учитывается как истинный после проверки контрольных образцов, т. е. при положительном результате со стандартными резус-положительными эритроцитами и отсутствии агглютинации со стандартными резус-отрицательными эритроцитами, одногруппными с исследуемой кровью по системе АВ0. Для определения резус принадлежности крови разработаны моноклональные резус антитела. Порядок действия врача при выполнении гемотрансфузии. |
