Билеты хирургия. Асептика (определение, методы и применение в хирургии). Значение асептики в современной хирургии. Асептика
 Скачать 2.12 Mb. Скачать 2.12 Mb.
|
|
Неотложная помощь при критических состояниях. Реанимация (определение). Терминальные состояния. Признаки остановки сердца. Реанимация (оживление) - комплекс мероприятий, направленных на восстановление основных жизненных функций организма, находящегося в состоянии клинической смерти. Терминальные состояния Различают три вида терминальных состояний: Преагональное состояние. Больной заторможён, отмечается выраженная одышка, кожные покровы бледные, цианотичные, АД низкое (60-70 мм рт.ст.) или не определяется совсем, пульс слабый частый. Агония. Глубокая стадия процесса умирания, при которой отсутствует сознание, пульс нитевидный или исчезает совсем, АД не определяется. Дыхание поверхностное, учащённое, судорожное или значительно замедлено. Клиническая смерть наступает сразу после остановки дыхания и кровообращения. Это своеобразное переходное состояние от жизни к смерти, длящееся 3-5 мин. Основные обменные процессы резко снижены и в отсутствие кислорода осуществляются за счёт анаэробного гликолиза. Через 5-6 мин развиваются необратимые явления, прежде всего в ЦНС, и наступает истинная, или биологическая, смерть. Остановка сердца может быть внезапной или постепенной - на фоне длительного хронического заболевания, в последнем случае ей предшествуют преагональное состояние и агония. Причинами внезапной остановки сердца являются инфаркт миокарда, закупорка (обструкция) верхних дыхательных путей инородными телами, рефлекторная остановка сердца, ранение сердца, анафилактический шок, электротравма, утопление, тяжёлые метаболические нарушения (гиперкалиемия, метаболический ацидоз). Признаки остановки сердца: 1) отсутствие пульса на сонной артерии; 2) расширение зрачков с отсутствием их реакции на свет; 3) остановка дыхания; 4) отсутствие сознания; 5) бледность, реже цианоз кожных покровов; 6) отсутствие пульса на периферических артериях; 7) отсутствие АД; 8) отсутствие тонов сердца. Время для установления диагноза клинической смерти должно быть предельно коротким. Абсолютные признаки: отсутствие пульса на сонной артерии, остановка дыхания, расширение зрачков с отсутствием их реакции на свет. При наличии этих признаков следует сразу же приступить к реанимации. Этапы сердечно-лёгочной реанимации. Существует четыре этапа сердечно-лёгочной реанимации: I - восстановление проходимости дыхательных путей; II - ИВЛ; III - массаж сердца; IV - дифференциальная диагностика, лекарственная терапия, дефибрилляция сердца. Первые три этапа могут быть проведены во внебольничных условиях, причём не обязательно медицинским персоналом, лицами, имеющими соответствующие навыки по реанимации. IV этап осуществляется врачами скорой помощи и реанимационных отделений. Этап I - восстановление проходимости дыхательных путей Причиной нарушения проходимости дыхательных путей могут быть слизь, мокрота, рвотные массы, кровь, инородные тела, западение языка. Пострадавшего или больного необходимо уложить на спину на твёрдую поверхность, повернув голову набок, скрещёнными I и II пальцами левой руки раскрыть рот и очистить полость рта носовым платком (салфеткой), намотанным на II или III палец правой руки. Затем голову нужно повернуть прямо и максимально запрокинуть назад. При этом одна рука располагается под шеей, другая - на лбу, фиксируя голову. При запрокидывании головы назад нижняя челюсть оттесняется вместе с корнем языка, в результате проходимость дыхательных путей восстанавливается. Для устранения их непроходимости применяют также воздуховоды. Этап II - ИВЛ На первых этапах сердечно-лёгочная реанимации осуществляется методами изо рта в рот, изо рта в нос и изо рта в рот и нос. Для проведения искусственного дыхания изо рта в рот оказывающий помощь становится сбоку от пострадавшего,одну руку просовывает под шею, другую кладёт на лоб, максимально запрокидывает голову назад, I и II пальцами зажимает крылья носа, делает вдох и, плотно прижав свой рот ко рту пострадавшего, производит резкий выдох. Затем отстраняется до осуществления больным пассивного выдоха. Объём вдуваемого воздуха - от 500 до 700 мл. Частота дыхания - 12-18 в минуту. Контролем правильности проведения искусственного дыхания является экскурсия грудной клетки - раздувание при вдохе и спадение при выдохе. При травматических повреждениях нижней челюсти или если челюсти плотно стиснуты, рекомендуют проводить ИВЛ методом изо рта в нос. Для этого, положив руку на лоб пострадавшего, запрокидывают его голову назад, другой рукой захватывают нижнюю челюсть и плотно прижимают её к верхней, закрывая рот. Губами захватывают нос пострадавшего и производят выдох. У новорождённых ИВЛ осуществляют методом изо рта в рот и в нос. Голова ребёнка запрокинута назад. Своим ртом реанимирующий охватывает рот и нос ребёнка и осуществляет вдувание. Дыхательный объём новорождённого составляет 30 мл, частота дыхания - 25-30 в минуту. ИВЛ описанными методами необходимо осуществлять через марлю или носовой платок, чтобы предупредить инфицирование дыхательных путей оказывающего помощь. Медицинский работник для ИВЛ может использовать S-образную трубку (воздуховод). Трубка изогнута, удерживает корень языка от западения и тем самым предупреждает обтурацию дыхательных путей. Трубку вводят в ротовую полость изогнутым концом вверх, скользя по нижнему краю верхней челюсти. На уровне корня языка её поворачивают вокруг оси на 180°. Манжетка трубки плотно закрывает рот пострадавшего, а его нос зажимают пальцами. Через свободный просвет трубки осуществляют дыхание. ИВЛ можно проводить также лицевой маской с мешком Амбу. Зафиксировав голову пострадавшего в запрокинутом положении, на его лицо накладывают маску, закрывая рот и нос. Узкую носовую часть маски придерживают большим пальцем, нижнюю челюсть приподнимают вверх тремя пальцами (III, IV, V). II палец фиксирует нижнюю часть маски. Ритмичным сжатием мешка свободной рукой производят вдох, пассивный выдох осуществляется через особый клапан в атмосферу. К мешку можно подвести кислород. Этап III - массаж сердца Различают непрямой (закрытый) и прямой (открытый) массаж сердца. На догоспитальном этапе, как правило, проводят непрямой массаж, при котором сердце сжимают между грудиной и позвоночником. Манипуляцию осуществляют, уложив больного на твёрдую поверхность или подложив под его грудную клетку щит. Ладони накладывают одна на другую под прямым углом, расположив их на нижней трети грудины и отступив кверху от места прикрепления мечевидного отростка к грудине на 2 см. Надавливая на грудину с усилием, равным 8-9 кг, смещают её к позвоночнику на 4-5 см. Массаж сердца осуществляют непрерывно ритмичным надавливанием на грудину выпрямленными руками с частотой 60 в минуту. У детей до 10 лет массаж сердца выполняют одной рукой с частотой 80 надавливаний в минуту. У новорождённых наружный массаж сердца проводят двумя (II и III) пальцами, располагая их параллельно сагиттальной плоскости грудины. Частота надавливаний - 120 в минуту. Прямой массаж сердца применяют при операциях на грудной клетке, множественных переломах рёбер, деформациях грудной клетки и неэффективном непрямом массаже. Для осуществления прямого массажа сердца производят вскрытие грудной клетки в четвёртом межреберье слева. Руку вводят в грудную полость, четыре пальца подводят под нижнюю поверхность сердца, большой палец располагают на его передней поверхности. Проводят массаж ритмичным сжатием сердца. При операциях, когда грудная клетка широко раскрыта, массаж сердца можно проводить двумя руками. При тампонаде сердца необходимо вскрыть перикард. Реанимационные мероприятия могут проводить один или два человека. Если помощь оказывает один человек, он становится сбоку от пострадавшего. После установления диагноза остановки сердца очищают полость рта и производят 4 вдувания в лёгкие методами изо рта в рот или изо рта в нос. Затем последовательно чередуют 15 надавливаний на грудину с 2 вдуваниями в лёгкие. Если реанимационные мероприятия проводят два человека, один из них осуществляет массаж сердца, другой - ИВЛ. Соотношение между ИВЛ и закрытым массажем составляет 1:5, т.е. одно вдувание в лёгкие осуществляют через каждые 5 надавливаний на грудину. Проводящий ИВЛ контролирует по наличию пульсации на сонной артерии правильность проведения массажа сердца, а также следит за состоянием зрачков. Реанимирующие периодически меняются местами. Реанимационные мероприятия у новорождённых осуществляет один человек, который последовательно чередует 3 вдувания в лёгкие и 15 надавливаний на грудину. Эффективнойреанимацию считают при возобновлении самостоятельных сердечных сокращений, сужении зрачков и появлении их реакции на свет, восстановлении цвета кожных покровов и уровне АД не ниже 70 мм рт.ст. Возобновление самостоятельного дыхания необязательно. Реанимирующий периодически должен следить за состоянием зрачков. Через каждые 2-3 мин необходимо прекращать массаж сердца, чтобы по пульсу на сонной артерии определить появление самостоятельных сокращений сердца. С этого момента массаж сердца прекращают и продолжают ИВЛ. Показанием к прекращению реанимационных мероприятий в случае их неэффективности служат чёткие признаки биологической смерти. Этап IV - дифференциальная диагностика, медикаментозная терапия, дефибрилляция сердца Четвёртый этап осуществляется только врачами-специалистами в отделении реанимации или реанимобиле. На этом этапе проводят такие сложные манипуляции, как ЭКГ-исследование, внутривенное или внутри- сердечное введение лекарственных средств: 0,1% раствор эпинефрина - 1 мл в 10 мл 0,9% раствора натрия хлорида; 10% раствор кальция хлорида - 10 мл; 2% раствор натрия гидрокарбоната - 20 мл. Допустимо введение эпинефрина эндотрахеально (через интубационную трубку или путём прокола трахеи) в связи с высокой всасывающей способностью слизистой оболочки трахеи. При крупноволновой фибрилляции, регистрируемой кардиоскопом или электрокардиографом, проводят дефибрилляцию (мощность тока - начиная с 3 кВт) Шок. Виды шока. Шок - остро возникшее критическое состояние организма с прогрессирующей недостаточностью системы жизнеобеспечения, обусловленное острой недостаточностью кровообращения, микроциркуляции и гипоксией тканей. В зависимости от причины возникновения различают следующие его виды. 1. Травматический шок: а) в результате механической травмы (раны, переломы костей, сдавление тканей и др.); б) ожоговый шок (термические и химические ожоги); в) при воздействии низкой температуры - холодовой шок; г) в результате электротравмы - электрический шок. 2. Геморрагический, или гиповолемический, шок: а) кровотечение, острая кровопотеря; б) острое нарушение водного баланса - обезвоживание организма. 3. Септический (бактериально-токсический) шок (распространённые гнойные процессы, вызванные грамотрицательной или грамположительной микрофлорой). 4. Анафилактический шок. При анафилактическом шоке под действием гистамина и других биологически активных веществ капилляры и вены теряют тонус, расширяется периферическое сосудистое русло, увеличивается его ёмкость, что ведёт к перераспределению крови - её скоплению (застою) в капиллярах и венах, вызывающему нарушение деятельности сердца. 5. Кардиогенный шок (инфаркт миокарда, острая сердечная недостаточность). В развитии кардиогенного шока пусковым патогенетическим моментом является снижение насосной функции сердца с последующим нарушением микроциркуляции. Травматический шок: патогенез, классификация, принципы лечения. В развитии травматического шока основными патогенетическими моментами являются болевой фактор и кровопотеря (плазмопотеря), которые и приводят к острой сосудистой недостаточности с расстройством микроциркуляции и развитием гипоксии тканей. Классификация: 1.По времени развития: Первичный шок- развивается как осложнение вскоре после травмы Вторичный шок – возникает через несколько часов после выходы больного из первичного. Причина – дополнительная травма из-за плохой иммобилизации, тяжелой транспортировки, преждевременной операции. В развитии травматического шока традиционно различают две фазы: Эректильная фаза шока кратковременна и встречается редко. Для эректильной фазы характерно речевое и двигательное возбуждение, бледность, учащение пульса, нормальное или несколько повышенное артериальное давление и учащенное дыхание. Торпидная фаза шока характеризуется общей заторможенностью, сохранением сознания (если нет травмы черепа), бледностью кожи с серо-землистым оттенком, гипотермией, частым слабым пульсом, низким артериальным и венозным давлением, поверхностным частым дыханием, гиподинамией, снижением сухожильных рефлексов, олигурией. Иногда наблюдается холодный пот. 2.По тяжести клинических проявлений различают четыре степени торпидной фазы шока. При шоке I степени сознание сохранено, больной контактен, слегка заторможён. САД понижено до 90 мм рт.ст., пульс слегка учащён. Кожные покровы бледные, иногда появляется мышечная дрожь. При надавливании пальцем на ногтевое ложе восстановление кровотока замедлено. При шоке II степени больной заторможён. Кожные покровы бледные, холодные, характерен липкий пот. Выражен цианоз ногтевого ложа, при надавливании пальцем кровоток восстанавливается очень медленно. САД понижено до 90-70 мм рт.ст. Пульс слабого наполнения, учащённый, 110-120 в минуту. ЦВД понижено. Дыхание поверхностное. При шоке III степени состояние больного крайне тяжёлое: он адинамичен, заторможён, на вопросы отвечает односложно, не реагирует на боль. Кожные покровы бледные, холодные, с синюшным оттенком. Дыхание поверхностное, частое, иногда редкое. Пульс частый, до 130- 140 в минуту. САД низкое - 70-50 мм рт.ст. ЦВД - 0 или отрицательное. Прекращается мочевыделение. При шоке IV степени отмечается преагональное состояние: кожа и слизистые оболочки бледные, с синюшным оттенком, дыхание частое, поверхностное, пульс частый, слабого наполнения, САД - 50 мм рт. ст. и ниже. При лечении травматического шока возникает необходимость в решении 4 задач: прерывании шокогенной импульсации эффективны ненаркотические анальгетики, в частности метамизол натрия (4-5 мл 50% раствора). Возможно использование транквилизаторов (например, диазепама) в дозе 1-2 мл 0,5% раствора. Все препараты необходимо вводить внутривенно, так как вследствие нарушенного периферического кровообращения всасывание лекарственных средств, введённых в ткани, замедлено нормализации реологических свойств крови и ОЦК тщательный подбор инфузионной терапии. Внутривенно вводят макромалекулярные кровозаменители (реополиглюкин, полиглюкин, рондекс), кристаллоиды и глюкозу (1:1, 2:1) коррекции метаболических нарушений ингаляция кислородом, витаминотерапия, антигистаминные средства(димедрол, супрастин), гормональная терапия. лечении органных расстройств при ТШ всегда поражаются почки, печень, легкие, сердце, ЦНС. Острая сосудистая недостаточность (обморок, коллапс и кома). Острая сосудистая недостаточность Среди патологических состояний, в основе которых лежит острая сосудистая недостаточность, выделяют обморок, коллапс и кому. Обморок Обморок - кратковременная потеря сознания, связанная с острым уменьшением мозгового кровообращения. Это наиболее лёгкая форма острой сосудистой недостаточности. К обмороку приводят острое расширение сосудов внутренних органов, иннервируемых чревными нервами, и депонирование в этих сосудах крови. Перераспределение крови приводит к резкой ишемии мозга. Обморок может быть вызван длительным стоянием, быстрым вставанием после продолжительного лежания, быстрым удалением большого количества асцитической жидкости, несоблюдением постельного режима после приёма ганглиоблокаторов. Причиной обморока могут быть болезни сердца (атрио-вентрикулярная блокада, экстрасистолия), факторы, вызывающие переходящий спазмы сосудов головного мозга: испуг, неприятное зрелище. Клинические признаки - нарушение сознания, бледность кожи, тахикардия, слабый частый пульс, понижение АД и т.д. Лечение - горизонтальное положение больного с опущенной головой и приподнятыми ногами, горячее питьё, вдыхание паров аммиака, сосудосуживающие средства. Коллапс Коллапс - острая сосудистая недостаточность вследствие быстрого депонирования крови во внутренних органах, что приводит к уменьшению ОЦК, понижению АД и ЦВД, а также минутного объёма сердца. Коллапс развивается при остром нарушении сердечной деятельности - слабости сердечной мышцы, ушибе сердца, острых инфекционных заболеваниях, отравлениях. Изменения в организме схожи с таковыми при шоке, но не сопровождаются изменениями в других органах и системах. Это первичная реакция на факторы воздействия на сосудистую систему. Для коллапса характерны бледность кожных покровов с серым оттенком, тахикардия (возможно нарушение ритма), глухость сердечных тонов, слабый частый пульс, понижение АД, учащённое дыхание. Лечение направлено на восстановление сердечно-сосудистой деятельности с учётом фактора, вызвавшего коллапс. (остановка кровотечения, восполнение ОЦК, удаление токсических веществ и тд) Кома Кома - тяжёлое состояние организма, характеризующееся полной потерей сознания и угнетением жизненно важных функций организма. Причиной комы могут быть дыхательная недостаточность, гипоксия, травма головного мозга, сахарный диабет, алкогольное опьянение, интоксикация, недостаточность печени, почек и др. Лечение направлено на поддержание жизненно важных функций организма и устранение фактора, вызвавшего кому. Кровотечения. Основы трансфузиологии». Кровотечения. Классификация кровотечений. Методы временной остановки кровотечения. Кровотечением называют излияние крови из кровеносных сосудов при разрушении или нарушении проницаемости их стенок. Истечение крови происходит в ткани и полости организма (брюшную, грудную, в суставы) или во внешнюю среду и является одной из основных причин наступления смерти при повреждениях и травмах. Классификация кровотечений. 1. Анатомическая классификация выделяет следующие виды кровотечений: 1) артериальное, при этом кровотечении кровь алого цвета, бьет пульсирующей струей, причем, чем крупнее сосуд, тем сильнее струя и больше объем кровопотери за единицу времени. Даже повреждения средних по диаметру артерий может вызвать острую анемию и явиться причиной смерти. Самостоятельно артериальное кровотечение останавливается редко; 2) венозное кровотечение характеризуется темным цветом крови, которая, как правило, течет равномерно и медленно. Лишь при расположении поврежденной вены рядом с крупной артерией возможна передаточная пульсация, и струя крови будет прерывистой. Если повреждены крупные вены или имеется венозный застой и высокое венозное давление, такое кровотечение может быть сильным и опасным для жизни пострадавшего; 3) капиллярное кровотечение, как правило, небольшое, кровь просачивается со всей поверхности раны и обычно останавливается самостоятельно; 4) паренхиматозное кровотечение наблюдается при повреждении паренхиматозных органов (печень, селезенка, почки) и является, по сути своей, капиллярным, однако в связи с анатомическими особенностями строения сосудов этих органов (сосуды фиксированы в тканях и не спадаются) такие кровотечения останавливаются с трудом и часто приводят к острой анемии; 5) смешанные кровотечения характеризуются повреждением нескольких видов сосудов. 2.По механизму возникновения различают следующие виды кровотечений: 1) травматические кровотечения, вызванные механическими повреждениями стенки сосуда. Возникают, как правило, при открытых и закрытых травмах, ожогах, отморожениях, действиях хирурга во время операции. К этой же группе относятся кровотечения, развивающиеся при разрыве стенки поврежденных сосудов (аневризмы, геморрой, варикозное расширение вен); 2) аррозионные кровотечения, возникающие при нарушении целости сосудистой стенки прорастанием опухоли и распадом ее, язвенным и некротическим процессом, инфекцией, инородным телом и др.; 3) диапедезные кровотечения возникают вследствие нарушения проницаемости сосудистой стенки и наблюдаются при целом ряде заболеваний (геморрагические диатезы, авитаминозы, уремия, сепсис, холемия, действия токсинов). 3. По клиническим проявлениям кровотечения подразделяются на: 1) наружные кровотечения — кровь изливается во внешнюю среду, в связи с чем диагностика их чаще всего не представляет затруднений как для пострадавшего, так и для окружающих; 2) внутренние кровотечения, которые происходят в тканях или полостях организма. 3) скрытые (наружные) кровотечения, которые происходят в просвет полых органов и не всегда имеют яркие клинические проявления, диагностируются специальными методами исследования (например, исследование кала на скрытую кровь при незначительном кровотечении из желудочно-кишечного тракта). 4. В зависимости от скорости и объема кровопотери кровотечения подразделяются на острые и хронические. Исход кровотечения определяется рядом факторов, но скорость и объем кровопотери являются решающими. Острое кровотечение наиболее опасно. Быстрая потеря 30 % объема циркулирующей крови (ОЦК) ведет к острой анемии, гипоксии головного мозга и может закончиться смертью больного. При хроническом кровотечении кровопотеря происходит медленно и постепенно, в связи с чем организм успевает в определенных пределах адаптироваться к уменьшению ОЦК 5. По времени появления выделяют первичное и вторичное кровотечение, которое, в свою очередь, может быть ранним, поздним и повторным. Первичное кровотечение наблюдается сразу после травмы, при разрыве кровеносного сосуда, других видов поражения или во время операции. Вторичное кровотечение наступает через какой-то промежуток времени после травмы и может вызвать различные осложнения. Выделяют раннее вторичное кровотечение, которое наблюдается в первые часы или сутки (до трех суток) после повреждения сосудов. Причинами этих кровотечений является обычно нарушение правил окончательной остановки кровотечения, а именно недостаточный контроль гемостаза при хирургической обработке раны или во время операции, слабо завязанные лигатуры на сосудах. Ранние вторичные кровотечения могут возникнуть из-за нарушений в системе свертывания крови, возможны по причине повышенного фибринолиза (фибринолитические кровотечения). Иногда неправильно наложенные повязки или дренажи также могут вызвать раннее вторичное кровотечение. Поздние вторичные кровотечения могут начаться через несколько дней и даже недель после травмы. Как правило, эти кровотечения имеют аррозионный механизм и причиной их возникновения являются гнойно-воспалительные осложнения в ране и развитие некроза, которые могут привести к расплавлению тромбов. Кровотечение может быть вызвано также пролежнями сосудов при давлении на них костными или металлическими осколками, дренажами, приводящими к некрозу и разрыву стенки сосуда. Причиной поздних вторичных кровотечений также могут быть нарушения свертывающей системы крови, а также неаккуратная смена повязок, тампонов, дренажей. Повторные (рецидивирующие) вторичные кровотечения обычно обильнее и опаснее предыдущих, а причины их возникновения те же. Методы временной остановки кровотечения Наложение давящей повязки при кровотечении из поверхностных вен и мелких артерий, что вызывает механическое сдавление окружающих тканей и кровеносных сосудов, способствуя образованию в них тромбов. При ранениях подколенной, бедренной, плечевой и локтевой артерий нередко используют максимальное сгибание конечности в суставах. В подмышечную, локтевую, паховую, подколенную области подкладывают валик из ваты, бинта или одежды и над ним сгибают до отказа соответствующий сустав, фиксируя затем конечность в согнутом положении. Если кровотечение сильное, вначале необходимо остановить его пальцевым прижатием артерии к кости проксимальнее раны. Наложение жгута. Жгут накладывается проксимальнее и как можно ближе к месту ранения. Чаще всего используют резиновые жгуты (Эсмарха, Бира и др.), которые при наложении растягивают. Перед его наложением раненую конечность следует приподнять, чтобы оттекла кровь из вен, а в это время, при необходимости, артерию можно прижать к кости пальцами. Жгут накладывают на одежду или специально подложенный материал (полотенце, валик из белья и т. д.), обводят несколько раз вокруг конечности и надежно закрепляют. Конечность сдавливается до прекращения кровотечения и исчезновения пульса на периферии, сдавление должно быть достаточным, но не чрезмерным. Под жгутом, а также в сопроводительном листе, необходимо указать время наложения жгута, так как держать его более 1 ч летом и 30 минут зимой недопустимо. За это время жгут целесообразно расслаблять 1—2 раза, применяя на это время пальцевое прижатие магистральной артерии. Нельзя закрывать жгут повязкой, чтобы он не был просмотрен. Конечность должна быть иммобилизирована, внутримышечно следует ввести обезболивающие средства. Раненые со жгутом эвакуируются в первую очередь, а на этапах хирургической помощи оперируются по неотложным показаниям. В отдельных случаях при кровотечении из глубокой раны производят тугую тампонаду стерильным материалом или наложение зажима на кровоточащий сосуд. Возможно также проведение временного шунтирования сосудов полихлорвиниловыми или стеклянными трубочками, которые фиксируются в месте соединения лигатурами, а реконструкция кровеносных сосудов выполняется в специализированных клиниках. Наружные артериальные кровотечения: диагностика, оказания первой помощи, осложнения при наложении жгута и их профилактика. Главный признак повреждения артерии - кровь ярко-алого цвета, вытекающая пульсирующей струей и с большой скоростью. В случае повреждения крупных артерий кровь начинает бить прерывисто, фонтаном с центрального конца сосуда. Для немедленной остановки артериального кровотечения используют прием прижатия артерии пальцами (на период подготовки средств), жгут, закрутку или принудительное (максимальное) сгибание и фиксацию конечности. Временная остановка артериального кровотечения с применением кровоостанавливающего жгута Правила наложения жгута: 1. Приподнять поврежденную конечность (для обеспечения оттока крови); 2. Остановить кровотечение пальцевым прижатием сосуда: – на конечностях – выше места кровотечения; – на шее и голове – ниже раны или в ране; 3. Жгут накладывается на прокладку из мягкого материала без складок (на голое тело жгут не накладывается); 4. Жгут взять за середину, завести за конечность и растянуть с максимальным усилием; 5. Прижать первый виток и убедиться в отсутствии пульса; 6. Наложить следующие витки с меньшим усилием, которые должны ложиться друг на друга, не ущемляя кожи; 7. Закрепить застежку жгута; 8. Прикрепить под резинку жгута записку с указанием времени и даты (часы, минуты) наложения жгута; 9. В случаях посинения и отека конечности (при неправильном наложении жгута) следует немедленно заново наложить жгут. При правильном наложении кожная ткань ниже жгута белеет, кровотечение останавливается. Ошибки и осложнения при наложении жгута: наложение жгута без достаточных показаний; наложение жгута на обнаженную кожу, что может вызвать ущемление ее и даже омертвение тканей; неправильный выбор места для наложения жгута (грубейшая ошибка, когда жгут накладывают на бедро или плечо при ранении кровеносных сосудов стопы или кисти); слабое затягивание жгута приводит к сдавливанию только вены, что ведет к застойной гиперемии в конечности и усилению кровотечения; длительное пребывание жгута на конечности может повести к повреждению нервов (парезы, параличи), ишемической контрактуре и даже гангрене части или всей конечности и создает благоприятные условия для развития анаэробной инфекции; больной с наложенным жгутом должен быть в экстренном порядке направлен в лечебное учреждение для окончательной остановки кровотечения. Турникетный шок (краш-синдром) .В отличие от всех прочих методов временной остановки кровотечений жгут прекращает кровоток не только по поврежденному магистральному сосуду, но и по всем его коллатералям, венам, лимфатическим сосудам. Это приводит к резким нарушениям трофики конечности ниже наложения жгута. В отсутствии притока оксигенированной крови обмен веществ проходит по анаэробному типу. При превышении допустимых сроков наложения жгута в конечности накапливаются недоокисленные продукты обмена веществ, которые вызывают миолиз (распад волокон скелетной мускулатуры). После снятия жгута недоокисленные продукты поступают в общий кровоток, вызывая резкий сдвиг кислотно-щелочного состояния в кислую сторону (ацидоз). Продукты миолиза вызывают генерализованную вазоплегию (понижение сосудистого тонуса), а высвобождающийся из мышечных волокон миоглобин фильтруется в мочу и в условиях ацидоза выпадает в осадок в почечных канальцах, вызывая острую почечную недостаточность. Внутренние кровотечения: определение, патогенез развивающихся расстройств. Причины и принципы диагностики. Внутреннее кровотечение– состояние, при котором кровь изливается либо в естественную полость организма (желудок, мочевой пузырь, матку, легкие, полость сустава и пр.), либо в пространство, искусственно образованное излившейся кровью (забрюшинное, межмышечное и т. д.). Симптомы внутреннего кровотечения зависят от его локализации и степени кровопотери. Чаще они имеют общий характер: головокружение, слабость, сонливость, потеря сознания и т. п. Причинами внутреннего кровотечения могут являться травмы и хронические заболевания в стадии обострения или запущенном виде. Большинство кровотечений внутренних органов развивается на фоне хронических заболеваний желудочно-кишечного тракта: опухоли злокачественного характера; язвы желудка и кишечника; гастрита; варикоза вен пищевода; цирроза печени и других. Женские кровотечения происходят на фоне гинекологических заболеваний – внематочных беременностей и разрывов яичников, после проведенных абортов, в случае отслойки плаценты, разрыве матки и родовых путей. ДиагностикаНаличие подозрений на кровотечение во внутренние полости организма требует проведения комплексного диагностического обследования: детальный внешний осмотр – замер давления и пульса, аускультация грудной клетки, перкуссия и пальпация брюшной полости; анализ крови; рентгенография; УЗИ; радиологические методы. Дополнительное обследование обусловлено конкретными причинами развития патологии: желудочно-кишечный тракт – пальцевое обследование прямой кишки, колоноскопия и другие; легкие – бронхоскопия; мочевой пузырь – цистоскопия; скрытые замкнутые полости – рентгенограмма с контрастированием, рентгеноскопия, лапароскопия, эхоэнцефалография, МРТ и КТ. Скрытые кровотечения: определение. Пищеводные кровотечения, причины, клиника, принципы диагностики и лечения. Скрытое кровотечение — кровотечение в полости организма, сообщающиеся с внешней средой — желудочное кровотечение, кровотечение из стенки кишечника, лёгочное кровотечение, кровотечение в полость мочевого пузыря и т. д без общих и местных симптомов. 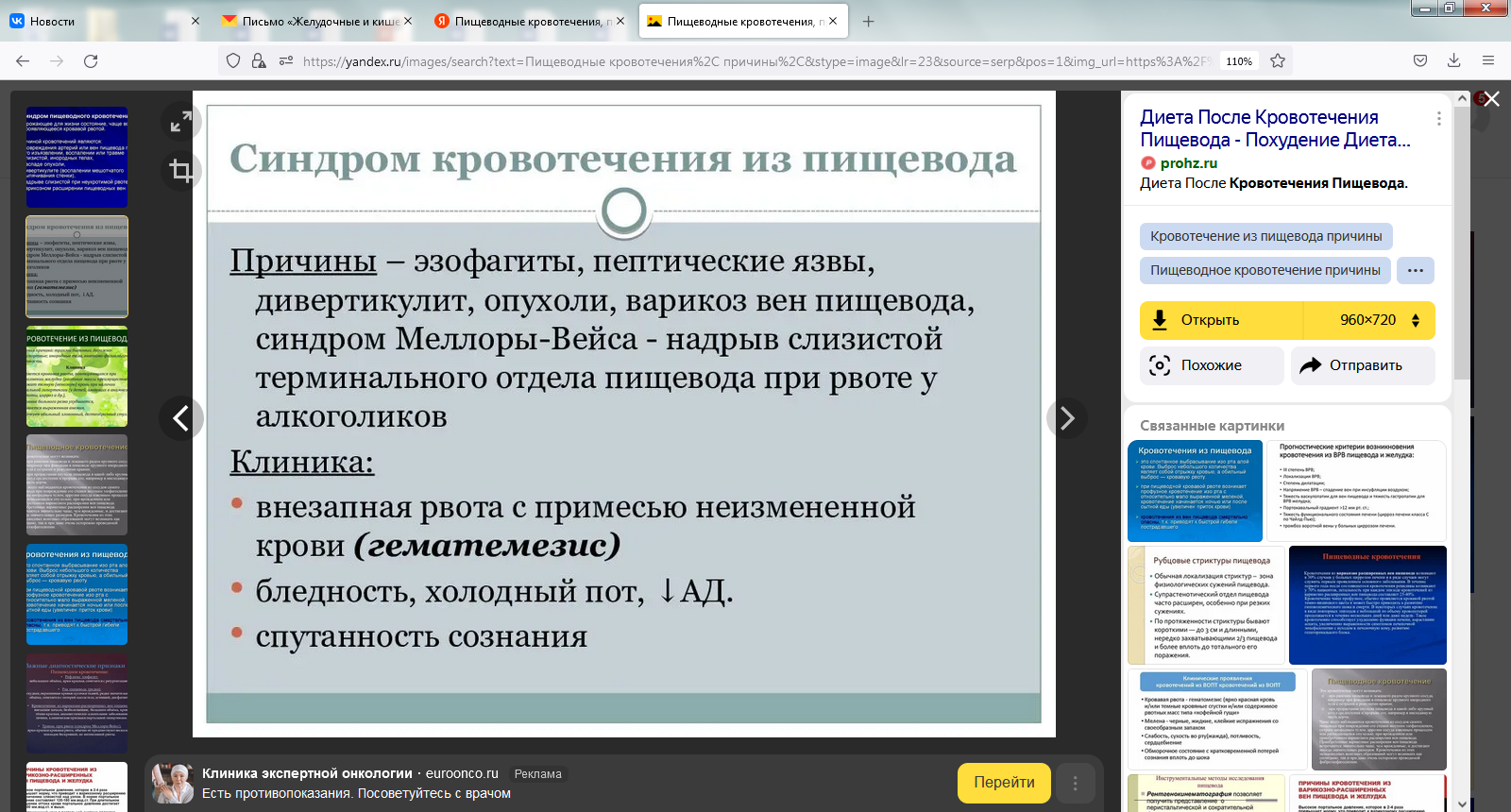 Диагностика Эзофагогастродуоденоскопия Эзофагогастродуоденоскопия позволяет диагностировать портальную гипертензионную гастропатию, варикозные вены пищевода (визуализируются как извилистые дефекты наполнения в нижнем отделе пищевода), оценить эффективность проводимого консервативного и оперативного лечения. Рентгенологические исследования пищевода с бариевой взвесью Ультразвуковая диагностика — дает возможность оценки ряда объективных признаков портальной гипертензии: расширение и появление извитости хода воротной, селезеночной и верхней брыжеечной вен; варикозное расширение просвета вен верхнего отдела желудка с утолщением его стенок; Лечение Консервативное лечение состоит из следующих мероприятий: Введение кровоостанавливающих средств; Остановка кровотечения; Восполнение кровопотери; Поддержка жизненно важных систем организма; Лечение основного заболевания, приведшего к кровотечению. Медикаментозная терапия Одним из первых препаратов, используемым для остановки варикозного кровотечения, был вазопрессин. Соматостатин повышает сопротивление в артериях внутренних органов и снижает портальный кровоток и портальное давление. Эндоскопическое лечение Склеротерапия. Старейшим методом эндоскопического лечения кровотечения при варикозном расширении вен пищевода является склеротерапия. Лигирование. Эндоскопическое лигирование варикозных вен пищевода основывается на странгуляции варикозных узлов эластичными о-образными лигатурами Баллонная тампонада. Данный метод лечения широко описан, наиболее известный тип баллона и это зонд Блэйкмора. Оперативное лечение Скрытые кровотечения: определение. Желудочные и кишечные кровотечения: причины, принципы диагностики и лечения. Скрытое кровотечение — кровотечение в полости организма, сообщающиеся с внешней средой — желудочное кровотечение, кровотечение из стенки кишечника, лёгочное кровотечение, кровотечение в полость мочевого пузыря и т. д без общих и местных симптомов. Причины: Наиболее частыми причинными желудочно-кишечного кровотечения являются следующие заболевания: Язва желудка и двенадцатиперстной кишки; Геморрой; Опухоли, как доброкачественные (полипоз), так и злокачественные (рак) в любом из отделов желудочно-кишечного тракта; Варикозное расширение вен пищевода; Трещины слизистой оболочки пищевода; Трещины заднепроходного отверстия; Желудочно-кишечное кровотечение у детей чаще всего вызвано травмой пищевода или желудка, в том числе химическим ожогом, а также геморрагической болезнью новорожденных.  Диагностика Эндоскопическая диагностика является основным методом. В настоящее время используется эзофагогастродуоденоскопия. Гастроскопия - позволяет выявить источник кровотечения, который расположен в желудке, обнаружить заброс крови через привратник. Она позволяет не только диагностировать кровоточащую язву желудка, дифференцировать доброкачественную язву, но и на основании ее размеров, наличия тромбированных сосудов на дне с учетом тяжести перенесенной кровопотери прогнозировать возможность рецидива кровотечения. Дуоденоскопия – позволяет всегда обнаружить кровоточащую язву ДПК или косвенно судить о ней, если она прикрыта сгустком крови, диагностировать геморрагический и эрозивный дуоденит, выявить гемобилию. Фиброколоноскопией называют серьёзное эндоскопическое исследование толстой кишки на предмет диагностики её патологий или нарушений в ее работе. Для подтверждения желудочно-кишечного кровотечения и выявления его точной локализации используются радиоизотопные исследования (сцинтиграфия ЖКТ с мечеными эритроцитами, динамическая сцинтиграфия пищевода и желудка, статическая сцинтиграфия кишечника и др.), МСКТ органов брюшной полости. Желудочно-кишечные кровотечения необходимо дифференцировать от легочных и носоглоточных кровотечений, для чего используют рентгенологическое и эндоскопическое обследование бронхов и носоглотки. Лечение Консервативное лечение желудочно-кишечного кровотечения состоит из следующих мероприятий: Введение кровоостанавливающих средств; Эвакуация крови из ЖКТ путем введения назогастрального зонда и очистительных клизм (если кровотечение не из нижнего отдела ЖКТ); Восполнение кровопотери; Поддержка жизненно важных систем организма; Лечение основного заболевания, приведшего к кровотечению. Гемостатическая терапия. ЭТАМЗИЛАТ ВИКАСОЛ Е- АМИНОКАПРОНОВАЯ КИСЛОТА. ХЛОРИСТЫЙ КАЛЬЦИЙ Оперативное лечение Основные способы окончательной остановки кровотечений. Методы окончательной остановки кровотечений условно подразделяются на: механические, физические (термические), химические, биологические и комбинированные. Они могут быть местными, направленными на сосуды и кровоточащую раневую поверхность, и общими, влияющими на систему гемостаза. Выбор каждого метода зависит от характера кровотечения. При наружном кровотечении применяются в основном механические методы, в то время как при внутреннем — все способы, включая оперативное вмешательство с применением различных методов остановки кровотечения. Окончательная остановка кровотечений производится, как правило, в лечебном учреждении. Механические методы чаще всего применяются во время операций и при травмах. Наиболее распространенным и надежным методом остановки кровотечений является перевязка сосуда в ране. (ПОДРОБНЕЕ 36 ВОПРОС) Физический (термический) метод остановки кровотечения основан на использовании как высокой, так и низкой температур. Высокая температура вызывает коагуляцию белка и ускоряет образование тромба. При оперировании паренхиматозных органов наиболее эффективный способ остановки кровотечения аргоновая (аргоноплазменная) коагуляция. Аргоновая коагуляция — это бесконтактный способ остановки кровотечения. На расстоянии нескольких миллиметров от тканей из наконечника инструмента возникает электрическая дуга, которая проходит сквозь поток ионизированного инертного газа (аргона). Поток газа образует коническую струю высокотемпературной плазмы, которую можно точно направлять на источник кровотечения. Ультразвуковая диссекция и коагуляция. За счет энергии ультразвука в жидкой среде образуются микропузырьки, наполненные газом (эффект кавитации). При разрыве этих пузырьков во внутриклеточной жидкости происходит разрушение ткани. При передаче энергии от ультразвукового инструмента в течение долгого времени на один и тот же участок ткани за счет трения возникает локальный подъем температуры, ведущий к денатурации белка и, соответственно, к коагуляции. Лазерная фотокоагуляция. Она позволяет избегать пропускания электрического тока по тканям и механического контакта между ними и электродом, дозировать и равномерно распределять энергию в пределах светового пятна, а также осуществлять постоянный визуальный контроль, так как кровоточащий участок не перекрывается электродом. Низкая температура вызывает спазм кровеносных сосудов, сокращение окружающих тканей, что способствует образованию свертков и тромбов. Холод применяют при подкожных гематомах, внутрибрюшных кровотечениях, когда наряду с другими методами остановки кровотечения прикладывают пузырь со льдом. Химические методы остановки кровотечения основаны на применении различных медикаментов, обладающих сосудосуживающим эффектом и повышающих свертываемость крови. (ПОДРОБНЕЕ 37 ВОПРОС) Биологические методы остановки кровотечения основаны на использовании биологических препаратов общего и местного действия. (ПОДРОБНЕЕ 37 ВОПРОС) Комбинированные методы Механические способы остановки кровотечений. Механические методы чаще всего применяются во время операций и при травмах. Наиболее распространенным и надежным методом остановки кровотечений является перевязка сосуда в ране. Для его осуществления выделяют центральный и периферический концы кровоточащего сосуда, захватывают их кровоостанавливающими зажимами и перевязывают. Перевязку сосуда на протяжении применяют при невозможности перевязать сосуд в ране (при вторичном кровотечении из инфицированной раны вследствие аррозии сосуда), а также для предупреждения сильного кровотечения во время операции. Преимуществом этого метода является выполнение операции вдали от раны на неизмененных сосудах. Закручивание сосуда- Повреждённые сосуды небольшого калибра можно захватить кровоостанавливающим зажимом и вращательными движениями произвести закручивание сосуда. Тампонада раны. Тампоны применяют сухими или смачивают их антисептическим раствором. Типичные примеры остановки кровотечения - передняя и задняя тампонада носа при носовом кровотечении, тампонада матки при маточном кровотечении. Клипирование - пережатие сосудов серебряными металлическими клипсами. После окончательной остановки внутриполостного кровотечения удаляют часть органа (например, резекция желудка с кровоточащей язвой) или весь орган (спленэктомия при разрыве селезёнки). Иногда накладывают специальные швы, например на край повреждённой печени. Искусственная эмболизация сосудов -Под рентгенологическим контролем в кровоточащий сосуд проводят катетер, а по нему - эмболы, закрывающие просвет сосуда, чем достигается остановка кровотечения. В качестве эмболов используют шарики из синтетических полимерных материалов (силикона, полистирола), желатина. В месте эмболизации в последующем происходит образование тромба. Сосудистый шов Основное показание к наложению сосудистого шва - необходимость восстановления проходимости магистральных артерий. Сосудистый шов должен быть высокогерметичным и отвечать следующим требованиям: он не должен нарушать ток крови (отсутствие сужения и завихрения), в просвете сосуда должно находиться как можно меньше шовного материала. Различают шов ручной и механический Вручную сосудистый шов накладывают с помощью атравматических игл. Идеальным является соединение сосуда конец в конец. Циркулярный сосудистый шов можно наложить с помощью танталовых скрепок, колец Донецкого. Механический шов достаточно совершенен и не суживает просвет сосуда. Заплаты из биологического материала При наличии в стенке большого дефекта, образовавшегося в результате ранения или операции (например, после удаления опухоли), применяют заплаты из биологического материала (фасции, стенки вены, мышцы). Чаще выбирают аутовену (большую подкожную вену бедра или поверхностную вену предплечья). Трансплантаты В качестве трансплантатов в хирургии сосуда используют ауто- и аллотрансплантаты артерий или вен, широко применяют протезы из синтетических материалов. Реконструкцию производят наложением анастомозов конец в конец или вшиванием трансплантата. Химические и биологические методы остановки кровотечений. Химические методы остановки кровотечения основаны на применении различных медикаментов, обладающих сосудосуживающим эффектом и повышающих свертываемость крови. Местное применение ряда препаратов (раствор перекиси водорода, калия перманганат, азотнокислое серебро) может способствовать уменьшению кровотечения, но не обладает достаточной эффективностью. Для остановки язвенных кровотечений желудка и 12 перстной кишки успешно применяется капрофер, содержащий восстановленное железо Fe3+ и аминокапроновую кислоту. Наиболее часто из сосудосуживающих препаратов применяют адреналин, норадреналин, мезатон, эфедрин. В гинекологической практике при кровотечении из матки используют питуитрин, окситоцин. Из средств, влияющих на свертывание крови, применяют этамзилат (дицинон). Его гемостатический эффект связан с активирующим действием на формирование тромбопластина. Кроме того, используют раствор хлористого кальция, викасол. Для профилактики кровотечений, связанных с фибринолизом, может применяться аминокапроновая кислота как ингибитор активатора плазминогена. Биологические методы остановки кровотечения основаны на использовании биологических препаратов общего и местного действия. К препаратам общего действия относятся: — свежезамороженная плазма, криопреципитат (донорский препарат, содержащий белковые факторы свертывания крови), тромбоцитный препарат; — витамины Р (рутин) и С (аскорбиновая кислота), которые уменьшают проницаемость сосудистой стенки; —фибриноген, который хорошо действует при гипо и афибриногенемии; — ингибиторы протеолитических ферментов (контрикал, гордокс, трасилол, пантрипин и др.), применяющиеся при кровотечениях, связанных с повышением активности фибринолитической системы; — сухая антигемофильная плазма и антигемофильный глобулин применяются при кровотечениях на фоне гемофилии. Биологические препараты местного действия применяются, как правило, при капиллярных и паренхиматозных кровотечениях. К этим средствам относятся: — тромбин, представляющий собой сухой белковый препарат из плазмы донорской крови и способствующий быстрому образованию тромба; — фибринная губка, изготавливаемая из фибрина и пропитываемая тромбином, которая плотно прилегает к кровоточащей поверхности и создает хороший гемостаз; — сухая плазма (сыворотка) имеет вид сыпучего порошка и для достижения гемостаза посыпается на кровоточащую поверхность; — фибринная пена готовится из фибриногена и тромбина и также наносится на кровоточащую поверхность; — фибринный порошок готовят из фибрина крови скота с добавлением антисептиков (используется в основном при кровотечениях из инфицированных ран мягких тканей и костей); — гемостатическая губка готовится из плазмы крови человека с добавлением хлорида кальция и аминокапроновой кислоты (ее кладут на кровоточащую поверхность и прижимают тампоном); — желатиновая губка вызывает гемостаз преимущественно механическим путем, так как в отличие от гемостатической губки не рассасывается; — биологический антисептический тампон (БАТ) готовят из плазмы крови с добавлением желатины, кровосвертывающих и противомикробных средств, поэтому может применяться для лечения инфицированных ран.. Наружные венозные кровотечения при повреждении магистральных вен конечностей. Клиника, специфические осложнения. Способы временной остановки. При венозных кровотечениях из раны вытекает кровь темного цвета, медленной струей. Венозная кровь ненасыщенна кислородом, поэтому характеризуется темной окраской, выливается из раны непрерывно и равномерно. Для наружного венозного кровотечения характерно медленное вытекание венозной крови. В случае ранения вен крупного диаметра с повышенным давление, кровь может вытекать небольшой струей, но обычно не пульсирует. В крайне редких случаях возможно наблюдение легкой пульсации, обусловленной передачей пульсовой волны с артериальных сосудов, проходящих рядом с поврежденной веной. Ранение вен курного диаметра опасно развитием такого осложнения, как воздушная эмболия сосудов сердца или мозговых сосудов. Клиническая картина и диагностика. Основными симптомами повреждения вен являются кровотечение и образование гематом. При ранениях крупных венозных стволов кровотечения нередко бывают массивными и сопровождаются тяжелым шоком. Обильное кровотечение наблюдается при повреждении подключичной вены во время катетеризации. Кровотечения из более мелких вен в ряде случаев могут остановиться самопроизвольно в результате сокращения и слипания их стенок, тромбообразования, сдавления сосуда паравазальной гематомой. |
