Патфиз ч.3. Патфиз ч. Частнаяпатология
 Скачать 13.12 Mb. Скачать 13.12 Mb.
|
|
часть. Кора надпочечников синтезирует кортикостероиды, хромаффинные клетки мозговой части — катехоловые амины. Каждый надпочечник в норме имеет массу около 4 г как у мужчин, так и у женщин. При остром стрессе или гиполипидемии масса надпочечников может существенно уменьшаться. Напротив, при длительном стрессе или некоторых хронических заболеваниях наблюдается гипертрофия и гиперплазия надпочечников с увеличением массы в 1,5–2 раза. КОРТИКОСТЕРОИДЫ В коре надпочечника синтезируются минералокортикоиды, глюкокортикоиды и дегидроэпиандростерон (рис. 27–14). 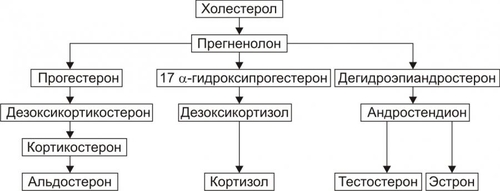 Рис. 27–14. Биосинтез стероидных гормонов в коре надпочечников. • Минералокортикоиды. Альдостерон — основной минералокортикоид. • Глюкокортикоиды. Основной глюкокортикоид, — кортизол (на его долю приходится 80% всех глюкокортикоидов) Остальные 20% — кортизон, кортикостерон, 11дезоксикортизол и 11дезоксикортикостерон. • Дегидроэпиандростерон. Дальнейшие превращения этого предшественника андрогенов происходят вне надпочечника. КАТЕХОЛОВЫЕ АМИНЫ Катехоламины (преимущественно адреналин) синтезируют хромаффинные клетки. • Хромаффинные клетки — основной клеточный элемент мозговой части надпочечников и параганглиев, расположенных по ходу крупных артериальных стволов (например, каротидное тело). Мелкие скопления и одиночные хромаффинные клетки находят также в сердце, почках, симпатических ганглиях. • Адреналин и норадреналин выбрасываются в кровь из хромаффинных клеток при активации симпатической нервной системы. • Катехоламины имеют широкий спектр эффектов (воздействие на гликогенолиз, липолиз, глюконеогенез, влияние на сердечно-сосудистую систему). Вазоконстрикция, параметры сокращения сердечной мышцы и другие эффекты катехоловых аминов реализуются через ТИПОВЫЕ ФОРМЫ ПАТОЛОГИИ НАДПОЧЕЧНИКОВ Типовые формы патологии надпочечников подразделяются на две большие группы: гиперфункциональные и гипофункциональные состояния (рис. 27–15). 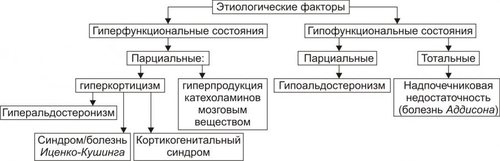 Рис. 27–15. Типовые формы патологии надпочечников. ГИПЕРФУНКЦИОНАЛЬНЫЕ СОСТОЯНИЯ • Кора надпочечников. К гиперфункциональным состояниям коры надпочечников относятся синдромы гиперальдостеронизма, гиперкортизолизма и адреногенитальный синдром. • Мозговая часть надпочечников. Гиперкатехоламинемия, как правило, наблюдается при опухоли из хромаффинных клеток — феохромоцитоме. ГИПОФУНКЦИОНАЛЬНЫЕ СОСТОЯНИЯ К гипофункциональным состояниям относится недостаточность коры надпочечников (например, болезнь Аддисона и гипоальдостеронизм). ГИПЕРАЛЬДОСТЕРОНИЗМ Гиперальдостеронизм — общее название синдромов, возникающих вследствие гиперсекреции или нарушений обмена альдостерона и характеризующихся наличием отёков, асцита, гипокалиемии и реноваскулярной артериальной гипертензии. Синдром гиперальдостеронизма может быть первичным или вторичным. В некоторых случаях развивается псевдогиперальдостеронизм. ПЕРВИЧНЫЙ ГИПЕРАЛЬДОСТЕРОНИЗМ • Причины: альдостеронпродуцирующая аденома клубочковой зоны коры одного из надпочечников, первичная гиперплазия клубочковой зоны коры надпочечников. При этих состояниях развивается синдром Конна (около 80% всех случаев первичного гиперальдостеронизма). Синдром Конна — расстройство, вызывающее чрезмерную секрецию альдостерона и характеризующееся головными болями, полиурией, слабостью, артериальной гипертензией, гипокалиемическим алкалозом, гиперволемией и пониженной активностью ренина. • Проявления и механизмы гиперальдостеронизма (рис. 27–16). 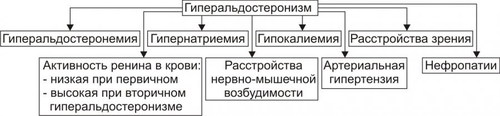 Рис. 27–16. Основные проявления гиперальдостеронизма. † Высокий уровень альдостерона в крови в связи с его гиперпродукцией в клубочковой зоне коры надпочечников. † Снижение содержания (активности) ренина и ангиотензина II в плазме крови. Является результатом подавления активности ренинангиотензиновой системы в условиях гиперальдостеронизма и гиперволемии, потенцирующей торможение синтеза и секреции ренина. † Гипернатриемия и гипокалиемия вследствие активации реабсорбции Na+ и стимуляции экскреции K+ в канальцах почек в результате непосредственного влияния на них избытка альдостерона. † Артериальная гипертензия. Развивается вследствие увеличение [Na+] в плазме крови (гиперосмия), что обусловливает цепь следующих явлений: активация осморецепторов и стимуляция секреции АДГ в задней доле гипофиза † Снижение остроты зрения (иногда слепота). Механизм: нарушение кровоснабжения сетчатки глаза в связи с изменениями в её микрососудах (утолщение стенки, микроаневризмы, повышенная извитость) и расстройствами микрогемоциркуляции (замедление тока крови, ишемия, стаз). † Нарушения функции почек: гипостенурия (из-за низкого содержания Na+ в моче), олигурия на начальном этапе болезни (в связи с повышенной реабсорбцией Na+), полиурия и никтурия на последующих этапах заболевания, протеинурия. Указанные изменения являются результатом дистрофии эпителия почечных канальцев и гипосенситизации рецепторов эпителия канальцев почек к АДГ вследствие снижением уровня K+ в клетках. † Расстройства нервномышечной возбудимости: парестезии, мышечная слабость и гипотония, судороги, вялые (нейрогенные) параличи. Механизмы: гипернатриемия, увеличение уровня Na+ в миоцитах и нервных клетках, гипокалиемия, дефицит K+ в клетках, алкалоз. Указанные отклонения приводят к нарушениям электрогенеза и дистрофическим изменениям. ВТОРИЧНЫЙ ГИПЕРАЛЬДОСТЕРОНИЗМ • Причины вторичного гиперальдостеронизма — состояния, вызывающие снижение ОЦК и/или АД. Это обусловливает активацию ренинангиотензиновой системы и вторично — гиперпродукцию альдостерона обоими надпочечниками. Наиболее часто к этому приводят сердечная недостаточность, нефроз (с гипоальбуминемией), сопровождающиеся ишемией почечной ткани гломерулонефрит, гидронефроз, нефросклероз, цирроз печени, полиурия. • Последствия. Названные и другие состояния приводят к стимуляции синтеза ренина и избыточному образованию ангиотензина (в отличие от первичного гиперальдостеронизма!). • Проявления вторичного гиперальдостеронизма и их механизмы: высокий уровень альдостерона в крови, повышенная активность ренина плазмы крови. Другие проявления аналогичны тем, которые наблюдаются при первичном альдостеронизме. ГИПЕРКОРТИЗОЛИЗМ Синдромы гиперкортизолизма (гиперкортицизма) возникают в результате существенного увеличения уровня глюкокортикоидов (в первую очередь — кортизола) в крови. • Виды и причины гиперкортицизма. † Синдром ИценкоКушинга. Характеризуется высоким уровнем кортизола в крови при низком содержании в ней АКТГ. Обусловлен гиперпродукцией глюкокортикоидов в пучковой зоне коры надпочечников. Характеристика синдрома ИценкоКушинга приводится в статье «Синдром ИценкоКушинга» приложения «Справочник терминов». † Болезнь ИценкоКушинга. Характеризуется высоким содержанием в крови и АКТГ, и глюкокортикоидов (см. статью «Болезнь ИценкоКушинга» приложения «Справочник терминов»). † Синдромы эктопической (гетеротопной) гиперсекреции АКТГ (см. статьи «Синдром паранеопластический эндокринный» и «Аденоматоз семейный полиэндокринный» в приложении «Справочник терминов»). † Ятрогенный синдром ИценкоКушинга. Развивается при длительном введении в организм препаратов глюкокортикоидов с лечебной целью. При этом, как правило, наблюдается гипотрофия коркового вещества обоих надпочечников. • Основные проявления гиперкортицизма приведены на рис. 27–17. 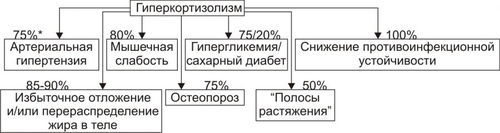 Рис. 27–17. Основные проявления гиперальдостеронизма. *Частота проявления (средняя арифметическая) в%. † Артериальная гипертензия. Выявляется в среднем у 75% пациентов с гиперкортизолизмом. Причины: сосудистые и другие эффекты кортизола (включая задержку натрия), увеличение выработки альдостерона в клубочковой зоне коры надпочечника и его уровня в крови (наблюдается при опухолях, гипертрофии и гиперплазии коры надпочечников с поражением клубочковой и пучковой его зон). † Кушингоидная внешность. Наблюдается не менее чем у 85–90% пациентов. При избыточном образования жира происходит его перераспределение с накоплением в области шеи («бизоний горб»), живота и груди при уменьшении жира на конечностях. Лицо при этом приобретает округлую — «лунообразную» форму. † Мышечная слабость, гиподинамия. Наблюдаются более чем у 80% пациентов. ‡ Причины: гипокалиемия, уменьшение внутриклеточного [K+] и увеличение внутриклеточного [Na+], снижение содержания глюкозы в мышечных волокнах (обусловлено контринсулярным эффектом избытка кортизола), дистрофические изменения скелетных мышц. ‡ Механизмы: нарушения электрогенеза, расстройства механизмов электромеханического сопряжения (ведут к нарушениям контрактильной функции). † Остеопороз. Выявляется почти у 75% больных. Обусловлен повышенным метаболизмом кости и ингибирующим эффектом кортизола на синтез коллагена и всасывание кальция. Механизмы: увеличение катаболизма белков костной ткани, торможение протеосинтеза в костях, нарушения фиксации Ca2+ белковой матрицей кости. † Гипергликемия и нередко — СД. Выявляются соответственно примерно у 75 и 20% пациентов с гиперкортизолизмом. Причина: контринсулярные эффекты избытка кортизола. † Наличие краснобагровых или фиолетовых «полос растяжения» — стрий на коже (чаще на животе, плечах, бедрах, молочных железах). Наблюдается более чем у половины пациентов. Механизмы. ‡ Активация катаболизма белков и угнетение протеосинтеза в коже. Это ведёт к дефициту в коже коллагена, эластина и других белков, формирующих структуры кожи. ‡ Просвечивание в области стрий микрососудов подкожной клетчатки. Багровый или фиолетовый цвет стрий обусловлен застоем венозной крови в микрососудах клетчатки. † Снижение противоинфекционной устойчивости организма. У пациентов с гиперкортизолизмом часто развиваются инфП: пиелонефриты, циститы, гнойничковые поражения кожи, трахеобронхиты и др. Причина: иммунодепрессия, вызванная избытком глюкокортикоидов. АДРЕНОГЕНИТАЛЬНЫЙ СИНДРОМ Адреногенитальный синдром — патологическое состояние, обусловленное дисфункцией коры надпочечников (чрезмерная секреция андрогенов) и проявляющееся признаками вирилизации. Практически все случаи адреногенитального синдрома — врождённые (см. статью «Синдром адреногенитальный» в приложении «Справочник терминов»). Синдром обусловлен недостаточностью одного из ферментов, необходимых для синтеза кортизола. Дефицит кортизола стимулирует выработку АКТГ, что приводит к гиперплазии коры надпочечников и избыточной продукции АКТГ-зависимых стероидов, синтез которых при данной недостаточности фермента не нарушен (в основном, надпочечниковых андрогенов — дегидроэпиандростерона, андростендиона и тестостерона). ВИДЫ Виды адреногенитального синдрома представлены на рис. 27–18. 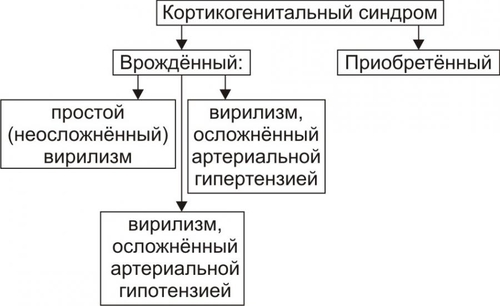 Рис. 27–18. Виды кортикогенитального синдрома. • Врождённый адреногенитальный синдром. Встречается в 95% случаев гиперплазии надпочечников. † Клинические варианты. ‡ Вирильная форма — простая (неосложнённая) вирилизирующая форма. ‡ Сольтеряющая форма — вирилизм с гипотензивным синдромом. ‡ Гипертензивная форма — вирилизм с гипертензивным синдромом. † Причины и механизмы (см. в статьях «Синдром адреногенитальный» и «Недостаточность ферментов» приложения «Справочник терминов»). • Приобретённый адреногенитальный синдром. † Причина: андростерома — доброкачественная или злокачественная опухоль, развившаяся из аденоцитов сетчатой зоны коры надпочечника. Такие опухоли синтезируют избыточное количество андрогенов. Андростерома может развиться в любом возрасте. † Проявления приобретённого адреногенитального синдрома могут отличаться от врождённых форм нормальным или незначительным повышением содержания в крови АКТГ. ПРОЯВЛЕНИЯ Проявления адреногенитального синдрома представлены на рис. 27–19. 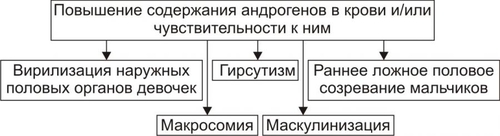 Рис. 27–19. Основные проявления кортикогенитального синдрома. • Общие проявления. † Врождённая вирилизация наружных половых органов у девочек (пенисообразный клитор, мошонкообразные большие половые губы). Внутренние половые органы под влиянием андрогенов не меняются: матка и яичники развиваются, как правило, в соответствии с возрастной нормой. Этот признак обозначают также как женский псевдогермафродитизм, или вирилизм по гетеросексуальному типу. Причина: избыток в организме андрогенов, вызывающих маскулинизацию наружных гениталий. † Макросомия (увеличенные вес и рост новорождённых). Наблюдается как у девочек, так и у мальчиков. В первые годы жизни больные дети растут быстрее, чем их сверстники. Однако, в 12–14 лет происходит прекращение эпифизарного роста трубчатых костей и такие дети остаются низкорослыми, непропорционального телосложения, с сильно развитой мускулатурой. Причина: анаболическое действие избытка андрогенов. † Гирсутизм — рост волос на теле по мужскому типу — ранний признак вирилизма (он может появиться в возрасте 2–5 лет) в виде избыточного оволосения: на лице (усы, борода), лобке, в подмышечных впадинах, на груди, спине, конечностях. Причина: гиперпродукция андрогенов и реализация их эффектов. † Маскулинизация — развитие мужских вторичных половых признаков у индивидов генетически женского пола. Это проявляется атрофией (гипотрофией) молочных желёз и матки, различными нарушениями менструального цикла или отсутствием менструаций, телосложением по мужскому типу, низким голосом, изменением поведения (по «мужскому типу»: появление властолюбия, стремления к лидерству, увлечение техникой, мужскими видами развлечений и т.п.). Причина: высокий уровень андрогенов в крови и их действие на ткани и клетки — мишени. † Раннее ложное половое созревание мальчиков по изосексуальному типу. Проявляется преждевременным формированием вторичных половых признаков и наружных половых органов, сохранением темпа развития половых желёз, свойственного данному возрасту (отсутствие сперматогенеза) и изменением телосложения (низкий рост, сильно развитая мускулатура, короткие мускулистые ноги — феномен «ребёнок–Геркулес»). • Проявления, свойственные сольтеряющей форме. Артериальная гипотензия — стойкое снижение АД ниже нормы. Нередко отмечаются коллапсы. Причины: гипонатриемия, гиперкалиемия, гиповолемия, гипогидратация организма вследствие дефицита альдостерона и его эффектов по регуляции водносолевого обмена. • Проявления, характерные для гипертензивной формы. Артериальная гипертензия — стойкое увеличение АД выше нормы. Причина: избыток в крови минералокортикоида 11дезоксикортикостерона при недостаточности 11гидроксилазы. ГИПЕРКАТЕХОЛАМИНЕМИЯ Гиперкатехоламинемия наблюдается при опухолях из хромаффинных клеток — феохромоцитомах, развивающихся как изолировано, так и при некоторых формах семейного полиэндокринного аденоматоза (см. статьи «Феохромоцитома» и «Аденоматоз семейный полиэндокринный» в приложении «Справочник терминов»). Проявления гиперкатехоламинемии рассмотрены в разделе «Артериальная гипертензия при эндокринопатиях надпочечников» в главе 22 и представлены на рис. 27–20. 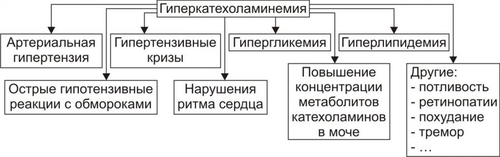 Рис. 27–20. Основные проявления гиперкатехоламинемии при феохромоцитоме. НАДПОЧЕЧНИКОВАЯ НЕДОСТАТОЧНОСТЬ Гипофункциональные состояния надпочечников обозначают как «надпочечниковая недостаточность». ВИДЫ Виды надпочечниковой недостаточности приведены на рис. 27–21. 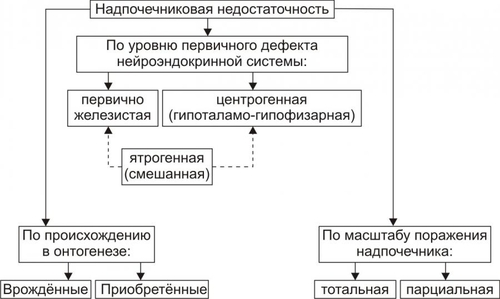 Рис. 27–21. Виды надпочечниковой недостаточности. Среди множества состояний, сопровождающихся надпочечниковой недостаточностью, наибольшее клиническое значение имеют болезнь Аддисона, надпочечниковый криз,синдром УотерхаусаФридерихсен, адренолейкодистрофия (сочетанием лейкодистрофии и болезни Аддисона), аутоиммунный полигландулярный синдром и гипоальдостеронизм. |
