15. Перикоронит-это:
- воспаление кости нижней челюсти,
+ воспаление мягких тканей, окружающих коронку коренного зуба при его неполном и затрудненном прорезывании.
- вяло протекающее воспаление в подкожной клетчатке,
- поднадкостничное воспаление
16. Полулуние Вассмунда • это:
- разрежение кости вокруг верхушки корня зуба мудрости,
+ разрежение кости позади коронки нижнего зуба мудрости,
- разрежение кости в области ветви нижней челюсти размером 2х2 мм, гомогенное, округлой формы
17. Физиологической нормой считается расширение периодонтальной щели с дистальной стороны коронки зуба мудрости:
- ДО 1 MM
+до 2 мм,
-- до 3 мм.
-- до 4 мм
18. Резорбция костной ткани позади коронки нижнего зуба мудрости возникает в результате:
- недостатка места в челюсти,
- хронической травмы,
+ хронического воспалительного процесса
-- наличия капюшона,
- ретенции зуба
19. Не может являться осложнением затрудненного прорезывания зуба мудрости:
- острый гнойный периостит,
- перикоронит,
- язвенный стоматит,
+ хронический артрит височно- нижнечелюстного сустава,
- остеомиелит,
- парадентальная киста
20. Правильная классификация перикоронита в зависимости от клинической формы воспаления мягких тканей, окружающих зуб:
+ катаральный, гнойный язвенный,
- язвенный,
- фиброзный,
- катаральный,
- гранулирующий
21. Показания к удалению нижнего зуба мудрости:
--острый перикоронит,
+ наличие полулуния Вассмунда и рецидивы воспалительного процесса при затрудненном прорезывании.
- рецидивирование воспалительного процесса,
- травма слизистой оболочки над зубом мудрости зубом-антагонистом
22. Язвенный перикоронит поражает мягкие ткани вокруг нижней челюсти:
+ одной половины,
- с двух сторон
23. Язвенный перикоронит может поражать мягкие ткани вокруг нижней челюсти с распространением на слизистую оболочку:
- подъязычной области, + щеки;
- крыло- челюстной складки
24. Язвенный гингивостоматит может ли
распространяться на слизистую оболочку щеки ?:
- может:
+ нет, не может
25. Язвенный перикоронит может ли осложниться язвенным стоматитом ?:
- нет, не осложняется;
+ может осложняться
232
А А Тимофеев Руководство по челюстно-лицевои хирургии и хирургической стоматологии том
8. ПОДКОЖНАЯ ГРАНУЛЕМА ЛИЦА
Подкожная гранулема лица является нередким заболеванием и представляет собой вяло протекающее очаговое воспаление в подкожной клетчатке Чаще всего подкожная гранулема носит одонтогенный характер и представляет собой осложнение хронического периодонтита Наряду с этим аналогичная клиническая картина наблюдается при наличии в подкожной клетчатке инородных тел Развитие неодонтогенной подкожной гранулемы происходит только при внедрении органических инородных тел, металлические и стеклянные инородные тела не ведут к ее образованию
Эту форму одонтогенного воспалительного процесса называют мигрирующей гранулемой, подкожной мигрирующей гранулемой, ползучей мигрирующей гранулемой, мигрирующим абсцессом и наиболее часто - подкожной гранулемой лица Анализ многочисленных клинических наблюдений показал, что миграция процесса при данном заболевании не наблюдается, это подтверждает правильность применяемого нами термина
В этиологии воспалительного процесса ведущая роль принадлежит микрофлоре, которая проникает из очага хронического гранулирующего периодонтита в подкожную клетчатку лица, где и развивается грануляционная ткань в виде отдельных скоплений - гранулем Одонтогенная подкожная гранулема имеет генетическую связь (в виде тяжа) с пораженным зубом Но не все авторы придерживаются такого взгляда на механизм развития одонтогеннои подкожной гранулемы Некоторые из них не видят различий между ней и поверхностным хроническим лимфаденитом челюстно- лицевой области, так как эти заболевания имеют сходное течение и клинические признаки (С П Бардышева, 1966 В С Дмитриева, 1969, Ю И Вернадский 1970, 1984)
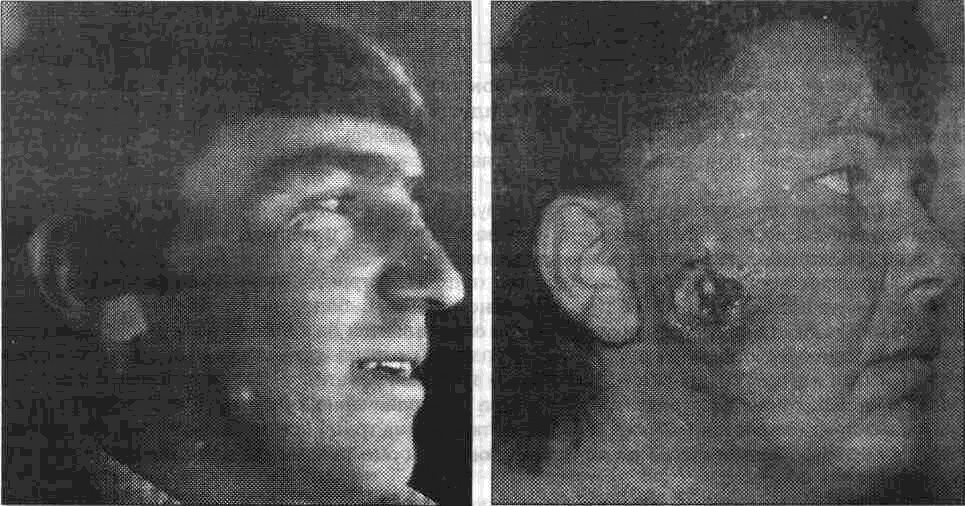
Рис. 8.1. Внешний вид больного Рис. 8.2. Внешний вид больной
с одонтогеннои подкожной гранулемой с карбункулом околоушно - жевательной
лица (стадия абсцедирования) области.
Развитие одонтогеннои подкожной гранулемы, как уже было ранее сказано, тесно связано с причинным зубом, и ее локализация зависит от места расположения последнего По нашим данным, у 50% больных воспалительный процесс начинался от моляров нижней челюсти, у 36% - от больших, у 11 % - от малых коренных зубов верхней челюсти, и лишь у 3% больных источником развития подкожной гранулемы был центральный резец нижней челюсти (А А Тимофеев, 1989)
Следует обратить внимание на сроки обращения больных к врачу с момента начала заболевания Так, 25% больных обратились за медицинской помощью через 1-2 мес с начала заболевания, 32% - через 2-3 мес, 29% - через 3-4 мес, 14% - в более поздние сроки
233
8 ПОДКОЖНАЯ ГРАНУЛЕМА ЛИЦА
Клинически подкожные гранулемы бывают одиночными (рис 81,82) или множественными (рис 8 3), что дает повод некоторым авторам называть их мигрирующими Размеры гранулемы вариабельны (от 1 до 3-4 см), границы четкие, при пальпации они малоболезненны Пораженная кожа резко истончена синюшна, лоснится, образует складки и неровности Определяется флюктуация, но при вскрытии гноя обычно нет Симптом флюктуации объясняется обилием в патологическом очаге грануляционной ткани. От подкожной гранулемы тянется тяж к зубу который и явился причиной развития заболевания
 Рис. 8.3. Внешний вид больного с множественной подкожной гранулемойлица. Рис. 8.3. Внешний вид больного с множественной подкожной гранулемойлица.Мы наблюдали возникновение неодон-тогенной подкожной гранулемы вследствие внедрения инородных тел например, хвойных игл Нами отмечен также уникальный случай, когда врач, удаляя зуб, срезал элеватором часть своего ногтя и протолкнул его в подкожную клетчатку подбородка больного Удаление зуба закончилось благополучно но через 2 мес в области подбородка образовалась подкожная гранулема, а во время операции удаления гранулемы в грануляционной ткани был обнаружен ноготь (А М Солнцев А А Тимофеев, 1989) Таким образом, подкожные гранулемы лица могут иметь одонтогенное и неодонтогенное происхождение. В первом случае мы всегда находим причинный зуб и тяж, идущий от него к гранулеме, во втором • эти признаки отсутствуют. При подкожной гранулеме размеры поражения кожи соответствуют размерам поражения подлежащей ткани, что является отличительным признаком этого заболевания В развитии одонтогенной подкожной гранулемы лица различают два периода скрытый когда изменений со стороны кожи лица еще не отмечается, и период кожных проявлений когда возникают изменения со стороны кожных покровов Выделяют четыре клинические формы подкожной гранулемы начальную, стационарную, ползучую и абсцедирующую При начальной форме заболевания отсутствуют изменения со стороны кожи, а в области причинного зуба определяется безболезненный инфильтрат, ве личина которого не превышает горошины В полости рта на этой стадии можно обнаружить плотный тяж, идущий от альвеолы причинного зуба к инфильтрату Стационарная форма заболевания характеризуется развитием процесса на ограниченном участке Для ползучей фор мы характерным является то, что в одном участке инфильтраты претерпевают обратное разви тие, а в другом - обостряются При абсцедирующей форме заболевания подкожная гранулеме принимает вид абсцесса По моему мнению, в клиническом течении одонтогенной подкожной гранулемы лица достаточно выделить две стадии - инфильтрации и абсцедирования Стадия ин фильтрации характеризуется наличием в коже и подкожной клетчатке плотного, подвижного малоболезненного инфильтрата Изменения со стороны кожи были описаны нами раньше При абсцедйровании происходит формирование поверхностного расположения абсцесса Появля ются жалобы на боль, зуд и жжение в месте образования подкожной гранулемы Общее со стояние больных обычно не нарушается На этой стадии развития процесса при вскрытии гра нулемы из нее выделяется кровянистое или кровянисто- гнойное содержимое, а в ране виднь обильные грануляции. Наибольшие сложности представляет дифференциальная диагностика подкожной грану лемы с поверхностным лимфаденитом (распространяющееся по ходу лицевой вены воспале ние поверхностных лимфатических узлов околоушно- жевательной области) Поражение лим фатических узлов, равно как и возникновение подкожной гранулемы, может иметь одонтогенно< и неодонтогенное происхождение Но независимо от этиологии своего развития лимфадени-отличается от подкожной гранулемы тем, что в случав его возникновения площадь по ражения кожи будет меньше инфильтрата подлежащих тканей, а глубина - значительж 234
8 ПОДКОЖНАЯ ГРАНУЛЕМА ЛИЦА
больше. При подкожной гранулеме окраска кожи на всем протяжении имеет багрово-синюшный цвет, а при лимфадените - центральные отделы синюшны, а к периферии интенсивность окраски снижается.
Течение подкожной гранулемы всегда хроническое, вялое. Самоизлечение не наблюдается.
Лечение заболевания заключается в удалении зуба, явившегося причиной развития воспалительного процесса, и тщательном выскабливании лунки Обязательно иссекают всю пораженную кожу Выскабливать грануляции нужно до места образования грануляционного вала, который представляет собой плотную, малоболезненную белесоватую ткань, от которой довольно легко (при помощи хирургической ложки) отделяется грануляционная ткань Отыскав тяж, его также иссекают. Хирургическое лечение лучше закончить местно- пластической операцией Если из-за обширности поражения сделать это не удается, то проводят свободную пересадку кожи
Профилактика данного заболевания заключается в своевременном лечении кариеса зубов и его осложнений
КОНТРОЛЬНЫЕ ТЕСТЫ ОБУЧЕНИЯ '
"+" - правильный ответ;
1. Неодонтогенная гранулема развивается при:
- риногенных заболеваниях отогенных заболеваниях + внедрении инородного тела
- заболеваниях зубов,
- заболеваниях слизистой оболочки полости рта,
- воспалительных заболеваниях небных миндалин
2. Одонтогенная гранулема состоит из:
+ гранулемы, тяжа, причинного зуба,
- гранулемы
- гранулемы и тяжа
3. Неодонтогенная гранулема состоит из:
-• гранулемы тяжа причинного зуба, + гранулемы,
- гранулемы и тяжа
4. Подкожная гранулема и поверхностный хронический лимфаденит:
- это одно и то же
+ это разные заболевания
5. Клинически подкожные гранулемы бывают:
-- ограниченными и разлитыми, + одиночными и множественными,
- очаговыми и гнездными
6. При вскрытии подкожной гранулемы в инфильтративной стадии можно получить:
- кровь,
- слизь.
гнои,
+ гноя обычно нет (жидкого содержимого нет)
7. Флюктуация при инфильтративной стадии подкожной гранулемы объясняется:
- наличием гноя,
- наличием крови.
- наличием слизи,
- наличием грануляционной ткани
8. Какие периоды развития подкожной гранулемы различают ?:
- острый и хронический, обострившийся,
'"•" - неправильные ответы.
+ скрытый и кожных проявлений,
- острый подострый и хронический
9. Стадии клинического течения одонтогенной подкожной гранулемы лица:
- начальная и клинически выраженная,
- серозная гнойная и гнойно-некротическая + инфильтрации и абсцедирования
10. Площадь поражения кожи при лимфадените, в отличие от подкожной гранулемы, будет:
- больше инфильтрата подлежащих тканей,
+ меньше инфильтрата подлежащих тканей,
такая же как и инфильтрат подлежащих тканей
11. При подкожной гранулеме окраска кожи на всем протяжении имеет:
- красный цвет,
- белый цвет,
+ багрово- синюшный цвет,
- желтый цвет
12. Течение подкожной гранулемы:
- острое и хроническое,
- острое, хроническое, обострившееся, + хроническое,
- обострившееся хроническое
13. При подкожной гранулеме наблюдается ли самоизлечение ?:
- да, очень часто,
- иногда,
+ не наблюдается
14. Удаление зуба при одонтогенной подкожной гранулеме:
+ обязательно,
- не обязательно.
- достаточно полечить зуб
15. Как нужно поступать с тяжем при одонтогенной подкожной гранулеме лица 7:
- пересекают, + иссекают,
- не трогают
235
А А Тимофеев, "Руководство по челюстно-лицевой хирургии и хирургической стоматологии том 1
9. ОДОНТОГЕННЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ МЯГКИХ ТКАНЕЙ
9 1 ДИАГНОСТИКА ГНОЙНО - ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ МЯГКИХ ТКАНЕЙ23еГ
9 2. ЛИМФАДЕНИТ 242
9 3 ВОСПАЛИТЕЛЬНЫЙ ИНФИЛЬТРАТ 253
9 4 АБСЦЕССЫ И ФЛЕГМОНЫ 257
® Абсцессы и флегмоны подглазничной области 264
® Абсцессы и флегмоны скуловой области 264
® Флегмоны глазницы 265
® Абсцесс и флегмона щечной области 265
® Абсцессы и флегмоны подвисочной и крылонёбной ямок 266
® Абсцесс и флегмона височной области 268
® Абсцесс и флегмона околоушно- жевательной области 268
® Абсцессы и флегмоны позадичелюстной области 270
® Абсцесс и флегмона поднижнечелюстной области 270
® Абсцессы и флегмоны подподбородочной области 271
® Абсцесс и флегмона крыловидно- нижнечелюстного пространства 271
® Абсцесс и флегмона окологлоточного пространства 272
® Абсцессы и флегмоны подъязычной области 273
® Абсцессы челюстно- язычного желобка 273
® Абсцессы и флегмоны языка 274 ® Флегмоны дна полости рта_______________________________274
9.1. ДИАГНОСТИКА ГНОЙНО - ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ МЯГКИХ ТКАНЕЙ
Развитие гнойно- воспалительных заболеваний челюстно- лицевой области характеризуется большим разнообразием клинических проявлений По данным наших исследований, у 40%-60% больных диагнозы, поставленные при поступлении на лечение в стационар, не совпадают с диагнозами направивших учреждений
Эффективность лечения больных одонтогенными гнойно- воспалительными заболеваниями зависит от ранней диагностики этой патологии Правильно и своевременно поставленный диагноз позволяет провести эффективное лечение больных и тем самым вернуть их к нормальной деятельности
Диагностика острых воспалительных заболеваний в начальной фазе представляет значительные трудности, так как при помощи наиболее распространенных методов обследования больных трудно определить характер изменений в костной ткани, а значит, и прогноз заболевания
Это побуждает исследователей изыскивать дополнительные методы лабораторной диагностики и прогнозирования течения активности острого воспалительного процесса
Наиболее информативным дифференциально- диагностическим тестом поражения костной ткани челюсти является рентгенодиагностика (А.И. Варшавский, 1964, Н.А. Груздев, 1978, В А Дунаевский 1979) Первые костные рентгенопозитивные изменения появляются не ранее, чем на 10-14-е сутки с момента возникновения заболевания (Ф.И Лапидус, 1969, А И Евдокимов, Н.А. Рабухина,1974), а иногда только через 2-3 недели от начала его развития (Г.А Васильев, Т Г. Робустова, 1981; Н.Н. Бажанов, 1984). Следовательно, рентгенографический метод не может быть использован для ранней диагностики острого одонтогенного остеомиелита и периостита.
Прогноз острых одонтогенных воспалительных заболеваний челюстей в значительной степени зависит от состояния костной ткани. Поэтому многими исследователями ведется поиск дополнительных методов обследования больного, по результатам которых можно было бы судить о характере воспалительного процесса в кости на ранних этапах заболевания.
В клинической практике о тяжести заболевания судят по температурной реакции организма. При повышении температуры тела происходит нарастание функциональной активности всех фагоцитирующих клеточных элементов, активируется выработка антител (А.Д. Адо, Л.М Ишимова, 1980; Д.Е. Пекарский и соавт., 1981). Общая температурная реакция у больных гнойно- воспалительными заболеваниями значительно колеблется. У 51% больных острым одонто-
236
9 1 Диагностика гнойно - воспалительных заболевании мягких тканей
генным остеомиелитом температура тела повышается от 37,0° до 37,9°С, а у 31% - до 38°С и выше У 45,6% больных острым одонтогенным периоститом температура тела составляет то 37,0° до 37,9°С а у 32% - 38% и выше (М.М Соловьев, И Худояров,1979). Результаты наших исследований совпадают с этими данными. С помощью математических расчетов мы установили, что у больных острыми одонтогенными воспалительными заболеваниями челюстей температурная реакция может возникать одинаково часто как при периоститах, так и при остеомиелитах (А.А. Тимофеев, 1982). Поэтому этот показатель не может быть отнесен к числу дифференциально- диагностических. Местные термометрические исследования, проведенные у больных острым одонтогенным периоститом и острым одонтогенным остеомиелитом, свидетельствуют о повышении температуры слизистой оболочки переходной складки на значительном ее протяжении (Я.М. Биберман, 1970). При остром периостите челюстей имеется широкий диапазон изменений местной температуры.
Наиболее выраженными и легко определяемыми признаками активности острой стадии воспалительных заболеваний челюстей являются изменения формулы крови, индекса ядерного сдвига, кровяно- клеточного показателя, лейкоцитарного индекса интоксикации, СОЭ Результаты исследований показывают, что при различных формах острых одонтогенных воспалительных заболеваний челюстей количество лейкоцитов в периферической крови может оставаться в пределах нормы, может наблюдаться лейкоцитоз, количество лимфоцитов и моноцитов может также оставаться без изменений или уменьшаться, число эозинофилов - несколько уменьшается (В.С Коваленко, 1956; В.М. Уваров, 1971; Н.А. Груздев, 1978, А.А Тимофеев, 1982; Т. Г. Робустова, 1985)
Определенные надежды возлагались на исследование СОЭ. Ранее считали, что при остром периодонтите СОЭ находится в пределах нормы или увеличивается от 18 до 28 мм/ч, а при остром одонтогенном остеомиелите (в эту группу включен и периостит), - от 30 до 48 мм/ч (С.М Дешалыт, Р.Г Хайкина, 1937). Но в работах Р.П. Суховольской (1938) доказано, что итоговая величина СОЭ недостаточно отражает тяжесть течения воспалительного процесса. Дальнейшие исследования показали, что при остром (обострении хронического) периодонтите происходит повышение СОЭ до 25-30 мм/ч, при остром одонтогенном периостите - до 15-35 мм/ч, а при остром одонтогенном остеомиелите - до 15-50 мм/ч. В то же время при любой форме острого одонтогенного воспалительного процесса в челюсти СОЭ может повышаться до 45-50 мм/ч (О.Л. Шулович. 1969; А. И Евдокимов, 1972; В.А. Дунаевский, 1979, А.А. Тимофе-ев.1982, Ю.Ф. Григорчук, 1985). По мнению М.М. Соловьева и соавторов (1987), СОЭ крови у больных острыми одонтогенными воспалительными заболеваниями относится к числу наиболее информативных прогностических показателей
В последние годы делаются попытки представить некоторые клинические данные в количественном выражении. Математизация объективных исследований дает возможность получить более точную информацию о больном, комплексно подойти к любому рассматриваемому явлению. Такой информативностью могут обладать лейкоцитарный индекс интоксикации, предложенный Я.Я. Кальф-Калифом (1941), и кровяно- клеточный показатель (Geyer, 1960) Выявлено, что чем тяжелее протекает процесс при остром одонтогенном остеомиелите, тем выше эти показатели (Л.М. Цепов, АС Забелин, 1975; А.А. Тимофеев, 1982,1983). Прослеживая зависимость между величиной гематологического показателя (соотношением процентного содержания нейтрофильных гранулоцитов и лимфоцитов) и формой одонтогенных воспалительных заболеваний челюстно- лицевой области, можно выявить, что при показателе 3,7 чаще встречаются остеомиелиты, околочелюстные абсцессы и флегмоны (М.М Соловьев, И Худо-Яров, 1979)
В литературе имеются сведения, что при всех формах острых одонтогенных воспалительных процессах общее количество белка сыворотки крови до и после лечения не выходит за пределы средних величин этого показателя в норме. Как при остром одонтогенном периостите, так и при остром одонтогенном остеомиелите имеется общая закономерность изменения этих показателей крови- происходит снижение содержания альбуминов; нарастают уровни альфа-1 и альфа-2-глобулинов в крови Закономерности в изменении гамма-1 и гамма-2-глобулиновых фракций сыворотки крови не выявлено. Динамика изменений белковых фракций крови не позволяет провести дифференциальную диагностику различных форм острых одонтогенных заболеваний (Л.П Яковлев, 1966). Содержание С- реактивного белка находится в прямой зависимости от температуры тела и СОЭ и не отражает характера воспалительных изменений в костной ткани (О.Л. Шулович, 1969).
Эффективность клеточной защитной реакции организма зависит не только от количества лейкоцитов, мигрировавших из сосудистого русла в пораженные ткани, но и от функциональной активности. Показателем функциональной активности нейтрофильных гранулоцитов может служить их способность к фагоцитозу, показатель НСТ- теста, содержание гликогена, миелопе-
|
 Скачать 45.73 Mb.
Скачать 45.73 Mb.