Цитологическое исследование слюны
 Скачать 45.73 Mb. Скачать 45.73 Mb.
|
|
Классификация. Лимфадениты в зависимости от локализации входных ворот инфекции делятся на одонтогенные, тонзиллогенные, риногенные, отогенные, стоматогенные и дерматогенные. Они входят в группу вторичных лимфаденитов. Различают также специфические и неспецифические лимфадениты. В зависимости от характера течения процесса выделяют острые, хронические и обострившиеся хронические лимфадениты. К острым формам заболевания относят серозный. и гнойный (абсцедирующий) лимфадениты. При воспалительной инфильтрации тканей, окружающих лимфатический узел, развивается периаденит. Может возникать адено-флегмона - разлитое гнойное воспаление клетчатки, окружающей лимфатический узел. К хроническим воспалениям лимфатического узла относят его гнойную форму, которая протекает с обострениями, и продуктивный (гиперпластический) лимфаденит. У детей до 5 лет лимфадениты носят чаще неодонтогенный характер, а с 6 до 14-летнего возраста, в период сменного прикуса, возрастает роль одонтогенной инфекции. В зависимости от локализации входных ворот инфекции у взрослых чаще встречаются острые одонтогенные лимфадениты, причиной которых являются периодонтиты, альвеолиты, периоститы, остеомиелиты, нагноившиеся кисты. Частота их возникновения, по нашим данным, составляет 40%. К неодонтогенным лимфаденитам следует отнести воспалительные процессы в лимфатическом узле, которые возникают вследствие тонзиллитов, ринитов, инфицированных ран кожи и слизистой оболочки, отитов, фурункулов и карбункулов и др. Среди всех лимфаденитов челюстно- лицевой области особое место занимают так называемые первичные лимфадениты, при возникновении которых не удается обнаружить их видимую связь с каким-либо патологическим очагом (И.Н. Никифорова, 1973; Е.Д, Евстифеев, 1981). Поданным B.C. Воронина и Л.М. Цепова (1973), у половины обследованных больных с этой патологией выявить входные ворота не удалось. Мы наблюдали первичные лимфадениты у 23% больных. Многие клиницисты обращали внимание на учащение возникновения воспалительных процессов в лимфатических узлах в зависимости от сезона. Наибольшее число лимфаденитов и их осложнений было зарегистрировано в осенне-зимние месяцы или ранней весной (Л. Я. Зо-зулевская,1970, Л,И. Терещенко, 1989, и др.). Что касается одонтогенных лимфаденитов, то подобная связь не обнаружена. Риногенные и тонзиллогенные лимфадениты чаще встречаются осенью и зимой. По данным нашей клиники, поражение лимфатических узлов наблюдалось у 30-48% больных с воспалительными процессами лица и шеи, находившихся на лечении в стационаре. 246 9.2. Лимфаденит Клиника. Проникая из очагов инфекции, микроорганизмы и их токсины могут поражать как лимфатические сосуды, так и лимфатические узлы. При вовлечении в воспалительный процесс лимфатических сосудов возникает лимфангоит. По клиническим признакам лимфангоиты делят на острые и хронические. Острый сетчатый (ретикулярный) лимфангоит наблюдается при вовлечении в воспалительный процесс поверхностной сети лимфатических сосудов. Вокруг основного очага инфекции образуются лимфангоиты, то есть они могут располагаться вокруг раны, фурункула, карбункула, абсцессов. На этой стадии заболевание характеризуется болезненностью и гиперемией места поражения. что напоминает рожистое воспаление. В дальнейшем появляются узкие красные полоски - воспаление лимфатических сосудов, идущих к регионарным лимфатическим узлам. При сетчатом лимфангоите нет такой яркости и четкости границ патологического процесса, как это бывает при роже. Острый стволовой (трункулярный) лимфангоит наблюдается при воспалении более крупных лимфатических сосудов. На коже появляются от одной до нескольких ярко-красных довольно широких полос. Располагаются они по направлению от первичного очага до регио-нарного лимфатического узла. Появление этих полос связано с воспалительной гиперемией vasa vasorum лимфатического сосуда. По мере перехода воспалительного процесса на окружающие ткани и пропитывания их серозной жидкостью развивается перилимфангоит. Отмечается покраснение и увеличение отечности тканей, их болезненность и развитие симптомов интоксикации организма больного. В отличие от лимфангоитов конечностей, поверхностные лимфангоиты лица практически не диагностируются и самостоятельного значения как нозологическая категория не имеют. Глубокие лимфангоиты мы обнаруживали по ходу лицевой вены, особенно четко они пальпировались на наружной поверхности жевательной мышцы. В толще щеки, где глубокие лимфатические сосуды располагаются внутри жировой клетчатки, лимфангоиты были менее заметны. Реже они наблюдались по ходу зачелюстной вены. На это обстоятельство следует обратить внимание, так как глубокий лимфангоит, особенно располагающийся в области жевательной мышцы, можно принять за опухолевидное образование. Среди регионарных лимфатических узлов наиболее часто поражаются поднижнечелюст-ные, подподбородочные, щечные, нижнечелюстные, околоушные и шейные. Острый серозный лимфаденит характеризуется повышением температуры до 37,3-37,8°С, иногда она не изменяется. Ухудшается общее состояние больного. При осмотре определяется припухлость пораженной области, которая может распространяться на соседние участки. Кожа собирается в складку, цвет ее обычно не изменен. Пальпаторно определяется увеличенный лимфатический узел плотно- эластической консистенции, малоболезненный, подвижный, с гладкой поверхностью. В полости рта выявляются: одонтогенный очаг инфекции (периодонтит, альвеолит. периостит и др.). а при неодонтогенных лимфаденитах очаг инфекции может находиться на коже, слизистой оболочке, в миндалинах. Если серозное воспаление не переходит в гнойный процесс, то узлы уменьшаются в размерах и болезненность их исчезает. В течение нескольких недель (2-3) они приобретают свою обычную форму и консистенцию. При гнойном лимфадените температура тела повышается до 37,5-39,0°С. Появляется недомогание, озноб, нарушение аппетита и сна. Припухлость лица имеет четкие контуры. Кожа над припухлостью может быть гиперемирована и напряжена. Отмечается резкая болезненность пальпируемого инфильтрата. Ткани вокруг лимфатического узла инфильтрируются (развивается периаденит). Узел становится малоподвижный, плотно- эластичной консистенции, может определяться флюктуация. Если происходит расплавление капсулы лимфатического узла и гной проникает в окружающую клетчатку, то возникает аденофлегмона. В результате проведенных исследований мы выявили, что гнойные лимфадениты и аденофлегмоны чаще возникают у сенсибилизированных больных. Частота и выраженность микробной сенсибилизации к гемолитическому стафилококку коррелирует с тяжестью и распространенностью процесса. Так, резкая выраженность клинических симптомов (припухлость лица, боль, повышенная температура, местные симптомы), затяжное течение заболевания сочетались с положительной кожной реакцией на ++ или с одновременной кожно- аллергической реакцией на два и более микробных аллергена. Хронический гиперпластический (продуктивный) лимфаденит характеризуется невыраженной острой стадией, что связано с особенностями микрофлоры и ее слабой вирулентностью. Хронический воспалительный процесс в лимфатическом узле протекает волнообразно, периоды обострения чередуются с ремиссией (стиханием) воспалительных явлений. В хронической стадии заболевания общее состояние больного обычно не нарушается, лишь у некоторых обследуемых появляются жалобы на слабость, повышенную утомляемость, снижение работоспособности, головную боль, повышение температуры тела до 37,0-37,4°С. Клиника за-247 9. ОДОНТОГЕННЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ МЯГКИХ ТКАНЕЙ болевания характеризуется увеличением лимфатического узла до различных размеров. Он безболезнен при пальпации, имеет округлую или овальную форму, плотно- эластическую консистенцию, ровные контуры, кожа над ним подвижная, цвет ее не изменен. При обострении воспалительных явлений клиническая картина не отличается от таковой при остром лимфадените. Изменение лабораторных показателей, наблюдаемое при воспалительных процессах в лимфатических узлах, зависит от формы и характера заболевания. Острые лимфадениты характеризуются увеличением числа лейкоцитов крови до 12-14*109 /л, а по данным B.C. Воронина и Л.М. Цепова (1973), количество лейкоцитов может достигать 33-35*109 /л. Увеличивается количество эозинофилов-до 10-12%, что указывает на определенное значение микробной сенсибилизации организма в развитии этого заболевания. Наблюдается нейтрофильный сдвиг влево. СОЭ достигает 42-54 мм/ч и находится в прямой зависимости от выраженности воспалительных явлений. У подавляющего числа больных с острым лимфаденитом челюстно- лицевой области изменений в моче не выявлено. У некоторых обследуемых наблюдалось появление белка (до 0,033%), лейкоцитов, эпителия, реже - цилиндров и эритроцитов. Воспаление регионарных лимфатических узлов у детей возникает вследствие их инфи-цирования патогенной микрофлорой, проникающей из одонтогенных, стоматогенных и других очагов. Кроме того, лимфадениты могут возникать при гриппе, инфекционном мононуклеозе, детских инфекциях (корь, скарлатина, ветряная оспа), специфической инфекции (актиномикоз, туберкулез). Однако у многих детей (до 40%) установить источник инфекции не удается. На частоту и течение острого неспецифического лимфаденита в детском возрасте оказывают влияние анатомо- физиологические особенности детского организма, а также предшествующие и сопутствующие заболевания. У половины детей, госпитализированных по поводу острых воспалительных заболеваний челюстно- лицевой области, были выявлены лимфадениты и аде-нофлегмоны (А.П. Щеглова, Н.В. Зотова, 1981).Особенно часто возникают эти патологические поражения у детей в возрасте до 3 лет, что объясняется низкими барьерными свойствами челюстно- лицевой области у них в этот период (Л.Я. Богашова, Н.Д. Лесовая.1980). Причиной развития лимфаденитов в этом возрасте являются неодонтогенные очаги инфекции. В последующие годы возрастает роль одонтогенных очагов, и в 7-9 лет она становится максимальной. Это связано с увеличением интенсивности поражения зубов кариесом. По наблюдениям Т.Н. Назаровой (1973). число острых одонтогенных воспалительных процессов у детей увеличивается в летнее время, так как в этот период они чаще подвергаются перегреванию и переохлаждению. По мнению И.Л. Чеховой (1994) лимфаденит челюстно- лицевой области и шеи у детей является наиболее распространенным заболеванием и составляет 33,7% от всех воспалительных процессов. Чаще (88% случаев) встречаются лимфадениты неодонтогенного происхождения (у детей до 6 лет), лимфадениты одонтогенного происхождения - в 12% случаев. Несовершенство тканевого барьера способствует быстрому переходу одной нозологической формы заболевания в другую: серозный лимфаденит - гнойный лимфаденит - периаденит - аденофлегмона. Общие реакции часто опережают развитие местных воспалительных проявлений. Общие клинические симптомы заболевания выступают на первый план, что иногда служит причиной диагностических ошибок. При изучении иммунологических сдвигов у детей с лимфаденитами челюстно- лицевой области Ю.А. Юсубов и Л. В. Харопов (1983) выявили у них снижение числа Т- лимфоцитов. Оно зависело от фазы воспаления. Так, резкое снижение уровня Т- лимфоцитов наблюдалось у больных с аденофлегмонами. У людей пожилого возраста течение лимфаденитов имеет свои особенности. Воспалительный процесс у них протекает медленно. Аденофлегмоны являются редким осложнением, они носят ограниченный характер, напоминая осумкованный абсцесс. Лимфадениты одонтогенного происхождения необходимо дифференцировать со многими заболеваниями, свойственными людям пожилого возраста. Так, у стариков можно наблюдать увеличение шейных и поднижнечелюстных лимфатических узлов, возникшее на почве туберкулезной интоксикации, перенесенной еще в детстве. Иногда в этих узлах появляются очаги петрификата, что затрудняет их дифференциальную диагностику со слюнокаменной болезнью или флеболитами. В пожилом возрасте чаще встречаются так называемые хронические продуктивные сиалоадениты, воспалительная природа которых с достоверностью не установлена. Порой они очень напоминают хронические сиалоадениты, особенно в области околоушных желез. Иногда хронический субмаксиллит принимают за лимфаденит и безуспешно лечат консервативным путем. Вместе с тем, длительно существующий и значительно увеличенный лимфатический узел лучше удалить, даже если он не беспокоит пациента. Иногда под видом лимфаденита скрывается смешанная опухоль или дермоидная киста, и, что самое опасное, - метастаз злокачественной опу- 248 9 2 Лимфаденит холи, первичный очаг которой не всегда удается сразу установить (Солнцев А.Н.. Тимофеев А.А.,1989). Развитие банальных лимфаденитов у людей пожилого возраста само по себе не представляет опасности для их здоровья и жизни, но следует помнить, что под их признаками могут скрываться такие заболевания как лейкоз, лимфогранулематоз, лимфосаркоматоз, мета-стазы опухолей и другие новообразования. У людей пожилого возраста лимфадениты встречаются реже, чем у людей других возрастных групп. У стариков они протекают менее бурно, чем у молодых, и чрезвычайно редко осложняются сепсисом, но период реабилитации у них более длительный. Диагностика. Клиническое течение лимфаденитов челюстно- лицевой области изменилось. В практической деятельности врача все чаще встречаются случаи нетипичного течения лимфаденитов. Отмечено несоответствие между его местными проявлениями и общей реакцией организма больного. Острые серозные лимфадениты часто сопровождаются выраженной интоксикацией организма, в то время как гнойные лимфадениты и аденофлегмоны могут протекать относительно спокойно, без выраженной общей реакции. В последние годы все чаще стали наблюдаться, в области лимфатических узлов, быстро развивающиеся гнойно- воспалительные процессы, когда нагноение появляется уже на 1-2-е сутки от начала развития заболевания. В связи с этим возникают трудности в проведении дифференциальной диагностики этого заболевания. Частота диагностических ошибок при установлении диагноза лимфаденита (на разных его стадиях) колеблется от 26 до 56,3% (А.П. Ненашев, В.К. Суворченкова.1969: В.А Балоде, В.Ф Кандаурова.1972: Е.М. Суслов. 1984), а по нашим данным 29%. Неспецифические лимфадениты челюстно- лицевой области необходимо дифференцировать с одонтогенными абсцессами и флегмонами; одонтогенной подкожной гранулемой лица, сиалоаденитом: нагноившейся атеромой, дермоидными и эпидермоидными кистами; специфическими лимфаденитами: лимфогранулематозом: лимфолейкозом; опухолями и опухолепо-добными образованиями С.П. Бардышева (1966), B.C. Дмитриева (1969), Ю.И. Вернадский (1970,1985) не делают различия между хроническим лимфаденитом и одонтогенной подкожной гранулемой пица Считаю, что одонтогенная подкожная гранулема - это самостоятельное заболевание, которое является составной частью хронического гранулирующего периодонтита и имеет генетическую связь (тяж) с причинным зубом. При остром воспалении околоушных лимфатических узлов, локализующихся под около-ушно- жевательной фасцией или в толще большой слюнной железы, возникает так называемый ложный паротит Герценберга. Возникновение этого заболевания связано с поступлением инфекции из носовой части глотки и миндалин, которое происходит при затрудненном прорезывании зубов мудрости. Пальпаторно определяется плотный болезненный инфильтрат, подвижность его ограничена. Цвет кожных покровов обычно не изменен. Из околоушного протока выделяется прозрачная слюна При нагноении лимфатического узла, который располагается в толще околоушной железы, может наблюдаться прорыв гноя через капсулу узла и опорожнение последнего через выводные протоки слюнной железы. В этих случаях развивается лимфогенныи паротит. Для дифференциальной диагностики мы используем данные сиалографии (рис. 9.2.2). При наличии лимфогенного паротита на сиалограмме отмечается скопление водорастворимого рентгенокон-трастного вещества в виде "чернильного пятна", которое связано с выводными протоками слюнной железы. Сиалоаденит отличается от острого лимфаденита наличием серозно- гнойного отделяемого из выводного протока большой слюнной железы. При слюннокаменной болезни наличие слюнного камня в протоке или в паренхиме железы можно определить пальпаторно или с помощью рентгенологического исследования. Отмечено, что увеличение припухлости слюнной железы связано с приемом острой пищи. Некалькулезный и калькулезный сиалодохит отличается данными сиалограммы. Хронический лимфаденит околоушно- жевательной области следует дифференцировать со смешанной опухолью (плеоморфной аденомой) околоушной железы. Существенную помощь в постановке диагноза оказывает сиалографический метод обследования. Дермоидные и эпидермоидные кисты лица клинически могут быть сходными с хроническим лимфаденитом. Пункция кисты и получение характерного пунктата облегчает диагностику. В последние годы для дифференциальной диагностики мы используем метод непрямой лимфографии лица и шеи. Данные лимфограммы с большой достоверностью дают возможность установить правильный диагноз. 249 9 ОДОНТОГЕННЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ МЯГКИХ ТКАНЕЙ 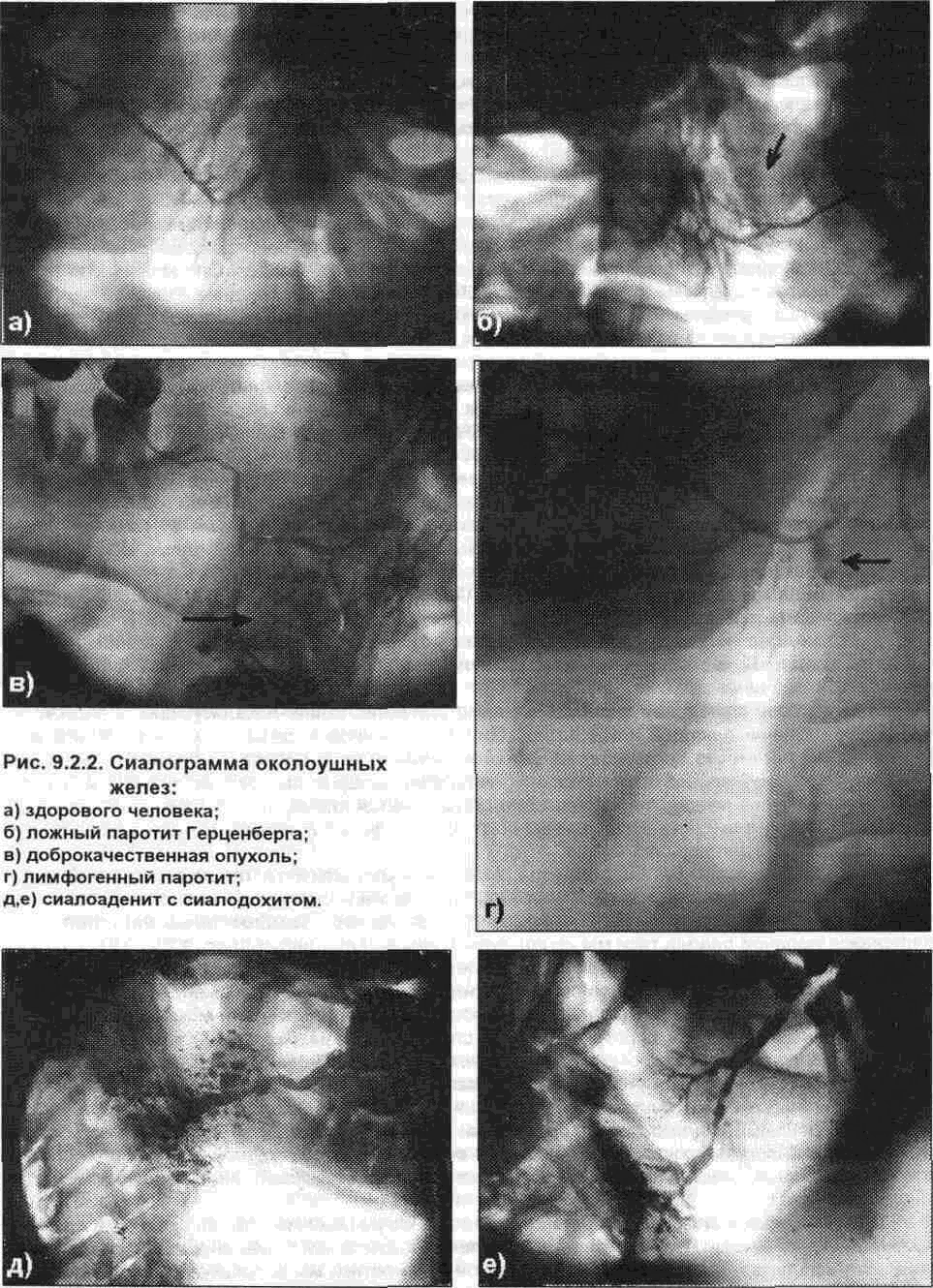 При проведении дифференциальной диагностики кисты сальной железы с атеромой необходимо помнить, что киста сальной железы растет чрезвычайно медленно и может беспокоить больных только при нагноении Атерома обычно имеет шаровидную форму, покрыта неизмененной кожей Только в тех случаях, когда она существует на протяжении ряда лет, кожа над ней может истончаться, лосниться и приобретать буровато- коричневый цвет 9 2 Лимфаденит Кожа над атеромой подвижна и только в одном месте всегда спаяна с оболочкой кисты - в области выводного протока сальной железы. В этом месте обычно можно обнаружить ее небольшую точечную втянутость. Кардинальным признаком, позволяющим клинически отличить атерому от воспаленного лимфатического узла, является точечная втянутость кожи в области выводного протока сальной железы и спаянность в этом же месте кожи с оболочкой кисты. При пункции из атеромы извлекают белую кашицеобразную массу со зловонным запахом. В последние годы стали все чаще встречаться постгриппозные лимфадениты. В анамнезе заболевания - предшествовал грипп. Морфологически наряду с некротическими очагами в лимфоузле имеется обширная экссудация с примесью крови. Поэтому при определении флюктуации и вскрытии очага врач получает экссудат с кровью, что подтверждает диагноз постгриппозного лимфаденита. При туберкулезном лимфадените чаще поражаются шейные лимфатические узлы. В процесс вовлекаются несколько узлов, они медленно увеличиваются, соединяются между собой в так называемые пакеты, образуя плотные конгломераты с бугристой поверхностью. Все узлы находятся на разных стадиях развития (в одних - творожистый некроз, в других - гнойное расплавление и т.п.). Может наблюдаться как одностороннее, так и двустороннее поражение лимфатических узлов. При осмотре полости рта первичные патологические очаги не обнаруживаются. Характерным является длительный субфебрилитет. Реакция Пирке и Манту положительные. При рентгеноскопии можно выявить изменения в легких. В пунктате лимфатического узла у больных с туберкулезным лимфаденитом выявляются гигантские клетки Пирогова- Лан-гханса. Сифилитический лимфаденит возникает через 1 неделю после появления твердого шанкра. Имеется прямая зависимость локализации пораженного лимфатического узла от расположения твердого шанкра. При этом заболевании лимфатический узел может достигать больших размеров. Он безболезнен и имеет хрящеподобную консистенцию. Отличительной особенностью сифилитического лимфаденита является значительная твердость лимфатического узла, возникающая за счет склерозирования. Это дало основание тому, чтобы назвать данный лимфаденит скпероаденитом. При этом патологическом процессе узлы остаются не спаянными между собой и окружающими тканями и могут располагаться в виде цепочки. Особенностью сифилитического лимфаденита является то, что он никогда не сопровождается нагноением. Реакция Вассермана положительная. В пунктате - бледные трепонемы. Актиномикотическое поражение лимфатических узлов характеризуется вялым течением. Сначала увеличиваются лимфатические узлы, а затем в процесс вовлекаются окружающие ткани и возникает периаденит. В дальнейшем в центре очага наблюдается размягчение, кожа над ним истончается, и приобретает сине- багровый цвет. Содержимое лимфатического узла может прорываться наружу, при этом образуется свищ, вокруг которого отмечается скле-розирование ткани, и поэтому он кажется втянутым. Заболевание развивается медленно, периоды ремиссии сменяются обострениями воспалительных явлений. Внутрикожная проба с ак-тинолизатом положительная. В отделяемом находят большое количество друз актиномицетов. Характерной особенностью актиномикотического лимфаденита является отсутствие положительного эффекта от обычной терапии. Сходную картину с неспецифическим лимфаденитом имеет болезнь от кошачьих царапин (синоним: лимфаденит доброкачественный вирусный, доброкачественный лчмфоре-тикулез, гранулема Малларе, фелиноз} - инфекционное заболевание, которое вызывается микроорганизмом, проникающим в организм человека через поврежденную кожу (царапины, укусы). Характеризуется образованием первичного аффекта в виде нагнаивающей папулы с последующим развитием регионарного лимфаденита. Лимфогранулематоз (болезнь Ходжкина) сопровождается увеличением шейных лимфатических узлов, которые бывают различной величины и плотности, могут располагаться как одиночно, так и группами, в виде цепочки. В поздних стадиях заболевания они становятся плотными, малоподвижными. Одновременно отмечается увеличение лимфатических узлов в других областях тела. Лимфатические узлы имеют неравномерную плотность и могут образовывать конгломераты. Для клинической симптоматики лимфогранулематоза характерны: зуд кожи, потливость, волнообразная температурная реакция, эозинофилия, в пунктате обнаруживаются клетки Березовского- Штернберга. При лимфолейкозе наблюдается увеличение размеров шейных лимфатических узлов, которое можно заметить уже в начале заболевания. В крови отмечается увеличение числа лимфоцитов (до 98%), появление пролимфоцитов и даже лимфобластов. Характерными для хронического лимфолейкоза являются так называемые тени Боткина- Гумпрехта - разрушенные при приготовлении мазка ядра лимфоцитов, в которых среди глыбок хроматина можно заметить нуклеолы. Заболевание чаще встречается у детей. |
