Эдуард Наумович Вайнер Лечебная физическая культура
 Скачать 2.76 Mb. Скачать 2.76 Mb.
|
|
3.3. Контрактуры и анкилозы Нарушения подвижности суставов являются частыми спутниками различных видов травм и применяемой для их лечения иммобилизации. Наиболее частыми осложнениями функции суставов являются: 1) контрактура – ограничение подвижности в суставе, вызванное укорочением внесуставных или суставных мягких тканей; 2) тугоподвижность в суставе – резкое ограничение подвижности, когда колебательные движения возможны в пределах трех – пяти градусов; 3) анкилоз – подвижность в суставе, ограниченная сращением костей, не превышает трех – пяти градусов. Контрактура, тугоподвижность и анкилоз приводят к атрофии мышц, и для восстановления их функции в этих случаях требуется длительное время. В зависимости от участия той или иной ткани в образовании в развитии нарушений подвижности суставов различают следующие виды контрактур: • дерматогенными (кожными) называются контрактуры, образовавшиеся вследствие стяжения кожных рубцов, развившихся после ожогов или воспалительных заболеваний; • десмогенными называются контрактуры, возникающие вследствие сморщивания или перерождения апоневроза; • тендогенные и миогенные контрактуры появляются вследствие укорочения сухожилий и мышц соответственно; чаще всего они возникают при ранениях или заболеваниях этих тканей; • артрогенными называются контрактуры, развивающиеся вследствие изменений в тканях сустава; • остеогенные контрактуры обусловлены внутрисуставным разрастанием костной ткани; • неврогенные контрактуры возникают при травмах и заболеваниях нервной системы; • иммобилизационные контрактуры образуются вследствие длительной иммобилизации сустава. Анкилоз – полное отсутствие или значительное ограничение подвижности в суставе – может возникнуть при травмах и заболеваниях самих суставов. Они подразделяются на костные и фиброзные. При костном анкилозе суставные поверхности костей бывают соединены между собой на большем или меньшем протяжении разросшейся костной тканью, а при фиброзном анкилозе между суставными поверхностями остается слой фиброзной ткани. Анкилозы могут быть полными и неполными. При полном анкилозе движения в суставе совершенно отсутствуют; при неполном анкилозе возможны движения в пределах трех – пяти градусов. Если амплитуда движений в суставе превышает пять градусов, то подобные ограничения относятся к тугоподвижности сустава. Лечение ограничений подвижности суставов складывается из хирургических мероприятий (например, пластического удлинения рубцовой кожной складки) и/или применения средств ЛФК в комплексе с физиотерапией. Однако необходимо иметь в виду, что для специалиста ЛФК главным следует считать не лечение, а профилактику нарушений подвижности. Поэтому нельзя, например, у больного с гипсовой иммобилизацией конечности пассивно выжидать развития контрактур и лишь после снятия иммобилизации приступать к разработке подвижности в суставе – необходимо уже в периоде иммобилизации систематически, с учетом характера травмы упражнять конечность. Лечебная физкультура. При возникновении контрактур в начальном периоде в соответствии со щадящим режимом основное значение имеют пассивные упражнения, которые специалист ЛФК или сам больной (с помощью здоровой конечности) многократно повторяет в течение дня. В этом периоде акцент следует делать именно на частой повторяемости упражнений. Амплитуда движений должна диктоваться ощущениями больного и не может превышать появления у него чувства «комфортной», легко переносимой боли. Недопустимо выполнение упражнений до появления ощутимой боли, так как при этом у больного не только формируется представление о физической культуре как насилии, но и повышается психическое напряжение. Это, с одной стороны, ведет к резкому возрастанию тонуса мягких тканей, окружающих сустав, со снижением его подвижности, а с другой – является предпосылкой того, что больной самостоятельно заниматься ЛФК не будет. Последнее обстоятельство исключительно важно, потому что в течение дня именно многократные самостоятельные занятия должны обеспечить возможно скорый эффект улучшения подвижности сустава. Для повышения эластичности суставных и околосуставных тканей перед выполнением комплекса ЛФК сустав прогревают (теплые – на грани горячих – ванночки или парафин на область сустава). Такую же процедуру повторяют и после комплекса упражнений для пролонгации эффекта и для снятия болезненных ощущений, которые могут возникнуть при их выполнении. В перерывах между физическими упражнениями весьма эффективным средством лечения контрактур является массаж, способствующий растяжению рубцовой ткани, улучшению эластичности околосуставных тканей и регенерации внутрисуставных структур. В функциональном и тренировочном периодах ЛФК при нарушениях подвижности суставов все большее значение приобретают активные движения. Вначале они выполняются без отягощений, а затем – с отягощениями, что позволяет тренировать силу мышц, обеспечивающих подвижность в данном суставе. Успех лечения контролируется по амплитуде движения в пораженном суставе. 3.4. ЛФК при заболеваниях суставов и остеохондрозе позвоночника 3.4.1. Заболевания суставов и их виды Заболевания суставов делятся по этиологическому признаку на две основные группы: воспалительного характера (артриты) и дегенеративные формы (артрозы, или остеоартрозы). Артрит – воспалительное заболевание суставов. Симптомы, сопровождающие артрит: боль в пораженном суставе, повышение температуры тканей над ним, ощущение скованности, припухлость, ограничение подвижности. В ряде случаев, особенно при остром развитии и значительной выраженности артрита, артрит может сопровождаться такими симптомами, как лихорадка, общая слабость и лейкоцитоз. Закономерные изменения при артрите происходят и в самом суставе (рис. 23). В норме синовиальная мембрана, выстилающая суставную сумку изнутри, выделяет смазывающую (синовиальную) жидкость, обеспечивающую хорошую смазку трущихся суставных поверхностей образующих сустав костей. В суставе, пораженном артритом, наблюдаются эрозии (изъязвления) поверхности хряща, синовиальная оболочка утолщается и воспаляется. В результате сустав опухает и становится тугоподвижным. 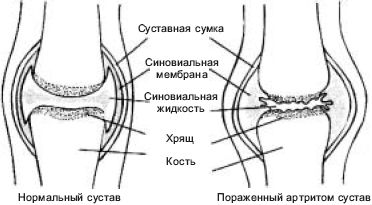 Рис. 23. Изменения в суставе, пораженном артритом Воспалительные изменения возникают, прежде всего, во внутренней – синовиальной – оболочке сустава. В суставной полости часто скапливается воспалительный выпот, экссудат. Патологический процесс может распространяться на другие структуры сустава: хрящ, эпифизы костей, составляющих сустав, капсулу сустава, а также на околосуставные ткани – связки, сухожилия и сумки. Встречаются: артрит одного сустава (моноартрит), двух трех суставов (олигоартрит) и многих суставов (полиартрит). Артрит может начаться сразу и сопровождаться сильными болями в суставе (острый артрит) или развиваться постепенно и тянуться достаточно долго. Воспалительные явления при артритах сопровождаются выделением синовиальной жидкости, которая растягивает суставную сумку. Это приводит к болям и отечности сустава, а также спазму мускулатуры, что, в свою очередь, вызывает ограничение движений в суставе. При выздоровлении эти изменения проходят бесследно. В случае прогрессирования заболевания суставные хрящи разрушаются, полость сустава зарастает фиброзной тканью, что может привести к анкилозу сустава, контрактурам и вывихам. Ревматоидный артрит, как принято считать, связан с очаговой инфекцией (точные причины не известны), а предрасполагающим фактором является физическое или умственное перенапряжение. Тем не менее наиболее частой причиной развития ревматоидного артрита является хронический тонзиллит, при котором распадающаяся ткань небных миндалин, попадающая с током крови в различные органы, может вызвать развитие ревматизма в тех из них, которые имеют значительную долю соединительной ткани16. Одним из таких органов как раз и является сустав. Болезнь начинается острыми болями в суставах и лихорадкой. Обычно поражаются симметричные суставы конечностей. В суставах отмечается выпот, капсула и ткани вокруг них резко утолщаются. Разрастающаяся синовиальная оболочка разрушает суставный хрящ, хрящевая ткань замещается рубцовой. В результате развивается тугоподвижность сустава и может даже развиться его анкилоз. Заболевание течет длительно, то обостряясь, то затихая, и часто переходит в хроническое. Лечение артритов – комплексное. При первичных формах используют медикаментозное лечение, способствующее ликвидации инфекционного очага и уменьшению воспалительных изменений, диетотерапию и бальнеотерапию (грязелечение, сероводородные и радоновые ванны), ЛФК, массаж. При вторичных артритах особое внимание уделяется лечению основного заболевания. Иногда прибегают и к оперативному лечению артритов. Артрозы – дегенеративные заболевания – являются наиболее распространенными заболеваниями суставов; частота их увеличивается с возрастом. Артрозы возникают вследствие нарушения обмена веществ, приводящих к дистрофическому изменению в суставе. Основным методом исследования при артрозе является рентгенография, которая позволяет диагностировать артроз, установить стадию процесса, провести дифференциальную диагностику. В зависимости от отсутствия или наличия предшествующей патологии суставов артрозы делятся на первичные и вторичные. К первичным артрозам относятся формы, начинающиеся без заметной причины (в возрасте старше 40 лет) в неизменном до тех пор суставном хряще. Они обычно поражают многие суставы одновременно. Этиология и патогенез первичных артрозов полностью не выяснены. Среди этиологических факторов, способствующих развитию местных проявлений болезни, первое место занимает статическая нагрузка, превышающая функциональные возможности сустава, и механическая микротравматизация (этот фактор особенно значим у спортсменов). С возрастом наступают изменения сосудов синовиальной оболочки. Важная роль отводится также некоторым эндокринным расстройствам, а также ожирению, когда происходит не только увеличение механической нагрузки на суставы нижних конечностей, но и отмечается общее воздействие обменных нарушений на функцию опорно двигательного аппарата. Кроме того, не исключается значение инфекционных, аллергических и токсических факторов. Первичный артроз часто сопровождается нарушением жирового обмена, артериальной гипертензией, атеросклерозом и другими заболеваниями. Не у всех больных артроз развивается одинаково быстро: чем медленнее он начинается и протекает, тем менее выражены клинические симптомы, так как организм успевает использовать все компенсаторные приспособления. Вторичные артрозы развиваются в любом возрасте вследствие травмы, сосудистых нарушений, аномалии статики, артрита, асептического некроза кости, врожденной дисплазии. Вторичные артрозы характеризуются развитием изменений в суставных отделах костей на фоне первичного процесса, который рентгенологически может проявляться в виде деформации кости и изменения ее структуры. В результате основного процесса наиболее резко изменяется одна из костей, участвующих в образовании сустава. Суставной конец кости деформируется, уплощается и нередко разрушается. Меняется нормальная структура губчатого вещества кости. В дальнейшем патологические состояния костей, образующих сустав, заканчиваются развитием вторичного артроза, степень выраженности которого зависит от характера основного процесса. При вторичном артрозе определяется сужение суставной щели и утолщение поверхностей костей за счет краевых костных разрастаний. В этиологии и патогенезе вторичных артрозов главную роль играют травмы, нарушающие целость или конгруэнтность суставных поверхностей. Другими причинами вторичных артрозов являются врожденные дисплазии и приобретенные нарушения статики, перенесенные артриты, заболевания эпифизов костей, заболевания обмена веществ (например, подагра), эндокринные заболевания (гипотериоз, сахарный диабет и др.) и т.п. Имеют значение также врожденные и приобретенные дефекты хряща и других элементов костно суставного аппарата. Суставные симптомы артроза складываются из болей, чувства скованности, быстрого утомления, тугоподвижности, деформаций, хруста и др. Боли обычно тупые. Они непостоянны, усиливаются в холодную и сырую погоду, после длительной нагрузки (например, к вечеру) и при начальных движениях после состояния покоя («стартовые боли»). Очень часто, особенно при старческих артрозах, вместо болей отмечается лишь ломота и чувство тяжести в костях и суставах. Истинное ограничение подвижности при артрозе наблюдается редко, чаще речь идет о тугоподвижности и быстрой утомляемости суставов. Все эти симптомы обусловлены нарушением конгруэнтности суставных поверхностей, изменениями (утолщением, кальцинозом, склерозом) в суставной капсуле, сухожилиях и других мягких тканях и спазмом мышц. Особенно часто деформации суставов проявляются в дистальных межфаланговых суставах рук, в тазобедренном суставе, в коленных суставах. Причиной грубого хруста суставов (чаще всего коленного) являются неровности суставных поверхностей, известковые отложения и склероз мягких тканей. Клинико рентгенологически можно выделить три стадии в течении артроза. Первая стадия характеризуется незначительными изменениями. Происходит едва заметное сужение суставной щели, особенно в местах наибольшей функциональной нагрузки (например, в медиальном отделе щели коленного сустава), и появляются незначительные костные разрастания (остеофиты), преимущественно по краям впадины сустава. Их появление обусловлено, как правило, повреждением суставного хряща, одной из функций которого является ограничение роста костной ткани. Поэтому в месте повреждения суставного хряща, где он перестает играть роль такого ограничителя, и начинает прорастать костная ткань. Вторая стадия отличается более выраженными изменениями. Сужение суставной щели и перестройка суставных поверхностей на рентгенограмме становятся хорошо видимыми. Поверхности эпифизов становятся неровными; костные разрастания достигают значительных размеров и приводят к деформации суставных концов костей, сопровождаемой нарушением конгруэнтности, вплоть до развития подвывихов и вывихов в суставе. В третьей стадии развития процесса наступают изменения в более глубоких участках костей. Нередко во второй и особенно в третьей стадии артроза выявляются внутрисуставные тела, образующиеся в результате отрыва костных разрастаний и обызвествления некротизированного хряща. В результате длительной повышенной и даже нормальной нагрузки на суставы при одновременном ухудшении условий питания суставного хряща происходит гибель клеток его поверхностного слоя, вследствие чего хрящ теряет свою эластичность, а на его поверхности образуются небольшие трещины. Одновременно повышается кислотность среды сустава и меняется состав синовиальной жидкости, которая в меньшей степени теперь играет свою роль смазки трущихся суставных поверхностей костей, что также способствует развитию артроза. Остеоартрозы, хотя и представляют собой самостоятельную группу заболеваний, можно рассматривать как разновидность артрозов, так как они характеризуются дегенеративно дистрофическими процессами в суставах. При этом нарушаются процессы регенерации стирающихся при движении хрящевых поверхностей, на хряще появляются трещины, шероховатости и краевые костные разрастания. В суставе возникают боли и признаки воспаления. В этиологии остеоартроза существенную роль играют предшествующие инфекционные заболевания, хроническая интоксикация, нарушения обмена веществ, чрезмерная физическая нагрузка. Патологическому процессу чаще подвержены суставы нижних конечностей, так как они несут значительно большую нагрузку, особенно у тучных людей. Остеоартроз суставов верхних конечностей ограничивает двигательную активность, обеспечивающую выполнение трудовых и бытовых действий, часто приводит к инвалидности. Межпозвоночный остеохондроз – наиболее часто встречающаяся разновидность остеоартрозов, в основе которого лежат дегенеративно дистрофические изменения наиболее нагружаемых межпозвоночных дисков. Существует множество теорий происхождения межпозвоночного остеохондроза (инфекционная, ревматоидная, аутоиммунная, травматическая, инволютивная, мышечная, эндокринная, наследственная и другие теории). Тем не менее основное внимание в возникновении заболевания придается неправильной нагрузке на межпозвоночные диски. Межпозвоночные диски наряду со связками обеспечивают соединение позвонков друг с другом. Сам диск (рис. 24) представляет собой волокнисто хрящевую пластинку, в середине которой находится ядро, окруженное фиброзным кольцом (ткань, напоминающая сухожилия). Межпозвонковый диск не имеет своей сосудистой системы и поэтому питается за счет других тканей. Важным источником питательных веществ для диска являются мышцы спины, хорошее состояние которых является важным условием обеспечения нормального функционирования дисков. 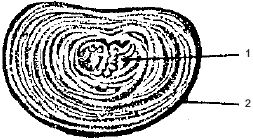 Рис. 24. Строение межпозвоночного диска 1 – фиброзное кольцо, 2 – пульпозное ядро, разрушенное дегенеративными процессами Между каждой парой позвонков выходят корешки спинного мозга, содержащие чувствительные и двигательные нервные волокна. При сгибании позвоночника межпозвоночные диски несколько уплотняются на стороне наклона, а их ядра смещаются в противоположную сторону. Т.е. межпозвоночные диски играют роль амортизаторов, смягчающих давление на позвоночник при нагрузках. Переход человека к вертикальному положению заметно увеличил нагрузку на позвоночник и межпозвоночные диски. При неправильно выполняемой двигательной активности, сопровождаемой значительными моментальными (прыжки, соскоки, рывковые движения и др.) усилиями, связанными с частыми изменениями положения туловища (сгибания и разгибания, повороты), длительными статическими (положения сидя, стоя) нагрузками, подниманием тяжелых грузов и их переноской, при занятиях спортом без контроля за влиянием больших физических нагрузок, диск теряет способность к выполнению своей функции. При этом нарушается питание диска и наступает разрушение его структуры. Спустя некоторое время высота диска уменьшается, и тела позвонков сближаются между собой, сдавливая кровеносные сосуды (что приводит к нарушению спинального кровообращения) и корешки спинного мозга, а иногда и сам спинной мозг. В итоге заболевание приводит к достаточно существенным последствиям в здоровье и к ограничениям в повседневной жизни. Для остеохондроза позвоночника характерно поражение многих позвонков, нередко даже всех. Вначале наступают дегенеративные изменения пульпозного (студенистого) ядра и замещение погибших участков фиброзной соединительной тканью. В межпозвоночном диске увеличивается содержание коллагена и уменьшается количество жидкости. Диск теряет тургор, уплощается, функция сустава резко нарушается. При дегенеративных изменениях межпозвоночных дисков физическая нагрузка может привести к повышению внутридискового давления, выпячиванию дисков (дисковым грыжам), трещинам фиброзного кольца и разрывам пульпозного ядра. Выпячивание диска и уменьшение его высоты вызывают сближение позвонков, развитие отека в межпозвоночных суставах, сдавливание корешков, а иногда и спинного мозга с соответствующими невралгическими расстройствами. Если межпозвонковая грыжа затронула нервные отростки или корешки определенного сегмента позвоночника, то это приводит к нарушению работы того органа, иннервацию которого обеспечивает поврежденный сегмент спинного мозга. Так, межпозвонковая грыжа в поясничном отделе чаще всего вызывает боль в ногах, в грудном отделе – нарушения в органах дыхания, в работе сердца, в шейном отделе может быть причиной головных болей и болей в руках. При остеохондрозах происходят дегенеративные изменения в межпозвоночных дисках, что приводит к изменению костно связочного аппарата позвоночника, уменьшению рессорной функции, ограничению подвижности позвоночника и появлению болей, вызванных сдавлением корешков спинного мозга. При остеохондрозе позвоночника неправильно подобранная или выполненная физическая нагрузка приводит к возникновению мышечной и головной боли, нарушениям сна, депрессивными расстройствам. Для клинической картины межпозвоночного остеохондроза характерно хроническое течение заболевания с периодами обострения и ремиссии. Обычно обострения проявляются сильными болями и резким ограничением подвижности определенного участка позвоночного столба; могут развиться атрофии поверхностных и глубоких мышц спины. Заболевание обычно начинается исподволь после статического напряжения или переохлаждения. Довольно часто дегенеративные изменения в позвоночных хрящах сопровождаются развитием воспаления выходящих здесь спинномозговых корешков с их отеком – развивается радикулит. В таком случае на корешки воздействует двойной механический эффект: с одной стороны, из за разрушения межпозвонкового диска уменьшается просвет отверстий, через которые они выходят из спинного мозга, а с другой – их собственные размеры в поперечнике в связи с отеком увеличиваются, и теперь уже сам корешок давит на края отверстия. Причиной развития радикулита могут быть переохлаждение, инфекция, застойные явления, избыточное потребление поваренной соли, алкоголь и пр. Именно поэтому наиболее часто обострения остеохондроза провоцируются или резкими механическими воздействиями (например, поднятие большого веса с нагрузкой на позвоночник), или развитием воспалительных процессов в спинномозговых корешках, или неправильным образом жизни (например, приемом алкоголя). Различают остеохондроз поясничного и шейного отделов позвоночника (реже грудного). К шейному остеохондрозу может привести систематическое мышечное перенапряжение при выполнении трудовых операций, связанных с длительной фиксацией рабочей позы. Особое значение в этом отношении для работников умственного труда (включая школьников и студентов) имеет длительное поддержание позы, связанной с чтением, письмом, работой на компьютере, при которой голова наклонена вперед и, следовательно, сглаживается шейный лордоз. Провоцирует развитие шейного остеохондроза (как и поясничного) привычная для многих людей поза полулежа, при которой голова наклонена вперед и буквально лежит подбородком на грудине (также сглажен шейный лордоз), а все туловище несколько наклонено вперед (сглажен поясничный лордоз). Во всех этих случаях сглаживания лордозов увеличивается давление на передний сегмент межпозвоночного диска, питание которого из за многочасового и каждодневного поддержания указанной позы ограничивается, и развиваются дегенеративные изменения именно в этом его участке. Не случайно поэтому именно шейно плечевая и поясничная локализация остеохондроза являются наиболее диагностируемыми . Основными проявлениями шейного остеохондроза являются: • повышение патологической проприоцептивной импульсации, идущей от шейного отдела позвоночника со сглаженным лордозом и вызывающей резкие болевые ощущения по всему ходу соответствующих нервных корешков; • отек в тканях области межпозвоночного отверстия; • резкая болезненность в верхней части трапециевидной мышцы; • нарушение функции вестибулярного анализатора. При остеохондрозе шейного отдела позвоночника могут ухудшаться кровоснабжение головного мозга и появляться вестибулярные расстройства. Поясничный остеохондроз (синдром пояснично крестцового радикулита) стоит на первом месте среди всех синдромов остеохондроза позвоночника. Каждый второй взрослый человек хотя бы раз в течение жизни имеет проявление этого синдрома. Среди больных преобладают мужчины наиболее работоспособного возраста (20 40 лет). Как правило, первыми клиническими проявлениями дискогенного пояснично крестцового остеохондроза (часто сочетающегося с радикулитом) являются боли в поясничной области. Эти боли могут быть резкими, внезапно возникающими (люмбаго) либо возникающими постепенно, длительные, ноющего характера (люмбалгия). В большинстве случаев люмбаго связаны с острым мышечным перенапряжением. Поскольку в обычных условиях самая большая нагрузка приходиться на поясничный отдел позвоночника, именно в нем чаще всего образуются межпозвонковые грыжи. Особенно часто грыжа образуется во время одновременного наклона и поворота в сторону, тем более если в руках находиться тяжелый предмет. В этом положении межпозвонковые диски испытывают очень большую нагрузку; позвонки давят на одну сторону диска, и ядро вынуждено смещаться в противоположную сторону и давить на фиброзное кольцо. В какой то момент фиброзное кольцо не выдерживает такой нагрузки и происходит выпячивание диска (фиброзное кольцо растягивается, но остается целым) или грыжи (фиброзное кольцо рвется, и через прорыв «вытекает» ядро). При компрессионных синдромах боль напоминает прохождение электрического тока («стреляющая» боль) по всему ходу спинномозгового корешка (например, при ущемлении седалищного нерва боль может иррадиировать вплоть до пятки); отмечается резкое напряжение тонуса передней болынеберцовой мышцы. Боли в области поясницы строго локализованы, усиливаясь при физической нагрузке, длительном сохранении вынужденной позы. Иногда из за болей больной не может повернуться с боку на бок, встать и т.п. Кроме болей ограничивается подвижность поясничного отдела позвоночника, появляются нарушения чувствительности и трофические расстройства. Боли по характеру жгучие, колющие, стреляющие, ломящие. Их локализация возможна в поясничной области, в области ягодицы, тазобедренного сустава, задней поверхности бедра (ишиас), голени и стопы. Нередко боли сопровождаются защитными напряжениями мышц поясницы. Особенно опасно во время приступов положение сидя (когда, как уже отмечалось, идет значительное давление на позвоночник), поэтому при попытке встать из этого положения больной испытывает сильные боли. Поскольку при поясничном остеохондрозе наиболее часто поражаются сегменты L5 – S1, соответственно атрофируются мышцы, иннервируемые нервами, исходящими из этих сегментов (седалищный нерв и его ветви): ягодичные мышцы, сгибатели голени, стопы, разгибатели стопы и пальцев. Возможны поражения бедренного нерва и атрофия четырехглавой мышцы бедра. Лечение остеохондроза носит комплексный характер. Ведущим методом является консервативный, когда основное значение придается покою, иммобилизации и разгрузке позвоночного столба и мануальной терапии, позволяющей разблокировать подвижные элементы позвоночных сегментов. Несомненное значение имеет и нормализация образа жизни, позволяющая оптимизировать двигательную активность и исключить те влияния, которые могут привести к развитию воспалительных явлений в корешках спинного мозга. В остром периоде используются лекарственные препараты, уменьшающие боль и снижающие мышечное напряжение, физиотерапия, теплые ванны, массаж. Заболевания суставов – дегенеративные и воспалительные – имеют различные проявления, но у них есть и общие черты: боли в суставах, ограничение движений, вызываемые ими атрофия мышц и снижение плотности костей, образующих сустав. |
