К онтроль качества клинических лабораторных исследований. Внутрилабораторный контроль качества клинических лабораторных исследований. Построение контрольных карт. Критерии оценки контрольной карты. Правила Вестгарда
 Скачать 2.79 Mb. Скачать 2.79 Mb.
|
Система антигенов KellВ настоящее время насчитывается 24 антигена системы Kell, наибольшее клиническое значение имеет антиген К из-за высокой иммуногенности. Антиген К был открыт в 1946 году, частота встречаемости 7 – 9 %. Иммуногенная активность антигена К несколько ниже активности антигенов Резус. Сенсибилизация к фактору К может явиться причиной гемолитического трансфузионного осложнения или гемолитической болезни новорожденных, а также аутоиммунной гемолитической анемии. В настоящее время скрининг на антиген К проводится у всех доноров и при его наличии эритроцитная масса передается в относительный брак. Другие системы антигенов крови: Система антигенов МNSsОткрыта в 1927 году, в настоящее время насчитывает 38 антигенов. Наибольшее клиническое значение имеют антигены N и S. Система антигенов РР антиген является антигеном высокой встречаемости — 80 %. Описано только два случая отсроченных осложнений после переливания крови, несовместимой по данному антигену. Система антигенов ЛютеранНасчитывает 20 антигенов, наиболее изучены имеющие клиническое значение антигены Lua и Lub, так как они могут явиться причиной посттрансфузионной реакции и гемолитической болезни новорожденных (в легкой форме). Система антигенов ЛьюисВключает 4 антигена — Lеa, Lеb, Lec и Lеаb. Льюис антитела не вызывают развитие гемолитической болезни новорожденных и редко являются причиной посттрансфузионной реакции. В последние годы установлено, что антиген Льюис участвует в воспалительном процессе. Лица с фенотипом Lea-b- имеют дефект противоинфекционной резистентности, а так же обладают повышенным риском к возникновению ишемической болезни сердца (ИБС). У мужчин с фенотипом Lea-b- зарегистрировано повышение индекса массы тела, увеличение частоты заболеваемости сахарным диабетом. Система антигенов ДаффиК настоящему моменту насчитывают 2 антигена, которые образуют три фенотипа. Клиническое значение в развитии гемолитической болезни новорожденных и посттрансфузионных осложнений гемолитического типа имеют антигены Fya+ и Fyb- . Система антигенов КиддВключает 2 антигена, антитела к антигенам этой системы имеют клиническое значение, вызывают посттрансфузионные осложнения немедленного или отсроченного типа. Система антигенов ДиегоМалоизученная система эритроцитарных антигенов. Известно два аллельных антигена Dia и Dib. Для европоидов антиген в гемотрансфузионном отношении не имеет большого значения, т. к. отсутсвует практически у всего белого населения. Классификация антител с учетом генетических особенностей донора и реципиента. Аутологичные антитела (аутоантитела к аутоантигенам) – антитела к собственным антигенам организма возникающие при определенных условиях (например, при аутоиммунных процессах). Изологичные антитела (изоантитела к изоантигенам) – антитела к антигенам генетически идентичных индивидов (однояйцевые близнецы, клоны). В случае с системой групп крови АВ0 у людей антигены А или В (изоагглютиногены) генетически идентичны, и при отсутствии одного или обоих антигенов на поверхности эритроцитов у индивида в сыворотки крови имеются соответствующие нормальные групповые антитела одного или двух видов (изоагглютинины, анти-А и анти-В), либо могут отсутствовать в случае наличия обоих антигенов (IV(АВ) группа крови). изоантитела групповые иммунные (изоагглютинины групповые иммунные) – антитела, образующиеся в результате контакта с изоантигенами при переливании крови, беременности, аллотрансплантации. изоантитела групповые нормальные (изоагглютинины групповые нормальные) - естественные антитела сыворотки крови человека, направленные против одного или обоих основных изоантигенов системы AB0 и обусловливающие деление на группы крови. Гетерологичные антитела (антитела к ксеноантигенам) – антитела индивидов (донора и рецепиента) принадлежащих к разным генетическим видам. Наличие различных систем антигенов на эритроцитах имеет важное практическое значение при переливании крови. Это обусловлено тем, что в плазме крови реципиента могут присутствовать антитела к ним. Реакция на переливание несовместимой крови происходит в том случае, если антитела реципиента связываются с соответствующими антигенами эритроцитов донора. Это связывание антигенов с антителами приводит к разрушению эритроцитов донора и называется гемолизом. Гораздо реже гемолиз наступает в результате разрушения эритроцитов реципиента антителами донора. Этот процесс может наблюдаться при трансфузиях донорской плазмы, содержащей антитела к антигенам эритроцитов реципиента. Для описания такого осложнения переливания крови или плазмы используют термины «гемолитическая трансфузионная реакция» или «посттрансфузионное гемолитическое осложнение». Если плазма реципиента не содержит антител к антигенам эритроцитов донора, их кровь называется совместимой, и донорскую кровь можно безопасно переливать. Для клинической практики важно понимать, что существует два случая, когда лимфоциты реципиента могут вступать в контакт с чужеродными антигенами эритроцитов. Первый из них - это переливание донорской крови, а второй - беременность. В первом случае антиген непосредственно поступает в организм с эритроцитами донора и иммунная система реципиента отвечает на них синтезом специфических антител. Во время беременности эритроциты плода могут проникать в кровоток матери. Если они содержат на своей поверхности антигены, унаследованные от отца, а эритроциты матери не имеют этих антигенов, то иммунная система матери рассматривает такие клетки как «чужие» и начинает синтезировать антитела к ним. При первичном контакте с чужеродным антигеном, иммунная система продуцирует небольшое количество антител. Поэтому при первом переливании крови или беременности они не оказывают выраженного повреждающего действия. Однако в результате первичного контакта с чужеродным антигеном формируются В-лимфоциты памяти, которые хранят информацию об антигене. При повторном контакте с чужими эритроцитарными антигенами они синтезируют большое количество антител, способных разрушать эритроциты донора. Такие антитела называются антиэритроцитарными антителами. Лабораторные тесты см. в прак навыках – вопросы 43, 44, 52, 53, 54, 55, 3. Ситуационная задача. Плевральная жидкость с относительной плотностью 1,022 и содержанием белка 40 г/л, мутная, густая, желто-зеленого цвета, гнойная. При микроскопическом исследовании: на фоне клеточного детрита обнаружены в большом количестве лейкоциты, частью дегенеративно измененные (токсогенная зернистость, вакуолизированные, распадающиеся клетки), макрофаги и эозинофильные гранулоциты – единичные в поле зрения, внутри- и внеклеточно обильная микрофлора. Вопрос: Наиболее вероятный диагноз: Предполагаемый ответ: А. метастазы в плевру злокачественной опухоли; Б. плевральный транссудат, характерный для застойной сердечной недостаточности; В. геморрагическая серозная жидкость; Г. гнойный плеврит – ответ (картина воспаления (наличие лейкоцитов (гной желто-зеленого цвета густой), внутриклеточная микрофлора, макрофаги, много белка). Д. жиросодержащий эффузат при травме или спонтанном хилотораксе. Билет №18 1. Типы дислипопротеинемий. Первичные и вторичные дислипопротеинемии. Лабораторные исследования, выявляющие дислипопротеинемии. Клиническое значение типирования дислипопротеинемий. Источники: https://scardio.ru/content/Guidelines/ESC-2016-dislipidemiya-5_rkj_17.pdf - клинрек http://www.journal.ukrcardio.org/cardio_archive/2003/4/lutay.htm https://www.cmd-online.ru/analizy-i-tseny/lipidnyj-obmen-geneticheskaja-predraspolozhennost-k-dislipidemii-i-razvitiju-ateroskleroza-180040/ - генетические тесты https://www.researchgate.net/profile/Alexander_Berezin/publication/279536047_Glava-3/links/559654cb08ae99aa62c764c6/Glava-3.pdf?origin=publication_list Термин “дислипопротеинемия” или “дислипидемия” обозначает разнообразные изменения спектра ЛП в плазме крови – повышение, снижение или почти полное отсутствие отдельных фракций, появление необычных или патологических вариантов. В более узком смысле используют термин “гиперлипопротеинемия” – для обозначения повышения уровня ЛП одного или нескольких классов. Термин “гиперлипидемия” указывает на повышение содержания в плазме крови липидов, среди которых наибольшее клиническое значение имеет увеличение уровня ХС и ТГ – соответственно гиперхолестеринемия и гипертриглицеридемия. Липиды (холестерин (ХС), триглицериды (ТГ), фосфолипиды) нерастворимы в крови и транспортируются с ее током в форме липидно-белковых комплексов – липопротеинов (ЛП). Дислипидемия не является нозологической формой заболевания, и ее в полной мере нельзя отнести к клиническому синдрому, скорее, речь идет о лабораторном феномене. Однако нарушения липидного спектра крови являются одним из важнейших факторов риска атеросклероза и ишемической болезни сердца (ИБС) и в значительной мере определяют вероятность развития сердечно-сосудистых осложнений и прогноз жизни больных с кардиальной патологией. Это обстоятельство делает необходимым выделение категории пациентов, у которых диагностированы нарушения липидного спектра крови, для проведения адекватной липидоснижающей терапии. Классификация липопротеинов В существующих классификациях ЛП учитывают, главным образом, те или иные физико-химические характеристики, что позволяет идентифицировать отдельные их классы, имеющие определенный состав и специфические пути метаболизма. В клинико-лабораторной практике используют, как правило, две классификации. Согласно классификации, основанной на особенностях электрофоретической подвижности ЛП, различают хиломикроны (ХМ), пре-b-липопротеины, b-липопротеины, занимающие промежуточное положение, и a-липопротеины – наиболее подвижная фракция. Согласно классификации, учитывающей характер разделения ЛП при ультрацентрифугировании, в зависимости от удельной плотности выделяют ХМ – самые легкие частицы, ЛПНП, липопротеины очень низкой (ЛПОНП) и высокой (ЛПВП) плотности. Между ЛП, идентифицируемыми указанными методами, существует определенная аналогия, то есть пре-b-липопротеины, b-липопротеины и a-липопротеины соответствуют ЛПОНП, ЛПНП и ЛПВП. При анализе патологических изменений в спектре ЛП необходимо учитывать то обстоятельство, что ХМ и ЛПОНП содержат в своем составе наибольшее количество ТГ, ЛПНП – ХС, а ЛПВП – фосфолипидов. В то время как ЛПНП переносят ХС в клетки и являются атерогенными, ЛПВП осуществляют обратный транспорт ХС от клеток к печени, где он трансформируется в желчные кислоты, с чем в известной степени связывают их антиатерогенные свойства.  Типы гиперлипопротеинемий В соответствии с классификацией D. Fredrickson (ВОЗ, 1970) выделяют пять основных типов гиперлипопротеинемий (ГЛП), с присущими каждому из них определенными соотношениями различных классов липидов и ЛП. ГЛП I типа характеризуется гиперхиломикронемией и соответственно – гипертриглицеридемией. ГЛП II типа имеет два подтипа – IIа и IIb. ГЛП типа IIа – это гипер-b-липопротеинемия с повышенным содержанием ХС в плазме крови, IIb — гипер-b-липопротеинемия и гиперпре-b-липопротеинемия с увеличением уровня как ХС, так и ТГ. ГЛП III типа – это дис-b-липопротеинемия, при которой выявляют аномальные ЛП, образующиеся в результате неполного метаболического превращения ЛПОНП в ЛПНП, – так называемые флотирующие b-ЛП. Для этого типа характерны гиперхолестеринемия и гипертриглицеридемия. ГЛП IV типа – гиперпре-b-липопротеинемия, которая сопровождается гипертриглицеридемией при нормальном или умеренном повышении содержания ХС в плазме крови. ГЛП V типа – это смешанная форма ГЛП: гиперхиломикронемия и гиперпре-b-липопротеинемия и соответственно выраженная гипертриглицеридемия и умеренная гиперхолестеринемия. Классификация D. Fredricksonне учитывает уровень ЛПВП и не дает возможности разделить ГЛП на первичные и вторичные формы. ГЛП I, III и V типов встречаются крайне редко, причем ГЛП I и V типов – преимущественно в педиатрической практике. У взрослых речь идет обычно о ГЛП IIа, IIb и IV типов, которые, как правило, легко дифференцируются по уровню ХС и ТГ. Тем не менее в ряде случаев установить тип ГЛП по уровню липидов не удается, необходимо применение сложных методов типирования ГЛП. Клиническая классификация гиперлипопротеинемий Клиническая классификация предполагает выделение первичных и вторичных форм ГЛП, где первичные, в свою очередь, подразделяются на моногенные и полигенные.  Большинство всех ГЛП составляют так называемые первичные полигенные ГЛП, то есть обычные случаи гиперхолестеринемии и/или гипертриглицеридемии, часто встречающиеся в повседневной практике. Этот термин подчеркивает, что наследственная предрасположенность к заболеванию определяется не какой-либо локальной генетической аномалией, а совокупностью генов, идентификация которых очень проблематична. В происхождении полигенной ГЛП ведущую роль играют такие внешние факторы, как характер питания, малоподвижный образ жизни, избыточная масса тела. Коррекция полигенных ГЛП является основной задачей профилактики атеросклероза и ИБС. Существует также клиническая классификация дислипидемий, в которой учитывают уровни повышения липидов крови (ХС и ТГ): 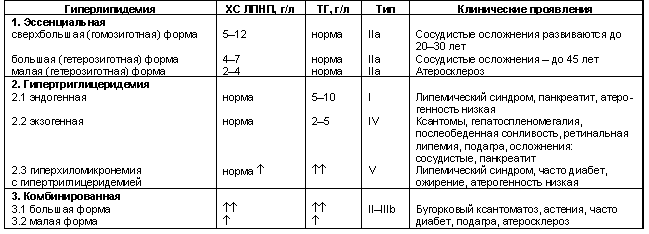 Первичные моногенные ГЛП(около 10–15 % всех случаев ГЛП) представляют собой наследственные генетические заболевания, передающиеся по аутосомно-доминантному или рецессивному типу с четким характером наследования в семьях. Обычно ГЛП выявляется не менее чем у половины близких родственников больных. Семейная гиперхолестеринемия (СГ) является аутосомно-доминантным заболеванием, вызванным дефектом гена, кодирующего структуру и функцию рецептора к апопротеинам В/Е. У больных с гетерозиготной формой СГ, которая встречается в общей популяции с частотой один случай на 350–500 человек, функционирует половина В/Е рецепторов, в связи с чем уровень ХС оказывается повышенным примерно в 2 раза (до 9–12 ммоль/л). Гиперхолестеринемия возникает с момента рождения и сохраняется на всю жизнь. В подавляющем большинстве случаев выявляется ГЛП IIа типа (изолированная гиперхолестеринемия), однако у некоторых больных может быть ГЛП IIв типа (повышение уровня ХС и ТГ). Патогномоничным признаком гетерозиготной формы СГявляется ксантоматоз, то есть отложение эфиров ХС в сухожилиях (ахилловом, экстензоров кисти), приводящее к их утолщению. Может выявляться и липидная дуга роговицы. Преждевременно развивается ИБС: у мужчин – к 40–50 годам, у женщин – на 10 лет позже. Диетическую и медикаментозную терапию СГ следует начинать в раннем детском возрасте и проводить в течение всей жизни. Гомозиготная форма СГ встречается крайне редко – один случай на 1 миллион населения. У таких больных полностью отсутствуют рецепторы к апопротеинам В/Е, в связи с чем уровень ХС может достигать 20–40 ммоль/л. Обычно ИБС у них развивается до 20-летнего возраста. Для пациентов с гомозиготной СГ характерно наличие не только ксантоматоза сухожилий, но и эруптивных ксантом на ягодицах, коленях, локтях, слизистой оболочке полости рта. Медикаментозная терапия неэффективна, применяют плазмаферез, плазмосорбцию, трансплантацию печени. Семейная комбинированная гиперлипидемия (СКГ) встречается примерно у одного из 100 человек. Передается по аутосомно-доминантному типу, предполагают, что в ее основе лежит гиперпродукция апо-В-100. Для липидного спектра больных с СКГ характерен полиморфизм: у одних пациентов выявляется ГЛП IIа типа (изолированная гиперхолестеринемия), у других – ГЛП IIb типа (повышение уровня ХС и ТГ), у третьих – ГЛП IV типа (изолированная гипертриглицеридемия). Такой же полиморфизм характерен для родственников больных. Интересно, что этот тип ГЛП может неоднократно меняться на протяжении жизни больного. Уровень ХС обычно составляет от 6,5 до 8,5 ммоль/л, а содержание ТГ не превышает 4,5 ммоль/л. Чаще всего признаки СКГ возникают у взрослых и проявляются в преждевременном развитии ИБС. От семейной гиперхолестеринемии СКГ отличается отсутствием ксантоматоза сухожилий. Лечение при этом медикаментозное. Семейная эндогенная гипертриглицеридемия (СЭГ) встречается примерно у одного из 300 человек и характеризуется повышением уровня ЛПОНП (ГЛП IV типа). Уровень ТГ обычно составляет от 200 до 500 мг/дл (2,3–5,7 ммоль/л), содержание ХС – в норме или несколько повышено, а уровень ХС ЛПНП понижен. Риск развития ИБС умеренно повышен. В редких случаях СЭГ проявляется как ГЛП V типа с содержанием ТГ более 1000 мг/дл (11,3 ммоль/л) и гиперхолестеринемией. При этом варианте СЭГ риск развития ИБС значительно повышен. Кроме того, существует реальная опасность развития острого панкреатита. Терапия направлена на снижение уровня ТГ (диета с ограничением жира, фибраты). Дис-b-липопротеинемия (ГЛП III типа) – наиболее редкая моногенная форма первичных ГЛП, встречается с частотой 1 случай на 5000 населения. Заболевание передается по аутосомно-рецессивному типу и связано с наличием мутантной формы апоЕ (апоЕ2). Поскольку этот апопротеин опосредует связывание ремнантных частиц, образующихся при катаболизме ХМ и ЛПОНП, с В/Е рецепторами печени с их последующим извлечением из крови, уровень этих частиц значительно возрастает, что проявляется повышением содержания в плазме крови как ХС, так и ТГ. Ремнантные частицы называются b-ЛПОНП, поскольку они характеризуются большей подвижностью при электрофорезе, чем обычные ЛПОНП. Отсюда и происходит название данной аномалии – дис-b-липопротеинемия. Для формирования ГЛП III типа недостаточно наличия только генетического дефекта, необходимы и другие факторы – гипотиреоз, сахарный диабет, ожирение, злоупотребление алкоголем. Клинические признаки дис-b-липопротеинемии могут включать линейный ксантоматоз складок ладоней и пальцев, тубероэруптивные ксантомы, а также признаки распространенного атеросклеротического поражения венечных, сонных, почечных и периферических артерий. Диагноз устанавливают с помощью идентификации изоформ апоЕ. При таком типе ГЛП весьма эффективна диетотерапия с резким ограничением потребления насыщенных жиров и снижением избыточной массы тела. Семейная хиломикронемия (СХ) встречается крайне редко и характеризуется повышением уровня циркулирующих ХМ, которые сохраняются в плазме крови спустя 12 ч голодания. На наличие ХМ указывает сливкообразный слой над супернатантом. Уровень ТГ может превышать 1000 мг/дл (11,3 ммоль/л), содержание ХС остается в норме или несколько повышается. СХ возникает вследствие снижения активности липопротеинлипазы в результате ее генетического дефекта или образования мутантных форм апоС-II, который является ее активатором. СХ наследуется по аутосомно-рецессивному типу, возникает у детей и проявляется абдоминальными болями и панкреатитом. Характерно наличие эруптивных ксантом, которые могут занимать большую часть поверхности кожи. Эффективна диетическая терапия, заключающаяся в ограничении потребления жиров до 10 % от общей калорийности рациона. Повышенный ХС ЛПВП. В редких случаях незначительная гиперхолестеринемия может быть связана с необычно высоким уровнем ХС ЛПВП. Уровень других ЛП в норме. Это полезное изменение липидного спектра крови, не требующее лечения, является анти-фактором риска атеросклероза, и его называют “синдром долголетия”. Повышенное содержание ХС ЛПВП может быть вызвано использованием эстрогенов, фенитоина, фенобарбитона, циметидина, рифампицина и алкоголя, а также наблюдается у худых тренированных спортсменов. Вторичные ГЛП осложняют течение ряда заболеваний и синдромов, а также могут быть связаны с приемом некоторых лекарственных препаратов (табл. 5). Риск развития ИБС при вторичных гиперлипидемиях может быть меньшим, чем при первичных, поскольку по продолжительности они короче. У больных с инсулинонезависимымсахарным диабетом часто выявляют гипертриглицеридемию, обусловленную усилением синтеза ЛПОНП и сочетающуюся со снижением уровня ХС ЛПВП. При злоупотреблении алкоголем также нередко наблюдают гипертриглицеридемию (ГЛП IV типа), которую связывают с образованием дополнительного пула свободных жирных кислот вследствие окисления этанола в печени. Гипотиреоз может быть причиной обратимой ГЛП IIа и IIв типов, а в редких случаях – решающим фактором возникновения ГЛП III типа (дис-b-липопротеинемии). У больных с механической желтухой вследствие избыточного поступления в кровь лецитина синтезируются аномальные ЛП, что сопровождается повышением уровня ХС и ТГ в плазме крови. Содержание ХС и ТГ также увеличивается у больных с нефротическим синдромом, при котором наиболее часто встречаются ГЛП IIа и IIb типов. Умеренная гиперлипидемия может быть вызвана использованием ряда медикаментозных препаратов, в том числе тиазидовых и других диуретиков, комбинированных оральных контрацептивов, прогестерона, ретиноидов и кортикостероидов. Основное значение в коррекции вторичных ГЛП имеет выявление и лечение основного заболевания и отмена вызывающих ГЛП препаратов и алкоголя Главные причины вторичных дислипидемий и изменения липидов крови:  Оценка рисков развития ССЗ: Сердечно-сосудистая система является наиболее уязвимой из жизненно важных органов и подверженной быстрому изнашиванию. Основная причина смерти представителей всех популяционных групп в возрасте 40-70 лет – ССЗ. Существуют две шкалы, позволяющие рассчитать 10-летний риск возникновения фатальных сердечно-сосудистых событий: шкала, основанная на результатах Фрамингемского исследования; шкала SCORE (Systematic Coronary Risk Evaluation). Шкала SCORE (рис. 3) предназначена для определения стратегии первичной профилактики в европейской популяции. Она учитывает такие ФР, как возраст, пол, уровень ХС в сыворотке крови, систолическое артериальное давление и статус курения, и позволяет оценить вероятность развития в ближайшие 10 лет фатального сердечно-сосудистого события, обусловленного АС (ИМ, инсульт или другое окклюзионное заболевание сосудов, включая внезапную сердечную смерть). В зависимости от уровня общего сердечно-сосудистого риска пациенты классифицируются на группы низкого, умеренного, высокого и очень высокого риска фатальных сердечно-сосудистых событий. 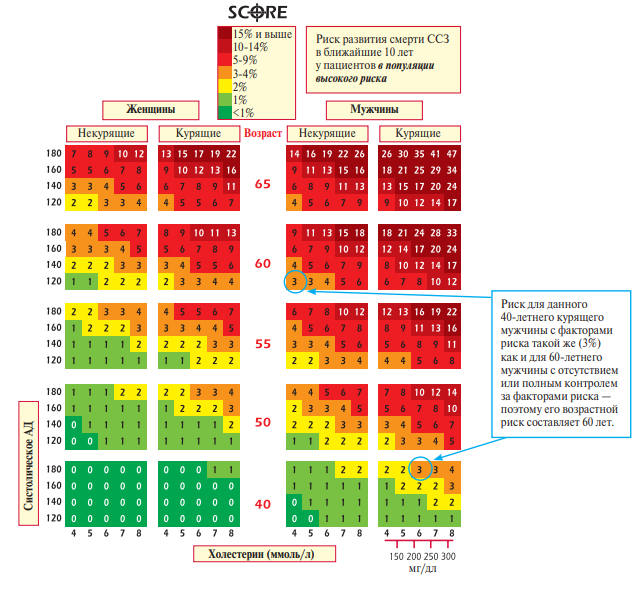 Лабораторная диагностика: Скрининг на дислипидемию всегда показан у пациентов с ССЗ, и при состояниях, ассоциированных с повышенным ССР (сердчно-сосудистым риском). Липидограмма, или липидный профиль, – комплексное исследование, определяющее уровень липидов в сыворотке крови. Кровь берется строго натощак утром после 12-14 ч последнего приема пищи. Пациент должен воздержаться от употребления алкоголя по крайней мере в течение 24ч накануне исследования. Последний прием пищи рекомендуется за 12-14ч до исследования. В течение 2 недель до взятия крови желательна низкокалорийная диета. Следует выяснить, не принимает ли пациент гепарин. Если пациент принимает гиполипидемические препараты, их следует отменить за 2 недели до предполагаемого исследования. Если пациент лечится по поводу сопутствующего заболевания (СД, нефроз, гипотиреоз), об этом сообщают в лабораторию. Факторы, искажающие результат: Несоблюдение ограничений, влияющих на результат. Факторы, повышающие результат: - Лечение гепарином (активирует липазу, которая расщепляет ТГ, вызывая высвобождение жирных кислот); - Взятие крови в пробирку, содержащую гепарин (завышенный уровень ЛП). Лучше всего применять ЭДТА. - Принятие пищи, особенно жирной, за несколько часов до взятия крови (при центрифугировании плазма будет сильно желтовато-мутной, опалесцирующей, что исказит результаты исследования, из-за обилия в ней хиломикронов - экзогенных триглицеридов и других липидов). Факторы, понижающие результат: Лечение гиполипидемическими препаратами (низкое содержание ЛП). Для определения оптимальной концентрации липидов в плазме используется правило «5»: общий ХС < 5 ммоль/л; коэффициент атерогенности (КА) < 4; ХС ЛПНП < 3 ммоль/л; ТГ < 2 ммоль/л; ХС ЛПВП > 1 ммоль/л. 1. Общий ХС Повышение значений (гиперхолестеринемия) сопровождает: первичные гиперлипидемии: семейная гиперлипопротеинемия, семейная дис-β-липопротеинемия, гиперлипопротеинемия I, IV, V типа и гипер-α-липопротеинемия; вторичные гиперлипидемии: заболевание печени, гломерулонефрит, нефротический синдром, хроническая почечная недостаточность (ХПН), ишемическая болезнь сердца (ИБС), злокачественные опухоли поджелудочной железы, беременность, алкоголизм. Снижение значений (гипохолестеринемия) наблюдается при таких состояниях, как синдром мальабсорбции, кахексия, голодание, обширные ожоги, некроз гепатоцитов, сепсис, гипертиреоз, талассемия, хроническое обструктивное заболевание легких (ХОЗЛ), ревматоидный артрит, мегалобластическая анемия. 2. ТГ Повышение значений (гипертриглицеридемию) способны вызывать: первичные гиперлипидемии: гиперлипопротеинемии I-V типа, вызванные семейной или спорадической эндогенной гипертриглицеридемией, семейная комбинированная гиперлипидемия, эрозивные или плоские ксантомы; вторичные гиперлипидемии: ожирение, нарушение толерантности к глюкозе, поражение печени, острый и хронический панкреатит, нефротический синдром, ССЗ (АГ, острый ИМ, ИБС), тромбоз сосудов головного мозга, гипотиреоз, сахарный диабет (СД), подагра, беременность, синдром Дауна, стресс, диета с высоким содержанием углеводов. Снижением значений (гипотриглицеридемией) сопровождаются гипертиреоз, гиперпаратиреоз, недостаточность питания, синдром мальабсорбции, ХОЗЛ, гиполипопротеинемия. 3. ХС ЛПВП Повышение значений характерно для первичных наследственных гипер-α-липопротеинемий, первичного билиарного цирроза печени, хронического гепатита, а также наблюдается на фоне алкоголизма и стрессов. Снижение значений диагностируется у пациентов, имеющих различные формы гипертриглицеридемии, декомпенсированный СД, холестаз, нефротический синдром, ХПН, а также у лиц, придерживающихся диеты, богатой углеводами или полиненасыщенными ЖК. 4. ХС ЛПНП Повышение значений типично для таких состояний, как первичные наследственные гиперхолестеринемии, сухожильная ксантома, поражение коронарных сосудов, ожирение, обтурационная желтуха, нефротический синдром, ХПН, СД, гипотиреоз, синдром Кушинга, беременность, нервная анорексия. Снижение значений имеет место в таких случаях, как гипо-β-протеинемия, дефицит α-липопротеина, гипертиреоз, синдром Рейе, хронические анемии, острый стресс, артриты, хронические заболевания легких, миеломная болезнь. 5. КА КА, отражающий соотношение уровня ХС ЛПНП к таковому ХС ЛПВП в плазме крови, определяют следующим образом: КА = (ОХС – ХС ЛПВП) / ХС ЛПВП. У новорожденных КА не превышает 1, к 20-30 годам у здоровых людей он увеличивается до 2,2-2,5. У мужчин 40-60 лет без клинических проявлений АС этот показатель составляет 3-3,5, а у пациентов с ИБС превышает 4. В процессе многолетних научных исследований выявлен целый ряд ФР развития АС, к которым относят нарушения липидного обмена, АГ, курение, избыточную массу тела, наследственность, нарушение толерантности к глюкозе, мужской пол, повышение уровня воспалительных маркеров. |
