1 Экзамен по дисциплине ОВП 2. 2021-22. Кафедра овп 1,2
 Скачать 5.83 Mb. Скачать 5.83 Mb.
|
|
Рентгенограмма грудной клетки в двух проекциях 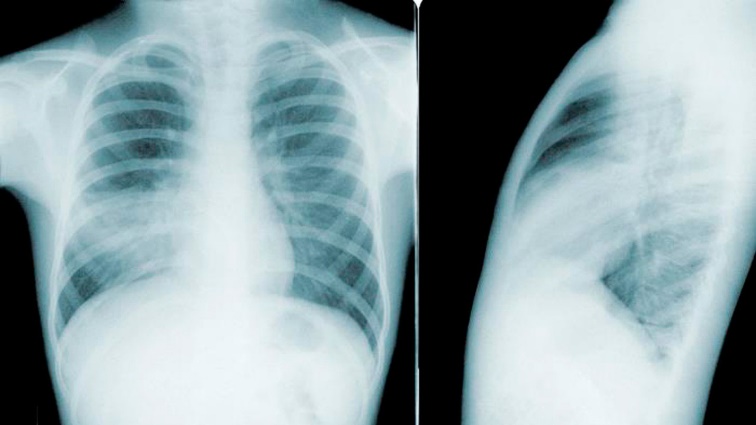 Вопросы: Предварительный диагноз? Внебольничная пневмония План обследования? ОАК, пульсоксиметрия, рентген, Интерпретация результатов анализов. Лейкоцитоз, сдвиг влево, ускоренное СОЭ. На рентгене повышенная прозрачность легочных полей, (низкое стояние диафрагмы), усиление прикорневого и легочного рисунка, отмечается тень с нечеткими границами в средней доле правого легкого Дифференциальная диагностика и окончательный диагноз. Правосторонняя Очаговая Внебольничная пневмония, средней тяжести, острое течение, ДН1 Бронхит, Туберкулез, Муковисцедоз, бронхиолит Тактика лечения Постельный режим Обильное теплое питье Парацетамол 10-15 мг/кг/ ибупрофен 5-10мг/кг при температуре 38.5 (37.8) Антибактериальная терапия амоксицилин 25мг/кг 2 раза или 15мг/кг 2 раза Амоксицилин + клавулан 45мг/кг 2 раза Азитромицин 5мг/кг 1 раз в сутки (макролид) Сальбутамол через небулайзер 1-2мг на 2 мл физ раствора При опасных признаках повторное обращение, через 2 дня после лечения прийти Дисциплина «Общая врачебная практика №1» Практический экзамен (1 этап) СИТУАЦИОННАЯ ЗАДАЧА №10 Мальчик, 8 лет, мать ребенка обратилась к педиатру с жалобами на высокую лихорадку в течение 3 суток, кашель. Из анамнеза известно, ребенок от первой физиологической беременности, срочных самостоятельных родов. Вес при рождении 3 540 г, рост 51 см. На грудном вскармливании находился до 1 года. Раннее развитие соответствовало возрасту. Привит по графику. Перенесенные заболевания – частые острые респираторные заболевания, ветряная оспа в возрасте 3 лет. Настоящее заболевание в течение 3 суток. Ребенок заболел остро с повышением температуры тела до 38,5oС, в первые сутки появился сухой кашель. В семье у родственников на момент осмотра симптомов заболевания не выявлено. Эпидемиологический анамнез: мальчик организованный – посещает школу. Неделю назад перенес острый назофарингит. Лечились самостоятельно. Проведено исследование ПЦР на SARS-CoV - результат отрицателен. При осмотре – состояние средней тяжести. Температура 37,8oС. Правильного телосложения, удовлетворительного питания. Вес 25 кг, рост 124 см. Кожные покровы бледные, чистые, влажные. Слизистые чистые, умеренная гиперемия дужек. Периферические лимфоузлы увеличены, единичные, безболезненные. SpO2 - 93% и локальные симптомы со стороны легких – ослабление перкуторного звука и мелкопузырчатые влажные хрипы в нижних отделах слева. ЧСС – 94 в минуту. Тоны сердца ясные, ритмичные. Результаты_обследования'>Результаты обследования:
Повторный ПЦР тест на SARS-CoV-2 - положительный. Рентгенограмма грудной клетки в двух проекциях 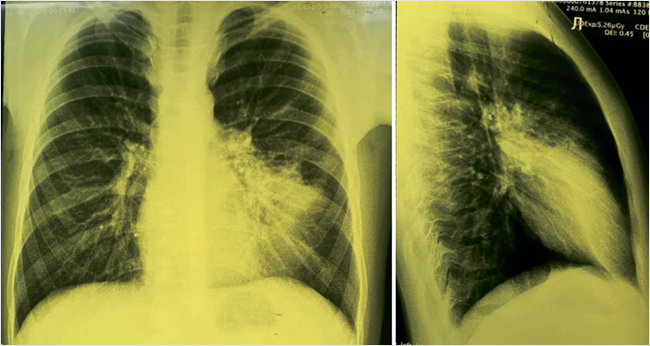 Вопросы: Предварительный диагноз? Короновирусная инфекция План обследования? ОАК, ОАМ, биохим, ПЦР, пульсоксиметрия, рентген, КТ Интерпретация результатов анализов. Лейкоцитоз, ускоренное СОЭ, ПЦР положительный, Рентген усиление прикорневого и легочного рисунка, участок затенения в верхней доле левого легкого Дифференциальная диагностика и окончательный диагноз. Короновирусная инфекция, средней степени тяжести, подвержденный случай Пневмония бактериальная, грипп, парагрипп Тактика лечения Постельный режим Обильное теплое питье Так как сатурация 93, госпитализация Парацетамол 10-15 мг/кг/ ибупрофен 5-10мг/кг при температуре 38.5 (37.8) Амокс + клав 45 Дисциплина «Общая врачебная практика №1» Практический экзамен (1 этап) СИТУАЦИОННАЯ ЗАДАЧА №11 Мальчик А., 14 лет. Жалобы на одышку, сниженный аппетит, похудание, боли в правом боку при любой физической нагрузке, стул 3-4 раза в день, бледность. Из анамнеза - 3 месяца назад переболел гриппом, после чего появились указанные жалобы, стал часто останавливаться по дороге в школу из-за болей в животе и слабости, на уроках физкультуры заниматься не может. При осмотре – состояние тяжелое. Кожа бледная, чистая, склеры белые. В покое ЧД 38 в мин. В легких дыхание везикулярное, хрипов нет. ЧСС 136 в мин. Границы сердца расширены во все стороны, больше влево (до передней аксиллярной линии). Тоны глухие, систолический шум дующего тембра над всей поверхностью сердца с проведением в левую подмышечную область. Живот мягкий, печень +10см, селезенка +6см, отеков, пастозности нет. Результаты обследования: Электрокардиография 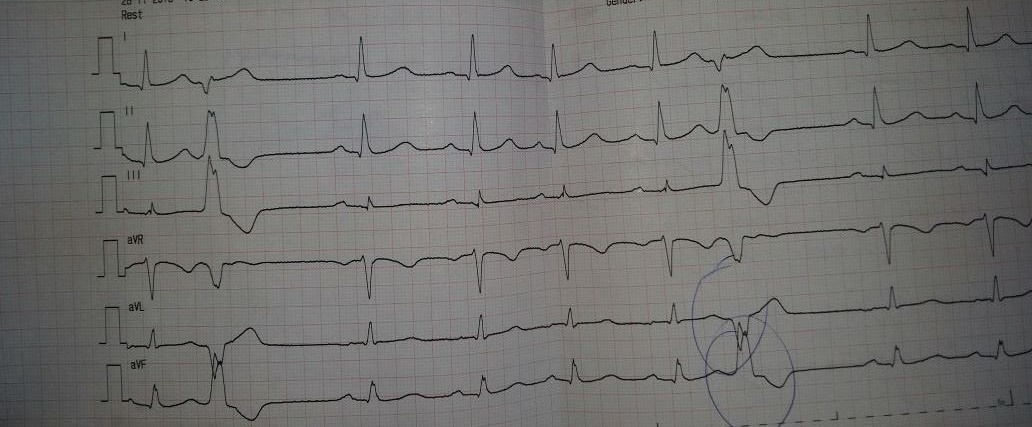 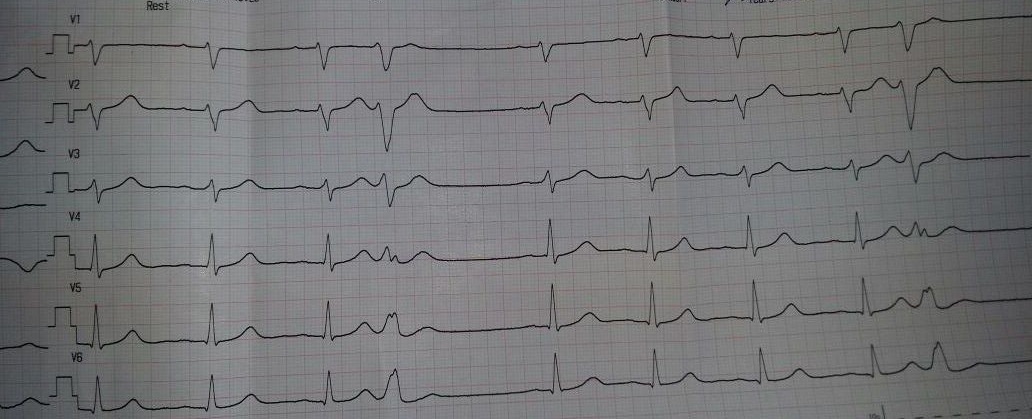 УЗИ внутренних органов - выраженное венозное полнокровие печени, гепатоспленомегалию, асцит. ЭхоКГ исследование – выраженная кардиомегалия и дилатация всех камер сердца с резким снижением сократительной функции (ФВ 23%), миокард не утолщен, сепарация листков перикарда до 6мм, относительная недостаточность всех клапанов сердца. Вопросы: Предварительный диагноз? ДКМП. ХСН 3. Фк2. План обследования? Оак, оам, экг, эхокг, биохимия, рентген, узи гепатобили, коагулограмма, Интерпретация результатов анализов. Дифференциальная диагностика и окончательный диагноз. Врожденный кардит, ревмакардит, Тактика лечения Плановая госпитализация Диета Ограничение жидкости Антикоаугль варфарин 0.2 мг/кг/сут Лазортан 25мг в сут Амиодорон 10мг/кг -антиаритм Гепарин Дисциплина «Общая врачебная практика №1» Практический экзамен (1 этап) СИТУАЦИОННАЯ ЗАДАЧА №12 Девочка, 13 лет, жалуется на субфебрилитет до 37,5°С, боли и отечность коленных суставов, одышку в покое, дискомфорт в области сердца, общую слабость. Из анамнеза известно, что около трех недель назад перенесла ангину. При осмотре температура тела 37,0°С. Отмечается отечность лица. Отмечается увеличение в объеме коленных суставов за счет отека, определяется болезненность при активных и пассивных движениях. ЧДД в покое 27 в минуту. Дыхание везикулярное, хрипов нет. При перкуссии сердца левая граница на 1 см левее среднеключичной линии, остальные границы в норме. При аускультации сердечные тоны приглушены, единичные экстрасистолы. ЧСС - 125 в минуту, выслушивается средней интенсивности систолический шум на верхушке. АД - 110/70 мм рт. ст. Печень+4,0 см выступает из под края реберной дуги. Результаты обследования:
ЭхоКГ исследование – аорта не изменена. Незначительная дилятация и гипертрофия ЛЖ. Недостаточность МК 1 степени. Гемодинамически незначимая митральная регургитация 0–I ст. Сократительная способность миокарда ЛЖ в норме. Нарушение диастолической функции ЛЖ по I типу. Электрокардиография 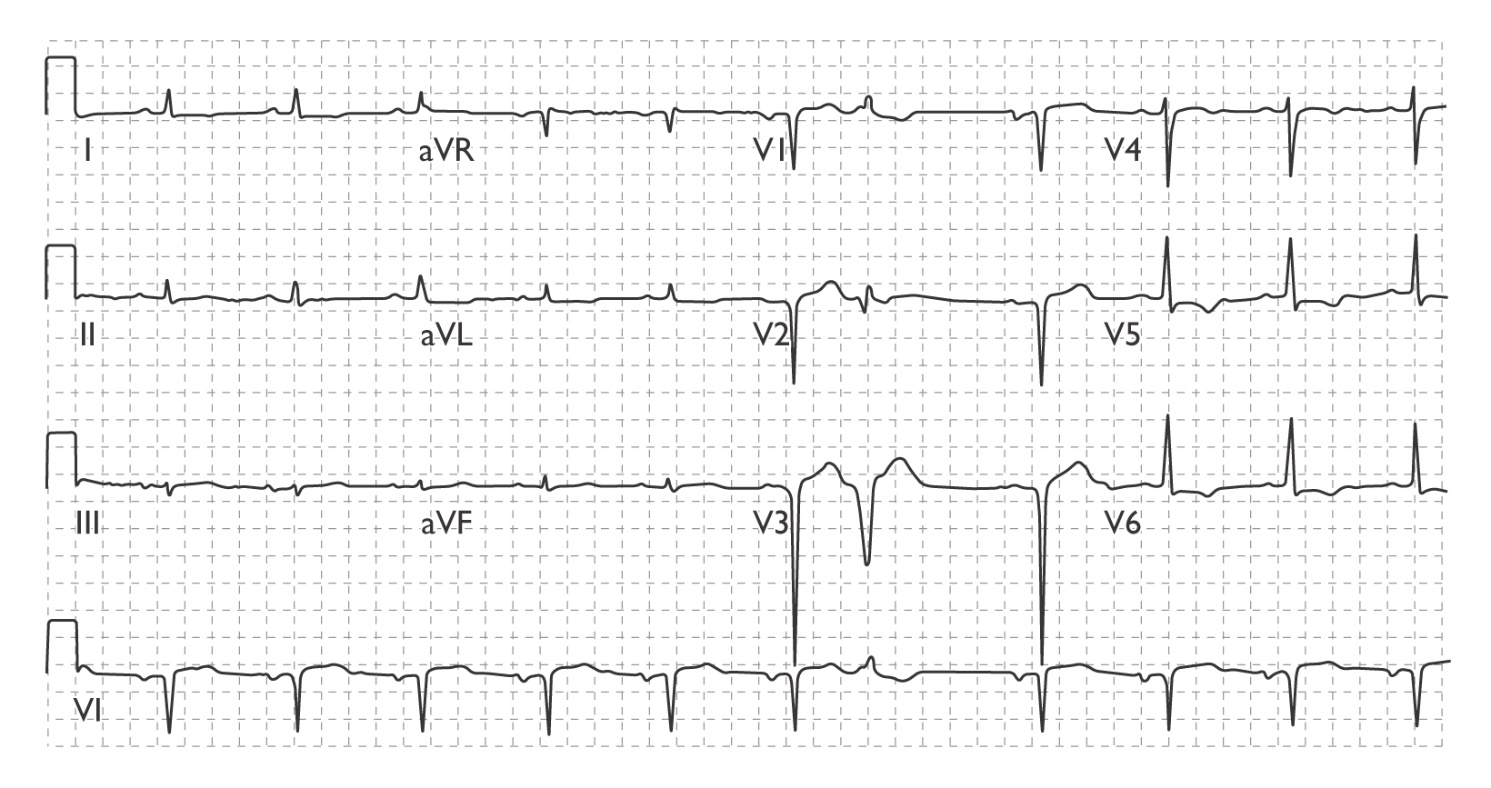 Вопросы: Предварительный диагноз? Острая ревматическая лихорадка. Кардит. Моноартрит. Гипертровия левого желудочка. Недостаточность мк 1ст, митральная регургитаци 1 ст. НК2а План обследования? Оам,оак, биох (срб рф асло), экг, эхокг, рентген Ревматолог, крдиолог, невропатолог, лор Интерпретация результатов анализов. Дифференциальная диагностика и окончательный диагноз. Инфекционный, неревматический эндо и миокардит, остеоартроз, идиопатический пролапс митрального клапана Тактика лечения Госпитализация (кардит) Постельный режим Бензилпенициллин 50к-100к ед/кг/сутки Преднизолон 1-2 мг/кг Нпвс ибупрофен 30-40 Дигоксин 5-10мг/кг Спиронолоктон 2-5 Метопролол 0.2-0.4мг/кг Эналоприл 0.1мг/кг | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
