Стоматология детского возраста. Коллектив
 Скачать 8.94 Mb. Скачать 8.94 Mb.
|
|
491  пухолью нижнеальвеолярного нер-0 У некоторых больных отмечаются парестезии на пораженной стоне. При выраженном развитии опухоли наблюдаются подвижность и смешение зубов. Рентгенологически опухоль определяется в виде округлых или овальных участков деструкции кости. На фоне участка деструкции могут выявляться различной формы и толщины костные перекладины, как бы разделяющие его на несколько участков или придающие ему крупнопетлистый или сетчатый рисунок. На верхней челюсти участок поражения чаще представляется однородно просветленным, что имитирует кисту челюсти. Подобная клинико-рентгенологическая картина не является патогномоничной только для миксом. Почти такую же картину могут давать внутрико-стные хрящевые опухоли — энхонд-рома, одонтогенная киста и др. Диагностика миксомы сложна. Миксома нижней челюсти ошибочно диагностируется как амелобла-стома, гигантоклеточная опухоль, фолликулярная киста. Лечение. Показана резекция челюсти с удалением опухоли в пределах здоровой кости. На нижней челюсти проводят первичную костную пластику дефекта. Цементома — новообразование, характеризующееся наличием гру-боволокнистой плотной опухолевой ткани, сходной с цементом зуба. Клиническая картина. В детском возрасте цементома не имеет связи с зубами, способна к неограниченному росту, локализуется чаще в верхней челюсти, может быть в основании черепа. Новообразование растет медленно, вызывая деформацию челюсти. В ряде случаев больные отмечают болезненность при пальпации. Иногда в результате проникновения инфекции через корневые каналы зубов в области цементом развивается воспалительный процесс В процессе роста опухоль может прерывать корковый слой челюсти или вызывать истончение его. Диагностика. Проводят дифференциальную диагностику одонтомы и остеомы. У последней на рентгенограмме в отличие от одонтомы тень всегда гомогенна и меньшей плотности по сравнению с тенью зуба. В отдельных случаях приходится дифференцировать одонтому от ре-тенированных и дистопированных зубов. Погибший обызвествленный зачаток зуба также может имитировать одонтому. Лечение. Показаны резекция или выскабливание патологического очага. Выскабливание проводят вместе с капсулой. Зубы и зачатки, смещенные опухолью, по возможности оставляют. В дальнейшем они могут прорезаться и с помощью ортодонтической коррекции занять правильное положение. У детей составные одонтомы, содержащие низкодифференцирован-ные ткани, подлежат резекции в пределах здоровых тканей. В отличие от взрослых удаление одонтом у детей следует проводить сразу после обнаружения, так как дальнейший рост опухоли вызывает нарушение формирования и прорезывания постоянных зубов. Одонтогенная фиброма. Источником роста одонтогенной фибромы может быть соединительная ткань зубного зачатка. Эта опухоль чаще встречается у детей, чем у взрослых, и отличается медленным ростом. Одинаково часто локализуется на верхней и нижней челюстях. Характеризуется наличием остатков зубообразующего эпителия среди соединительнотканной массы опухоли. Клиническая картина одонтогенной фибромы неспецифична. Опухоль развивается безболезненно, деформируя челюсть. В отдельных случаях рост опухоли может сопровождаться болями ноющего характера. Сроки от появления первых симптомов до обращения больного к врачу различны — от нескольких месяцев до нескольких лет. Иногда наблюдается наслоение воспалительного процесса в области опухоли в результате проникновения инфекции из кариозного зуба. Наличие изменений в костной ткани может симулировать хронический остеомиелит челюсти. Рентгенологически определяются центрально расположенные поли-кистозные образования с вовлечением больших отделов челюсти. Встречаются включения плотных контурированных теней зубоподоб-ных конгломератов. Границы опухоли четкие. Отмечается ретенция рядом расположенных зубов. Диагностика. Одонтогенную фиброму дифференцируют от амело-бластомы, миксомы, кератокисты и амелобластической фибромы. Установление диагноза одонтогенной фибромы возможно только на основании клинико-рентгенологи-ческого и микроскопического сопоставления. Лечение только хирургическое. Миксома челюстных костей. Это довольно редкое заболевание, наблюдаемое у лиц юношеского возраста. Источником его развития в челюстных костях являются резервные недифференцированные клетки мезенхимы. Местом концентрации такой ткани являются зубные зачатки. По данным ВОЗ (1974), истинные миксомы вряд ли могут иметь иную локализацию, кроме челюстей. Клиническая картина. Опухоль чаще всего проявляется утолщением пораженного отдела кости челюсти. Деформированный участок челюсти может иметь различную протяженность. При пальпации опухоли ощущается плотное безболезненное новообразование с гладкой поверхностью. У отдельных больных прощупываются болезненные поднижнечелюстные лимфатические узлы. В результате сдавления или наблюдается прорастание опухоли в мягкие ткани с последующим нарушением слизистой оболочки рта. Течение цементом доброкачественное. Рентгенологически в одних случаях на рентгенограмме может определяться округлая, овальная или неправильной формы однородная плотная тень, располагающаяся около корня зуба и образующая с ним одно целое. Контуры такого образования обычно ровные, реже волнистые, границы четкие. В других случаях на бесструктурном фоне наряду с мелкими плотными зернами новообразования встречаются плотные участки больших размеров, границы новообразования нечеткие. Диагностика цементомы возможна только после микроскопического исследования кости. Лечение. Показана резекция челюсти с удалением опухоли в пределах здоровой кости. Опухоль склонна к рецидивированию. Меланотическая нейроэктодер-мальная опухоль (меланоамелобла-стома, меланоцистома) младенцев (МГКО, серия № 5). Эта опухоль состоит из эпителиоподобных и мелких клеток, расположенных в клеточной фиброзной строме и содержащих меланин. Встречается опухоль редко, в основном у детей до 1 года. Клиническая картина. Для этой опухоли характерно острое начало. Припухлость верхней челюсти быстро увеличивается, можно сказать «растет на глазах». Это ведет к экзофтальму, нарушению носового дыхания или полному его прекращению. Ребенок отказывается от груди. Быстрый рост опухоли вызывает сдавливание носовых ходов и частичное перекрытие ротового отдела дыхательных путей, обусловливая дыхательную недостаточность и гипоксию. В результате сдавливания вен ЧЛО могут возникнуть обильные кровотечения.  Разросшаяся масса опухоли не позволяет больному закрыть рот. Такое стремительное развитие мела-нотической нейроэктодермальной опухоли, имеющей доброкачественную природу, трудно клинически сопоставить по агрессивности даже с самыми злокачественными опухолями, развивающимися у детей в Разросшаяся масса опухоли не позволяет больному закрыть рот. Такое стремительное развитие мела-нотической нейроэктодермальной опухоли, имеющей доброкачественную природу, трудно клинически сопоставить по агрессивности даже с самыми злокачественными опухолями, развивающимися у детей вчло. В подавляющем большинстве случаев опухоль возникает в первые 3—5 мес жизни, редко позже. Температура тела, как правило, лишь за редким исключением в пределах нормы, иногда имеется лейкоцитоз. Рентгенологически наблюдаются округлая гомогенная тень мягко-тканного образования с одиночными зонами просветления и сохранившимся контуром, затемнение верхнечелюстной пазухи, смещение зачатков зубов, сужение носового хода. Дифференциальную диагностику проводят с саркомой (из-за бурного роста), но в отличие от саркомы эта опухоль имеет четкие контуры и, несмотря на значительный размер, не характеризуется распадом в полости рта. Лечение. Показана резекция верхней челюсти. Дети с новообразованиями мягких тканей лица и челюстных костей должны находиться на диспансерном учете, под систематическим наблюдением врача получать лечение до 18 лет. При необходимости в дальнейшем их переводят во взрослое отделение (см. Диспансеризация детского населения у стоматолога). 12.3.5. Кисты челюстей Кисты челюстей (МГКО серии № 5, 6) разделяют на три группы: неэпителиальные (аневризмальная и простая костная киста), эпителиальные — эволюционные (пороки развития челюстей и зачатков зубов) и воспалительного генеза (от молочных или постоянных зубов). Кисты воспалительного генеза описаны в разделе 4. Неэпителиальные кисты. Аневризмальная костная киста выявляется на нижней челюсти в области интактных зубов, наиболее часто в возрасте 12—15 лет. Она характеризуется быстрым нарастанием деформации, выбухающей в вестибулярную сторону. Поверхность ее как правило, гладкая, иногда эластичная за счет резкого истончения наружной кортикальной пластинки кости, пальпация не болезненна. В полости рта также вздута альвеолярная часть в месте ее расположения. Слизистая оболочка рта не изменена, моляры могут быть подвижны. Патогенез кист изучен плохо. Полость кисты выстлана оболочкой из фиброзной ткани без эпителия, содержащей остеобласты и остеокластические клетки. В связи с этим их ранее рассматривали в группе остеобластокластом (кистоз-ная форма). Киста может иметь прозрачное содержимое, но иногда бывает наполнена геморрагической жидкостью. При рентгенологическом исследовании она обнаруживается в виде очага просветления кости с четкими границами в форме одной или нескольких кист (рис. 12.33). Лечение заключается в удалении кист и проведении костной пластики при значительном истончении кости челюсти. Простая костная киста {травматическая, геморрагическая) встречается у детей на нижней челюсти в период интенсивного роста скелета (12—14 лет), не сопровождается деформацией челюсти и обнаруживается случайно при рентгенологическом исследовании костей лица. Патогенез изучен недостаточно, многие считают кисту результатом интенсивного роста скелета, при котором губчатое вещество кости не успевает перестроиться и образуются костные полости, не полно- стью минерализованные (лаозеров-ские зоны). Такие же кисты описаны в эпифизах трубчатых костей. Киста не имеет оболочки и жидкого содержимого, при этом костные трабекулы свободно располагаются в полости. В отдельных случаях киста выполнена геморрагическим содержимым. На рентгенограмме киста выявляется в виде очага просветления кости без четких границ, распространяется вдоль губчатого вещества кости, имеет овально-вытянутую с неровными контурами полость, на фоне которой проецируются корни зубов; зубы — ин-тактные; при одонтометрии патология не обнаруживается. Дифференцируют неэпителиальные кисты от воспалительных корневых кист, гигантоклеточной опухоли, амелобластомы. Лечение хирургическое. Эпителиальные кисты — порок развития челюстей и зубов. Неодон-тогенная глобуло-максиллярная киста развивается в месте слияния резцовой кости с боковыми отделами альвеолярного отростка верхней челюсти, имеет веретенообразную форму, располагается между клыком и вторым резцом либо между центральным и боковым резцами. Корни формирующихся зубов изогнуты и охватывают кисту, что является ее характерным рентгенологическим признаком. При этих кистах отсутствует выбухание кортикальной кости в местах ее расположения. Киста нередко обнаруживается случайно. Зубы, прилегающие к ней, интактны. Лечение. Показано полное удаление оболочки кисты. Срединная небная и носонебная кисты {киста резцового канала) располагаются по линии соединения небных отростков верхней челюсти и в области резцового канала. Возникают в результате аномалии развития Данной области, у детей встречаются редко. Обнаруживаются при воспалении. Эти кисты характеризуют - 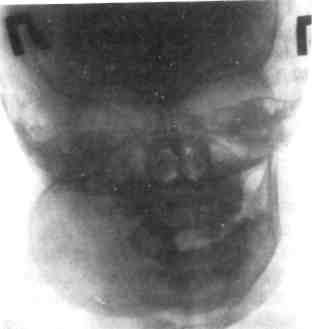 Рис. 12.33. Аневризмальная киста нижней челюсти. Рентгенограмма (ветвь челюсти вздута, кортикальная кость истончена). 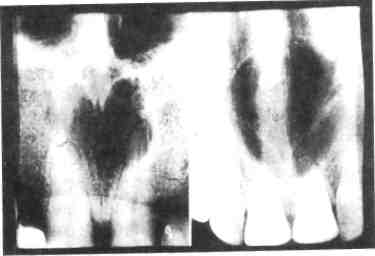 Рис. 12.34. Киста резцового канала. Рентгенограмма. ся появлением эластичного выбухания по ходу небного шва за центральными резцами. Если зубы интактны, то рентгенологически четко прослеживается периодонтальная щель. Оболочка кисты состоит из многослойного плоского эпителия, содержимое — жидкость желтоватого цвета. Эти кисты дифференцируют от поднадкостничного абсцесса неба, кист резцового сосочка (рис. 12.34). Лечение. Полное удаление оболочки кисты. Зубосодержащая (фолликулярная) киста наиболее часто является по- ло^  роком развития фолликула третьего моляра, поэтому у детей встречается редко. Дифференцируют ее от воспалительных челюстных кист роком развития фолликула третьего моляра, поэтому у детей встречается редко. Дифференцируют ее от воспалительных челюстных кист12.3.6. Злокачественные опухоли челюстных костей Злокачественные опухоли ЧЛО в детском возрасте относятся чаще всего к группе неэпителиальных и могут развиваться из собственно костной ткани, соединительной ткани костного мозга, тканей, окружающих челюстные кости. С позиции онкологической настороженности детский стоматолог обязан при подозрении на проявление злокачественной опухоли у ребенка, правильно оформив документацию, безотлагательно направить его в специализированное онкологическое лечебное учреждение для уточнения или установления диагноза и проведения лечения. Из практики должен быть полностью исключен этап «наблюдения» больного ребенка. Слабое знание основных клинических признаков проявления злокачественных опухолей у детей приводит к неоправданным действиям, задерживающим своевременную диагностику. Объективными причинами сложности диагностики этих видов новообразований являются относительно малое число больных и бессимп-томность начального этапа заболевания. Лечение злокачественных опухолей комплексное, проводят его в специализированных онкологических лечебных учреждениях. В этом разделе рассмотрены диагностические симптомы отдельных злокачественных опухолей челюстных костей, встречающихся у детей. Остеогенная саркома — одна из чрезвычайно злокачественных опу- 496 холей, исходящая из собственно костной ткани. Она развивается из соединительной ткани, способной к образованию опухолевого осте-оида и кости. В ней преобладают остеоциты, подвергшиеся озлокаче-ствлению. Клиническая картина. Начальные симптомы болезни обычно не улавливаются, так как появляются незаметно. Нередко заболевание обнаруживается в связи с травмой. В одних случаях первым проявлением заболевания может быть боль в одном из интактных зубов, в других — неприятный зуд в области десневого края, расшатывание зубов. Иногда до появления болей отмечается нарушение чувствительности (парестезия) в области разветвления подглазничного или подбородочного нерва, причем парестезии могут быть непостоянными и скоропреходящими. Болевой симптом при остеоген-ных саркомах верхней челюсти в отличие от таковых нижней челюсти является довольно поздним признаком болезни. Наличие воздухоносной верхнечелюстной пазухи дает возможность длительного беспрепятственного и незаметного роста опухоли. В связи с этим ос-теогенные саркомы и другие злокачественные новообразования верхней челюсти диагностируются в более поздние сроки, чем нижней. Несмотря на значительный размер опухоли, в ряде случаев боли могут отсутствовать. Другим клиническим признаком остеогенных сарком служит появление на месте их развития припухлости различной величины и плотности, умеренно болезненной при пальпации. При больших опухолях отмечается «отечность» мягких тканей, расширяются подкожные и подслизи-стые вены, кожа над опухолью истончается. Если остеогенная саркома развивается вблизи ВНЧС, открывание рта резко ограничивается. Общее состояние больных с ос-теогенной саркомой в первые месяцы не ухудшается, но впоследствии, когда опухоль достигает значительного размера, температура тела повышается до 39—40 "С, увеличивается СОЭ, что свидетельствует о распаде опухоли. У детей болезнь развивается стремительно, имеет короткое и бурное течение. При быстротекущих формах длительность заболевания не превышает 6 мес. За этот срок опухоль достигает значительного размера. Стойкое излечение достигается лишь у немногих. Метастазы в легких возникают раньше, чем в других органах. Рентгенологически эти опухоли в основном характеризуются преобладанием в них то разрушительных, то созидательных процессов. В соответствии с этим остеогенные саркомы принято подразделять на ос-теолитические, остеопластические и смешанные формы. Остеолитической остеогенной саркоме свойственно значительное разрушение кости. На рентгенограмме челюсти определяется участок деструкции кости в виде бесструктурного дефекта с неровными, зазубренными, как бы изъеденными контурами. Наружная граница дефекта отсутствует и сливается с тенью окружающих мягких тканей. При остеопластической остеогенной саркоме преобладают явления патологического костеобразования. Рентгенологически опухоль в начальных стадиях представляет собой небольшой, нечетко очерченный очаг уплотнения кости с выраженным изменением надкостницы в виде симптома козырька, а затем в виде игольчатого периостита. Этот тип опухолей чаще встречается у детей и подростков, а остеолитиче-ский — у взрослых с ослабленной по сравнению с молодыми людьми регенеративной способностью кости. Кроме рентгенологического метода исследования, применяют МРТ и КТ, что позволяет точно определить область распространения опухоли, особенно за пределами кости. Метастазирование остеогенной саркомы происходит в первую очередь в легкие, затем в кости. Метастазы в лимфатические узлы не типичны. Предполагается, что метастазирование начинается через 4—6 мес от начала заболевания. Дифференциальный диагноз остеогенной саркомы челюсти в типичных, особенно в далеко зашедших случаях, не представляет затруднений. Однако распознавание опухоли значительно труднее в начальных стадиях заболевания, когда установить диагноз без данных биопсии невозможно. Подозрение на остеогенную саркому могут вызвать литическая форма гигантоклеточной опухоли, фиброзная дисплазия, саркома Юинга, десмопластическая фиброма. Лечение комплексное — противоопухолевая химиотерапия и оперативное вмешательство. Объем хирургического лечения и возможность радикального удаления опухоли зависят от ее локализации и размера. Хирургическое лечение, когда это возможно, необходимо сочетать с восстановительными операциями. Фибросаркома может наблюдаться у детей как младшего, так и старшего возраста. Фибросаркома кости челюсти может быть центральной и периферической. Периферические, или периостальные, фибросаркомы возникают из надкостницы, расположены вне кости и растут преимущественно в сторону мягких тканей, окружающих челюсть, или в полость рта; центральные развиваются в толще кости из соединительнотканной стромы костного мозга. Клиническая картина. При пери-остальных фибросаркомах больные в первую очередь жалуются на постепенно увеличивающуюся припухлость. По мере роста опухоли 497 могут появиться боли. В начальных стадиях выявляются незначительное покраснение слизистой оболочки, неприятные ощущения или нерезкая болезненность при пальпации. Позднее возникает припухлость, обусловленная утолщением надкостницы. Припухлость медленно увеличивается, достигая иногда довольно большого размера. При поражении верхней челюсти возможны сужение глазной щели, деформация крыла носа, сглаженность носогубной борозды и ограниченное открывание рта. Последнее свидетельствует о распространении опухоли в крыловидно-челюстное пространство. Периостальные фибросаркомы верхней челюсти в отличие от таковых нижней челюсти более злокачественны, а рентгенологически многообразны и нетипичны. Периоста-льная фибросаркома нижней челюсти рентгенологически выявляется в виде довольно четко очерченного однородного образования неправильной круглой или овальной формы, расположенного на кости. Поверхность кости в месте прилежания опухоли приобретает дефект дугообразной формы с ровными гладкими контурами в истонченном кортикальном слое челюсти. Иногда наблюдаются шиловидные периостальные наслоения. Периоста-льную фибросаркому дифференцируют в первую очередь от десмо-пластической фибромы. У больных с центральной фибро-саркомой ко времени обращения к врачу в толще кости пораженной челюсти обычно определяются значительные деструктивные изменения. Они имеют вид пятнисто-очаговой перестройки кости или однородного, нечетко очерченного ос-теолитического очага. Лечение комплексное. Саркома Юинга относится к костным опухолям, но она развивается из неостеогенной ткани. Эта опухоль встречается преимущест- 498 венно у детей в возрасте 9—13 лет, но может наблюдаться в младшей возрастной группе (до 5 лет). Клиническая картина. Заболевание может начинаться лихорадкой, с приступа ноющих, тупых болей в пораженной области, к которым вскоре присоединяются подвижность зубов, припухлость мягких тканей, окружающих челюсть, и повышение температуры тела до 39—40 "С. Наряду с общим недомоганием и нарастающей слабостью временами отмечается лихорадочное состояние. В крови обнаруживаются лейкоцитоз, повышение СОЭ, а иногда вторичная анемия. Характерна цикличность заболевания. Наряду с общими явлениями у многих больных кожа и слизистая оболочка, покрывающая опухоль, умеренно гиперемированы, горячие на ощупь, напряжены. Возможна псевдофлюктуация. По истечении некоторого времени боли стихают и даже исчезают, припухлость становится менее выраженной, а подвижность зубов несколько уменьшается, но затем болезнь обостряется с новой силой. Опухоль то увеличивается, то уменьшается. Таким образом, в начале заболевания клиническая картина практически не отличается от картины острого одонтогенного остеомиелита. Волнообразное течение болезни характерно для саркомы Юинга, и это симулирует остеомиелит. Ошибочный диагноз остеомиелита типичен для опухоли Юинга. Для саркомы Юинга характерна способность ме-тастазировать в регионарные и более отдаленные лимфатические узлы, а также в другие кости. Множественные метастазы могут появиться уже в первые месяцы после начала заболевания и симулировать первично-множественную локализацию злокачественной опухоли. Этим опухоль Юинга отличается от остеогенной саркомы, которая, как правило, остается солитар- ной и только в исключительных случаях дает метастазы в другие отделы скелета. Характерным и диагностически важным признаком является нахождение метастазов в регионарных лимфатических узлах, что не наблюдается при остеогенной саркоме. Рентгенологически саркома Юинга в челюстных костях проявляется в виде деструктивных изменений. Последние характерны не только для этой опухоли. Они могут наблюдаться и при других новообразованиях: ретикулярной саркоме, эозинофильной гранулеме, остеогенной саркоме и метастазах сим-патобластомы. Вопрос об истинной природе опухоли не может быть решен без ее гистологического исследования. В отличие от поражения трубчатых костей при поражении челюсти опухолью Юинга периостальное ко-стеобразование отсутствует. Лечение. Саркома Юинга в отличие от других злокачественных опухолей челюстных костей высокочувствительна к лучевому воздействию и противоопухолевым препаратам. Путем сочетания лучевой и полихимиотерапии можно добиться стойкого излечения не только первичной опухоли, но и ее метастазов. Консервативная химиолучевая терапия позволяет достигнуть стойких результатов при своевременном лечении. Ретикулярная саркома чаще наблюдается у детей младшего возраста. Заболевание протекает медленно и на первых стадиях доброкачественно. Опухоль длительное время остается одиночной и не выходит за пределы разрушаемой кости. Временами, как и при саркоме Юинга, могут наблюдаться сопутствующие местные воспалительные явления с повышением температуры тела и СОЭ, умеренным лейкоцитозом. Общее состояние детей, даже при обширных опухолях, длительное время остается хорошим. Характерно несоответствие между состоянием больного и значительными изменениями, определяемыми в кости на месте ее поражения. Нередко больные впервые обращаются к врачу через 6 мес после появления первых клинических признаков опухоли. У детей младшего возраста течение процесса бурное. Заболевание осложняется развитием метастазов в легких, а также в лимфатических узлах и костном аппарате. Рентгенологическая картина ретикулярной саркомы челюстей многообразна. Нередко деструкция кости челюсти на рентгенограмме имеет пятнистый характер за счет большого количества округлых или овальных очагов без четких границ (рис. 12.35, а, б). Ретикулярную саркому дифференцируют от литиче-ской, остеогенной саркомы, эозинофильной гранулемы, остеомиелита и периостита. Лечение. Радиочувствительность ретикулосарком обусловливает широкое применение лучевой терапии в качестве самостоятельного метода лечения. Мегавольтную лучевую терапию осуществляют на дистанционных гамма-установках, линейных ускорителях, бетатронах. Лечение комплексное и может привести к стойкой ремиссии. Реабилитация больных после удаления опухолей. Дефекты костей лица, образовавшиеся после удаления новообразований, вызывают психоэмоциональные анатомические и функциональные нарушения, которые с возрастом усугубляются. Развиваются вторичные деформации костей лица. Возмещение дефектов костей лица одномоментно с удалением опухоли необходимо и оправдано в любой период детского возраста. Следует обратить внимание на предоперационную общую и специальную подготовку пациента к первичной, повторной или отсроченной костной пластике нижней челюсти. 4QQ 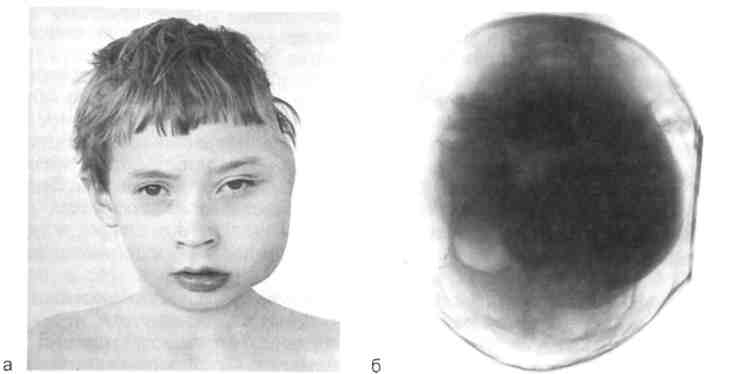 Рис. 12.35. Ретикулярная саркома верхней челюсти, скуловой кости и височной области. а — внешний вид ребенка; б — рентгенограмма (очаг деструкции). Общая подготовка ребенка к костной пластике предусматривает:
К специальным мероприятиям относятся: 1)санация полости рта: лечение кариеса, его осложнений, снятие зубных отложений, удаление молочных зубов с резорбированными корнями, лечение заболеваний и травматических повреждений слизистой оболочки не менее чем за 3—4 нед до костной пластики;
Немаловажным является и лечение после реконструктивно-восста-новительных операций, которое предусматривает:
3—6 мес; 5) диспансерное наблюдение до окончания роста костей лицевого скелета с ортодонтической коррек цией состояния зубов, протезирова нием, в том числе с опорой на имп- лантаты после 16—18-летнего воз раста. Реабилитация детей после резекции верхней челюсти. При удалении новообразований костей лицевого скелета в области средней зоны лица образуются сложные дефекты, которые могут включать в себя ана-томо-функциональное объединение трех комплексов: носоверхнечелю-стного, ротовой полости и полости глазницы. Основная цель реабилитации детей с дефектами средней зоны лица — восстановление анатомо-функциональных взаимоотношений между этими тремя комплексами. Однако сложный рельеф средней зоны лица, ограниченные возможности использования пластического материала являются основными проблемами при реконструкции костей этой зоны. При удалении опухолей верхней челюсти выполняют резекцию альвеолярного отростка или тела челюсти с опухолью единым блоком. Дефекты челюстей могут сочетаться с нарушением целостности носоверхнечелюстного и глазничного комплексов. В зависимости от объема удаленных тканей дефекты костей верхней челюсти укрывают оставшимся мягкотканным компонентом или выполняют дефект тампоном. Дальнейшая реабилитация таких пациентов заключается в раннем протезировании. Раннее зубочелюстное протезирование преследует цели: а) формирование будущего протезного ложа; б) предсказуемое формирование рубцов; в) профилактику вторичных деформаций костей лица, зубных рядов; г) предупреждение нарушений речи и жевания; д) восстановление взаимоотношений между носоверхнечелюстным комплексом, ротовой полостью и полостью глазницы. Протезирование осуществляют съемным пластиночным протезом с кламмерной фиксацией. После эпителизации раны вначале изготавливают фиксирующуюся часть съемного протеза вместе с зубами, затем обтурационную часть. Пациент пользуется таким протезом в течение 3—6 мес. Периодически (1 раз в месяц) проводят осмотр полости рта и коррекцию протеза. Через 3—6 мес назначают этапное отдаленное протезирование. Диспансерное наблюдение у хирурга и ортодонта обязательны. С ростом костей лицевого скелета проводят этапное повторное протезирование. Раннее и отдаленное многоэтапное протезирование дефектов в области верхней челюсти восстанавливает функции жевания, глотания, дыхания, речи и анатомо-функцио-нальные взаимоотношения между носоверхнечелюстным комплексом, ротовой полостью и полостью глазницы. Дальнейшая реабилитация пациентов зависит от возраста и выбора оптимального оперативного вмешательства. Контурную пласти- 501 ку проводят с учетом клинико-фун-кциональных и эстетических предпосылок. Реабилитация детей после удаления опухолей нижней челюсти. Дефекты нижней челюсти вызывают нарушения функции жевания, мимики, речи, дыхания, моральные страдания больных и их близких, поэтому их возмещение после удаления новообразований является важной задачей детской челюст-но-лицевой хирургии и должно проводиться как первичная операция, т.е. после удаления опухолей дефекты должны быть возмещены трансплантатами различного вида. Одной из наиболее актуальных проблем, возникающих при лечении таких больных, является выбор пластического материала с учетом множественных морфофункциона-льных особенностей детского организма. Трансплантат должен быть механически стабильным, малотоксичным, биосовместимым, обладать остеоинтегративными и остеоин-дуктивными свойствами, способностью активно перестраиваться, позволять воспроизводить форму и размеры возмещаемого фрагмента, доступностью в получении и хранении. Костная пластика нижней челюсти у детей эффективна и оправдана в любом возрасте, но требует различной степени гиперкоррекции трансплантата. Таким способом создается запас «роста» на стороне дефекта. При реконструкции нижней челюсти в растущем организме немаловажными становятся выбор метода пластики, планирование ее последовательности, объем, этап-ность с учетом этиологии и патогенеза заболевания в полном соответствии с анатомо-функциональными особенностями развития ребенка, хронологического и биологического возраста. Применяются аллогенные и комбинированные аутоаллогенные трансплантаты, аутотрансплантаты, комбинированные, лиофилизиро-ванные, формалинизированные ал-лотрансплантаты в сочетании с деминерализованным матриксом и гидроксиапатитом, аутотрансплантаты на сосудистом анастомозе, эндопротезы. Костная пластика аллогенными тканями. В последние десятилетия в детской челюстно-лицевой хирургии широко используются ал-лотрансплантаты, стерилизованные и консервированные различными способами, полученные от специального донора. В настоящее время применяют лиофилизирован-ные, замороженные, формалинизированные и деминерализованные аллогенные ткани. Резекция челюсти может быть сегментированной или с экзартику-ляцией. При доброкачественных новообразованиях следует сохранить не измененные опухолевым процессом надкостницу и ВНЧС. У детей до 10—12-летнего возраста целесообразно использовать монолитные кортикальные трансплантаты, а после 12 лет — аналогичные (из нижней челюсти). Образовавшееся сообщение раны с полостью рта тщательно ушивают минимум двумя рядами швов долго рассасывающимся материалом типа «Vicryl», «PGA Resorba» и др. Оставшийся фрагмент нижней челюсти устанавливают при помощи заранее изготовленного позиционера в положение просчитанной гиперкоррекции и проводят жесткую иммобилизацию. Рану обрабатывают антисептиками и антибиотиками. Операционный стол и операционное поле перекрывают, хирургическая бригада меняет медицинские халаты и перчатки. Затем подготавливают воспринимающее ложе для трансплантатов. Для этой цели фрезой с охлаждением снимают наружную кортикальную пластинку со стороны дефекта на расстоянии 1 — 1,5 см, подгоняют ее по размеру дефекта и воспринимающих транс- плантат площадок. В трансплантате формируют зеркальное отображение воспринимающей площадки донорского ложа. Фиксацию трансплантата осуществляют при помощи титановых саморезов, винтов или мини-пластин и саморезов. Если резекция челюсти сопровождается отслойкой жевательных мышц, то их подшивают к краю трансплантата. Для улучшения ос-теоинтегративных свойств аллот-рансплантата в детской челюстно-лицевой хирургии применяют комбинированные ткани — алло-генный материал в сочетании с гидроксиапатитом. После фиксации аллогенного трансплантата фрагменты деминерализованной костной ткани укладывают вдоль трансплантата и фиксируют резорбируе-мым материалом. Образовавшиеся промежутки заполняют гранулами гидроксиапатита. Рану послойно ушивают, оставляя в ней резиновый выпускник, накладывают асептическую повязку. В последние годы аллогенные ткани применяют реже из-за опасности переноса реципиенту инфекции (СПИД, гепатит и др.). Костная пластика аутотрансплан-татом. В последнее десятилетие при реконструкции нижней челюсти в детской челюстно-лицевой хирургии шире применяют аутотрансплантаты. Первичная костная пластика аутотрансплантатами в детском возрасте показана после резекции нижней челюсти по поводу Доброкачественных новообразований, когда имеется достаточно мягких тканей и слизистой оболочки полости рта для свободного укрытия трансплантата. Для этой цели используют материал гребешка подвздошной кости, ребра, трансплантат из малоберцовой кости на сосудистом анастомозе и др. Костно-хрящевой фрагмент реберного трансплантата чаще применяют при пластике дистальных отделов нижней челюсти. При не- благоприятных условиях воспринимающего ложа, особенно при повторных восстановительных операциях, когда имеется недостаток мягких тканей, слизистой оболочки полости рта, альтернативным является применение васкуляризиро-ванного аутотрансплантата на сосудистом анастомозе из малоберцовой кости у детей не ранее 12 лет. В более младшем возрасте при невозможности проведения первичной костной пластики в области дефекта оставляют проводники из титановой макропластины и др. Операцию выполняют две бригады хирургов. При отсроченной костной пластике успех операции во многом зависит от правильно сформированного воспринимающего ложа. Рану необходимо максимально освободить от рубцов, склерозированной костной ткани на концах фрагментов нижней челюсти, сформировать воспринимающее мягко-тканное ложе. Фрагменты нижней челюсти при помощи назубного ре-тейнера фиксируют в положении гиперкоррекции к верхней челюсти при помощи резиновых колец или лигатурной проволоки. Фрагменты между собой объединяют изогнутой по форме и размеру микроплатой и замеряют линейкой длину дефекта. Одномоментно вторая бригада готовит доступ к донорскому участку и по размеру проводит забор ткани. Наиболее часто в детской челюстно-лицевой хирургии для реконструкций нижней челюсти используют гребешок подвздошной кости. В зависимости от формы и размера участок гребешка можно взять вместе с хрящевой частью края гребня. Иногда хрящевой край оставляют, а забор производят фрагментарно в виде окошка. Для этой цели при помощи режущей фрезы и изогнутого долота с охлаждением выпиливают участок гребешка. Костные края сглаживают, гемостаз прово- 503 дят методом сдавливания костных краев раны, иногда с помощью воска. Рану послойно ушивают, дренируют при помощи резинового выпускника или активного дренажа. Пациенту назначают постельный режим в течение 4—6 дней. Полученный трансплантат подгоняют к воспринимающему ложу. Нередко донорский участок фраг-ментируется на 2—3 фрагмента с целью воссоздать сложную необходимую форму дефекта нижней челюсти. Фрагменты укладывают в воспринимающее ложе и фиксируют шурупами к мини-пластине. Участки контакта фрагментов плотно заполняют губчатым веществом кости. Окончательную фиксацию фрагментов проводят наложением второй мини-пластины. Рану послойно ушивают, дренируют. Костно-хрящевой реберный трансплантат. Реберный трансплантат у детей довольно легко расщепляется, и фиксацию шурупами и мини-пластинами нужно проводить без применения силовых воздействий во избежание разволокнения и размоз-жения фрагментов ребра в области прилегания. Костная пластика комбинированными трансплантатами. При отсроченной и повторной костной пластике всегда создаются неблагоприятные условия со стороны воспринимающего ложа, а частота осложнений достигает 42,4—60 %, что связано с особенностями восприни- мающего ложа и проявлениями биологической активности аллотранс-плантата. Процессы рассасывания трансплантата происходят значительно быстрее костеобразования, поэтому целесообразно использовать комбинированные трансплантаты. Так, в детской челюстно-лицевой хирургии при неблагоприятных условиях воспринимающего ложа аллогенные ткани сочетают с гид-роксиапатитом и деминерализованным костным матриксом. Особенности оперативного вмешательства заключаются в сложности формирования воспринимающего ложа для трансплантата. При больших дефектах, когда невозможно получить достаточное количество пластического материала у детей, и при воссоздании сложной анатомической формы целесообразно применять комбинированные аутоаллогенные материалы. Для костной пластики дефектов дисталь-ных отделов нижней челюсти, особенно мыщелкового отростка, кроме реберно-хрящевых аутотранс-плантатов, ортотопических алло-генных трансплантатов в последнее время применяют эндопротезы из композитных, утлепластиковых материалов и др. Все реабилитационные мероприятия должны иметь комплексный характер, проводиться планово, последовательно в рамках диспансерного регламента. |
