Стоматология детского возраста. Коллектив
 Скачать 8.94 Mb. Скачать 8.94 Mb.
|
|
Рис. 12.14. Артериовенозные коммуникации. Ортопантомо-грамма. бородочной-подъязычной мышц). Другие артерии могут достигать зоны поражения через нижнечелюстное отверстие с контралатераль-ной стороны, проходя через передний отдел нижней челюсти. Основным источником кровоснабжения АВК верхней челюсти является верхнечелюстная артерия. Уже в начальных отделах верхнечелюстная артерия увеличена в диаметре, извита и в толще кости сливается в конгломерат деформированных сосудов без четких границ. Другими источниками кровоснабжения зоны поражения верхней челюсти чаще всего служит лицевая артерия, которая отдает свои диста-льные ветви в зону поражения (рис. 12.15, г). Наиболее эффективным методом лечения АВК ЧЛО у детей, разработанным в последние годы на кафедрах детской хирургии МГМСУ и детской челюстно-лицевой хирургии РГМУ, является сочетание эн-доваскулярной окклюзии (эмболи-зации) с внутрикостным введением жидкого биополимерного клея. Этот метод основан на ограничении притока крови и перестройке гемодинамики в сочетании с закрытием костных полостей и последу^ ющей репарации, что дает стойкий лечебный эффект. Дети с сосудистыми новообразованиями должны лечиться в специализированных детских челюстно-лицевых стоматологических подразделениях поликлиники и стационара. Лечение необходимо начинать 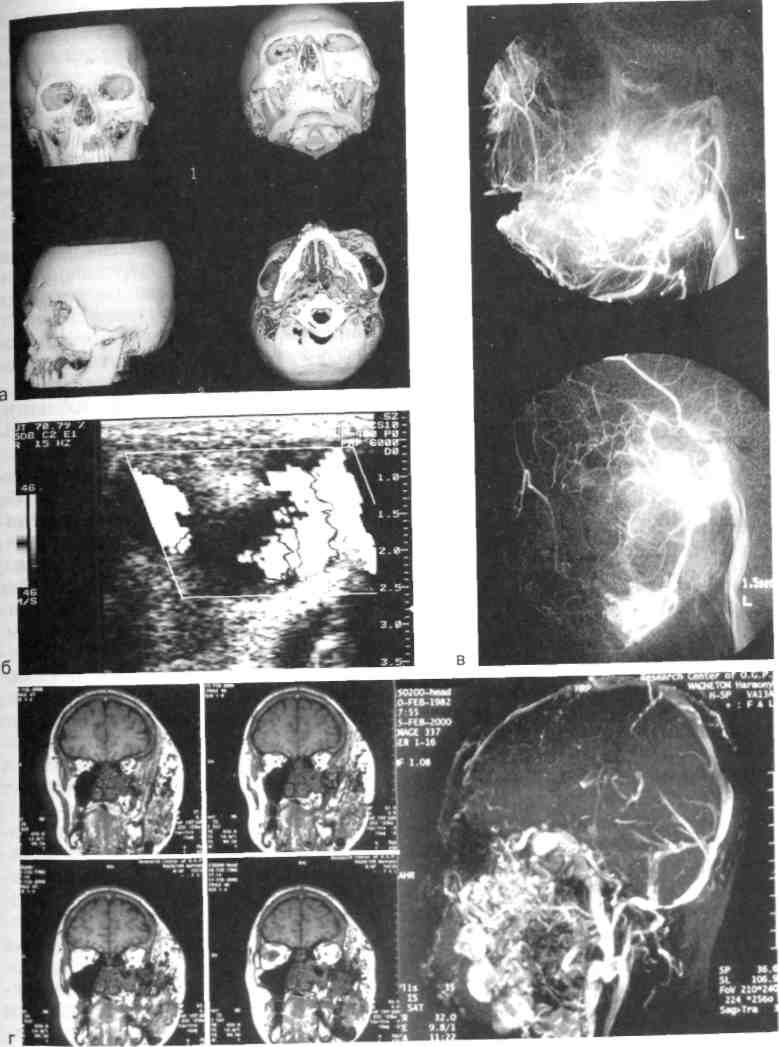 Рис. 12.15. Артериовенозные коммуникации. а - КТ в формате 3D костей лицевого скелета; б - УЗИ с допплерографией; в - ангио- грамма; г — МРТ мягких тканей головы. 4SS  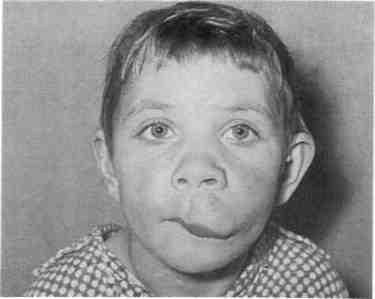 Рис. 12.16. Капиллярная лимфангиома верхней губы. сразу после обнаружения гемангио-мы (недоношенность не является противопоказанием). Лечение и реабилитацию проводят в условиях диспансеризации (см. Диспансеризация детского населения у стоматолога). 12.2.4. Лимфангиома Среди новообразований и опухолей лица, полости рта и шеи у детей лимфангиома занимает особое место, что обусловлено отсутствием единого мнения о ее происхождении, разнообразии клинических проявлений, различных по морфологической структуре и локализации лимфангиом, трудностями диагностики, отсутствием радикального способа лечения. Существует два мнения о происхождении лимфангиом: одни авторы относят эти опухоли к истинным, другие к порокам развития лимфатической системы. Подтверждением того, что лимфангиома возникает вследствие диз-эмбриогенеза лимфатической системы, является следующее: лимфангиома чаще всего бывает врожденной или проявляется вскоре после рождения, может сочетаться с другими врожденными пороками развития. Лимфангиомы могут воспаляться. Лимфангиома ЧЛО у детей составляет 6—9 % доброкачественных мягкотканных опухолей, среди сосудистых — 9—18 %. Лимфангиомы головы и шеи составляют 52—54 % всех лимфангиом, и у большинства детей (65—85 %) они проявляются при рождении или в первые месяцы жизни. Лимфангиомы по морфологическому строению бывают капиллярно-кавернозными, кавернозными, кистозными, кистозно-кавернозны-ми, по степени роста — ограниченными, диффузными, поверхностными, глубокими, по локализа- 456 ции — в области лица, шеи, полости рта [Фролова А.И., 1983]. Эта опухоль может локализоваться в одном анатомическом сегменте или распространяться на несколько соседних областей. На шее наиболее частой ее локализацией является поднижнечелюстная, позадиче-люстная и надключичная области, нередко с распространением на область лица, дна полости рта и языка. На лице она наиболее часто поражает верхнюю губу, щечную и околоушную области и нередко язык. Клиническая картина лимфангиомы у детей зависит от ее локализации, анатомо-топографических особенностей пораженной области, размера, распространения и гистологической структуры. Лимфангиома лица. При изолированном поражении верхней губы (рис. 12.16), как правило, определяется припухлость половины губы мягкой тестоватой консистенции, безболезненная при пальпации, без четких границ, распространяющаяся в область носогубной борозды, что вызывает сглаженность последней. При незначительном поражении увеличивается толщина губы, при более выраженном — заметно увеличение продольного и поперечного ее размеров. Красная кайма губы расширена, угол рта растянут и опущен. Основным клиническим (патогно-моничным) диагностическим признаком лимфангиомы считается наличие на слизистой оболочке полости рта, губы единичных или множественных пузырьков, наполненных прозрачным или кровянистым содержимым и рассеянных по поверхности слизистой оболочки губы или сгруппированных по линии смыкания губ (рис. 12.17). Лимфангиома щечной области представляет собой опухолевидную припухлость без четких границ, переходящую в неизмененные окружа^ ющие ткани, мягкой тестоватой консистенции, безболезненную при пальпации. При наличии крупных морфологических структур (кистоз-но-кавернозной формы) лимфангиома может контурироваться и выбухать кнаружи или в сторону преддверия полости рта. Цвет кожных покровов над новообразованием чаше всего не изменен. Однако возможен синеватый оттенок кожи за счет просвечивания содержимого поверхностно расположенных крупных полостей. При этом наблюдается симптом зыбления и возможна подчеркнутость сосудистого рисунка подкожных вен вследствие атрофии жировой клетчатки. На слизистой оболочке щеки имеются пузырьковые высыпания. Пузырьки лимфангиомы не всегда определяются одновременно с выявлением новообразования. Они могут появиться через некоторое время, даже через несколько лет после обнаружения лимфангиомы (при воспалении, после травмы или оперативного вмешательства). Возможно распространение опухоли щечной области и половины верхней губы на подглазничную область и боковую поверхность носа, вследствие чего возникает деформация половины кожно-хрящевого отдела носа со смещением крыла носа вниз. При поверхностном расположении лимфангиомы в околоушной области, в подкожной жировой клетчатке, над фасцией железы клиническая картина сходна с таковой при локализации опухоли в щечной области. При глубоком расположении лимфангиомы, под плотной фасцией околоушной слюнной железы, в толще железы или под железой, клинические проявления этой опухоли иные. Окраска кожных покровов над новообразованием не изменена, при пальпации определяется безболезненная, плотноэластичной консистенции припухлость, несколько контурируемая. 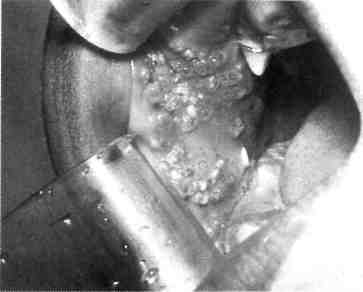 Рис. 12.17. Пузырьковые высыпания на слизистой оболочке щеки при лимфан-гиоме. Возможна локализация лимфангиомы в области глазницы, половины лица. В первом случае наблюдается утолщение век, особенно за счет диффузной припухлости, при пальпации тестоватой консистенции, без четких границ, безболезненная. Глазная щель сужена или полностью сомкнута, кожа век обычной окраски или с синюшным оттенком (рис. 12.18). По краю века, на конъюнктиве возможны пузырьковые высыпания с серозным или кровянистым содержимым, которые могут лопаться и кровоточить. При распространении лимфангиомы на ретробуль- 4<;7 Рис. 12.18. Лимфангиома глазницы. 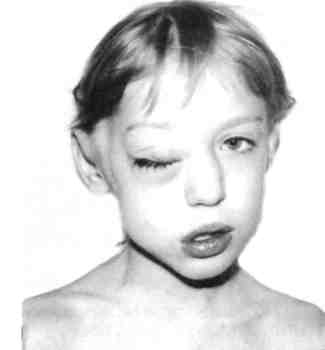 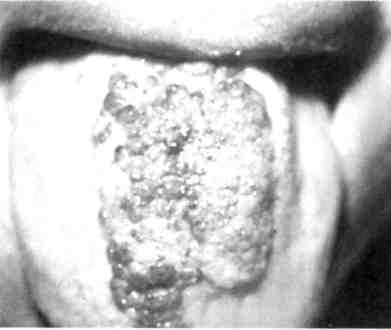 Рис. 12.19. Поверхностная лимфангиома языка. барную область появляется экзофтальм со снижением или полной потерей зрения. Как правило, наблюдаются изменения слизистой оболочки задней трети твердого и мягкого неба соответственно стороне поражения. Клинические проявления лим-фангиомы половины лица те же, что и при изолированном поражении этих областей. Вследствие длительного давления новообразования появляется вторичная деформация костей лицевого скелета, проявля- ющаяся главным образом в виде сужения зубной дуги верхней или нижней челюсти (в зависимости от локализации опухоли). Лимфангиома языка бывает поверхностной (рис. 12.19) и диффузной. Поверхностная форма подразделяется на распространенную и ограниченную, характеризуется наличием множественных мелких пузырьков на слизистой оболочке спинки языка. При распространенной поверхностной лимфангиоме языка наблюдаются пузырьковые высыпания на всей слизистой оболочке спинки языка, при ограниченной форме пузырьки сгруппированы, иногда возвышаются над окружающей неизмененной слизистой оболочкой, образуя ограниченный «узел» в средней или задней трети спинки языка. При воспалении или травме возникает кровоизлияние в пузырьки, некоторые из них лопаются, кровоточат, затем появляется белесоватый фибринозный налет. При диффузной лимфангиоме языка наблюдается поражение слизистой оболочки мышц языка, что приводит к макроглоссии различной степени выраженности. Возможно одностороннее поражение, четко ограниченное срединной бороздой, но чаще бывает поражение всего языка. Язык увеличен, передняя треть его колбообразно утолщена. При выраженной макроглоссии язык не умещается в полости рта, выступает между зубами и губами, губы сомкнуты с напряжением или рот вынужденно открыт. Изменения на слизистой оболочке при диффузной лимфангиоме языка типичны и аналогичны признакам поверхностной лимфангиомы. Koj личество пузырьков на слизистой оболочке языка может быть различным и нестабильным. Пузырьковые высыпания на слизистой оболочке не всегда появляются одновременно с обнаружением макроглоссии, могут впервые возникать при воспалении лимфангиомы, после травмы или операции (частичной резекции языка). Диффузная лимфангиома языка с выраженной макро-глоссией всегда приводит к формированию открытого прикуса с контактом зубов-антагонистов в области моляров, а иногда и с полным отсутствием контакта зубов верхней и нижней челюстей. У этих детей наблюдаются чрезмерное развитие подбородочного отдела нижней челюсти, увеличение угла между ветвью и телом, удлинение переднего отдела нижней челюсти. Нарушение прикуса и макроглоссия вызывают функциональные нарушения жевания, дыхания, речи. Проявления лимфангиомы шеи не отличаются большим разнообразием и зависят от морфологической структуры опухоли. При кавернозной форме определяется тестоватая припухлость мягких тканей без четких границ, со сглаженностью естественных складок. Кожные покровы обычной окраски, неподвижны над новообразованием, возможна выраженность сосудистого рисунка подкожных вен (при атрофии подкожной клетчатки). При кистозной или кистозно-ка-вернозной форме опухоли припухлость мягких тканей относительно ограничена, округлой или овальной формы, несколько контурируется и выбухает кнаружи. Кожные покровы над опухолью обычной окраски или с синеватым оттенком за счет просвечивания содержимого поверхностно расположенных кистозных полостей. Выражен симптом зыбле-ния. Диффузная лимфангиома шеи может распространяться на подъязычную область с одновременным поражением языка. Клиническая картина воспаления лимфангиомы. Воспаление лимфангиомы лица, полости рта и шеи чаще возникает у детей в возрасте 3—7 и 7—12 лет в осенне-весеннее время, совпадая с периодами острых респираторных и инфекционных заболеваний. Такое воспаление может наблюдаться также после травмы или обострения хронических форм пульпита и периодонтита, тонзиллита или другого процесса в зеве и носоглотке. При обследовании детей с невыявленной причиной воспаления лимфангиомы были получены данные [Матюнин В.В., 1993; Гургенадзе А.П., 1997], указывающие на сочетанную патологию ЧЛО с воспалительными и функциональными нарушениями желудочно-кишечного тракта, что подтверждено эндоскопическим и гистологическим методами исследованиями. В случаях неясной причины воспаления опухоли следует помнить о возможном обострении гастрита, гастродуоденита, дуоденита, проктосигмоидита, которые не всегда сопровождаются какими-либо жалобами, характерными для этих заболеваний желудочно-кишечного тракта. Воспаления лимфангиомы у детей носят рецидивирующий характер и бывают различной степени выраженности. При незначительных местных проявлениях, когда воспаление продолжается несколько дней, общее состояние ребенка изменяется незначительно. При выраженных местных проявлениях воспаления обширных опухолей лица и шеи общее состояние ребенка изменяется — появляются симптомы интоксикации организма. В периферической крови увеличивается лейкоцитоз, наблюдаются значительный сдвиг формулы белой крови влево, повышение СОЭ. При длительно протекающем и часто рецидивирующем воспалении может развиваться картина анемии, у детей грудного возраста могут быть симптомы нефропатии с появлением в моче белка, форменных элементов крови. л 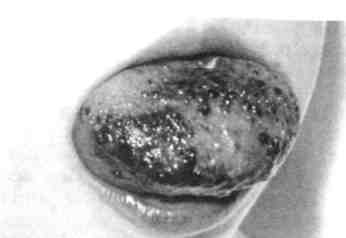 * . Рис. 12.20. Лимфангиома языка и дна полости рта. Стадия воспаления. Воспаление глубоких обширных лимфангиом шеи может сопровождаться функциональными расстройствами дыхания и глотания за счет механического сдавления верхних дыхательных путей и глотки и требует неотложной терапии с целью профилактики бронхолегочных осложнений. Часто повторяющиеся воспаления диффузной лимфангио-мы языка, особенно в сочетании с лимфангиомой шеи и дна полости рта, вызывают длительнее нарушение приема пищи с последующим возможным развитием дистрофии и рахита. Местные симптомы воспаления кавернозных, кавернозно-кистоз-ных лимфангиом — увеличение новообразования и появление воспалительного инфильтрата в мягких тканях пораженной области. В стадии выраженного воспаления возможны гиперемия и напряженность кожи, болезненность при пальпации. У детей при воспалении лим-фангиомы перехода серозного экссудата в гнойный не происходит. Воспаления диффузной лимфан-гиомы языка всегда сопровождаются значительным увеличением языка — язык не умещается во рту и ребенок вынужден держать рот постоянно открытым. На слизистой оболочке языка множество пузырьков с кровянистым содержимым. Пузырьки могут вскрываться с ис- 46П течением лимфы или крови и образованием трещин, белесовато-желтых или кровянистых корок (рис. 12.20). При тяжелой форме воспаления диффузной лимфангиомы языка наблюдаются внутримышечное кровоизлияние, воспалительная инфильтрация всего языка, язык при этом может приобретать синюшно-багровую окраску. Диагностика лимфангиом лица, полости рта и шеи основывается на совокупности данных анамнеза, клинического исследования, при необходимости — данных УЗИ и в особо затрудненных случаях на основании гистологического исследования. Для выявления поражения желудочно-кишечного тракта проводят эндоскопическое исследование. Лимфангиому верхней губы дифференцируют от синдрома Мель-керссона—Розенталя, который проявляется стойкими отеками верхней губы невоспалительного характера, рецидивирующим параличом лицевого нерва и складчатостью языка (два последних симптома бывают не всегда). При синдроме Мелькерссо-на—Розенталя, как правило, отмечается поражение всей верхней губы, а при лимфангиоме обычно только одной ее половины. При синдроме Мелькерссона—Розенталя губа хоботообразно утолщена, выпячена, край ее вывернут кнаружи, умеренно напряжен. Отечная ткань эластична, при надавливании в отличие от обычного отека углубления не остаются. Слизистая оболочка губы гладкая, суховатая, напряжена, в области красной каймы возможны поперечные трещины. Диагноз подтверждается типичной для синдрома Мелькерссона—Розенталя морфологической картиной (наличие эпи-телиоидных гранулем, отека субму-козного и пограничного мышечного слоя, полнокровие сосудов с пери-васкулярной диффузной лейкоцитарной инфильтрацией). Особую сложность в раннем детском возрасте представляет дифференциальная диагностика лимфангиомы с нейрофиброматозом, который так же проявляется при рождении или в первые месяцы жизни ребенка. Клинически диффузная форма нейрофиброматоза представляет собой припухлость без четких границ, переходящую в окружающие здоровые ткани, безболезненную или слабоболезненную при пальпации. Однако в отличие от лимфангиомы ткани при нейрофибро-матозе более плотные на ощупь. При нейрофиброматозе могут определяться поверхностно расположенные отдельные узлы плотноэла-стической консистенции, что совпадает с локализацией утолщенных нервных стволов или отдельных не-врином. В полости рта на стороне поражения выявляются типичные для нейрофиброматоза изменения: утолщение или чрезмерное развитие альвеолярного отростка и тела челюсти, макродентия, раннее прорезывание зубов на стороне поражения. У детей старше 3—4 лет одним из симптомов при нейрофиброматозе может быть наличие пигментных пятен на коже цвета «кофе с молоком» в области поражения или в любом другом месте. В период воспаления лимфангиомы (рис. 12.21) дифференциальную диагностику проводят с острыми воспалительными процессами, и она должна быть основана на тщательном анализе анамнеза, динамики развития заболевания и его клинических проявлений. В зависимости от локализации ограниченной лимфангиомы шеи опухоль дифференцируют от врожденной срединной или боковой кисты шеи, при лимфангиоме дна полости рта — от дермоидной кисты подъязычной области, ретенционной кисты подъязычной слюнной железы и обязательно от кавернозной гемангиомы, венозной дисплазии и артериовенозных коммуникаций. 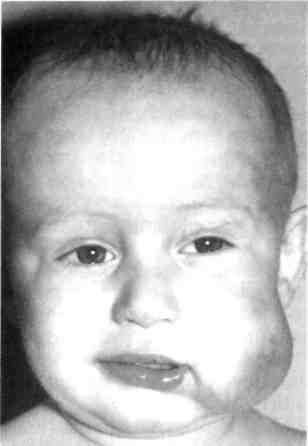 Рис. 12.21. Лимфангиома щечной и околоушно-жевательной областей. Стадия воспаления. В диагностике этого типа лимфангиом часто помогают УЗИ (по показаниям с допплерографией), иногда пункция новообразования. Прозрачное содержимое янтарного цвета получить можно при кистоз-ной или кистозно-кавернозной лимфангиоме лишь в тех случаях, когда она не воспалялась. При воспалении, травмах и эрозии кровеносных сосудов, проходящих в толще этой опухоли, содержимое кист становится кровянистым, что затрудняет дифференциальную диагностику от гемангиом и венозной дисплазии. При других формах лимфангиом диагностическая пункция не дает ожидаемых результатов. При локализации лимфангиомы на передней поверхности шеи дифференциальная диагностика проводится с врожденной кистой щито-язычного протока (врожденной срединной кистой шеи). Врожденные срединные кисты шеи связаны с подъязычной костью (срединные кисты шеи имеют четкие границы, 461 при отсутствии воспаления легко подвижны во всех участках, кроме подъязычной кости, в пунктате выделяется густое белковое содержимое, напоминающее белок куриного яйца и содержащее клетки плоского эпителия). Врожденные боковые кисты шеи чаще локализуются глубоко и преимущественно располагаются в сонном или боковом треугольнике шеи. Они не вызывают атрофии окружающей клетчатки, мышц и кожи. Пунктат содержит густую белковую жидкость, иногда со скоплением жирового детрита и клетками многослойного плоского, цилиндрического или мерцательного эпителия. Дифференциальная диагностика лимфангиомы с дермоидной кистой дна полости рта основывается на том, что последняя имеет ограниченную округлую форму с четкими границами, хорошо контурируется, может располагаться в подъязычной или в подподбородочной области или, раздвигая мышцы дна полости рта, определяется одновременно в той и другой области. Дер-моидная киста смещается за счет сокращения мышц дна полости рта. В пунктате — салоподобное содержимое, иногда с холестеатомными массами, клетками многослойного, плоского, ороговевающего эпителия. Лимфангиому дна полости рта необходимо дифференцировать от ретенционной кисты подъязычной слюнной железы. Такая киста имеет тонкую оболочку, покрытую слизистой оболочкой рта. В отличие от границ лимфангиомы границы кисты легко и четко определяются. Эти кисты часто вскрываются с истечением содержимого в рот, при этом значительно уменьшаясь или полностью исчезая. Затем кисты медленно или быстро вновь увеличиваются, что может повторяться многократно. В пунктате ретенционной кисты выявляется слюна. 462 Дифференциальная диагностика лимфангиом с гемангиомой основана на отсутствии типичных симптомов, характерных для последнего новообразования (изменение окраски кожи и слизистой оболочке за счет сильно расширенных кровеносных сосудов, при поверхностных гемангиомах). При геман-гиоме, венозной дисплазии и арте-риовенозных коммуникациях измененные в цвете участки кожи и слизистой оболочки бледнеют при надавливании, выражен симптом наполнения и сдавливания, при пункции в шприц свободно поступает кровь. Для уточнения диагноза и дифференциальной диагностики лимфангиомы с другими заболеваниями и врожденными пороками развития ЧЛО, для выявления степени распространенности и взаимоотношения с жизненно важными органами шеи и дальнейшего планирования объема и тактики хирургического лечения необходимо использовать УЗИ. Метод эхографии не-инвазивен, достаточно прост и информативен, что имеет большое значение при работе с детьми. При подозрении на наличие сосудистой опухоли необходимо провести эхо-допплерографию с целью установления интенсивности и скорости кровотока. Лимфангиому языка необходимо дифференцировать от нейрофибро-матоза, при котором изменения структуры слизистой оболочки спинки языка выявляются как плотные, несколько большие по размеру, чем пузырьки при лим-фангиоме, образования и представляют собой не что иное, как увеличенные грибовидные сосочки. При локализации ограниченной лимфангиомы в области корня языка следует проводить ее дифферен^ циальную диагностику с дистопией доли или всей щитовидной железы. При такой локализации этой опухоли окончательный диагноз у всех больных должен ставиться только после консультации эндокринолога сканирования области расположения щитовидной железы и определения ее функции. Дифференциальная диагностика лимфангиомы языка от воспаленной язычной миндалины основана на том, что последняя представляет собою скопление лимфоидной ткани, покрытой неизмененной слизистой оболочкой, и имеет дольчатое строение. В сомнительных случаях окончательный диагноз может быть установлен только после морфологического исследования новообразования. Лечение. Многообразие клинического проявления лимфангиомы, длительность течения заболевания, деформации лицевого скелета — все это диктует организацию комплексного лечения детей с участием многих детских специалистов. Хирургический метод является ведущим методом лечения лимфангиом лица, полости рта и шеи. Принцип хирургического лечения —- радикальное удаление новообразования неосуществим при расположении этой опухоли на лице и языке и возможен только при ограниченных формах. Объем оперативного вмешательства зависит от степени выраженности опухоли в пораженной области. Проведение хирургического лечения при обширных лимфангиомах лица и шеи целесообразно в возрасте старше 1 года. После воспаления опухоли ее удаление следует осуществлять не ранее чем через 3—4 нед после клинического выздоровления ребенка. |
