Струков Патологическая анатомия. Литература для студентов медицинских институтов А. И. Струков В. В. Серов Патологическая анатомия Издание второе
 Скачать 16.97 Mb. Скачать 16.97 Mb.
|
|
Этиология и патогенез. Брюшной тиф вызывается брюшнотифозной палоч- кой (Эберт, 1880; Таффки, 1884), или Salmonella typhi. Источником заражения 455 является больной человек или бациллоноситель, в выделениях которого (кал. моча, пот) содержатся микробы. Заражение происходит при попадании возбу- дителя через рот в пищеварительный тракт. Инкубационный период продол- жается 10—14 дней. В нижнем отделе тонкой кишки бактерии размножаются, выделяют эндотоксины. Из кишки по лимфатическим путям они поступают в групповые лимфатические фолликулы (так называемые пейеровы бляшки) и солитарные фолликулы, а затем в регионарные лимфатические узлы. Пре- одолев лимфатический барьер, возбудитель поступает в кровь. Развивается бактериемия, особенно отчетливо выраженная в течение 1-й недели болез- ни, когда брюшнотифозную палочку можно выделить из крови (гемокульту- ра). С бактериемией связаны генерализация инфекта и становление иммуните- та. Начиная со 2-й недели с помощью реакции агглютинации (реакция Видаля) в крови определяются антитела. С бактериемией связана и элимина- ция возбудителя, который со 2-й недели болезни выделяется с потом, моло- ком (у лактирующих женщин), мочой, калом, желчью. В этот период больной особенно заразен. В желчных путях (желчи) бактерии брюшного тифа находят наиболее благоприятные условия существования и усиленно размножаются (бактериохолия). Выделяясь с желчью в просвет тонкой кишки, бактерии вызывают гиперергическую реакцию в сенсибилизированных при первой встрече (заражение) и генерализации инфекта (бактериемия) групповых лим- фатических и солитарных фолликулах. Эта реакция завершается некрозом лимфатического аппарата кишки. При экспериментальном брюшном тифе (сальмонеллезе) прослежен путь проникновения возбудителя в стенку кишки. Доказаны цитолитический эффект сальмонелл в отношении микро- ворсинок кишечного эпителия, интерцеллюлярный путь миграции в слизистой оболочке, устано- влен характер контакта возбудителя с лимфоидными элементами кишки, тип сосудистой и кле- точной (фагоцитоз) реакции. Патологическая анатомия. Изменения при брюшном тифе делят на местные и общие. Местные изменения возникают в слизистой оболочке и лимфатиче- ском аппарате — групповых лимфатических и солитарных фолликулах кишеч- ника. В тех случаях, когда они преобладают в тонкой кишке, говорят об илеотифе, в толстой кишке — о колотифе, в тонкой и толстой кишках — об илеоколотифе. Однако наиболее характерные изменения развиваются в пейеровых бляшках подвздошной кишки (илеотиф). Эти изменения про- ходят пять стадий (периодов): мозговидного набухания, некроза, образования язв, чистых язв и заживления. Каждая стадия занимает примерно неделю болезни. Первая стадия характеризуется мозговидным набуханием групповых фолликулов, которые увеличиваются, выступают над поверх- ностью слизистой оболочки, на их поверхности образуются борозды и изви- лины, что напоминает поверхность мозга (рис. 328). На разрезе они серо- красные, сочные. В основе мозговидного набухания лежит пролиферация моноцитов гистиоцитов и ретикулярных клеток, которые вытесняют лимфо- циты. Эти клетки выходят за пределы групповых фолликулов и слизистой оболочки, проникают в мышечный слой и достигают иногда серозного покро- ва. Многие из пролиферирующих клеток, особенно моноциты, превращают- ся в макрофаги (большие клетки со светлой цитоплазмой), фагоцитирующие брюшнотифозные палочки. Такие макрофаги называют брюшноти- фозными клетками. Брюшнотифозные клетки образуют скопления, или брюшнотифозные гранулемы (рис. 329). Аналогичные изменения развиваются в солитарных фолликулах. Мозго- видное набухание групповых и солитарных фолликулов сочетается с явления- ми катарального энтерита. 456 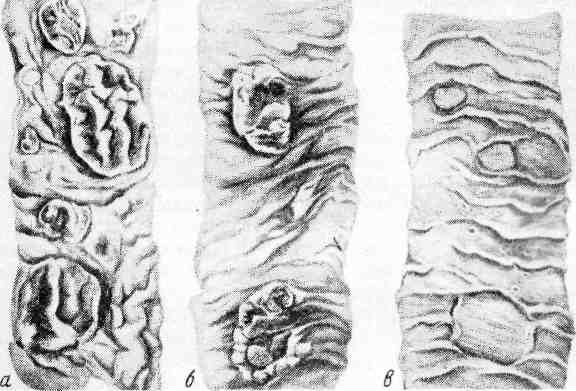 Рис. 328. Брюшной тиф. а — мозговидное набухание групповых фолликулов (так называемых пейеровых бляшек); б— некроз группо- вых фолликулов; в — чистые язвы. Во второй стадии находят некроз групповых фолликулов, в основе которого лежит некроз брюшнотифозных гранулем. Некроз на- чинается в поверхностных слоях групповых фолликулов и постепенно углу- бляется, достигая иногда мышечного слоя и даже брюшины. Вокруг некроти- ческих масс возникает демаркационное воспаление. Омертвевшая ткань бляшки имбибируется желчью и приобретает зеленоватую окраску. Такие же изменения наблюдаются и в солитарных фолликулах. В интрамуральных не- рвных ганглиях отмечаются дистрофические изменения нервных клеток и волокон. Третья стадия характеризуется образованием язв в результате секвестрации и отторжения некротических масс. Раньше всего язвы появляют- ся в нижнем отрезке подвздошной кишки, затем в вышележащих отделах. С отторжением некротических масс связана опасность внутрикишечных кро- вотечений в этот период болезни; возможна и перфорация стенки кишки.  Четвертая стадия- стадия чистых язв, ко- торые имеют характерный вид: расположены по длиннику киш- ки, края ровные, слегка закру- гленные, дно образовано мы- шечным слоем, реже серозной оболочкой. В этой стадии ве- лика опасность перфорации стенки кишки. В пятой стадии проис- ходит заживление язв и Рис. 329. Брюшной тиф. Гранулема из крупных макрофагальных (брюшно- тифозных) клеток при мозговидном набухании групповых фолликулов. 457 на их месте возникают нежные рубчики. Ткань бляшки частично или пол- ностью восстанавливается и становится лишь слегка пигментированной. Разграничение местных (кишечных) изменений при брюшном тифе на ста- дии условно, так как нередко можно видеть одновременно сочетание измене- ний, характерных для двух — трех стадий. Чем проксимальнее расположены изменения, тем они «моложе», чем дистальнее, ближе к илеоцекальному углу, тем «старее». Таким образом, судить на основании патологоанатомических данных о стадии брюшного тифа следует по наиболее «старым» изменениям, наблюдаемым в нижнем отделе подвздошной кишки. В лимфатических узлах брыжейки, особенно илеоцекального угла, отмечаются изменения, развивающиеся в той же последовательности, что и в лимфатическом аппарате кишки. Сначала они увеличиваются за счет полно- кровия, пролиферации моноцитарных фагоцитов и ретикулярных клеток, вы- тесняющих лимфоциты. Затем появляются брюшнотифозные гранулемы, про- исходит их некроз, организация и петрификация некротических масс. Общие изменения при брюшном тифе имеют как типичные только для него признаки, так и характерные для любого инфекционного заболева- ния. К первым относятся сыпь, образование брюшнотифозных гранулем в разных органах, ко вторым — гиперпластические процессы в органах лимфатической системы и дистрофические изменения в паренхиматозных органах. Брюшнотифозная сыпь появляется на 7 — 11-й день болезни на ко- же туловища, прежде всего на животе. Она имеет розеоло-папулезный харак- тер, слегка возвышается над поверхностью кожи и исчезает при давлении. Ги- стологически главным образом в сосочковом слое кожи находят гиперемию сосудов, лимфоидные воспалительные инфильтраты; эпидермис разрыхлен, с явлениями гиперкератоза (в экзантеме можно обнаружить брюшнотифозные палочки). Пролиферация моноцитов и гистиоцитов с пре- вращением ихв макрофаги и образованием брюшноти- фозных гранулем выражена в селезенке, лимфатических узлах, костном мозге, легких, желчном пузыре, почках. Иногда характерные кишечные изменения при брюшном тифе уступают внекишечным гра- нулематозным изменениям, причем из внекишечных очагов поражения высеваются брюшноти- фозные палочки. Если эти специфические для брюшного тифа изменения доминируют в легких и развивается своеобразная брюшнотифозная пневмония, говорят о пневмотифе (Ю. М. Ла- зовский), если они обнаруживаются в желчных путях при относительно интактном кишечни- ке,-о холанготифе (А. И. Абрикосов). Селезенка при брюшном тифе, как правило, увеличена в 3 — 4 раза, капсула напряжена, ткань темно-красного цвета, дает обильный соскоб пульпы. Отмечаются гиперплазия красной пульпы, пролиферация моноци- тарных элементов и ретикулярных клеток с образованием брюшнотифозных гранулем. В миокарде, печени, п о ч к а х находят дистрофические изме- нения. В ряде случаев развивается холецистит. Среди кишечных осложнений наиболее часты и опасны внутикишечное кровотечение и прободение язвы. Кровотечение возникает обычно на 3-й неделе и может быть смертельным. Прободение язвы обнаруживается чаще на 4-й неделе болезни. В таких случаях находят проникновение брюшно- тифозных гранулем в глубокие отделы мышечного слоя кишки и некроз до- стигает брюшины. Прободение язвы ведет к перитониту. Причиной его могут быть также некротические изменения (некроз брюшнотифозных грану- лем) брыжеечных лимфатических узлов и надрыв капсулы селезенки (при расположении некротизирующихся брюшнотифозных гранулем под капсулой). 458 Среди внекишечных осложнений наибольшее значение имеют: пневмония, гнойный перихондрит гортани, восковидные некрозы прямых мышц живота, остеомиелит, внутримышечные абсцессы. Пневмония обычно вызывается пневмококком, стафилококком (брюш- нотифозная пневмония наблюдается редко). Это очаговая пневмония с пора- жением нижних долей. Гнойный перихондрит гортани с разви- тием пролежней у входа в пищевод возникает у ослабленных больных. Восковидный некроз прямых мышц живота — довольно частая наход- ка. Гнойный остеомиелит и внутримышечные абсцессы — поздние осложнения брюшного тифа. Брюшнотифозный сепсис встречается редко, при этом местные (кишечные) изменения могут отсутствовать (typhus sine typho). Смерть больных брюшным тифом наступает обычно от осложнений (вну- трикишечное кровотечение, перитонит, пневмония, сепсис),инф.-токс. шок САЛЬМОНЕЛЛЕЗЫ Сальмонеллезы — кишечные инфекции, вызываемые сальмонеллами; относятся к антропозоонозам и встречаются как у человека, так и у многих животных. Этиология и патогенез. Среди сальмонелл наибольшее значение в патоло- гии человека имеют Salmonella typhimurium, Salmonella enteritidis (Gartneri) и Salmonella cholerae suis. Патогенез в значительной мере определяется особен- ностями возбудителя, количеством эндотоксина, освобождающегося при рас- паде сальмонелл в кишечнике. Инфекция передается пищевым путем. В одних случаях развиваются острый гастроэнтерит, резкие сосудистые расстройства, коллапс; в других — сальмонеллез подобен брюшному тифу. Сальмонеллез мо- жет присоединиться к другим инфекциям (дизентерия, возвратный тиф) и утя- желять их течение. Патологическая анатомия. Различают три формы сальмонеллеза: инте- стинальную (токсическую), септическую и брюшнотифозную. Интестинальная форма развивается обычно при пищевом отра- влении. Для нее характерна картина острейшего гастроэнтерита, приводящего к резкому обезвоживанию организама. Заболевание сходно с хо- лерой, поэтому его называют «домашней холерой» (cholera nostras). Септическая форма отличается от интестинальной тем, что при не- значительно выраженных изменениях в тонкой кишке (гиперемия, отек, гипер- плазия лимфатического аппарата) имеется гематогенная генерализа- ция возбудителя с образованием во многих органах (легких, головном мозге) метастатических гнойников. Брюшнотифозная форма (паратифы А и В по старой терминоло- гии) напоминает брюшной тиф и вызывается Salmonella paratyphi А и Salmo- nella Schottmulleri. В кишечнике, лимфатических узлах, селезенке появляются изменения, сходные с наблюдающимися при брюшном тифе, но более слабо выражены. Поэтому кишечные осложнения (кровотечение, прободение язвы) встречаются редко. Осложнения при сальмонеллезах обычно имеют характер гнойного воспа- ления. ДИЗЕНТЕРИЯ Дизентерия (от греч. dys — расстройство и enteron — кишечник) пред- ставляет собой острое инфекционное заболевание с преимущественным пора- жением толстой кишки. 459 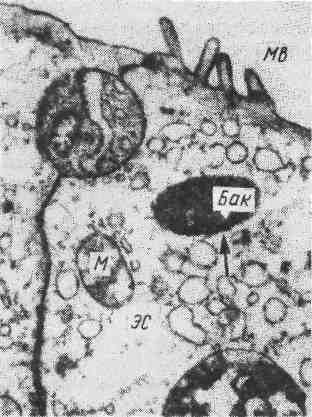 Рис. 330. Дизентерия. Шигелла (Бак) в эпителиаль- ной клетке кишки; клетка в состоянии глубокой дистро- фии; расширение и вакуолизация канальцев эндоплаз- матической сети (ЭС), деструкция митохондрий (М) и микроворсинок (Mв, х 8000 (по Такеуши и др.). Этиология и патогенез. Вызывается груп- пой родственных бактерий — шиглл (по имени описавшего их К. Шига в 1898 г., хотя еще в 1891 г. они были открыты А. В. Гри- горьевым). Путь заражения энтеральный. Бактерии попадают в организм с пищей или водой и находят наиболее благоприятные условия для своего развития в толстой киш- ке. Доказано, что местом жизнедеятельности и размножения шигелл является эпителий слизистой оболочки толстой кишки (рис. 330), где они недоступны для лейкоцитов, анти- тел, антибиотиков. Цитопатическим дей- ствием шигелл на клетки эпителия объясняет- ся деструкция и десквамация последних, развитие десквамативного катара тол- стой кишки в начальной стадии болезни. С высвобождением энтеротоксина при гибели эпителия осуществляется вазонейропаралитическое его действие (паралич кровеносных сосудов, повреждение интрамуральных нервных ган- глиев кишки). Деструкция эпителия слизистой оболочки и паралич крове- носных сосудов кишки, с которым связано усиление экссудации, определяют смену катара фибринозным воспалением и развитием язв при отторжении фи- бринозных пленок и некротических масс слизистой оболочки. Таким образом, характер морфологических изменений толстой кишки при дизентерии в значи- тельной мере объясняется как внутриэпителиальным обитанием шигелл, так и вазонейропаралитическим действием их токсина. Определенное значение имеет и возраст больного. Патологическая анатомия. При дизентерии наблюдаются изменения мест- ного и общего характера. 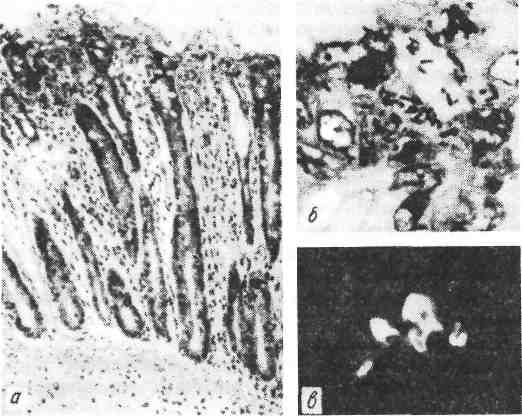 Рис. 331. Дизентерия. Ката- ральный колит (по М. В. Вой- но-Ясенецкому). а — десквамация покровного эпи- телия слизистой оболочки, кле- точная инфильтрация стромы; 6 - возбудители дизентерии Флекснера в эпителии слизистой оболочки: в — люминесценция возбудителей дизентерии после обработки срезов специфической сывороткой. 460  Рис. 332. Дифтеритический (а) и язвенный (б) колит при дизентерии. Местные изменения развиваются в слизистой оболочке толстой кишки, главным образом в прямой и сигмовидной. Степень этих изменений по направлению к слепой кишке убывает. Возникает колит, в развитии кото- рого различают четыре стадии: катарального.колита, фибринозного ко- лита, образования язв (язвенного колита) и заживления язв. Стадия катарального колиту характеризуется гиперемией и на- буханием слизистой оболочки кишки, в которой встречаются поверхностные участки некроза и кровоизлияния. Просвет кишки в связи со спазмом мышеч- ного слоя сужен. Микроскопически обнаруживаются слущивание эпителия, в цитоплазме которого находят шигеллы (рис. 331), гиперемию, отек, кро- воизлияния и очаги некроза слизистой оболочки, лейкоцитарные инфильтраты в строме. Продолжительность этой стадии 2 — 3 дня. В стадию фибринозного колита (крупозного, но чаще дифтери- тического), которая сменяет катар слизистой оболочки, на вершине ее складок и между складками появляется фибринозная пленка коричнево-зеленого цвета (рис. 332). Стенка кишки утолщена, просвет резко сужен. При гистологиче- ском исследовании виден проникающий на различную глубину некроз слизи- стой оболочки, некротические массы процизаны нитями фибрина. Слизистая оболочка по периферии некротических очагов, как и подслизистый слой, отеч- ны, инфильтрированы лейкоцитами, с фокусами геморрагии. В нервных при- борах кишки - подслизистом (так называемом мейсснеровом) и межмышеч- ном (так называемом аурбаховом) сплетениях - обнаруживаются дистрофиче- ские и некротические изменения (вакуолизация, кариолиз нервных клеток, распад нервных волокон с размножением леммоцитов). Продолжительность второй стадии 5—10 дней. Стадия образования язв, т. е., язвенного колита (см. рис. 332), появляется на 10-12-й день болезни. Язвы возникают, прежде всего в прямой и сигмовидной кишках в связи с отторжением фибринозных пленок и некротических масс, имеют неправильные очертания и разную глубину. 461 С образованием язв связана возможность кровотечения и перфорации стенки кишки. Стадия заживления язв характеризуется процессами регенерации и продолжается в течение 3 —4-й недели болезни. Дефекты слизистой оболоч- ки заполняются грануляционной тканью, которая созревает. В краях язв на- чинает пролиферировать эпителий, который со временем полностью покры- вает бывшие ранее дефекты. Скорость и полнота регенерации зависят от глубины и распространенности язвенных изменений. При незначительных де- фектах регенерация может быть полной; при глубокой и распространенной деструкции слизистой оболочки образуются рубцы, приводящие к сужению просвета кишки. Классическая схема стадийных изменений слизистой оболочки толстой кишки в ряде случаев нарушается. Иногда изменения могут ограничиваться только стадией катарального колита — к а та р а л ь н а я дизентерия (абортивная форма). У детей на фоне катарального воспаления слизистой оболочки могут возникать резкие изменения лимфатического аппарата кишки. Происходит гиперплазия клеток солитарных фолликулов, они увеличиваются в размерах и выступают над поверхностью слизистой оболочки (фоллику- лярный колит). В дальнейшем центральные участки фолликулов могут подвергнуться некрозу и гнойному расплавлению, на поверхности фолликулов появляются язвочки (фолликулярно-язвенный колит). При дифтеритическом воспалении некротические изменения могут прогрес- сировать; при присоединении анаэробной инфекции в таких случаях дизенте- рии развивается гангрена стенки кишки (гангренозныйколитпри ди- зентерии). Гангренозные формы дизентерии являются, видимо, проявле- нием гиперчувствительности. Об этом предположении свидетельствует фибри- ноидный некроз артерий стенки кишки. При дизентерийном язвенном колите возможно вялое течение репара- тивных процессов. Язвы плохо заживают, появляются псевдополипы слизи- стой оболочки. В таких случаях говорят о хронической дизентерии, хотя ряд исследователей понятие хронической дизентерии отвергают, считая такой колит постдизентерийным. Однако у таких больных из краев язв удает- ся высевать дизентерийные бактерии и обнаружить положительную реакцию агглютинации с дизентерийным антигеном. В регионарных лимфатических узлах при дизентерии возникает воспаление (лимфаденит) с явлениями миелоидной метаплазии. Общие изменения не имеют каких-либо характерных черт. В селе- зенке происходит гиперплазия лимфоидных клеток, она увеличивается, но незначительно. В сердце, как и в печени, часто наблюдается жировая дистрофия; в печени, кроме того, возможны мелкоочаговые некрозы. В почках нередко наблюдается некроз эпителия канальцев. При дизен- терии часто возникают нарушения минерального обмена, что ведет к появлению известковых метастазов, образованию микро- и макро- литов. Осложнения связаны прежде всего с язвенными изменениями толстой киш- ки. Это — п е рфо р а ци я (микроперфорация) язвы с развитием пара- проктита или перитонита, флегмона кишки, реже— внутри- кишечное кровотечение, рубцовые стенозы кишки. Среди внекишечных осложнений встречаются б р о н хо пневмония, пиелит и пиелонефрит, сер о з н ы е (токсические) артриты, пилефлебитиче- ские абсцессы печени, амилоидоз, интоксикация, истоще- ние. Смерть больных дизентерией наступает от кишечных или внекишечных осложнений. 462 ХОЛЕРА Холера (от choul ran — дурная болезнь, или греч. chole — желчь и rheo — течь) — острейшее инфекционное заболевание с преимущественным пораже- нием желудка и тонкой кишки. Холера относится к группе карантинных, или конвенционных, инфекций (холера, чума, натуральная оспа, острая желтая ли- хорадка) и чрезвычайно контагиозна. Это — строгий антропоноз. |
