Мурашко. Литература для студентов медицинских институтов В. В. Мурашко Е. Г. Шуганов А. В. Панченко Общий уход за больными
 Скачать 1.64 Mb. Скачать 1.64 Mb.
|
|
3—1102 33 С 9 ч 30 мин до 11 ч участвует в обходе врача, записывает лечебные назначения, докладывает лечащему врачу о состоянии больного за прошедшую смену. С 11 ч до 13 ч выполняет назначения врача: ухаживает за тяжелобольными, подготавливает больных к различным исследованиям и сопровождает их в диагностические кабинеты, накладывает компрессы и т. д. С 13 ч до 13 ч 30 мин раздает лекарства, делает необходимые инъекции больным. С 13 ч 30 мин до 14 ч 30 мин раздает обед и кормит тяжелобольных. С 14 ч 30 мин до 16 ч 30 мин, когда у больных послеобеденный отдых, проветривает палаты и следит за состоянием тяжелобольных, соблюдением тишины в отделении. С 16 ч 30 мин до 16 ч 50 мин производит передачу дежурства следующей смене. С 16 ч 50 мин до 17 ч 20 мин раздает термометры для измерения температуры тела, следит за правильностью термометрии, записывает полученные данные в температурный лист, проветривает палаты. С 17 ч 30 мин до 19 ч, когда происходит посещение больных родственниками, медицинская сестра находится на посту и контролирует содержимое передач. Медицинская сестра должна следить, чтобы посетители не утомляли больного разговорами, не нарушали порядок в отделении. С 19 ч до 19 ч 30 мин раздает лекарственные препараты, делает необходимые инъекции. С 19 ч 30 мин до 20 ч раздает пищу и кормит тяжелобольных. С 20 ч до 21 ч 30 мин выполняет врачебные назначения: ставит клизмы, банки, горчичники, накладывает компрессы, раздает лекарственные препараты, делает вечерние инъекции и т. д. С 21 ч 30 мин до 22 ч проводит вечерний туалет у тяжелобольных (подмывает их, перестилает постель, обрабатывает полость рта, уши, глаза и т. д.). В 22 ч гасит свет в палатах, укрывает больных, следит за тишиной в отделении. С 22 ч до 7 ч ежечасно делает обход отделения, наблюдает за сном больных, особенно тяжелобольных. В случае резкого ухудшения состояния больного оказывает необходимую помощь и вызывает врача. Одним из важных моментов в работе медицинской 3» сестры является передача дежурства. Она не имеет права покинуть свой пост, если не явилась смена. Медицинская сестра, пришедшая на смену, вместе с сестрой, окончившей работу, обходят палаты, проверяют санитарное состояние отделения, особое внимание уделяют тяжелобольным. Медицинская сестра, сдающая дежурство, сообщает об изменениях в состоянии у этих больных за истекшее дежурство, излагает объем назначенных и выполненных врачебных назначений, а также назначений, которые еще необходимо выполнить на предстоящем дежурстве. Сдающая дежурство медицинская сестра передает медицинской сестре, приступающей к дежурству: медицинский инструментарий (шприцы, термометры) и лекарственные препараты; 2) ключи от сейфа с лекарственными препаратами списка А и Б; 3) журнал учета и расходования наркотических средств, где обе медицинские сестры расписываются в сдаче и приеме наркотических препаратов; 4) журнал назначений, в котором выписаны из истории болезни больных назначенные им манипуляции, инъекции, лабораторные и инструментальные исследования; 5) журнал учета ядовитых и сильнодействующих препаратов; 6) журнал приема и передачи дежурств, где указывается общее число больных, их перемещения, число тяжелобольных и лихорадящих; срочные назначения; количество и техническое состояние медицинского инструментария и предметов ухода. В этом журнале обе медицинские сестры ставят свои подписи о приеме и сдаче дежурства. Утром перед сдачей дежурства медицинская сестра заполняет листок учета движения больных и коечного фонда стационара (форма 007у), эти данные старшая сестра дублирует в журнале поступления и выписки больных, в котором отмечают паспортные данные больного, диагноз, количество койко-дней, проведенных в стационаре, номер истории болезни и больничного листа. Утром медицинская сестра выписывает на основе врачебных предписаний требование на питание больных, т. е. порционник (форма 1—84), в двух экземплярах: для пищеблока и буфетной. Порционник содержит указание о числе больных на каждую диету и, кроме того, фамилии больных и наименование продуктов, выдаваемых дополнительно или на разгрузочный день. В каждом отделении ведутся журналы со списком больных, которым необходимо провести лабораторные или инструмен 3* 35 тальные методы исследований, а также нуждающимся в консультации различных специалистов (невропатолога, уролога, психиатра и т. д.). В стационаре на каждого больного заводится история болезни. Она состоит из: а) паспортной части; б) жалоб больного, анамнеза болезни и жизни; в) объективных данных; г) дневников; д) эпикриза; по окончании стационарного лечения больному на руки выдается выписка из истории болезни. В историю болезни вносят данные измерения температуры тела, пульса, частоты дыхания, артериального давления и диуреза, причем все эти данные графически изображаются в прилагаемом к истории болезни температурном листе. Результаты лабораторных, рентгенологических, электрокардиографических и других исследований должны быть вклеены в историю болезни медицинской сестрой в хронологическом порядке. История болезни хранится на посту. Категорически запрещается давать больному его историю болезни, сообщать данные результатов лабораторных исследований. Запомните! Основные виды сестринской медицинской документации: титульный лист истории болезьн, лист врачебных назначений, процедурный и температурный листы, порционник, журналы «Учета и расходования наркотических средств» и «Приема и сдачи дежурств». Ковтрольные вопросы Расскажите об устройстве и оборудовании сестринского поста в отделении. Какие санитарно-гигиенические требовании предъявляются к посту медицинской сестры? Перечислите основные виды медицинской документации. Расскажите о режиме работы сестринского поста в отделении. Назоиите правила работы и ведения медицинской документации. Кем и как осуществляется прием и сдача дежурств? ОРГАНИЗАЦИЯ РАБОТЫ, ОБОРУДОВАНИЕ, МЕДИЦИНСКАЯ ДОКУМЕНТАЦИЯ ПРОЦЕДУРНОГО КАБИНЕТА Процедурный кабинет — специальное помещение для проведения ряда медицински?: процедур, для которых необходимо соблюдение правил стерильности. В процедурном кабинете производятся венепункция для забора крови, инъекции, трансфузии, некоторые медицинские манипуляции (плевральная пункция, парацентез), а также определение группы крови и резус-фактора. 36 Процедурный кабинет имеется как в стационарах (больницах, клиниках, госпиталях), так и в амбулаториях (поликлиника, медико-санитарная часть). Под процедурный кабинет отводят светлую комнату площадью не менее 15 м2, хорошо освещенную й вентилируемую, оснащенную холодной и горячей водой. Стены и пол процедурного кабинета должны быть удобными для механической уборки. В каждом процедурном кабинете независимо от его размеров должна быть раковина, снабженная смесителями холодной и горячей воды. Раковину размещают ближе к входной двери. Рядом с раковиной ставят таз для замачивания использованных инструментов и стеклянную банку с перчатками, помещенными в раствор антисептика. В процедурном кабинете дважды производят ежедневную влажную уборку — перед началом работы и в конце рабочего дня, а в случае необходимости — текущую уборку. Раз в неделю проводят генеральную уборку процедурного кабинета с мытьем стен, пола, оборудования. В процедурном кабинете необходимо иметь следующее оборудование: шкаф или стол для хранения инструментов и медикаментов; стерилизационные коробки (биксы) со стерильным перевязочным материалом (бинты, вата и т. д.), шприцами, иглами и системами для внутривенных вливаний, с набором готовых стерильных инструментов для проведения парацеитеза, плевральной пункции; дезинфекционный кипятильник для инструментов и шприцев; дистиллятор; центрифугу настольную; бактерицидную лампу; штативы для длительных вливаний; штативы для чистых пробирок, используемых для забора крови; набор для определения группы крови; холодильник для хранения сывороток, крови и медикаментов; табуреты или винтовые стулья; стол.для медицинской документации; фартуки из пластика для предохранения одежды медицинского персонала; тазы эмалированные для замочки грязного инструментария и обработки рук; ведра для грязного материала с педалью и крышкой; деревянные подставки-скамейки; столик для проведения внутривенных инъекций и кушетку, обтянутую клеенкой; электроотсос. Рабочий день процедурной сестры начинается с осмотра и влажной уборки процедурного кабинета. Процедурная сестра проверяет, пользовался ли дежурный персонал кабинетом в ночное время. Использованный и загрязненный перевязочный материал она выбрасывает в 37 ведра для грязного материала, а использованный медицинский инструментарий, шприцы, капельницы моет. Затем производит влажную уборку помещения. После этого процедурная сестра одевает стерильный халат, тщательно прячет волосы под шапочку и производит обработку рук. Ставит кипятить инструменты, расставляет биксы со стерильным материалом и системами для внутривенных вливаний. Затем просматривает список больных, которым необходимо в этот день взять кровь, сделать внутривенные инъекции, поставить капельницы и устанавливает их очередность. Сначала необходимо произвести забор крови у больных для биохимических исследований, если это необходимо, определить группу крови, резус-фактор и т. д. После этого процедурная сестра производит назначенные врачом внутривенные вливания и осуществляет подготовку к внутривенным капельным вливаниям (заполняет систему для внутривенных вливаний нужными лекарственными препаратами и устанавливает ее на штативе) и лишь после этого ставит капельницы больным. В первую очередь по возможности обслуживаются тяжелобольные. При необходимости процедурная сестра готовит медицинский инструментарий для проведения торакоцентеза или парацентеза, ассистирует врачу при проведении данных медицинских манипуляций и следит при этом за состоянием больного. Пополняет запас лекарственных средств процедурного кабинета у старшей сестры. В конце рабочего дня производится влажная уборка процедурного кабинета. По окончании работы процедурная сестра включает бактерицидные лампы и уходит, закрыв процедурный кабинет на ключ. Ключи от процедурного кабинета должны храниться у дежурной сестры отделения. Таков порядок работы процедурного кабинета. В процедурном кабинете имеется следующая медицинская документация: контрольный журнал регистрации группы крови и резус-фактора; журнал регистрации переливания крови, плазмы; журнал учета кровезаменителей и белковых препаратов; журнал учета заборов крови для биохимических исследований; журнал учета внутривенных вливаний; журнал учета внутривенных капельных вливаний; 38 журнал регистрации заборов крови на реакцию Вассермана; журнал учета шприцев, игл и систем для внутривенных вливаний; тетрадь учета препаратов, применяемых при анафилактическом шоке; инструкции по оказанию доврачебной помощи при анафилактическом шоке и по санитарной обработке процедурного кабинета; таблица противоядий, применяемых при острых отравлениях; журнал регистрации генеральной уборки процедурного кабинета. Процедурную медицинскую сестру выбирают из числа наиболее опытных медицинских сестёр, она должна в совершенстве владеть техникой медицинских манипуляций, строго соблюдать правила личной гигиены и поддерживать на должном уровне санитарно-гигиеническое состояние процедурного кабинета. Ковтрольпые вопросы Перечислите манипуляции, выполняемые в процедурном кабинете. Из чего, складывается режим работы в процедурном кабинете? Какие санитарно-гигиенические требования предъявляются к процедурному кабинету и личной гигиене медицинской сестры, работающей в ием? Перечислите оборудование процедурного кабинета. Какие виды документации процедурного кабинета Вы знаете? Г л а в а 2 ЛИЧНАЯ ГИГИЕНА БОЛЬНОГО И ЕГО ПОЛОЖЕНИЕ В ПОСТЕЛИ Соблюдение правил личной гигиены, содержание в чистоте палаты и постели создают условия для скорейшего выздоровления больных и предупреждают развитие многих осложнений. Велика роль правильного ухода за больными. Адекватный уход являлся и является Залогом успеха лечения тяжелобольных. Чем тяжелее больной, тем сложнее за ним ухаживать, труднее выполнять любые манипуляции по уходу за полостью рта, ушами, глазами, носом и т. п. Необходимо четко знать методику манипуляций, освоить их выполнение. Запомните! Правильный уход за тяжелобольными — кратчайший путь к их выздоровлению. 39 УХОД ЗА ПОЛОСТЬЮ РТА Больные, находящиеся на общем режиме, ежедневно утром и вечером чистят зубь, а после приема пищи полоскают рот подсоленной водой ('/4 чайной ложки натрия хлорида на стакан воды). У тяжелобольных протирают 2 раза в день ротовую полость с помощью пинцета и ватного шарика, смоченного в 5% растворе борной кислоты или в 2% растворе н'атрия гидрокарбоната или просто в теплой кипяченой воде, протирают язык, губы и зубы. При протирании верхних коренных зубов нужно шпателем оттянуть щеки, чтобы не внести инфекцию в выводной проток околоушной железы. По этой же причине слизистую оболочку щек протирать не рекомендуется. Чтобы протереть язык, нужно его конец обернуть стерильной марлевой салфеткой, левой рукой вытянуть изо рта, а правой, используя влажный ватный шарик, зажатый пинцетом, снять налет с поверхности языка. После этой процедуры больной ополаскивает рот теплой водой. При наличии воспалительных изменений слизистой оболочки полости рта проводится дополнительно орошение рта антисептическими растворами (периоксида водорода — 1 чайная ложка на стакан воды; 2% раствором борной кислоты — 1 тайная ложка на стакан воды; фурацилина 1:5000 и др.). Орошение производится с помощью кружки Эсмарха, шприца Жане или резиновой груши. Грудь больного накрывают клеенкой, придают ему положение полусидя, в руках он держит почкообрагный лоток у подбородка для стекания промывной жидкости. Медицинская сестра, оттягивая шпателем поочередно то левую, то правую щеку, вводит наконечник и орошает полость рта. Кружка Эсмарха при этом должна находиться на 1 м выше головы больного. При орошении происходит вымывание частиц пищи. В случае если у больного развивается стоматит — воспаление слизистой оболочки рта, что проявляется в появлении кровоточивости десен, боли при приеме пищи, слюнотечении и т. д. — можно, кроме орошения, применять и аппликации. Аппликация — накладывание стерильных марлевых салфеток, смоченных в 0,1% растворе фурацилина на 4—5 мин. Можно применять аппликации с болеутоляющими средствами. Для ликвидации неприятного запаха изо рта его следует полоскать 1% раствором натрии хлорида, 2% раствором 40 натрия гидрокарбоната или зубным эликсиром (20 капель на стакан воды). С целью профилактики сухости губ и трещин в углах рта губы следует смазывать гигиенической помадой, вазелином или сливочным маслом. несколько раз в день. УХОД ЗА УШАМИ Больные на общем режиме во время ежедневного утреннего туалета самостоятельно моют уши. Больным на постельном режиме следует периодически проводить туалет наружных слуховых проходов с помощью ватной турунды после предварительного закапывания в ухо 3% раствора периоксида водорода. Для протирания уха пользуются тонкими зондами с винтовой нарезкой на конце. Наматывать вату на зонд необходимо туго, вату следует употреблять гигроскопическую, стерильную. Протирание уха производится следующим образом: левой рукой оттягивают ушную раковину кзади и кверху, а правой осторожно вводят зонд с навернутой на конце ватой в наружный слуховой проход и легкими вращениями зонда очищают его. Периодически следует протирать кожу задней поверхности ушной раковины, особенно у места ее перехода на область сосцевидного отростка, во избежание появления здесь воспалительных изменений. УХОД ЗА ПОЛОСТЬЮ НОСА Ходячие больные во время утреннего туалета самостоятельно осуществляют гигиенический уход за носом. Тяжелобольным, которые не в состоянии самостоятельно следить за гигиеной носа, необходимо ежедневно освобождать носовые ходы от образовавшихся корочек с помощью ватной турунды, смоченной вазелиновым маслом или глицерином. Для этого в носовые ходы вводят ватную турунду на 2—3 мин, после чего вращательными движениями вы-, таскивают ее и удаляют при этом корочки. УХОД ЗА ГЛАЗАМИ При появлении белых гноевидных выделений в уголках глаз больного медицинская сестра во время утреннего туалета смывает их стерильным марлевым тампо 41 ном, смоченным в 2% растворе борной кислоты. Движения тампона — от наружного края глаза к носу. С целью дезинфекции конъюнктивального мешка, удаления из него слизи, гноя и при оказании первой помощи в случаях ожогов химическими веществами производят промывание глаз. Глаза промывают изотоническим раствором натрия хлорида, растворами риванола 1:5000, калия перманганата 1:5000 или 2% раствором борной кислоты. Перед промыванием медицинская сестра обязательно моет руки. Голову лежащего больного слегка запрокидывают назад и с височной стороны подставляют лоток. Раздвинув оба века указательным и большим пальцами левой руки, глаз промывают струей раствора из стерильных ундинки или резинового баллончика, направляя струю от виска к носу. При промывании глаз нельзя касаться век и ресниц больного во избежание дополнительного инфицирования. УХОД ЗА КОЖЕЙ На кожные покровы постоянно выделяется секрет сальных и потовых желез. Вместе с кожным салом и потом на коже осаждаются микробы, пыль. Больные, находящиеся на общем режиме, если нет противопоказаний, моются в ванне или под душем не реже 1 раза в неделю. Больным, находящимся на строгом постельном режиме, медицинская сестра помогает умыться, поливая из кувшина над тазом или производит умывание с помощью мягкой губки, смоченной в теплой воде. У тяжелобольных, которые длительное время находятся на постельном режиме, могут наступить разнообразные нарушения состояния кожных покровов: гнойничковая сыпь, шелушение, опрелости, изъязвления, пролежни и т. д. Медицинская сестра ежедневно должна протирать кожу тяжелобольного ватным тампоном или концом полотенца, смоченного в теплой воде, или теплым камфорным спиртом, или раствором уксуса (1 столовая ложка на стакан воды), или разведенным водой этиловым спиртом (1:1). После обтирания насухо вытирают кожу. Лицо, шею, руки тяжелобольного моют ежедневно 2 раза в день теплой водой с помощью губки. Ноги и голову также моют в постели (рис. 2). Ноги следует мыть 2—3 раза в неделю в тазике, который ставят на кровать (рис. 2, а). Для стрижки ногтей у тяжелобольных используют маленькие ножницы. Стричь ногти 42   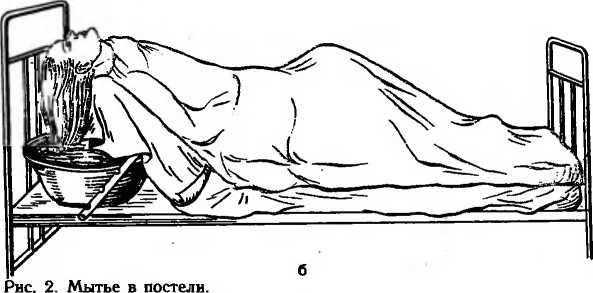 а — ног; б — головы. следует так, чтобы не поранить кожу. Больных, страдающих недержанием мочи и кала, а также тяжелобольных после каждого акта дефекации и мочеиспускания необходимо подмывать, так как загрязнение мочой и калом области паховых складок и промежности может привести к мацерации и воспалению кожи. Перед подмыванием под ягодицы лежащего больного подводят клеенку, а затем подкладывают судно. Больной сгибает колени и разводит ноги. На область половых органов из кружки Эсмарха или кувшина льют теплый (37— 38°С) антисептический раствор (слабый раствор калия перманганата или раствор фурацилина — 1:5000), а пинцетом или корнцангом с помощью ватного тампона протирают кожу в области половых органов. Движения тампона должны быть направлены от промежности к заднему проходу, с тем чтобы не занести инфекцию в мочеполовую систему. В таком же направлении протирают 43 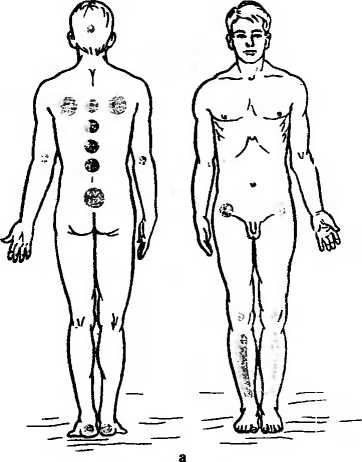 Рис. 3. Уход за кожей при наличии пролежней и их профилактика. а — характерная локализа- ция пролежней; б — проти- рание кожи дезинфицирую- щим раствором; в — пра- вильное положение подклад- ного круга. 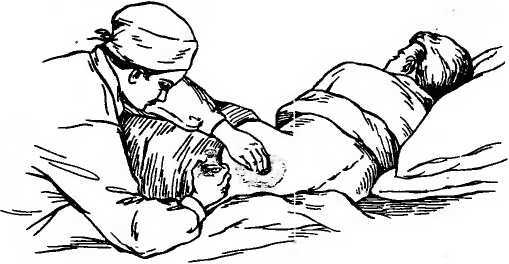 б кожу сухим тампоном. Если имеется опрелость в паховых складках — кожу смазывают вазелином. Помимо подмывания наружных половых органов, женщинам часто бывает необходимо спринцевание. Для этой цели используют кружку Эсмарха, которую подвешивают на 1 м выше кровати. Можно использовать слабый раствор калия перманганата, натрия гидрокарбоната (2 чайные ложки на 1 л воды) или лечебный раствор, назначенный врачом. После подмывания промежности медицинская сестра, раздвигая двумя пальцами левой руки половые губы, осторожно вводит в поло- 44  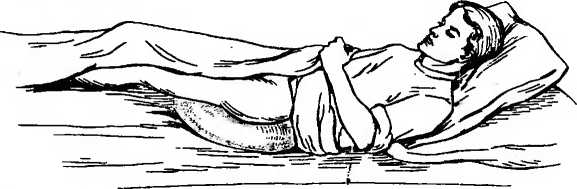 в вую щель на глубину 6—7 см влагалищный наконечник. Придерживая наконечник, открывает кран и регулирует скорость движения раствора. Вся система (кружка Эсмарха, резиновая трубка, кран и наконечник) обязательно стерилизуется перед каждым применением. Медицинская сестра работает в стерильных перчатках. Медицинская сестра утром и вечером причесывает больных, которые не могут делать это самостоятельно. Расческа должна быть индивидуальной. Раз в неделю голову моют в постели. Для этого под приподнятое изголовье кровати ставится тазик (рис. 2, б). Моют голову, поливая теплую воду из кувшина или кружки. Во время намыливания следует хорошо протереть кожу под волосами, после чего их ополаскивают и насухо вытирают, а затем расчесывают. После мытья головы женщине повязывают косынку, чтобы не допустить пере- охлажденид. Уход за кожей при наличии пролежней и их профилактика У ослабленных и истощенных больных нередко появляются пролежни, они образуются там, где кожа длительно сдавливается между костью и постелью — область крестца, лопаток, пятки и т. д. (рис. 3, а). Появлению пролежней способствует плохой уход за больными. Пролежни — дистрофические, язвенно-некротические изменения кожи, подкожной клетчатки и других мягких тканей, развивающиеся вследствие нарушения микроциркуляции. Первый признак пролежней — бледность кожи с последующим покраснением ее. Затем присоединяются 45 отечность, отслаивание эпидермиса с образованием пузырей. Развивается некроз (омертвение) не только мягких тканей, но и надкостницы. Присоединение инфекции может привести к развитию сепсиса и смерти больного. Надо знать меры профилактики пролежней: поворачивать больного на бок каждые 2 ч и оставлять в этом положении на несколько минут; следить за чистотой постельного и нательного белья, на нем не должно быть складок — для этого необходимо 2—3 раза в день перестилать постель больного; следить за чистотой кожных покровов больного, для этого обмывают места, где чаще образуются пролежни, теплой водой, а затем протирают эти места ватным тампоном, смоченным 10% раствором камфорного спирта, при этом вращательными движениями растирают кожу (рис. 3, б); кожу в местах мацерации обмывать холодной водой с мылом, протирать спиртом, а затем припудривать; под крестец и копчик подкладывать резиновый круг или резиновое судно, покрытое пеленкой, под пятки и локти подкладывать ватно-марлевые круги (рис. 3, в); при появлении первых признаков пролежней (покраснение кожи) 1—2 раза в день смазывать кожу 5— 10% раствором калия перманганата. При образовавшихся пролежнях необходимо провести их обработку концентрированным раствором калия перманганата, присыпать раны порошком сульфаниламида или смазать 2% спиртовым раствором бриллиантового зеленого, затем, если это возможно, наложить асептическую повязку. Можно наложить повязку с 10% стреп- тоцидовой мазью или 1 % сиктомициновой эмульсией. Когда некроз отграничивается, омертвевшие ткани удаляют, а рану закрывают салфеткой, смоченной 1% раствором калия перманганата, повязку меняют 3 раза в день. По мере очищения раны полностью переходят на мазевые повязки (мазь Вишневского, 1% синтомици- новую эмульсию и т. д.). Используют также мази, способствующие заживлению язв: солкосерил, апилак и т. д. Запомните! Для профилактики пролежней необходимо соблюдать чистоту кожи больного и его постели, избегать складок на простыни, подкладывать резиновый круг. Обмывать ежедневно кожные покровы разведенным уксусом, протирать 60% этиловым спиртом или камфорным спиртом. Смазывать подозрительные участки кожного покрова 5 или 10% раствором калия перманганата. 45 ПОЛОЖЕНИЕ БОЛЬНОГО В ПОСТЕЛИ Основным местом нахождения больного в стационаре является кровать. В зависимости от общего состояния больной принимает то или иное положение в постели. Запомните! Различают активное, пассивное и вынужденное положение. При активном положении больной может самостоятельно вставать с постели, сидеть и ходить. Надо помнить, что аетивное положение еще не говорит о легком течении заболевания. При пассивном положении больной лежит в постели, встать, повернуться, изменить положение тела самостоятельно не может. Чаще это больные в бессознательном состоянии или неврологические больные с двигательным параличом. Вынужденное положение больной принимает сам для облегчения своего состояния. Так, при резкой одышке больной находится в положении сидя, при воспалении плевры (плеврит) — на больном боку. Положение больного в постели может в известной мере характеризовать состояние больного. Для создания удобного положения больного в постели используют функциональную кровать. С помощью ручек, расположенных в головном и ножном концах кровати, можно придавать ему удобное функциональное положение, улучшающее функцию того или иного органа или системы. Например, при выраженной одышке приподнимают головной конец кровати, создавая больному полусидячее положение, и опускают его до горизонтального уровня при падении артериального давления, одновременно поднимая ножной конец кровати. Необходимо, чтобы постель была удобной и опрятной, сетка хорошо натянута, с ровной поверхностью. Поверх сетки кладут матрац с чехлом. У тяжелобольных, находящихся на постельном режиме, по всей ширине чехла под ягодичную область подкладывают клеенку, края которой фиксируют (пришивают или подгибают под матрац). Сверху матраца стелется простыня, которая по всей длине подворачивается под края матраца так, чтобы она не собиралась в складки. У больных, страдающих одышкой, под спину надо положить 2—3 хорошо взбитые подушки, подставить подголовник, если нет функциональной кровати. Если больной прислоняется к стене, то под спину подкладывают подушку, а под ноги ставят скамеечку. 47 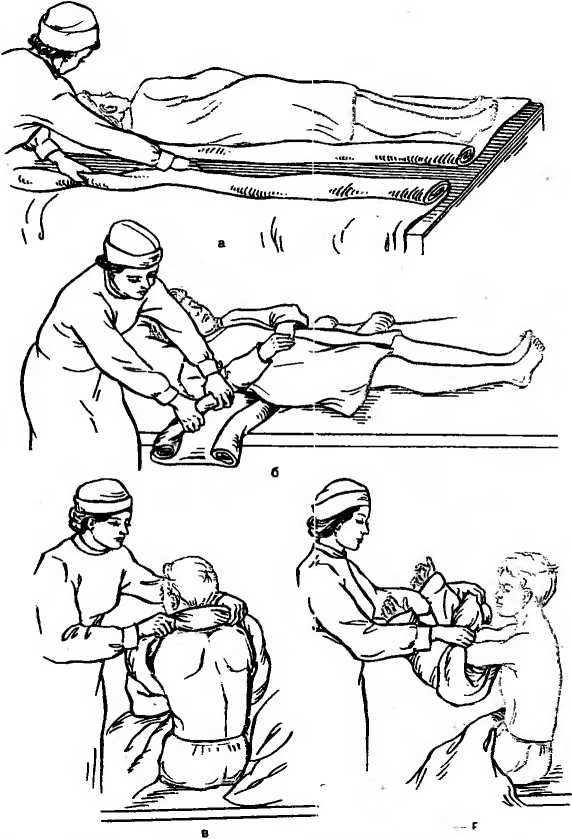 Рис. 4. Способы смены постельного белья и рубашки, а — первый способ; б — второй способ; в, г — смена рубашки. СМЕНА ПОСТЕЛЬНОГО И НАТЕЛЬНОГО БЕЛЬЯ Смена постельного и нательного белья в отделении проводится регулярно, не реже 1. раза в неделю, обычно после гигиенической ванны или душа. Постельное белье 48 у тяжелобольных необходимо перестилать ежедневно утром и на ночь. Простыни и наволочки на- постелях тяжелобольных не должны иметь швов, рубцов, застежек на стороне, обращенной к больному. Смена постельного белья у тяжелобольных должна проводиться с минимальной затратой сил больного (рис. 4). Если больному нельзя вставать, то сменить простыню можно следующим образом: подушку убирают, а больного поворачивают на бок лицом к краю кровати (рнс. 4, а); на освободившейся половине кровати, находящейся со стороны спины больного, скатывают грязную простыню в виде валика и на освободившееся место кладут чистую простыню, также наполовину скатанную валиком. Больного поворачивают на спину, а затем на другой бок и он оказывается таким образом на чистой простыне. Грязную простыню убирают, а чистую расправляют. Если больному нельзя двигаться, то его можно временно переложить на каталку и перестелить постель, либо, приподнимая верхнюю часть тела больного, скатывают валиком грязную простыню со стороны головного конца кровати до поясницы, подкладывая при этом на освободившееся место свежую. Затем, приподнимая таз больного, сдвигают грязную простыню, продолжая расправлять на ее месте чистую (рис. 4, б). При смене нательного белья у тяжелобольных следует подвести руки под крестец больного, взять руками край рубашки и осторожно подвести его к голове, затем поднять обе руки больного и скатанную у шеи рубашку перевести через голову больного. После этого снимают рукава. Одевают больного в обратном порядке; вначале надевают рукава, затем перекидывают рубашку через голову и расправляют под телом больного (рис. 4, в, г). Сменить рубашку у больного со строгим постельным режимом трудно, поэтому следует одевать на него рубашку в виде распашонки. Распашонку спускают с обоих плеч на спину, снимают с одной руки, а затем удаляют из-под тела и снимают с другой руки. Если у больного повреждена рука, то распашонку снимают с нее в последнюю очередь, а надевают в первую. ПРИМЕНЕНИЕ СУДЕН И МОЧЕПРИЕМНИКОВ Тяжелобольным при необходимости в постель подают подкладное судно. Судно может быть металлическим с эмалевым покрытием или резиновым. Прежде чем подать 4—1102 49 судно, медицинская сестра ополаскивает его теплой водой и оставляет в нем немногэ теплой воды. Левую руку подводит под крестец, помогал больному приподнять таз (ноги больного должны быть согнутыми в коленях), а правой рукой подводит судно под ягодицы больного, чтобы промежность оказалась над отверстием. После дефекации и мочеиспускания медицинская сестра подмывает больного, а содержимое судна выливает в унитаз и ополаскивает судно горячей водой, затем дезинфицирует его 10% раствором хлорамина. Резиновое судно применяется у ослабленных больных, а также при наличии пролежней и недержании мочи и кала. Для надувания резинового судна или круга используют ножной насос. При недержании мочи иль: при длительном дренаже мочевого пузыря применяют постоянные резиновые мочеприемники, которые крепятся с помощью тесемок с пряжками. Мочеприемники для мужчин и для женщин различаются по устройству воронки. У мужского мочеприемника имеется направленная кверху труба, у женского — в конце трубы воронка с отогнутыми краями, расположенная более горизонтально. Прежде чем подать больному мочеприемник, следует ополоснуть его теплой водой. Содержимое мочеприемника выливают и ополаскивают его теплой водой. Для удаления резкого аммиачного запаха мочи мочеприемник ополаскивают слабым раствором хлористоводородной кислоты. Для ослабленных больных, которые не могут вставать с постели, применяют постельные стеклянные мочеприемники (утки) емкостью в 1—2 л. Контрольные вопросы Перечислите основные требования к личной гигиене больного. Каковы особенности, ухода за тяжелобольными? Как осуществляется утренний туалет больного? В чем заключается ежедневнь й уход за кожей? Перечислите меры, необходимые для профилактики пролежней. Каким образом можно сменить постельное и нательное белье тяжелобольному? В чем заключается уход за волосами больного? Как правильно вымыть голову больного в постели? В чем заключается ежедневный туалет полости рта, ушей, носа и глаз у тяжелобольных? Какие меры необходимо принять при появлении пролежней у тяжелобольных? 50 Глава 3 ПИТАНИЕ БОЛЬНЫХ Рациональное, питание больного является одним из важнейших. условий правильного и эффективного ухода и имеет непосредственное лечебное значение. Диетология — учение о рациональном питании здорового и больного человека. Диета определяет режим питания, состав и количество пищи. Диетотерапия имеет целью восстановить нарушения в обмене веществ, воздействовать на болезненный процесс, исключить продукты, вредно влияющие на больные органы, и всем. этим, улучшить состояние больных. Важным элементом питания является режим, под которым следует понимать соблюдение диетических предписаний (столов), промежутков между отдельными приемами пищи; имеют значение также объем порций, вкусовые и физические свойства пищи. Температура горячих блюд должна быть около 60°С, а холодных 10—15°С. Не следует забывать о значении аппетита и всего того, что ему способствует. Немаловажное значение имеет эстетическое оформление блюд, сервировка стола, а также создание спокойной обстановки во время приема пищи. Столы в столовой должны быть рассчитаны на 2—4 человека, причем объединяют больных, находящихся на одной диете. Для различных категорий больных в нашей стране Институтом питания АМН СССР разработано 15 основных диет, называемых также столами. К каждой диете (лечебный стол) имеются лечебные показания, которые учитывает лечащий врач. Диета Г Показания: язвенная болезнь желудка и двенад цатиперстной кишки в период резкого обострения (в первые 8—10 дней обострения); острый гастрит и обострение хронического гастрита в первые 2 дня. Общая характеристика: резкое ограничение химических и механических раздражителей слизистой оболочки и рецепторного аппарата верхнего отдела желудочно-кишечного тракта; веществ, длительно задерживающихся в желудке, стимуляторов желудочной секреции. Прием пищи дробный 6—7 раз в сутки, поваренной соли до 8 г в сутки. Перечень рекомендуемых блюд: слизистые супы из круп (овсяная, перловая, рисовая, манная) с добавлением яячно-мо- лочной смеси, сливок, сливочного масла. Мясные в рыбные паровые суфле, пюре из нежирных сортов мяса, птица н рыба без фасций, сухожилий, кожи. Протертые каши из овсяной, манной, рисовой, 4* 51 гречневой круп с добавлением молока или сливок. Яйца всмятку, паровые омлеты, блюда из взбить» яичных белков. Кисели и желе из сладких сортов ягод и фруктов, сахар, мед, сладкие фрукты и игодные соки пополам с водой н сахаром. Молоко цельное, сгущенное, сливки, свежеприготовленный пресный творог. Чай с молоком некрепкий, отвар шиповника с сахаром. Масло сливочное и оливковое добавляются в готовые блюда. Запрещается: блюда н гарниры из овощей, грибы, хлеб и „ хлебобулочные изделия, молочнокислые продукты, пряности, закуски, кофе. Диета I . Показания: обос-ренне язвенной болезни желудка и двенадцатиперстной кишки (10—20-й день заболевания), острый гастрит (2—3-й день). Общая характеристика: умеренное по сравнению со столом 1амеханическое, химическое и термическое щажение. Прием пищи дробный 6—7 раз, поваренной соли до 8—10 г в сутки. Перечень рекомендуемых блюд: к продуктам диеты 1адобавляют сухари из белого хлеба высшего сорта, тонко нарезанные и неподрумяненные; нежирные сорт:: мяса, птицы и рыбы без сухожилий и кожи, рубленые парового приготовления или отварные в воде фрикадели, кнели и т. д. Диета №1. Показания: язвенная болезнь желудка и двенадцатиперстной кишки в период обострения без выраженных симптомов «раздраженного желудка»; хронический гастрит с сохраненной секрецией в период обострения. Общая характеристика: умеренное механическое и химическое щажение слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта, ограничение стимуляторов желудочной секре- пии и веществ, длительно задерживающихся в желудке. Прием пищи 5—6 раз, поваренной соли до 8—10 г в сутки. Перечень рекомендуемых блюд: хлеб пшеничный вчерашний, сухой бисквит. Супы на слизистом отваре с добавлением протертых вареных овощей й круп, яично-молочной смеси, сливок. Нежирные сорта рыбы, мяса и птицы в основном рубленые парового приготовления или отваренные в воде. Овощи в вареном и протертом виде (пюре, паровые суфле). Протертые каши (кроме пшенной) с добавлением молока или сливок, протертые паровые пудинги, отварная вермишель. Яйца всмятку, паровые омлеты, блюда из взбитых яичных белков (снежки, меренги).а Кисели, желе, муссы, протертые компоты из сладких сортов ягод и фруктовые и ягодные соки пополам с водой и сахаром, мед, варенье из сладких сортов ягод и фруктов, яблочный мармелад. Молоко цельное, сгущенное, сливки, свежая сметана, свежий нежирный творог. Чай некрепкий с молоком или сливками, отвар шиповника с сахаром. Масло сливочное л растительное (оливковое, подсолнечное) . Запрещаются: капуста белокочанная, репа, редька, брюква, редис, щавель, шпинат, лук, чеснок, грибы, бобовые, пряности и кофе. Диета М2. Показания: острые гастриты, энтериты и колиты в период реконвалесценции как переход к рациональному питанию; хронические гастриты с секреторной недостаточностью, энтериты, колиты в период стойкой ремиссии. Общая характеристика: диета физиологически полноценная с исключением продуктов и блюд, являющихся нагрузочными для желудочно-кишечного тракта, долго задерживающихся в желудке, трудно перевариваемых, но способствующая повышению желудочной 52 секреции. Прием пищи дробный 4—5 раз в сутки, поваренной соли до 15 г в сутки. Перечень рекомендуемых блюд: хлеб пшеничный вчерашний, 1—2 раза в неделю ограниченное количество несдобных булочек или печеных пирогов. Супы на обезжиренном мясном и рыбном бульоне с различными крупами (кроме пшена), вермишелью, овощами. Нежирные сорта мяса и птицы, отваренные куском или рубленые, жаренные без панировки и запеченные. Рыба нежирная куском рубленая, отварная, запеченная, жаренная без панировки. Овощи вареные, тушеные и запеченные кусочками, в ииде пюре, овощные запеканки. Рассыпчатые каши (кроме пшенной и перловой) на воде с добавлением молока. Яйца всмятку, паровые, запеченные и жареные омлеты, блюда из взбитых яичных белков. Кисели, компоты, желе, муссы из сладких сортов ягод и фруктов, в сыром виде сладкие сорта ягод и фруктов (клубника, земляника и т. д.), печеные яблоки, мармелад, сахар. Молоко пресное только в блюдах,, кисломолочные продукты (ацидофилин, кефир), творог свежий, некислый сырой и.запеченный, сметана свежая ие более 15 г иа блюдо. Зелень укропа, петрушки, корица, гвоздика, ваниль, в небольших количествах лавровый лист, душистый перец, соусы мясные, рыбные, сметанные и на овощном отваре. Чай, кофе с молоком или со сливками, черный кофе, отвар шиповника, черной смородины. Масло сливочное и подсолнечное. Запрещаются: бобовые и грибы. Диета М3. Показания: хронические заболевания кишечника с преобладанием запоров в период нерезкого обостоенни и ремиссии. Общая характеристика: увеличение в диете продуктов, богатых растительной клетчаткой и продуктом, усиливающих моторную функцию. Прием пищи 3 раза, поваренной соли до 12—15 г в сутки. Перечень рекомендуемых блюд: хлеб пшеничный из . муки грубого помола или с добавлением пшеничных отрубей, при хорошей переносимости разрешается черный хлеб (столовый, орловский, ржаной). Супы на некрепком обезжиренном мясном, рыбном бульонах, овощном наваре (преимущественно с овощами). Мясо нежирных сор- тои — говядина, телитина, курица и т. д. Нежирная рыба (судак, лещ, навага, треска, карп, щука и др.) отварная, паровая, заливная, куском, иногда в рубленом виде. Разнообразные овощи: сырые и вареные на гарниры, в виде салатов, овощных запеканок (свекла, морковь, помидоры, тыква и др.). Каши рассыпчатые (гречневая, перловая). Яйца всмятку или в.виде паровых омлетов, не более 2 штук в день. Свежие, спелые, сладкие фрукты и ягоды сырые и в блюдах в повышенном количестве. Молоко в блюдах и к чаю. Ацидофилин, кефир, .ряженка, простокваша и др. Сыр неострый. Чай, отвар шиповника, соки, фруктовые сладкие (особенно сливовый, абрикосовый), овощные (томатный, морковный и др.). Масло сливочное и оливковое в блюдах. Запрещаются: овощи, богатые эфирными маслами (репа,, редька, лук, чеснок, редис, а также грибы). Диета Л 4. Показания: острые и хронические заболевания кишечника в период профузных поносои и резко выраженных диспепсических явлений. Общая характеристика: резкое ограничение механических и химических раздражителей слизистой оболочки и рецёпторного аппарата желудочно-кишечного тракта с исключением продуктов и блюд, усиливающих моторную функцию кишечника. Прием пищи дробный 5—6 раз, поваренной соли 8—10 г в сутки. Перечень рекомендуемых блюд: сухари из высших сортов белого хлеба, тонко нарезанные. Супы на слабом обезжиренном 53 мясном или рыбном бульоне с добавлением слизистых отваров, паровых или сваренных в воде мясвых или рыбных кнелей, фрикаделей, яичных хлопьев. Паровые или сваренные в аоде мясные и рыбные котлеты, кнели, фрикадели, суфле из отварного мяса или рыбы. Мясо нежирное в рубленом виде, вареное нли паровое. Птица и рыба нежирная в натуральном виде или рубленая, вареная или паровая. Протертые каши на воде или обезжиренном мясном бульоне (рисовая, овсяная, гречневая, манная). Яиц (при хорошей переносимости) не более 2 штук в день в виде паровых омлетов. Кисели, желе из черники, черемухи, спелых груш и других ягод и фруктов, богатых дубильными веществами. Чай натуральный, кофе черный, какао иа воде, ствар шиповника, черники, черемухи. Ограничиваются: сахар до 4Э г, масло сливочное 40—50 г, сливки. Запрещаются: макаронные изделия, молоко, растительная клетчатка, соусы, пряности, закуски, соления, копчености, бобовые. Диета 5. Показания: хронические гепатиты' с доброкачественным и прогрессирующим течением и в стадии компенсации, цирроз печени в стадии компенсации; хронические холециститы, желчнокаменная болезнь. Острые гепатиты и холециститы в период выздоровления. Общая характеристика: максимальное щаженне печени. Исключаются сильные стимуляторы секреции желудка и поджелудочной железы (экстрактивные вещества, продукты, богатые эфирными маслами), жареные блюда, содержащие продукты неполного расщепления жира (акролеины и. альдегиды), тугоплазкие жиры, продукты, богатые холестерином, пуринами. Повышенное содержание углеводов. Прием пищи дробный 5—6 раз, поваренной солн 8—10 г в сутки. Перечень рекомендуемых блюд: хлеб вчерашний пшеничный и ржаной, сухарики, сухой бисквит. Супы на овощном отваре с различными крупами и овощами, молочные, фруктовые. Нежирные сорта мяса и птицы — отваренные, запеченные после отваривания. Рыба нежирная отварная или паровая, куском и рубленая. Овощи и зелень в сыром, отварном и печеном виде (салаты, винегреты), некислая квашеная капуста. Блюда из яичных белков (паровые и запеченные белковые омлеты, снежки, меренги). Различные сладкие сорта ягод и фруктов, свежие и сушеные, в натуральном виде и в блюдах. Сахар, мед, мармелад, зефир, ирцс, варенье, пастила. Молоко пресное в натуральном виде и в блюдах, кисломолочные напитки, творог свежий, сыр Яйца в блюдах. Чай и кофе некрепкие с молоком и без молока; фруктовые, ягодные, овощные соки, отвар шипоьника. Масло сливочное и растительное (не жарить, добавлять в готовые блюда). Запрещаются: репа, редька, редас, щавель, шпинат, лук, чеснок, грибы, пряности, какао. Диета М 5*. Показания: острые гепатиты и холециститы, обострения хронических гепатитов, холециститов и желчнокаменной болезни-с сопутствующими заболеваниями желудка, кишечника. Острый и хронический панкреатит. Общая характеристика: тэ же, что и прн диете № 5, но с механическим и химическим щажением желудка и кишечника. Перечень рекомендуемых блюд: хлеб пшеничный вчерашний, сухой бисквит. Супы на слизистом отваре с протертыми крупами и овощами с добавлением яично-молочной смеси и сливочного масла или на овощном отваре с хорошо разваренными крупами (рис, манная крупа) и мелко нашинкованными овощами (картофель, морковь, 54 кабачки и т. д.), вермишелью. Котлеты мясные паровые, суфле мясное. Рыба нежирная отварная, паровое суфле из нее. Овощи отварные, паровые, протертые. Различные каши (кроме пшенной и перловой) на воде и с добавлением молока. Белковые .омлеты паровые и запеченные, снежки, меренги. Кисели и протертые компоты, желе, муссы. Суфле из свежих и сухих сладких сортов ягод и фруктов, сахар, мед, печеные яблоки,, груши. Молоко только в блюдах, молочнокислые продукты и творог свежий. Чай и кофе с молоком, отвар шиповника, соки фруктовые и ягодные из сладких сортов ягод и фруктов пополам с горячей водой. Масло сливочное и растительное только в блюдах. Запрещаются: закуски, пряности, капуста, репа, редиска, щавель, шпинат, какао. Диета Мб. Показания: подагра, мочекислый диатез, окса- лурия. Общая характеристика: ограничение продуктов, богатых пуринами, щавелевой кислотой, кальцием, ограничение белков, жиров, углеводов. Прием пищи 3—4 раза, поваренной соли до 6—8 г. Перечень рекомендуемых блюд: нежирные говядина, баранина, свинина, рыба. Молоко, молочные и молочнокислые продукты, яйца не ограничиваются. Рекомендуется картофель, рис, макароны, блюда из круп, морковь, салат, дыня, огурцы, капуста, лук, томаты, фрукты (виноград, слива, иишня. груша, персики й т. д.), ягоды. Ограничивают: зеленый горошек, бобы, чечевица, щавель, Шпинат, салат, ревень, редис, грибы. Запрещаются: потроха (печень, почки, легкие, мозги), мясной навар, мясо молодых животных (баранина, телятина, цыплята, поросята), чай, кофе, какао, шоколад, острые сыры, консервы, колбасы. Диета М7. Показания: острый нефрит в период реконвалес- ценция, хронический нефрит с незначительными изменениями в осадке мочн. Общая характеристика: ограничение белка и поваренной соли до 3—5 г; жидкости до 800 мл — 1л; экстрактивных веществ, острых приправ. Пё-речень рекомендуемых блюд: хлеб белый и отрубной без соля, супы вегетарианские без соли с овощами и крупами. Нежирные сорта мяса и птицы. Рыба нежирная куском, рубленая, протертая, вареная. Овощи в натуральном, отварном виде, винегреты, салаты (без срли). Крупы и макаронные изделия в виде каш, п^дингои. Яйцо — одно в день. Фрукты и ягоды в любом виде, мед, сахар, варенье. Молоко и молочнокислые продукты, творог. Масло сливочное и растительное. О г р а н.и ч и в а ю т: сливки, сметану. Запрещаются: бобовые. Диета №7*. Показании: острый нефрит, обострение хронического нефрита с выраженными изменениями в осадке мочи. Общая характеристика: ограничение соли до 1—2 г и жидкости до .600—800 мл, белка, максимальная витаминизация диеты за счет введения фруктовых и овощных соков и добавлении витамина С. Перечень рекомендуемых блюд: те же продукты, что и при диете № 7, но мясо и рыбу ограничивают до 50 г в день. Запрещаются: супы. Диета №8. Показания: ожирение. Общая характеристика: ограничение энергетической ценности на 20—50% (в зависимости от степени ожирения и физической нагрузки) главным образом за счет углеводов и жиров при увеличении 55 количества белка. Огравичение повареннсй соли до 3—5 г и жидкости до 1 л. Прием пнщи 5—6 раз. Перечень рекомендуемых блюд: хлеб ржаной простой вчерашний — 100—150 г. Супы вегетарианские с овощами и крупами, мясные, рыбные;. Мясо, рыба, птица (нежирные) отварные (куском). Овощи (кабачки, тыква, свекла, капуста и т. Д.) с растительным маслом, гречвевая каша. Молоко н молочншмслые продукты (обезжиренные) . Фрукты и ягоды в сыром виде и соки из ннх. Чай, кофе. Ограничивают: сливочное масло, сметану, картофель. Запрещаются: вкусовые приправы. Диета Лк 9. Показания: сахарный диабет. Общая характеристика: диета с исключением водорастворимых углеводов, ограничением животных жиров. Диета способствует устранению варушений в обмене веществ, вызванных недостаточным количеством в организме инсулина. Прием пищи 4—5 раз, поваренной соли 12 г в сутки. Перечень рекомендуемых б'люд: хлеб ржаной простой формовой, печенье на ксилите. Супы иа овощном отваре с овощами н крупами. Каши гречневая, овсяная. Картофель, кабачки, огурцы и т. д. Яиц не более 2 штук в день. Нежирные сорта мяса, рыбы и птицы. Компот на ксилите, соки фруктовые и овощные, фрукты и ягоды (чернослив, абрикосы, арбузы, клубника, малина). Молоко цельное, сметана в блюдах. Масло сливочное в блюдах, подсолнечное и оливковое масло.. Сладости до 30—50 г в сутки (сахар заменяют сорбитом или лучше ксилитом). Ограничивают: бобовые, крупяные блюда, макароны. Диета Лк 10. Показания: обострение сердечно-сосудистых заболеваний с нарушевием кровообращения I—ПА степени (ревматизм в активной фазе, гипертоническая болезнь, ишемическая болезнь сердца и др.), заболевания почек и мочевыводящих путей без нарушения азотовыделительной функции почек. Общая характеристика: умеренное ограничение белков, жиров, углеводов в условиях режима с ограниченной подвижностью. Ограничение приема поваренной солн до 4—7 г (при норме для здорового организма 12—15 г), жидкости до 1—1,2 л, а при отеках — 0,8 л. Перечень рекомендуемых блюд: хлеб серый грубого помола, сухари. Супы крупяные, молочные, вегетарианские, борщи, нежирный мясной бульон 1 раз в неделю. Нежирные сорта мяса, птицы и рыбы в отварном и запеченном виде. Овсяная и гречневая каши, пудинги, запеканки. Белковый омлет. Овощные винегреты и салаты (кроме щавеля и грибов). Фрукты, ягоды, соки. Жиров в сутки до 50 г, из них 50% растительных. Сахара до 40 г в день. Некрепкий чай. Ограничивают: крепкий чай, кофе, какао, редьку, редис, чеснок, репчатый лук, бобовые. Запрещаются: жирные блюда из мяса, рыбы, сдобное тесто, мозги, почки, печень, ливерная колбаса, ссленые закуски, консервы, алкоголь, икра. Диета Лк 10*. Показания: сердечно-сосудистые заболевания с нарушением кровообращения II—III степени. Общая характеристика: резкое ограничение поваренной солн и свободной жидкости, исключение пищевых веществ и напитков, возбуждающих центральную нервную систему, деятельность сердца н раздражающих почки. Рекомендуется чередование диеты с разгрузочными днями: молочными, компотными, арбузными, фруктово-ягодными. Диета 10* назначается на ограниченное время, не более 4 нед. Перечень рекомендуемых блюд: разрешаются те же 56 продукты и блюда, что в диете № 10, но мясо и рыбу ограничивают до 50 г в день и дают только в вареном виде, овощи, фрукты — в вареном н протертом. Супы не дают. Запрещаются: острые н соленые блюда, крепкий чай и кофе, жирные и мучные блюда. Диета № 11. Показания: туберкулез легких, истощение и пониженная реактивность организма, в период реконвалесценции, после инфекционных заболеваний, анемия, различные нагноительные процессы. Прием пищи 5 раз, поваренной соли до 12—16 г. Общая характеристика: диета с повышенной энергетической ценностью, увеличением животных белков, липотропных веществ, кальция, фосфора и витаминов. Перечень рекомендуемых блюд: самые разнообразные продукты. Необходимо, чтобы не менее половины белка поступало из мяса, рыбы, творога, молока и ниц. Запрещается: мясо птицы (утки и гуся). Диета № 13. Показания: острые инфекционные заболевания, послеоперационный период (кроме полостных операций). Общая характеристика: ограничение белков, жиров, углеводов, химических и механических раздражителей слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта. Пища преимущественно жидкая с ограничением растительной клетчатки, молока, закусок. Прием пищи 6—8 раз в зависимости от состояния больного, малыми порциями, поваренной соли до 8 г. Перечень рекомендуемых блюд: хлеб белый и сухари. Мясной бульон, мясное суфле. Суп-шоре из мяса на слизистом отваре. Яйца всмятку, омлет. Каши протертые. Фруктовые, ягодные соки, морсы, кисели. Масло сливочное. Диета № 14. Показания: фосфатурии с образованием камней. Общая характеристика: содержание белков, жиров, углеводов в пределах физиологических норм потребности. В рацион включают продукты кислотной ориентации и резко ограничивают продукты щелочной ориентации и богатые кальцием; ограничивают пищевые вещества, возбуждающие нервную систему. Прием пищи 4 раза, поваренной соли до 15 г. Перечень рекомендуемых блюд: мясо, рыба, хлебные и крупяные продукты. Ограничивают: молоко и молочные продукты, овощи, острые закуски, пряности и др. Диета М 16. Показания: все заболевания при отсутствии показаний к назначению специальной диеты. Общая характеристика: физиологически полноценная диета с удвоенным количеством витаминов и исключением жирных мясных блюд. Прием пиши 4—5 раз, поваренной соли 12—15 г. Перечень рекомендуемых блюд: хлеб белый и ржаной. Самые различные супы (молочные на обезжиренном бульоне с крупами, овощами, вермишелью). Нежирные сорта мяса, птицы. Рыба всякая. Яйца и блюда из них. Различные крупы и макаронные изделия. Овощи и фрукты разные. Молоко и молочные продукты. Соусы и пряности разные. Чай, кофе, какао, фруктово-ягодные соки. Масло сливочное н растительное. Диета 0. Показания: назначается на 2—3дня после операций на желудочно-кишечном тракте; на легких, средостении, сердце — в 1-й день, при лихорадочных, полусознательных состояниях (черепномозговая травма). Общая характеристика: диета малокалорийная, резко 57 Рис. 5. Кормление больных. а — с ложка; б — из поильника; в — через зонд; г — через свищ. ограничивают содержание белков, жиров, поваренной соли. Диета включает только жидкие и желеобразные блюда. Прием пищи каждые 2 ч, круглосуточно, поваренной соли 1,5—3 г. Перечень рекомендуепых блюд: чай с сахаром, фруктовые и ягодные кисели. Желе, отвар шиповника с сахаром, рисовый отвар, некрепкий бульон, различные соки, разведенные сладкой водой. |
