Робустова новая. Литература для студентов стоматологических факультетов медицинских вузов хирургическая стоматология г Под редакцией
 Скачать 8.34 Mb. Скачать 8.34 Mb.
|
|
7.5. Лимфангит, лимфаденит, аденофлегмона лица и шеи Среди воспалительных заболеваний лимфатической системы лица и шеи различают лимфангит — воспаление лимфатических сосудов; лимфаденит — воспаление лимфатического узла; аде-нофлегмону — разлитое гнойное воспаление лимфатического узла и прилежащей к нему клетчатки. 7.5.7. Лимфангит Лимфангит — воспаление лимфатических сосудов, лимфаденит — воспаление лимфатического узла, аденофлегмона — гнойное воспаление лимфатического узла и прилежащей к нему клетчатки. Анатомия. Лимфатический узел снаружи покрыт соединительнотканной капсулой. От капсулы внутрь узла в его паренхиму отходят тонкие соединительнотканные перегородки — трабекулы. В области вогнутой стороны узла капсула имеет вдавление — гилус. Паренхима лимфатического узла образована ретикулярной тканью. Ее клеточные элементы подразделяют на корковое вещество, расположенное по периферии, и мозговое, на- холящееся в центре узла. В корковом веществе располагаются лимфоидные фолликулы. Мозговое вещество состоит из тяжей лимфоцитов. Между капсулой, трабекулами и паренхимой имеются узкие щели — синусы (краевой воротный и межуточные, или интермедиарные). В краевом синусе открываются приносящие лимфатические сосуды, из воротного исходят выносящие сосуды. Среди регионарных лимфатических узлов головы и шеи различают несколько групп: области свода черепа (затылочные, сосцевидные, поверхностные и глубокие околоушные), лицевые (щечный, носогуб-ный, молярный, нижнечелюстной), подбородочные, поднижнечелюстные, передние и латеральные шейные (поверхностные и глубокие). Лимфатические узлы головы, свода черепа представлены группами затылочных, сосцевидных, поверхностных и глубоких околоушных лимфатических узлов (рис. 7.29). Чаще поражаются околоушные лимфатические узлы. Околоушные лимфатические узлы (обычно 3—5) расположены кпереди от ушной раковины и над капсулой околоушной слюнной железы (поверхностные), между дольками железы, под ее капсулой, кпереди от наружного слухового прохода (глубокие — внутрижелезистые, нижнеушные и предушные). По ним оттекает лимфа от кожи лба, ушной раковины, наружного слухового прохода, щеки и верхней губы. Подбородочные лимфатические узлы локализуются в клетчатке подподбородочного треугольника. Их число обычно колеблется от 1 до 4. Передний подбородочный лимфатический узел расположен у вершины подподбородочной области, часто позади края нижней челюсти. Задний узел лежит несколько кпереди от тела подъязычной кости, смещаясь иногда кзади. Подбородочные лимфатические узлы получают лимфу из кожи верхней и нижней губ, периодонта нижних резцов и клыков, кости, надкостницы подбородочного отдела нижней челюсти и частично из тканей дна полости рта. Поднижнечелюстные лимфатические узлы (передние, средние и задние — до 10 узлов) находятся в поднижнечелюстном треугольнике и лежат в виде цепочки вдоль края нижней челюсти. Первый узел (иногда группа узлов) расположен в переднем отделе поднижнечелюстного треугольника. Вторая группа узлов — средние, лежат с медиальной стороны наружной лицевой артерии, прилегая к ней, иногда несколько выше, кпереди от жевательной мышцы. Несколько позади, между лицевой артерией и лицевой веной, находятся третий узел или 2—3 узла. Имеется также непостоянный четвертый узел, лежащий у нижнезаднего полюса поднижнечелюстной слюнной железы. К группе поднижнечелюстных лимфатических узлов относятся узелки, расположенные внутри капсулы поднижнечелюстной слюнной железы. 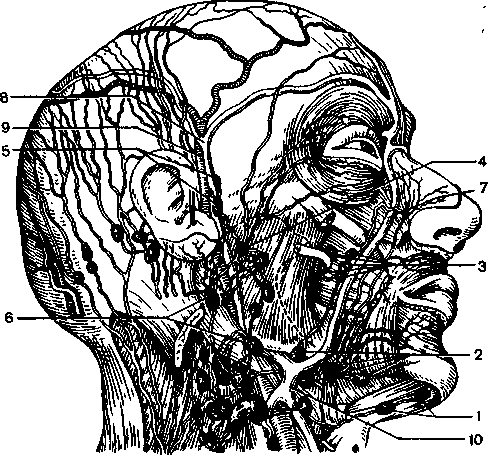 Рис. 7.29. Лимфатические узлы лица и шеи (по Кир-шнеру). 1 — подподбородочные; 2 — подчелюстные; 3 — щечные; 4 — околоушные; 5 — передние ушные; 6 — поверхностные шейные; 7 — угловая вена; 8 — поверхностная височная вена; 9 — поверхностная височная артерия; 10 — лицевая вена. В поднижнечелюстные узлы впадают лимфатические сосуды от тканей, окружающих ряд зубов нижней челюсти — от уровня клыка до третьего моляра, от соответствующих этим зубам отделов альвеолярного отростка и тела нижней челюсти и частично бокового отдела нижней губы, а также от кожи наружного носа, передних отделов слизистой оболочки полости носа. Кроме того, малые и большие коренные зубы, альвеолярный отросток верхней челюсти также связаны лимфатическими сосудами с поднижнечелюстными лимфатическими узлами. К лицевым лимфатическим узлам относятся щечный узел, расположенный в этой области кпереди, чаще у переднего края жевательной мышцы; молярный, находящийся ниже или у нижних моляров; нижнечелюстные (1—3), лежащие в середине основания нижней челюсти, у края ее или над ним. В лицевые лимфатические узлы впадает лимфа от малых коренных зубов, альвеолярного отростка верхней челюсти, первого и второго моляров нижней челюсти. Заглоточные лимфатические узлы располагаются в глубоких отделах поднижнечелюстного треугольника и мышц шеи, прилежащих в глотке. Они собирают лимфу от задних отделов носовой полости, частично от твердого и мягкого неба. Передние и латеральные лимфатические узлы шеи находятся в медиальном треугольнике груди- 201 ноключично-сосцевидной области и латеральном треугольнике шеи. Передние и латеральные шейные лимфатические узлы состоят из поверхностных и глубоких. К глубоким относятся латеральные и передние яремные лимфатические узлы, яремно-двубрюшный узел, яремно-лопаточ-но-подъязычный, надключичные и заглоточные лимфатические узлы. Сетью лимфатических сосудов они связаны с верхней челюстью, слизистой оболочкой полости рта, тканями дна полости рта, языка. Следует иметь в виду сложную сосудистую сеть лимфатических сосудов зубов, периодонта, челюстей и лимфатических узлов. В пульпе, пе-риодонте зубов верхней и нижней челюстей имеется значительное число лимфатических капилляров, соединяющихся между собой в сеть, из которой лимфа оттекает в несколько (3—5) лимфатических сосудов. Последние входят в состав сосудисто-нервного пучка в канале зуба и выходят через верхушечное отверстие в перио-донт и далее в магистральный сосудистый ствол: на нижней челюсти — в ее канале, на верхней — в подглазничном и альвеолярных каналах. Через питательные отверстия в альвеолярном отростке подбородочные, подглазничные и другие отверстия челюстей, отводящие лимфатические сосуды, выходят и разветвляются в надкостнице и околочелюстных мягких тканях и далее впадают в регионарные лимфатические узлы. Зубы нижней челюсти связаны с подниж-нечелюстными, подбородочными, околоушными, заглоточными лимфатическими узлами; зубы верхней челюсти — с поднижнечелюстными. Густая сеть лимфатических капилляров и сосудов надкостницы, покрывающей альвеолярный отросток и тело челюстей, анастомозирует с аналогичными сосудами десны, околочелюстных мягких тканей, а также с аналогичными сосудами по внутренней поверхности кости и с противоположной стороны лица и шеи. Тесная связь лимфатической системы зубов, периодонта, надкостницы, околочелюстных мягких тканей способствует распространению инфекции и развитию воспалительного процесса в лимфатических сосудах и узлах. Этиология. Микробными агентами лимфангита, острого лимфаденита являются патогенные стафилококки, реже — стрептококки и их ассоциации. Наряду с этими в качестве возбудителей обнаруживают анаэробные микробы. Патогенез. Источником инфекции при лимфангите и лимфадените челюстно-лицевой области может быть одонтогенная инфекция: острый периодонтит или обострение хронического периодонтита, нагноение корневой кисты, затрудненное прорезывание нижнего зуба мудрости, альвео-лит. Кроме того, острый лимфаденит осложняет течение острого гнойного периостита челюсти; 202 одонтогенного остеомиелита челюсти, околочелюстных абсцессов и флегмон, одонтогенного гайморита. Лимфадениты челюстно-лицевой области могут также развиваться вследствие распространения инфекции при воспалительных заболеваниях и повреждениях слизистой оболочки рта, из миндалин, тканей наружного, среднего и внутреннего уха. Реже поражение лимфатических узлов челюстно-лицевой области может быть связано с заболеваниями и повреждениями кожных покровов лица и головы. Лимфатические узлы являются своеобразными биологическими фильтрами. Они задерживают микробы, токсины, другие антигенные раздражители, которые с лимфой оттекают от зубов, надкостницы, кости, мягких тканей, пораженных воспалительным процессом. Лимфатические узлы, являясь частью иммунных органов, при постоянном оседании в них микробов утрачивают возможность их нейтрализации. Из полезного фильтра они превращаются в резервуар для размножения микроорганизмов и продуктов их распада. При воспалительном заболевании в лимфатическом узле развиваются сложные процессы. Под влиянием антигенного раздражения происходит пролиферация плазматических клеток. Последние участвуют в синтезе антител, и из этих клеток образуются сенсибилизированные лимфоциты — преимущественно Т-клетки, формирующие различные реакции клеточного иммунитета. Кроме того, в лимфатическом узле вырабатываются сывороточные белки. Количественная, качественная характеристики этих реакций определяют возможность подавлять инфекцию или невозможность противодействовать ей, когда возникает воспалительный процесс. Развитие и особенности клинического течения процесса зависят от иммунопатологических реакций, чаще аллергических и аутоиммунных. Большое значение для активации инфекции и снижения противоинфекционных гуморальных и клеточных реакций в лимфатическом узле имеют такие факторы, как переохлаждение, перегрев, стрессовые ситуации, вирусное воздействие и др. Чаще воспаление в лимфатических узлах возникает у детей (вследствие несформировавшегося иммунитета), у людей с первичными или вторичными иммунодефицитными заболеваниями и состояниями, при местной «блокаде» лимфатического узла вследствие антигенных раздражений. Патологическая анатомия. Острый лимфангит характеризуется инфильтрацией стенок лимфатического сосуда, увеличением их проницаемости и экссудацией прилегающей клетчатки. В сосудах происходит свертывание фибрина, тромбирование их, в результате чего развивается стаз. В лимфатических узлах при лимфангите наблюдаются явления серозного лимфаденита. В начальной стадии острого лимфаденита отмечаются расширение сосудов, отек и мелкоочаговая клеточная инфильтрация тканей лимфатического узла. Расширены синусы, главным образом промежуточные, в меньшей степени — краевые. В них обнаруживаются сегментоядерные лейкоциты, макрофаги, лимфоциты, серозный, а затем гнойный экссудат, детритные массы. Лимфатические фолликулы увеличены за счет отека и гиперплазии. В светлых центрах отмечается обилие макрофагов, лимфобластов и ретикулярных клеток. Кровеносные сосуды расширены и переполнены кровью (острый серозный лимфаденит). В дальнейшем возможны усиление лейкоцитарной инфильтрации, развитие участков некроза в лимфоидно-ретикулярной ткани, которые сливаются между собой, образуя гнойник в виде полости (острый гнойный лимфаденит). В некоторых случаях гнойный процесс распространяется на капсулу, а затем в прилегающие ткани. Развивается разлитой гнойный процесс в лимфатическом узле и прилегающей к нему клетчатке (аденофлег-мона). При хроническом процессе морфологически выделяют гиперпластические, десквамативные, гиперпластически-десквамативные и продуктивные поражения лимфатических узлов. При хроническом лимфадените происходит гиперплазия лимфоидных элементов, из-за чего узел увеличивается. Постепенно происходит замещение лим-фоидной ткани соединительной. Между ее участками могут формироваться мелкие абсцессы. Увеличение гнойников ведет к обострению хронического лимфаденита, которое может протекать как абсцедирующий лимфаденит или как аденофлег-мона. Клиническая картина. Исходя из особенностей клинической и патологоанатомической картины заболеваний лимфатической системы, выделяют острый и хронический лимфангит, острый серозный, острый гнойный лимфаденит, аденофлег-мону и хронический лимфаденит [Васильев Г.А., 1973; КацАТ., 1981]. ненны, при пальпации мягкие. В зависимости от заболевания, послужившего источником инфекции, могут появляться различные симптомы интоксикации: повышение температуры тела, озноб, головная боль, нарушение сна и аппетита и т.д. Острый трункулярный, или стволовой, лимфангит отличается появлением на коже, шее, чаще поднижнечелюстного треугольника, одной-двух красных полос, которые идут от очага инфекции к соответствующим регионарным лимфатическим узлам. Пальпаторно определяется болезненная инфильтрация по ходу сосуда, переходящая на соседние ткани — подкожную клетчатку, кожу. Лимфатический узел увеличен, болезнен, нередко отмечаются явления перилимфаденита. Острый лимфангит может перейти в хронический лимфангит. Он чаще возникает у ослабленных больных, особенно старшей возрастной группы, а также при нерациональном лечении. Клинически заболевание проявляется в виде плотной безболезненной поверхностной инфильтрации. Кожа над ней спаяна, но в центре может быть не изменена или имеет буро-синий цвет. При глубокой пальпации определяется тяжистость инфильтрата. Диагностика. Клинический диагноз подтверждают цитологическим исследованием пунктата. Лимфангит следует дифференцировать от рожистого воспаления, флебита, тромбофлебита вен лица. При рожистом воспалении на многих участках лица кожа красная, инфильтрированная. Флебит и тромбофлебит проявляется в виде тяжа по ходу вены, кожа над ним долго не изменяется. При этих заболеваниях более выражены общие симптомы интоксикации. 7.5.2, Острый серозный, острый гнойный лимфаденит Лимфаденит может протекать в острой и хронической форме. Лимфангит может быть острым и хроническим. Поражаются поверхностные (сетчатый, или ретикулярный, лимфангит) и стволовые (трунку-лярный, или стволовый, лимфангит) лимфатические сосуды. Острый сетчатый, или ретикулярный, лимфангит характеризуется воспалением мелких поверхностных лимфатических сосудов, развивается на лице в виде полос. Нередко ретикулярный лимфангит возникает в окружности раны, фурункула или карбункула и т.д. Появляются гиперемия, отек, поверхностная инфильтрация в виде полос, идущих к регионарным лимфатическим узлам. Последние увеличены, слабоболез- Острый серозный лимфаденит характеризуется появлением болезненности и припухания лимфатического узла или нескольких узлов, иногда значительного. Общее состояние удовлетворительное. У отдельных больных отмечаются субфебрильная температура тела, ухудшение общего состояния. Прощупывается увеличенный, болезненный узел, обычно округлой или овальной формы. Кожа над ним не спаяна, цвет ее не изменен. При ликвидации или стихании патологического процесса, послужившего источником инфекции в лимфатическом узле, последний уменьшается, становится мягче, исчезает его болезненность. Из- 203  Рис. 7.30. Абсцедирующий лимфаденит подподборо-дочной области. менений в крови, моче не наблюдается, у отдельных больных может быть повышено количество лейкоцитов в крови (9— 10109/л). Острый гнойный лимфаденит возникает в результате перехода серозного процесса в гнойный или обострения хронического. Заболевание характеризуется появлением боли в пораженном лимфатическом узле, иногда значительной. Общее самочувствие ухудшается, температура тела повышается до 37,5—38 °С. При исследовании определяется припухлость тканей соответственно пораженному лимфатическому узлу. Пальпаторно отмечается болезненный, ограниченный, округлой формы инфильтрат; кожа над ним гиперемирована, отечна, постепенно спаивается с лимфатическим узлом. Вследствие локализации воспалительного процесса в заглоточных, околоушных лимфатических узлах глотание болезненно, открывание рта ограничено. У некоторых больных абсцедирова-ние происходит медленно и постепенно, иногда в течение 1—2 нед, не сопровождаясь отчетливыми общими и местными изменениями. Нарастание воспалительных явлений приводит к выраженному периадениту. Инфильтрат увеличивается в размере, кожа спаивается на большем протяжении с подлежащими тканями, становится багровой, в центре отмечается очаг размягчения (гнойный ограниченный лимфаденит) (рис 7.30). Диагностика. Анамнез и клиническая картина заболевания являются основанием для диагностики. Может быть проведено цитологическое исследование пунктата (возможно получение при пункции серозного или гнойного экссудата, а также клеток лимфатического узла). Острый гнойный лимфаденит и гнойный ограниченный периаденит дифференцируют от специфических заболеваний лимфатических узлов, главным образом от актиномикоза. Для актино-микоза лимфатических узлов характерно более медленное и вялое течение заболевания. Установлению диагноза помогает исследование гноя. Лечение. При остром лимфадените прежде всего необходимо соответствующее вмешательство в области одонтогенного источника инфекции (удаление зуба или вскрытие верхушечного отверстия при периодонтите, обработка зубной альвеолы, удаление зуба при пародонтите и др.), чтобы предотвратить дальнейшее поступление микроорганизмов в лимфатические узлы. Только при серозном лимфангите и лимфадените лечение может быть консервативным. Показаны физиотерапевтические процедуры. Хороший лечебный эффект дают согревающие повязки с мазью и йодидом калия, а также повязка по Дубровину. Хорошие результаты отмечают при пункции узла под инфильтрационной анестезией, с тримекаиновой или лидокаиновой блокадой, когда ткани, окружающие воспалительный очаг, инфильтрируют раствором анестетика, иногда с добавлением антибиотика, ферментов. При остром гнойном лимфангите, гнойном или хроническом с обострением лимфадените проводят хирургическое лечение — первичную хирургическую обработку гнойной раны: разрез соответственно локализации процесса (вскрытие гнойника), выскабливание некротизированных тканей, медикаментозное воздействие на очаг воспаления. Комплексное лечение зависит от состояния реактивности организма и местных симптомов острого или обострения хронического лимфаденита. Назначают общеукрепляющее, стимулирующее лечение, иммунотерапию. Ослабленным больным, лицам старшей возрастной группы проводят курс лечения антибиотиками и сульфаниламидами. Делают перевязки, дренируют рану, проводят местное ее лечение с применением препаратов хлор-гекседина и его производных, ферментов, антистафилококковой плазмы и др., накладывают повязки с лекарственными веществами. 7.5.3. Хронический лимфаденит Хронический лимфаденит является исходом острого процесса в лимфатическом узле. Бывают случаи хронического лимфаденита с невыраженной острой стадией. 204 ШЯ КЭ1 :кая картина [я диагности-!еское иссле-ие при пунк-,ата, а также юйный огра-ют от специ-ских узлов, Для актино-терно более ия Установ- 116 ГНОЯ. прежде всего гльство в об-кции (удале-го отверстия и альвеолы, др), чтобы ие микроор- и лимфаде-вным Пока-ы Хороший 5 повязки с 1зка по Дуб-|т при пунк-кстезией, с окадой, кегли очаг, ин- ногда с до- юйном или ште прово-гю хирурги->ез соответ-тие гнойни-шх тканей, (воспаления, (стояния ре-птомов ост-[шфаденита. йулирующее |м больным, сводят курс Мидами. Де-водят мест-ратов хлоритов, анти-цывают по- (сходом ост- йе. Бывают с невыра- Многие авторы связывают это с особенностями микрофлоры, ее слабой вирулентностью. Клинически различают хронический гиперпластический и хронический обострившийся (гнойный) лимфаденит. Заболевание развивается медленно, иногда в течение 1—2 мес и более. Сначала появляются болезненный «шарик» или «горошина», которые постепенно увеличиваются и уплотняются. Паль-паторно определяется лимфатический узел округлой или овальной формы, с четкими контурами, подвижный и не спаянный с прилежащими тканями (рис. 7.31). Больные жалуются на наличие какого-то образования, иногда слабость, недомогание. При хроническом гиперпластическом лимфадените общее состояние удовлетворительное. Лишь у некоторых больных наблюдаются повышение температуры тела до 37—37,5 °С, особенно к вечеру, нарушение общего самочувствия. Иногда при хроническом воспалении лимфатического узла происходит значительное разрастание в нем грануляционной ткани, которая замещает лим-фоидную ткань, распространяется за пределы узла и прорастает к коже, истончая ее. При прорыве истонченного участка образуется свищевой ход с выбуханием грануляций. Хронический гиперпластиче-ский лимфаденит может обостряться. В таких случаях клинические симптомы соответствуют острому гнойному лимфадениту. При большей длительности заболевания наблюдают уменьшение количества лейкоцитов (4—5-109/л), незначительное увеличение количества лимфоцитов и моноцитов, увеличение СОЭ до 25—30 мм/ч. Чаще изменений в крови нет. Диагностика. Основанием для постановки диагноза являются клиническая картина, лабораторные данные и показатели цитологического исследования пунктата. Дифференциальная диагностика хронического гиперпластического лимфаденита, некоторых опухолей, гемобластозов, метастатического поражения основывается на цитологическом исследовании пунктата, данных патоморфологического исследования биопсийного материала. Хронический гиперпластический лимфаденит следует дифференцировать от врожденных кист и свищей лица и шеи, опухолей. Врожденные кисты лица и шеи локализуются соответственно первой и второй жаберным щелям и дугам, щитовидно-язычному протоку. Они увеличиваются медленно, в течение нескольких лет. При пальпации образование имеет эластическую консистенцию, безболезненно. Пункция и цитологическое исследование помогают диагностике. Достаточно сложен дифференциальный диагноз хронического лимфаденита и хронического гранулирующего периодонтита с мигрирующей подкожной гранулемой. При обоих заболеваниях на коже лица может остаться свищевой ход. При  Рис. 7.31. Хронический гиперпластический лимфаденит. лимфадените он ведет к остаткам полураспавшегося узла, при периодонтите — к участку кости соответственно периапикальному очагу. Дифференциальной диагностике помогают рентгенография зубов, морфологические исследования. При дифференциальной диагностике острого и хронического лимфаденита следует обращать внимание на увеличение других лимфатических узлов. Увеличение многих лицевых и шейных лимфатических узлов (лимфаденопатия) должно насторожить врача в отношении ВИЧ-инфекции. В этих случаях необходимо специальное обследование пациента с проведением серодиагностики. Лечение. Терапию хронического лимфаденита начинают с ликвидации одонтогенного источника инфекции. Для ускорения рассасывания увеличенного лимфатического узла целесообразно чередовать блокады тримекаином или лидокаином с наложением мазевых повязок. Физиотерапевтические процедуры (электрофорез йодида калия, ферментов, димексида) назначают после пункции и цитологического подтверждения диагноза лимфаденита. В случаях длительного течения хронического лимфаденита, значительного развития грануляций в очаге, прорастания их к коже с образованием свищевого хода проводят иссечение лимфатического узла вместе со свищевым ходом (некротомия) и ткани ушивают послойно. 205  Рис. 7.32. Аденофлегмона шеи справа. 7.5.4. Аденофлегмона Иногда происходит расплавление капсулы лимфатического узла и гной проникает в окружающую его клетчатку. Возникает разлитое гнойное воспаление лимфатического узла и окружающей его клетчатки — аденофлегмона. Пациенты предъявляют жалобы на самопроизвольные, иногда интенсивные боли в пораженной области, ухудшение общего самочувствия. Из анамнеза можно выявить наличие характерных для серозного, гнойного или хронического лимфаденита симптомов — появление болезненного «шарика» или «горошины», постепенно увеличивающихся. Аденофлегмона отличается резким нарастанием воспалительных признаков: нарушается общее самочувствие, температура тела повышается до 38—38,5 °С и более, появляются озноб и другие симптомы интоксикации. У отдельных больных аденофлегмона развивается медленно, температура тела не превышает 37,5—38 °С. Клиническая картина аденофлегмоны часто характеризуется нормергической или гипергической воспалительной реакцией, у некоторых пациентов наблюдается бурное течение гнойного заболевания с распространением процесса на соседние области (гиперергическая воспалительная реакция). Последнее отмечается чаще при локализации процесса в боковых отделах шеи. Местная картина аденофлегмоны зависит от локализации и соответствует местным клиническим симптомам флегмон поднижнечелюстного, подподбородочного треугольников, латеральных областей шеи и др. (рис. 7.32). При аденофлегмоне наблюдают увеличение количества лейкоцитов (до 12— 15109/л), нейтрофи-льных лейкоцитов, СОЭ — до 35—40 мм/ч. В зависимости от типа воспалительной реакции при аденофлегмонах возможны и другие изменения крови, аналогичные описанным при флегмонах. Диагностика основывается на клинической картине и лабораторных показателях. Пункция и цитологическое исследование пунктата помогают подтвердить диагноз. Аденофлегмону следует дифференцировать от актиномикоза и туберкулеза. Последние развиваются медленнее, более вяло, общие и местные симптомы выражены не так ярко, как при аденофлегмоне. При вскрытии гнойных очагов при актиномикозе отделяемое крошковатой консистенции, при туберкулезе — в виде творожистого распада. Лечение проводят по той же схеме, что и лечение флегмон. Осложнения наблюдают при аденофлегмонах, главным образом шеи, когда развивается распространенный воспалительный процесс. Прогноз при воспалении лимфатических узлов благоприятный. Только при локализации аденофлегмоны на шее существует опасность распространения инфекции на клетчатку в окружности сосудисто-нервного пучка с последующим переходом воспалительного процесса на средостение. Профилактика заключается в санации полости рта, ЛОР-органов, а также в повышении противо-инфекционной резистентности организма и иммунитета. |
