Робустова новая. Литература для студентов стоматологических факультетов медицинских вузов хирургическая стоматология г Под редакцией
 Скачать 8.34 Mb. Скачать 8.34 Mb.
|
|
Глава 9 ОДОНТОГЕННОЕ ВОСПАЛЕНИЕ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ (ГАЙМОРИТ) Одонтогенное воспаление верхнечелюстной пазухи (гайморит) — это заболевание выстилающей ее слизистой оболочки. Источниками инфекции могут быть одонтогенные воспалительные очаги, поэтому синусит верхнечелюстной пазухи называется одонтогенным. Этиология. Воспаление верхнечелюстной пазухи вызывается обычной микрофлорой полости рта, участвующей в развитии острого, обострении хронического периодонтита и находящейся в других одонтогенных очагах. 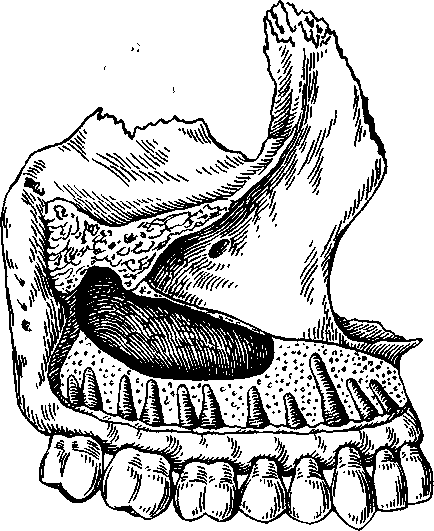 верхнечелюстной Рис. 9.1. Взаимоотношение дна пазухи и зубов верхней челюсти. Патогенез. Источником инфекции чаще являются острый или обострившийся хронический периодонтит верхних первого, второго больших коренных, второго малого коренного зубов, а также нагноившаяся радикулярная киста, остеомиелит верхней челюсти, воспаление в области ретениро-ванных зубов: клыка, первого, второго малых коренных зубов. Нередко воспаление верхнечелюстной пазухи может быть связано с удалением зубов, особенно травматичным. В таких случаях повреждаются стенки альвеолы, дно верхнечелюстной пазухи, в нее проталкиваются корень или грануляционные околоверхушечные разрастания при кюретаже. При близком расположении верхнечелюстной пазухи к корням малых и больших коренных зубов при лечении возможны проталкивание через верхушку корня зуба гангренозного распада, попадание пломбировочного материала, что также становится причиной ее воспаления. Анатомически различают три типа верхнечелюстных пазух — пневматический, склеротический и комбинированный. При пневматическом типе размеры пазухи достаточно велики, стенки тонкие, дно вдается в альвеолярный отросток, образуя бухты. Корни больших и малых коренных зубов отделены от дна пазух пластинкой, а иногда имеют непосредственный контакт с выстилающей ее слизистой оболочкой (рис. 9.1). Наибольший объем верхнечелюстной пазухи — 18,6 см3. Пазуха склеротического типа имеет малый объем (до 2,8 см3). Средний объем пазухи комбинированного типа — 12,1 см3. Стенки и дно представляют собой кортикальное вещество кости и имеют толщину 1 см и более. Значительное различие объема верхнечелюстных пазух зависит от строения лицевого черепа (долихоцефалы, мезоцефалы, брахицефалы). Одонтогенный гайморит развивается в хорошо пневматизированной пазухе с широким дном и альвеолярными бухтами, приближающимися непосредственно к зубам. В возрасте от 31 года до 40 лет появляются признаки инволюции пазухи и ос-теопороза, которые с годами нарастают. При наличии одонтогенных деструктивных очагов (клык, премоляры и моляры верхней челюсти) нижняя стенка верхнечелюстной пазухи полностью разрушается, в остальных случаях — резко истончена. Эти особенности, как и близкое расположение корней зубов ко дну пазухи, предопределяют одонтогенное инфицирование ее и перфорацию дна при удалении зуба. Большое значение в патогенезе воспаления верхнечелюстной пазухи имеет также инфекционная сенсибилизация организма, связанная с одонтогенными патологическими процессами и инфекционными заболеваниями ЛОР-органов. Патологическая анатомия. Одонтогенное воспаление верхнечелюстной пазухи может иметь острое, подострое и хроническое течение. Хроническая форма воспаления иногда сопровождается обострением. Микроскопические изменения слизистой оболочки при воспалении верхнечелюстной пазухи разнообразны. Морфологические изменения в верхнечелюстной пазухе во многом зависят от патогенеза воспаления. При прободении дна пазухи, проникновении инфекции от периапикальных очагов, по- 215 падании инородных тел наблюдаются изменения в ограниченном участке слизистой оболочки. При развитии заболевания вследствие острого остеомиелита, нагноения радикулярной кисты в процесс вовлекается слизистая оболочка всей пазухи. При остром гайморите отмечают отек, гиперемию слизистой оболочки пазухи, которая утолщается, уменьшая объем полости и нередко закрывая или сужая отверстие в полость носа. Вначале в слизистой оболочке выражено катаральное воспаление, а далее эпителиальный покров местами пронизывается лимфоцитами и полинуклеарами, местами он слущен. Подслизистый слой набухает, сосуды его расширены, вокруг них образуются инфильтраты и очаговые кровоизлияния. В отдельных участках подслизистого слоя образуются щели разной величины (псевдокисты). Слизистые железы увеличены, из них выделяется секрет, заполняющий полость. Катаральное воспаление через 2—3 дня сменяется гнойным, когда воспалительные изменения в слизистой оболочке более выражены (увеличиваются ее гиперемия, отек). Инфильтрация слизистой оболочки интенсивная — за счет круглоклеточных элементов с преобладанием полиморфно-ядерных лейкоцитов, образуются отдельные микроабсцессы. Наблюдаются воспалительные изменения в надкостнице и костной ткани. Хроническое воспаление верхнечелюстной пазухи морфологически может быть ограниченным и диффузным, полипозным и неполипозным. При ограниченной неполипозной форме хронического воспаления верхнечелюстной пазухи наблюдаются незначительная гиперплазия и истончение эпителиального слоя. Стенки сосудов в одних участках разрыхлены, в других утолщены. Подслизистая основа увеличена за счет развития рыхлой фукси-нофильной волокнистой ткани, где изредка отмечаются коллагеновые фибриллы. При диффузном неполипозном хроническом воспалении наблюдается значительное утолщение слизистой оболочки, вызывающее сужение просвета пазухи. Эпителиальный слой утолщен, на его поверхности видно значительное число глубоких крипт с выделением слизи. Отмечаются отдельные участки деск-вамации эпителия, образование эрозий, язв и некроз. При полипозном хроническом воспалении на поверхности стенок пазухи видны различной величины выбухания, представляющие собой по-липозно-грануляционные разрастания, в одних случаях на ограниченном участке верхнечелюстной пазухи (ограниченная полипозная форма), в других — на всех ее стенках (диффузная полипозная форма). Просвет полости заполнен слизи-сто-гнойным или гнойным содержимым, а при определенной давности заболевания — холестоа-томными массами. Подслизистая основа верхнечелюстной пазухи инфильтрирована лимфоцитами, макрофагами, 216 лимфоидными, плазматическими и круглыми клетками. Сосуды расширены, во многих участках стенка их разволокнена, в некоторых наблюдается склероз сосудистых мембран. В кости стенок пазухи при хроническом процессе отмечаются новообразование кости и перестройка ее. При одонтогенном синусите верхнечелюстной пазухи происходит превращение мерцательного эпителия в области полипозных разрастаний в многоядерный плоский эпителий. Клиническая картина. При остром воспалении верхнечелюстной пазухи больные жалуются на боли в подглазничной, щечной областях или во всей половине лица, чувство тяжести, заложенность соответствующей половины носа. Боли усиливаются, иррадиируют в лобную, височную, затылочную области, зубы верхней челюсти. Нередко наблюдаются боли в области больших и малых коренных зубов, чувствительность их при накусывании. Болевые ощущения могут меняться в зависимости от количества накапливающегося экссудата в пазухе и его оттока. После появления из полости носа серозных или серозно-гнойных выделений боли уменьшаются. Отмечаются жалобы на общее недомогание, головные боли, слабость, потерю аппетита. Характерно нарушение обоняния — от понижения до полной его потери. Общее состояние может быть не нарушено, но чаще наблюдаются повышение температуры до 37,5—38 °С, симптомы интоксикации разной степени выраженности: слабость, озноб, плохой сон и др. При внешнем осмотре обнаруживают припухлость (отек) в щечной и подглазничной областях, у некоторых больных изменений может не быть. Пальпация и перкуссия передней стенки тела верхней челюсти, скуловой кости болезненны. Регионарные лимфатические узлы на стороне поражения увеличены, болезненны. В преддверии полости рта отмечаются покраснение, отечность слизистой оболочки. Перкуссия 2—3 зубов (малых и больших коренных) болезненна. В полости носа с соответствующей стороны — отек и гиперемия слизистой оболочки, увеличение средней или нижней раковины и выделение гноя из носового хода, особенно при наклоне головы вниз и вперед. При значительной отечности слизистой оболочки верхнечелюстной пазухи отток гноя может быть затруднен и даже при риноскопии отделяемого может не быть. Смазывание среднего носового хода и средней носовой раковины 1 % раствором дикаина с одной каплей 0,1 % раствора адреналина позволяет получить отделяемое из пазухи, а при имеющемся оттоке усилить его. Хронический гайморит часто развивается в результате предшествующего острого процесса в верхнечелюстной пазухе. Больные отмечают головную боль, выделения из соответствующей половины носа, иногда жалуются на боль и чувство тяжести в затылочной области. У некоторых больных хроническое  т. т Рис. 9.2. Рентгенограмма околоносовых пазух. Диффузное затемнение правой верхнечелюстной пазухи при ее хроническом воспалении. г круглыми х участках блюдается :ком про-ги и пере-верхнече-ие мерца->к разрас-й. Лспалении ;я на боли и во всей )женность усилива-, затылоч-редко на-налых ко-накусыва-в зависи-экссудата 1 из поло-х выделе-алобы на слабость, не обоня-;ри. диено, но етуры до юй степе-I сон и др. г припух-областях, 1 не быть. тела верил. Регио-; пораже-)ии поло-ость сли-(малых и !ти носа с Иперемия 1ней или носового из и впертой обо-,оя может отделяе-его носо-1 % раствора ад-| из пазу- в резуль-верхнече-ную боль, ны носа, ги в заты-жическое воспаление протекает бессимптомно и жалобы на болевые ощущения отсутствуют. Вследствие накопления в пазухе воспалительного экссудата появляются боль, чувство распирания, выделения с гнилостным запахом из одной половины носа. Общее состояние удовлетворительное. Повышения температуры тела не наблюдается, но оно может возникать при обострении процесса. У отдельных больных хроническое воспаление иногда сопровождается вечерним подъемом температуры тела до 37,2—37,5 °С. Больные отмечают снижение трудоспособности, быструю утомляемость, слабость, вялость. При осмотре конфигурация лица не изменена. Пальпация передней поверхности тела верхней челюсти болезненна. Слизистая оболочка верхнего свода преддверия рта отечна, цианотична. Риноскопия показывает, что цвет слизистой оболочки полости носа не изменен, но она гипертрофирована в пределах нижней и средней носовых раковин. У некоторых больных в среднем носовом ходу видны густое слизи-сто-гнойное отделяемое или гнойные корки, а также иногда определяются выбухающие полипоз-ные разрастания. Перфорация верхнечелюстной пазухи при удалении зуба не всегда ведет к ее воспалению. При интактной пазухе, правильном закрытии перфорации и адекватной послеоперационной терапии сообщение может закрыться в течение 7—14 дней за счет формирования кровяного сгустка. Неправильная тактика врача при обнаружении перфорации во время удаления зуба или неустановление перфорации может привести к развитию острого перфоративного гайморита. Нередко спустя несколько дней после удаления зуба пациенты обращаются с жалобами на кровянистые выделения из лунки, попадание жидкости из полости рта в полость носа и воздуха из полости носа в рот. При перфорации верхнечелюстной пазухи во время удаления зуба больные иногда жалуются на изменение тембра голоса. У многих больных с перфорацией верхнечелюстной пазухи в анамнезе на рентгенограмме выявляются хронический деструктивный процесс у корней удаленного зуба, разрушение его коронки или корней. Острый одонтогенный перфоративный гайморит отличается своеобразием клинического те- чения вследствие оттока экссудата из пазухи. Среди поражений преобладают первично-хронические, протекающие латентно. В одних случаях отмечаются ощущение тяжести в области верхней челюсти, прохождение воздуха и выделения из альвеолы зуба, в других случаях одонтогенный перфоративный гайморит развивается бессимптомно. После перфоративного гайморита, связанного с удалением зуба, нередко травматичного, остается дефект альвеолярного отростка. Диагностика. Основой диагностики острого синусита являются клиническая картина заболевания, данные обследования и результаты осмотра. На рентгенограмме обнаруживается снижение прозрачности верхнечелюстной пазухи. Рентгеновские снимки зубов позволяют уточнить источник одонтогенной инфекции. Хроническое воспаление верхнечелюстной пазухи диагностируют на основании жалоб, данных анамнеза, клинических симптомов. Однако в связи с бедностью клинической симптоматики ведущими часто являются рентгенологические данные. На обзорных рентгенограммах околоносовых пазух видно затемнение верхнечелюстной пазухи (рис. 9.2). После диагностической пункции и исследования пунктата большое значение имеет введение рентгеноконтрастной массы, позволяющее установить характер заболевания, его локализацию и протяженность. Производят также внутри-ротовые снимки, позволяющие уточнить наличие периапикальных очагов. 217 Хронический одонтогенный перфоративный гайморит может не сопровождаться гомогенным затемнением пазухи, а изменения отмечаются только в окружности ороантрального отверстия. Диагностику хронических форм гайморита облегчают эндохирургические методы исследования через естественные отверстия в среднем носовом ходу. Дифференциальная диагностика. Острый гайморит следует дифференцировать от острого пульпита, периодонтита, невралгии тройничного нерва. Наиболее сложен дифференциальный диагноз с невралгией. При невралгии ветвей тройничного нерва боль приступообразная, ограничена зоной иннервации одной из ветвей тройничного нерва, отмечаются точки или участки болезненности, нарушения чувствительности кожи лица или слизистой оболочки полости рта соответственно «курковым зонам». Хронический синусит верхнечелюстной пазухи следует дифференцировать также от околокорневой кисты, злокачественной опухоли верхней челюсти. При околокорневой кисте верхней челюсти происходят деформация стенок пазухи, их истончение и нередко резорбция. При пальпации определяются пергаментный хруст или дефект кости и флюктуация. Помогают дифференциальному диагнозу рентгенография и пункция. Злокачественная опухоль верхней челюсти может исходить из слизистой оболочки верхнечелюстной пазухи. Сходными симптомами злокачественной опухоли и синусита верхнечелюстной пазухи являются боль, заложенность носа, гнойные выделения из него. В отличие от воспаления при злокачественной опухоли боль постоянная, выделения из носа кровянистые, зловонные. При исследовании устанавливают деформацию стенок пазухи, разрастания из альвеолы и в полости носа. На рентгенограмме, помимо нарушения прозрачности пазухи, отмечается резорбция ее стенок. Установлению правильного диагноза позволяет цитологическое или патогистологическое исследование. В последние годы увеличилось число случаев аллергических поражений верхнечелюстной пазухи, от которых надо дифференцировать одонтогенный синусит. Для этого необходимо более детально уточнить анамнестические данные и выяснить наличие аллергических реакций (отек Квинке, крапивница, экзема и др.). Лечение. Терапия воспаления верхнечелюстной пазухи заключается в ликвидации периапикального воспалительного очага, явившегося причиной заболевания верхнечелюстной пазухи. Производят пункцию с промыванием и введением в пазуху антибиотиков, ферментов, производных хлоргексидина. Промывают ее также через зубную альвеолу. В полость носа следует закапывать сосудосуживающие 218 средства для анемизации слизистой оболочки и создания оттока из пазухи через естественное отверстие в носу. Назначают физиотерапевтические процедуры: УВЧ, флюктуоризацию, диатермию, излучение гелий-неонового, инфракрасного лазера. Назначают анальгин, амидопирин, фенацетин, ацетилсалициловую кислоту по 0,25—0,5 г 2— 3 раза в день, десенсибилизирующие средства — димедрол по 0,03—0,05 г, супрастин по 0,025 г, диазолин по 0,05—0,1 г 3 раза в день. В зависимости от функционального состояния организма и особенностей клинического течения заболевания показаны курс лечения антибиотиками, сульфаниламидами, общеукрепляющая и стимулирующая терапия. Рано начатое и правильно проведенное лечение, как правило, дает хорошие результаты — наступает полное выздоровление. При хроническом синусите небольшой давности и ограниченности патологических изменений в пазухе удаляют зуб — источник инфекции, проводят пункции пазухи с промыванием ее и введением лекарственных веществ, а также комплекс лечебных мероприятий, рекомендованных при остром процессе. После такого консервативного лечения может наступить выздоровление. При хроническом перфоративном гайморите, при котором полипы располагаются на ограниченном участке дна пазухи, показана щадящая гайморотомия: иссекают свищ, откидывают сли-зисто-надкостничный лоскут, расширяют перфорацию дна, удаляют полипы и рану зашивают наглухо. Желательно закрыть костный дефект дна пазухи биоматериалом, восстановив также дефект альвеолярного отростка. Хроническое воспаление верхнечелюстной пазухи может потребовать радикальной операции — по Колуэллу—Люку. При этой операции удаляют патологические ткани из верхнечелюстной пазухи и формируют широкое соустье ее с нижним носовым ходом. Операцию проводят под проводниковым (туберальная, инфраорбитальная, резцовая, небная анестезия), инфильтрационным обезболиванием 1—2 % растворами лидокаина или других анестетиков и аппликационной анестезией в области нижнего носового хода и нижней носовой раковины 3 % раствором дикаина с адреналином, местной потенцированной анестезией или эндот-рахеальным наркозом. Выполняют разрез по верхнему своду преддверия рта от бокового резца до второго большого коренного зуба. Отслаивают слизисто-надкостничный лоскут и при помощи распатора обнажают переднюю поверхность тела верхней челюсти. При помощи бормашины, трепанов, костных кусачек формируют костное окно в пазуху и удаляют из нее патологические ткани: утолщенную и измененную слизистую оболочку, полипы, грануляции, инородные тела. Если при визуальном осмотре определяется неизмененная слизистая оболочка, ее не удаляют. 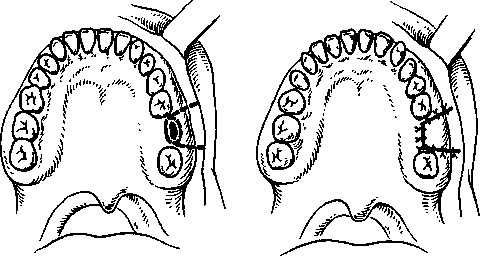 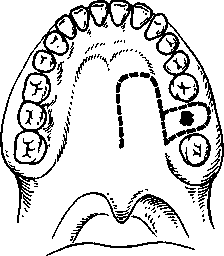 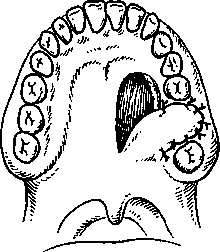 Рис. 9.3. Пластическое закрытие отверстия дна верхнечелюстной пазухи. а — лоскутом с вестибулярной поверхности альвеолярного отростка; б — лоскутом с неба; в — путем перемещения слизистой оболочки и надкостницы гребня альвеолярного отростка; г — лоскутом со слизистой оболочки щеки; д — пластинкой деминерализированной кости: 1 — верхнечелюстная пазуха; 2 — пластинка деминерализированной кости; 3 — линия узловых швов. 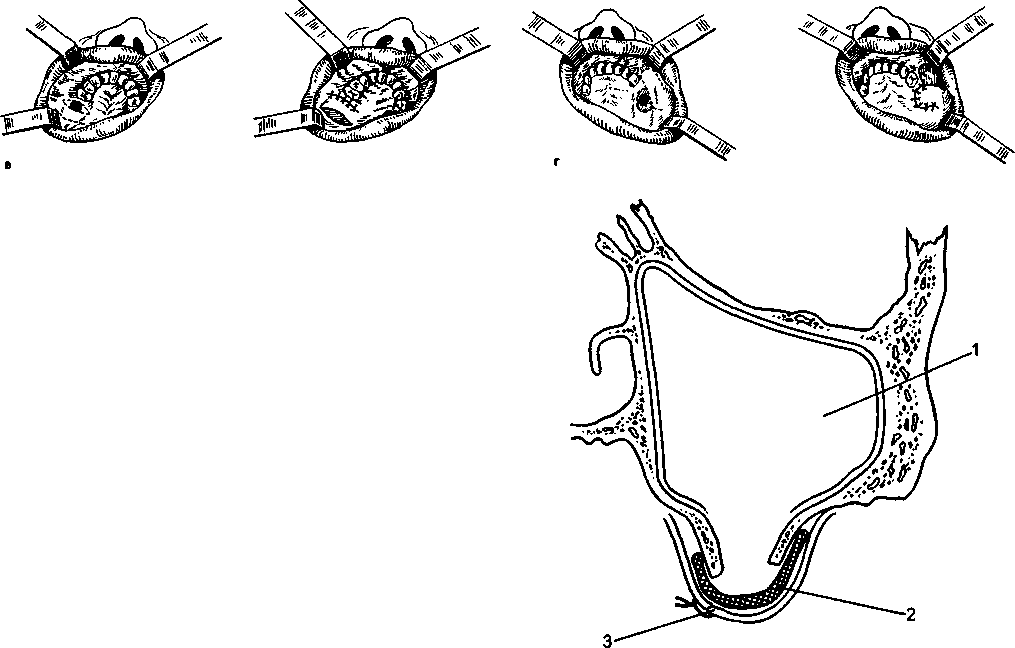 В носовой стенке верхнечелюстной пазухи в области нижнего носового хода делают отверстие размером 1,5x1,5 см, формируя широкое соустье с полостью носа. Верхнечелюстную пазуху заполняют тампоном, смоченным йодоформной жидкостью, конец которого через соустье выводят в полость носа. Рану в полости рта зашивают наглухо, накладывая кетгутовые швы. В случае прободения дна верхнечелюстной пазухи и при наличии перфорационного отверстия разрез проводят через слизистую оболочку наружной стенки зубной альвеолы, удаляют грануляции до входа в пазуху и особенно тщательно — патологические ткани у перфорационного отверстия со дна верхнечелюстной пазухи. В носовой стенке верхнечелюстной пазухи в области нижнего носового хода делают отверстие размером 1,5x1,5 см, формируя широкое соустье с полостью носа. Верхнечелюстную пазуху заполняют тампоном, смоченным йодоформной жидкостью, конец которого через соустье выводят в полость носа. Рану в полости рта зашивают наглухо, накладывая кетгутовые швы. В случае прободения дна верхнечелюстной пазухи и при наличии перфорационного отверстия разрез проводят через слизистую оболочку наружной стенки зубной альвеолы, удаляют грануляции до входа в пазуху и особенно тщательно — патологические ткани у перфорационного отверстия со дна верхнечелюстной пазухи. При ушивании раны в полости рта производят пластическое закрытие перфорационного отверстия, учитывая при этом ширину альвеолярного отростка на месте перфорации, ее протяженность (в области одного — двух зубов), наличие рубцо-вых изменений слизистой оболочки. Пластическое закрытие перфорационного отверстия производят путем выкраивания трапециевидного лоскута со стороны преддверия рта. Укладывая лоскут на место дефекта, обращают внимание на возможность его натяжения. В таких случаях его удлиняют горизонтальным рассечением надкостницы у основания лоскута. При перфорационном отверстии на участке альвеолярного отростка, не имеющего ряда зубов, следует широко выкраивать и от-сепаровывать слизисто-надкостничный лоскут со стороны преддверия рта и мостовидный лоскут в области твердого неба (рис. 9.3, а). Перфорационное отверстие в пределах одного зуба целесообразно закрывать языкообразным лоскутом, выкроенным из слизистой оболочки твер- 219 дого неба. Ширина лоскута должна соответствовать расстоянию между зубами, длина — трем величинам ширины. Лоскут укладывают в область дефекта альвеолярного отростка и фиксируют узловыми кетгутовыми швами (рис. 9.3, б). Рану закрывают йодоформной марлей и надевают заранее изготовленную защитную пластинку. При значительных размерах перфорационного отверстия, рубцовых изменениях слизистой оболочки в его окружности дефект закрывают выкраиванием языкообразного слизисто-надко-стничного лоскута со стороны преддверия рта — от альвеолярного отростка к своду; лоскут перемещают на область дефекта и фиксируют кетгутовыми швами (рис. 9.3, в). Закрывать дефект можно также перемещением слизистой оболочки и надкостницы с соседнего участка альвеолярного гребня (рис. 9.3, г). Закрытие дефекта можно проводить костеобразующими материалами, в том числе пластинками деминерализованной кости (рис. 9.4, д). На следующий день после радикальной операции на верхнечелюстной пазухе из нее удаляют йодоформный тампон через носовой ход. Проводят ежедневный туалет защитной пластинки и раны. На 7—8-й день снимают часть швов (через один), а остальные — при последующей перевязке на 9—10-й день. Защитную пластинку следует носить 14—16 дней, а иногда до 3 нед. В послеоперационном периоде верхнечелюстную пазуху промывают (от 1 до 3—4 раз), начиная с 5—6-го дня, а при ушивании и пластике перфорационного отверстия — не ранее чем через 9— 10 дней после операции. При правильно проведенном хирургическом лечении осложнений не бывает. В послеоперационном периоде может наблюдаться парестезия или гиперестезия ветвей подглазничного нерва на стороне операции (от нескольких недель до 1—2 мес). У отдельных больных эти яв- ления не ликвидируются и развивается неврит подглазничного нерва, главным образом верхних альвеолярных нервов. Иногда воспалительный процесс рецидивирует, что связано с недостаточным сообщением верхнечелюстной пазухи с полостью носа, сужением или рубцовым закрытием его. Это требует повторной операции на верхнечелюстной пазухе. Осложнения. Острое воспаление верхнечелюстной пазухи может осложняться развитием периостита верхней челюсти, абсцесса или флегмоны клетчатки глазницы, а также переходом процесса на другие пазухи носа, решетчатый лабиринт. Реже в процесс вовлекаются вены лица и синусы твердой мозговой оболочки. Прогноз острого синусита верхнечелюстной пазухи в основном благоприятный. Указанные осложнения, особенно флегмона глазницы, флебит, тромбофлебит вен лица и синусов твердой мозговой оболочки, могут стать причиной смертельных исходов. Острый, хронический гайморит может обусловить переход воспалительных явлений в другие придаточные пазухи носа. Хронический синусит вызывает нарушения иммунологической реактивности и ведет к развитию инфекционного синдрома и иммунной недостаточности. При хирургическом лечении хронического синусита прогноз благоприятный. Профилактика одонтогенного воспаления верхнечелюстной пазухи состоит в санации полости рта — лечении кариеса зубов и его осложнений, своевременных хирургических вмешательствах (удаление зубов и корней, вскрытие поднадкост-ничных очагов). Следует удалять на верхней челюсти ретенированные зубы, являющиеся источником воспаления. При удалении малых и больших коренных зубов верхней челюсти следует обращать внимание на соотношение корней зубов и дна верхнечелюстной пазухи, исключить травма-тичность вмешательства при удалении зубов. |
