Неотложные состояния у детей. педиатрия аттестация. Неотложные состояния у детей медицинское информационное агентство неотложные состояния
 Скачать 1.93 Mb. Скачать 1.93 Mb.
|
|
4. При II степени поражения: ввести 50% раствор анальгина в дозе 0,1 мл/год жизни в сочетании с 2,5% раствором пипольфена или 2% раствором суп-растина в дозе 0,1 мл/год жизни в/м; при артериальной гипотензии — 1% раствор мезатона 0,1 мл/год жизни п/к или в/м, реополиглюкин в дозе 10 мл/кг в/в струйно. При III—IV степени поражения комплексная сердечно-легочная реанимация — ИВЛ доступными способами, закрытый массаж сердца; если массаж сердца не дает эффекта, показана дефибрилляция. При локальных проявлениях электротравмы ввести в/м анальгетики, наложить асептическую (мазевую) повязку. Госпитализация при II—III—IV степенях тяжести электротравмы в реанимационное отделение. При I степени, если ожог составляет более 0,5% поверхности тела или травма сопровождается обугливанием, госпитализация показана в хирургическое отделение. Поражение молнией Чаще всего молния во время грозы поражает человека, находящегося на открытой местности (в поле), если он не ляжет на землю и не укроется в каком-нибудь углублении; стоящего под одиночным деревом; во время купания в реке и др. Клиническая диагностика Для удара молнией характерны III-IV степени тяжести по классификации электротравм. Особенностью является существенно большее поражение поверхности кожи. Тяжесть состояния пострадавших усугубляется ожоговым шоком и синдромом разможжения тканей. Неотложная помощь Соответствует мероприятиям, проводимым при электротравме, с добавлением введения 3% раствора преднизолона в дозе 2 мг/кг в/м или в/в. Госпитализация в реанимационное отделение. Бытующее мнение о пользе закапывания пораженного молнией человека является абсолютно необоснованным и вредным. Делать это категорически запрещается, так как приводит к нарушению дыхания и кровообращения, охлаждению организма, отсрочивает оказание ургентной помощи, создает угрозу заражения столбняком. Утопление Утопление — острое состояние, возникающее в результате погружения в воду; может быть двух типов: — полное или истинное («мокрое»), при котором вода сразу попадает в легкие пострадавшего; — неполное («сухое»}, при котором первично возникает рефлекторный ларингоспазм с гипоксией, ги-перкапнией и фибрилляцией желудочков либо рефлекторная остановка сердца («синкопальное утопление»). Клиническая диагностика Если утопающий спасен с поверхности воды или сразу же после погружения, отмечается возбуждение или заторможенность, возможны неглубокие расстройства сознания. Выражена бледность кожных покровов, одышка, тахикардия, артериальная гипертензия. При более длительном пребывании под водой состояние пострадавшего можно оценить как преда тональное, атональное или клиническую смерть. Для предагонального состояния характерны: утрата сознания, рвота, бледно-цианотичные кожные покровы, выделение изо рта пенистой розовой мокроты, пульс слабый, тахикардия, артериальная гипотензия, набухшие вены, брадипное. При атональном состоянии характерны: кома с редкими судорожными подвздохами, пульс на лучевой артерии не определяется, зрачки максимально расширены. Состояние клинической смерти характеризуется отсутствием признаков кровообращения, дыхания, мышечной атонией, арефлексией, лицо одутловатое, вены резко набухшие, изо рта вытекает вода. При истинном утоплении — выражен разлитой цианоз, при «сухом» утоплении — кожа бледно-цианотичная. Неотложная помощь должна оказываться на месте сразу же после извлечения ребенка из воды — на берегу или на борту спасательного судна. При попытке помочь утопающему обязательно помнить о мерах собственной безопасности (использовать вспомогательные средства — спасательный круг, надувной жилет и др.). Неотложная помощь Прекратить поступление воды в дыхательные пути. Освободить полость рта и верхние дыхательные пути от воды, песка (ила, водорослей и др.), воспользовавшись марлевым тампоном, носовым платком или другой мягкой тканью. Создать дренажное положение для удаления воды — перегнуть пострадавшего через свое согнутое бедро лицом вниз и нанести удары ладонью между лопатками или приподнять, обхватив руками под эпигастральную область, надавливая на нижние отделы грудной клетки. Этим методом не пользуются, если остановка дыхания и сердечной деятельности имеют рефлекторный характер. Приступить к проведению искусственного дыхания и, по показаниям, к комплексной сердечно-легочной реанимации по общим правилам при клинической смерти (см. раздел «Сердечно-легочная реанимация»). Если самостоятельное дыхание и сердечная деятельность не восстанавливаются, то реанимацию продолжают 30—40 мин. Оксигенотерапия. Если сознание у пострадавшего сохранено: снять мокрую одежду, растереть его спиртом и тепло укутать; дать горячее питье; — при возбуждении — настойки седативных трав (валериана, пустырник) внутрь в дозе 1—2 капли/год жизни, ввести 0,5% раствор седуксена в дозе 0,05 мл/кг (0,3 мг/кг) в/м. Госпитализация в соматическое или реанимационное отделение после оказания первой помощи. Укусы пчел, ос, шмелей сходны по характеру повреждения, их яды обладают гемолитическим, нейротоксическим и гистаминоподобным действием. Клиническая диагностика После укуса пчел, ос или шмелей возможны местные и общие клинические проявления. На месте укуса появляется боль, жжение, гиперемия, быстро распространяющийся отек. Общая реакция может проявляться следующими симптомами: тошнота, головокружение, сухость во рту, лихорадка, артралгии, затрудненное дыхание. Возможно развитие генерализованной анафилактической реакции с типичной картиной анафилактического шока, что требует незамедлительного оказания помощи. Неотложная помощь Удалить из ранки жало (пинцетом или пальцами); место укуса обработать спиртом, эфиром или одеколоном, приложить холод. Дать обильное горячее питье. При общей реакции ввести: 0,1% раствор адреналина в дозе 0,1 мл/год жизни п/к; антигистаминные препараты: 2,5% раствор пипольфена или 2% раствор супрастина в дозе 0,1—0,15 мл/год жизни в/м; если симптомы интоксикации сохраняются, через 20—60 мин повторно инъекция адреналина в той же дозе. 4. При развитии анафилактического шока тактику см. в соответ- ствующем разделе. Госпитализация показана при признаках гиперергической реакции в соматическое или реанимационное отделение после проведения противошоковых мероприятий. Укусь1клещей Клещи вида иксодовых могут явиться потенциальным источником инфицирования ребенка вирусом клещевого энцефалита. Передача инфекции происходит при укусе клеща. Укусы клещей обычно вызывают местное воспаление и зуд. Неотложная помощь Удалить клеща пинцетом, а не руками (опасность оторвать и оставить в теле пострадавшего головку насомого). Предварительно клеща смазать бензином (керосином или ацетоном, растительным маслом), чтобы нарушить его дыхание. Ранку от укуса обработать любым антисептиком. Учитывая эндемичность нашего региона, обеспечить проведение специфической серопрофилактики клещевого энцефалита. Собака может явиться потенциальным источником инфицирования ребенка вирусом бешенства. Передача инфекции осуществляется при укусе и ослюнении поврежденной кожи. При этом инфицированные животные могут быть заразными за 10 дней до появления у них первых признаков болезни. Наибольшую опасность представляют укусы в голову и лицо, опасны также глубокие рваные раны. Раны от собачьих укусов, как правило, сильно загрязнены слюной и имеют выраженную наклонность к рнфицированию. Неотложная помощь Если кровотечение из раны не слишком сильное, не пытаться сразу же остановить его, т. к. с кровью из раны вымывается слюна собаки. Место укуса промыть мыльным раствором (лучше хозяйственным или специальным антибактериальным) или 3% раствором перекиси водорода. Не рекомендуется обработка раны спиртом, йодом, одеколоном (возможен ожог обнаженных тканей). Кожу вокруг укуса обработать 5% спиртовой' настойкой йода. Наложить на рану стерильную повязку. 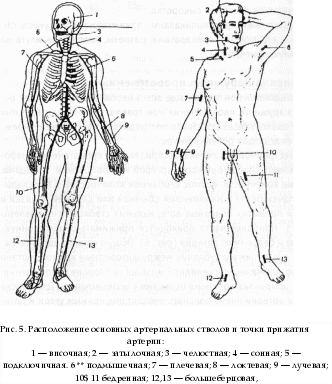 5. Доставить пострадавшего в ближайшее медицинское учреждение; сделать это необходимо даже в том случае, если укусившая собака домашняя и привита. После обработки раны принимается решение о необходимости иммунизации антира-бической вакциной. Укусызмей В нашем регионе из всех видов ядовитых змей встречается гадюка обыкновенная. Клиническая диагностика Клиническая картина складывается из местных признаков и общих проявлений, обусловленных резорбтивным действием яда. При укусах гадюки на месте укуса четко видны две глубокие колотые ранки. Уже в первые минуты после укуса возникают гиперемия, затем отечность и петехиально-синячковые геморрагии, быстро распространяющиеся от места укуса. Постепенно укушенная часть тела становится все более отечной. Кожа над отеком лоснится, багрово-синюшная. В зоне укуса могут образовываться некротические язвы. Через 1—3 часа из места укуса отмечается повышенная кровоточивость. В пораженной конечности — развитие лимфангита, лимфаденита, тромбофлебита. Общие симптомы характеризуются возбуждением, сменяющимся резкой слабостью, повышением температуры, бледностью кожных покровов, головокружением, падением АД, могут быть носовые и желудочные (рвота «кофейной гущей») кровотечения. В тяжелых случаях возможны явления коллапса и шока. Неотложная помощь Ребенка срочно уложить, создать максимальный физический покой. Нельзя ходить и сидеть, т. к. это значительно ускоряет распространение яда из очага поражения и может быть причиной обморочного состояния. 1. Немедленно отсосать яд из ранок ртом в течение 10—15 мин (это позволяет удалить 30—50% введенного яда); высосать яд легче, если широко захватить место укуса в складку и осторожным, но сильным нажимом выдавить из ранки каплю жидкости; в процессе этой процедуры высасываемый яд постоянно сплевывается (процедура безопасна, т. к. змеиный яд, попавший в рот и желудок, отравления не вызывает). 2. После отсасывания место укуса смазать спиртовым раствором йода или бриллиантовой зелени, наложить асептическую повязку и провести иммобилизацию пораженной конечности в физиологическом положении повязкой или лангетой. 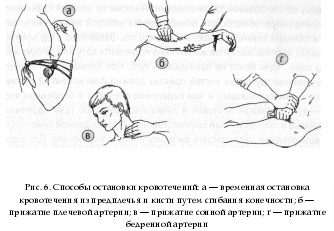 3. Ввести обезболивающие и антигистаминные средства: 50% раствор анальгина в дозе ОД мл/год жизни в/м; 2,5% раствор пипольфена или 2% раствор супрастина в дозе ОД—0,15 мл/год жизни в/м. 4. При развитии анафилактического шока тактику см. в соответс- твующем разделе. Госпитализация срочная в ближайшее лечебное учреждение или в токсикологическое отделение. Транспортируют больного в положении лежа. В условиях медицинского учреждения одним из эффективных средств обезвреживания змеиного яда в организме является противозмеиная лечебная сыворотка. При укусе змеи противопоказаны: прижигание места укуса, обкалывание его любыми препаратами, разрезы, наложение жгута на пораженную конечность! На догоспитальном этапе чаще всего необходима временная остановка наружного кровотечения при травмах с ранением крупных сосудов, позволяющая доставить пострадавшего в лечебное учреждение и спасающая ребенку жизнь. Для экстренной остановки артериального кровотечения широко применяют способ прижатия артерий на протяжении: пальцами, сдавление конечности жгутом, сгибанием конечностей с подкладыванием пачки бинта и наложением обычной или давящей повязки и др. Точки прижатия основных артериальных стволов представлены на рис. 5. Наиболее часто приходится прижимать общую сонную, плечевую и бедренную артерии (рис. 6). Общую сонную артерию находят по пульсации в углублении между щитовидным хрящом гортани и грудино-ключично-сосцевидной мышцей на стороне повреждения. Здесь ее придавливают тремя пальцами к позвоночнику. Для поиска плечевой артерии плечо больного отводят под прямым углом и ротируют кнаружи. На внутренней поверхности плеча между двуглавой мышцей и костью к последней прижимают артерию. Бедренную артерию определяют по пульсации в паховой области на расстоянии 1—1,5 см ниже медиальной части пупартовой связки. В этом месте артерию прижимают пальцами к костям таза. Жгут применяют тогда, когда артериальное кровотечение из ран конечностей невозможно остановить другими способами. Жгут (стандартный или импровизированный) накладывается поверх одежды или под него подкладывают полотенце, косынку, кусок марли. Конечность приподнимают, жгут подводят под конечность выше места ранения, сильно растягивают и, не уменьшая натяжения, затягивают вокруг конечности, зацепляя крючок за звено цепи. Если жгут наложен правильно, кровотечение из раны прекращается, пульс на лучевой артерии или тыльной артерии стопы исчезает, дистальные отделы конечности бледнеют. Продолжительность нахождения жгута — не более 2 часов. С этой целью под жгут подкладывают записку с указанием кем и когда жгут был наложен (!). В холодную погоду конечность со жгутом тепло укутывают. Венозное и капиллярное кровотечение останавливают путем наложения тугой давящей повязки. Транспортная иммобилизация при переломах Временная иммобилизация при переломах и транспортировка пострадавшего в функционально выгодном положении являются обязательными при оказании экстренной помощи при травмах. 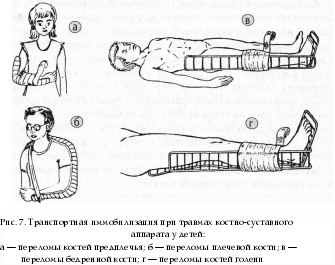 При проведении транспортной иммобилизации необходимо соблюдать общие правила травматологии. Повязка не должна сдавливать поврежденную область, для освобождения которой нужно снять или (при тяжелых травмах) разрезать одежду пострадавшего. Под повязку в местах костных выступов желательно подложить вату или любую мягкую ткань. Туры бинта не накладывать туго. При большинстве переломов длинных трубчатых костей повязка должна фиксировать 2 сустава (выше- и нижележащие), а при переломах плечевой и бедренной кости — три (плечевой, локтевой и лучезапястный, либо тазобедренный, коленный и голеностопный;соответственно). Поврежденной конечности по возможности надо придать физиологическое положение. Для верхней конечности физиологичны: отведение на 15—20° в плечевом суставе, сгибание на 90° в локтевом суставе, среднее положение предплечья (между супинацией и пронацией), тыльное сгибание на 45° в лучеза-пястном суставе, слегка согнутые пальцы кисти. Для нижней конечности физиологичны: отведение бедра на 10—15°, ротация его внутрь, сгибание на 5—10° в коленном суставе, сгибание стопы под углом 90°. На рис. 7 представлена схема транспортной иммобилизации универсальными лестничными шинами Крамера при различных переломах у детей. При выборе положения, обеспечивающего наименее травматичные условия транспортировки пострадавших, придерживаются рекомендаций В. Р. Прокофьева и соавт. (1985) (рис. 8). Эти положения обеспечивают наименее травматичные условия транспортировки пострадавших. * * * В 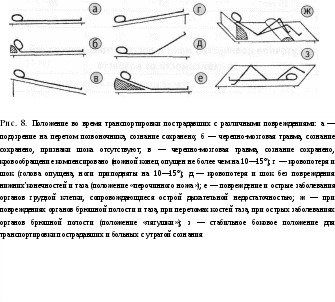 завершение еще раз подчеркнем, что неотложная помощь детям может оказаться эффективной даже при использовании простых, доступных методов диагностики и лечения, но должна быть максимально ранней и минимально агрессивной. Своевременно и правильно оказанная неотложная помощь подчас не только спасает жизнь ребенку, но и обеспечивает дальнейшее успешное лечение, предупреждает развитие тяжелых осложнений, исключает потерю трудоспособности. Возрастные показатели ЧСС и ЧДД Возраст ЧСС уд/мин ЧДД в 1 мин
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
