Клиническая химия в диагностике и лечении. Обмен натрия и воды обмен калия лечение диуретиками гомеостаз ионов водорода
 Скачать 3.99 Mb. Скачать 3.99 Mb.
|
|
Наследственная непереносимость фруктозы. Это редкая причина гипогликемии. Развитие симптомов начинается после включения в рацион ребенка сахарозы или фруктовых соков. В течение от получаса до 1 ч после поступления в организм фруктозы развиваются симптомы гипогликемии, сопровождаемые тошнотой или рвотой, а также болями в области живота. Отмечают задержку роста и развития, прогрессирующее поражение печени с гепатомегалией, желтухой и асцитом. Может развиться цирроз. Диагноз ставится на основании наличия фруктозурии и гипогликемии после введения фруктозы внутрь или внутривенно. В основе заболевания лежит недостаточность фермента фруктозобисфосфатальдолазы и накопление фруктозо1фосфата. Гипогликемия, по-видимому, обусловлена угнетением гликогенолиза и глюконеогенеза фруктозо1фосфатом. Гипогликемия в более позднем детском возрасте Идиопатическая гипогликемия у детей может иметь множественную этиологию. Обычно симптомы развиваются после периодов голодания или заболеваний, сопровождающихся лихорадочным состоянием. Диагноз ставится методом исключения других причин. Часто поражается головной мозг. В некоторых случаях секретируется избыток инсулина, и дифференциальный диагноз от инсулиномы невозможен. Чувствительность к лейцину. В течение первых шести месяцев жизни казеин может привести к развитию тяжелой гипогликемии. Это действие казеина обусловлено содержанием в нем аминокислоты лейцина. Чувствительность к лейцину, по-видимому, обусловлена чрезмерной стимуляцией секреции инсулина и часто является наследуемой особенностью. Это состояние представляется самоизлечивающимся, и обычно у детей старше 6 лет оно уже не встречается. Обнаружение гипогликемии на протяжении получаса после нагрузки внутрь лейцином или казеином подтверждает диагноз. Лечение заключается в назначении диеты с низким содержанием лейцина. У здоровых лиц после нагрузки лейцином не происходит существенного снижения содержания глюкозы в плазме, но некоторые больные с инсулиномои проявляют чувствительность к лейцину. Кетонная гипогликемия — наиболее частая причина гипогликемии среди детей на 2м году жизни, развивающаяся после периода голодания плп болезни, сопровождающейся лихорадочным состоянием. Эти дети в периоде новорожденное™, как правило, были «маленькими для своего возраста». Развитию гипогликемии предшествует кетонурия (как, например, при голодании), и диагноз можно поставить при переходе на кетогенную диету (содержащую много жиров при низкой калорийности) на 48 ч, в течение которых появляются клинические признаки гипогликемии. Следует всегда помнить о причинах гипогликемии у взрослых, в частности об инсулиноме. Лечение при гипогликемии Гипогликемию следует лечить путем срочного внутривенного вливания по меньшей мере 10% раствора глюкозы (взрослым— 50%) после взятия пробы крови для диагностических целей. В некоторых случаях может оказаться необходимым повторять вливания глюкозы до тех пор, пока не будет установлена причина гипогликемии и проведено ее лечение. Для лечения инсулиномы рекомендуется, если возможно, ее удаление хирургическим путем. Если такой возможности нет, введение комбинации диазоксида и хлоротиазида может обеспечить поддержание концентрации глюкозы в плазме в пределах нормы. ЗАКЛЮЧЕНИЕ 1. Глюкоза является наиболее важным компонентом среди углеводов пищевых продуктов. 2. Головной мозг почти полностью зависит от внеклеточной глюкозы как источника энергии, и поддержание постоянства концентрации глюкозы в плазме имеет важное значение для нормального функционирования мозга. 3. После приема содержащей углеводы пищи, избыток глю козы в печени и в мышцах сохраняется в виде гликогена, а в жировой ткани превращается в жир и сохраняется в таком виде, Эти процессы стимулирует инсулин. 4. Во время голодания в печени (и в почках) распад гликогена приводит к высвобождению глюкозы в кровь; в жировой ткани распад триглицеридов высвобождает как глицерин, который может быть превращен в глюкозу, так и жирные кислоты, метаболизируемые в большинстве тканей, за исключением головного мозга. 5. В печени избыток жирных кислот превращается в кетокислоты. Кетоновые тела могут быть использованы в качестве источника энергии тканями головного мозга и других органов. 6. В тех случаях, когда кетокислоты образуются в избытке по отношению к мощности механизмов гомеостаза, возможно развитие кетоацпдоза. 7. Молочная кислота образуется: при анаэробном гликолизе; в сокращающихся мышцах (временно); в тканях при гипоксии. В условиях гипоксии печень становится самым важным образующим (но непотребляющим) молочную кислоту органом, что приводит к развитию лактатацидоза. Лактатацидоз могут вызывать и другие факторы, стимулирующие гликолиз и снижающие утилизацию молочной кислоты. Некоторые лекарственные средства (в частности, бигуаниды) снижают утилизацию молочной кислоты. 8. Сахарный диабет является результатом относительной или абсолютной недостаточности инсулина. Для него характерна гипергликемия, которая может быть прерывистой. При тяжелых формах сахарного диабета усиленный липолиз может вызывать накопление кетоновых тел, а затем ацидоз. Кома, по-видимому, обусловлена гиперосмоляльностью. Как при кетоацидозе, так и при гиперосмоляльной коме происходит сильное истощение резервов воды и электролитов в организме. 9. Гипогликемия может развиваться при голодании. Некоторые лекарственные средства или продукты питания могут вызывать гипогликемию. 10. У взрослых наиболее важная причина гипогликемии в условиях голодания — инсулинома, для диагностики которой необходимо доказать наличие в плазме высокой концентрации инсулина на фоне гипогликемии. Наиболее частая причина гипогликемии — введение инсулина. 11. Факторы, вызывающие гипогликемию у детей разных возрастов, различны. Причиной гипогликемии могут быть многие наследственные аномалии обмена углеводов. 12. Может оказаться необходимым внутривенное введение богатых энергией субстратов в течение длительного периода времени. Глюкоза сводит к минимуму липолиз и кетоацидоз, но может потребоваться сочетать глюкозу с растворами жиров с тем, чтобы обеспечить достаточный запас энергии в адекватном объеме жидкости. ИССЛЕДОВАНИЯ НАРУШЕНИЙ ОБМЕНА УГЛЕВОДОВ Исследования при подозрении на сахарный диабет Первоначальное тестирование Если у больного имеются симптомы тяжелой формы сахарного диабета или гликозурия, а также в тех случаях, когда желательно исключить диагноз сахарного диабета (например, при наличии этого заболевания и у близких родственников больного), возьмите кровь для определения содержания глюкозы в плазме. Обнаружение (по меньшей мере через 2 ч после приема пищи) в одной произвольно взятой пробе крови концентрации глюкозы, превосходящей 11 ммоль/л, в значительной степени подтверждает предположение о наличии диабета, а обнаружение такой концентрации глюкозы в двух пробах крови позволяет поставить диагноз этого заболевания. Однако предпочтительнее взять кровь после голодания в течение по меньшей мере 10 ч, особенно если уже было отмечено отклонение от нормы в одной произвольно взятой пробе крови. Интерпретация
А. Диагноз сахарного диабета считают подтвержденным, если: 1) концентрация глюкозы в плазме крови, взятой натощак, дважды определена как равная 8 ммоль/л или выше; или 2) концентрация глюкозы в плазме крови, взятой произвольно, дважды определена равной 11 ммоль/л или выше; или 3) установлено, что концентрация глюкозы в плазме крови, взятой натощак, превышает 8 ммоль/л, а в плазме крови, взятой произвольно, превышает 11 ммоль/л. Б. Результаты исследований крови, взятой произвольно, менее надежны при исключении, чем при подтверждении диагноза сахарного диабета. Этот диагноз считают исключенным, если в плазме крови, взятой после периода голодания, концентрация глюкозы не менее чем дважды была найдена не превышающей 6 ммоль/л. В. Если (и только при этом условии) в любой из взятых натощак проб крови обнаружены величины концентрации глюкозы в пределах от 6 до 8 ммоль/л или в произвольно взятых пробах найдены концентрации глюкозы от 8 до 11 ммоль/л, приступайте к проведению теста на толерантность к глюкозе, назначая ее внутрь. Тест на толерантность к глюкозе, принимаемой внутрь Если через 2 ч после приема внутрь 75 г глюкозы (или эквивалентной дозы содержащих глюкозу продуктов) концентрация глюкозы в плазме крови равна 8 ммоль/л или ниже, то это свидетельствует об отсутствии диабета. В этих же условиях концентрация глюкозы 11 ммоль/л или выше указывает на наличие диабета, тогда как концентрация глюкозы от 8 до 11 ммоль/л свидетельствует о нарушенной толерантности к глюкозе. Случайное обнаружение гликозурии или гипергликемии может служить основанием для предположения о наличии сахарного диабета у пациента, не имеющего клинических признаков этого заболевания. Если у такого пациента через 2 ч после нагрузки стандартной дозой глюкозы концентрация глюкозьт в плазме превышает 11 ммоль/л, то такой результат следует подтвердить, прежде чем делать окончательный вывод о диагнозе. Обследование больного диабетом, находящегося в коматозном состоянии Больной, страдающий диабетом, может быть в коматозном состоянии в связи с гипергликемией, гипогликемией или с другими причинами, указанными в табл. 18. После тщательного клинического обследования пациента сделайте следующее: 1. Предупредите лабораторию о предстоящем взятии образцов для анализов и организуйте срочную доставку этого материала в лабораторию с тем, чтобы свести к минимуму задержки при выполнении анализов. 2. Прежде всего возьмите кровь для определения содержания в плазме глюкозы, калия и натрия. Затем возьмите кровь для определения Tcog плазмы и/или рН и Рсо» артериальной крови. Повторная пункция артерии нежелательна и не нужна. Если первоначально измеряют рН артериальной крови, Тсод плазмы можно рассчитать, когда окажется необходимым мониторинг кислотнощелочного равновесия. 3. Исследуйте пробу мочи на содержание глюкозы и кетоновых тел. При диагностике гипергликемии не следует полагаться только на результаты исследования мочи. В течение некоторого времени моча могла находиться в мочевом пузыре, и результаты ее анализа могут соответствовать более ранним по времени и значительно отличающимся по величине уровням исследуемых компонентов в плазме крови. 4. Если необходимо быстро оценить уровень глюкозы в крови с помощью пропитанной соответствующими реагентами полоски фильтровальной бумаги (например, в связи с тем, что лаборатория находится так далеко, что получение точных результатов может быть задержано), то следует обратить особое внимание на соблюдение режима хранения реагентов и точность выполнения инструкции по их использованию с тем, чтобы избежать получения неверных результатов, что может привести к опасным последствиям. 5. Если на основании клинических исследований или теста с использованием пропитанных реагентами полосок фильтровальной бумаги предполагают гипогликемию, больному следует назначить глюкозу, не ожидая получения окончательных результатов из лаборатории. Дать глюкозу больному диабетом менее опасно, чем назначить инсулин пациенту, у которого была ошибочно диагностирована гипогликемия (на основании, например, результатов теста, проведенного с применением негодных реагентных полосок). Таким образом, назначение терапии при диабетической коме должно быть основано на клиническом диагнозе. Пробы крови должны быть на Таблица 18. Результаты лабораторных исследований при коме у больных сахарным диабетом
правлены в лабораторию немедленно, но никогда не следует медлить с началом лечения из-за того, что результаты анализов еще не получены. Необходимо с осторожностью интерпретировать результаты предварительных экспрессанализов. Исследования при гипогликемии У больного с доказанной гипогликемией наиболее важный тест — определение содержания инсулина в плазме крови, когда концентрация глюкозы в ней низка. На основании результатов этого теста можно отличить от других причин гипогликемии случаи введения экзогенного или продуцирсь вания эндогенного инсулина. Среди последних наиболее серьезны случаи инсулиномы. Если уровни инсулина в плазме крови неадекватно высокие и остаются какието сомнения, то могут помочь результаты количественного анализа Спептида. Высокая концентрация Спептида в плазме указывает на возможность секреции эндогенного инсулина (в частности, секреции, обусловленной стимуляцией поджелудочной железы под влиянием производных сульфонилмочевины). Если в подобной ситуации обнаружить Спептид в плазме не удается, предполагают, что имело место введение экзогенного ивсулина. 1. Если пациент находится в состоянии гипогликемии, то, прежде чем назначить глюкозу, возьмите у него кровь для определения содержания глюкозы, инсулина и Спептида. Плазму, предназначенную для выполнения двух последних анализов, следует сохранять до тех пор, пока наличие гипогликемии не будет доказано (см. ниже). Выполнение этого этапа работы может значительно сократить программу дальнейших исследований. 2. Нередки случаи, когда на обследования направляют пациентов, у которых в прошлом была подтвержденная документально или предполагаемая гипогликемия. В этих случаях следует провести полное обследование, обращая особое внимание на следующие моменты: а) соотношение во времени между приступами гипогликемии и приемами пищи (реактивная гипогликемия); Таблица 19. Результаты определения содержания в плазме инсулина и Спептида во время гипогликемии (спонтанной или вызванной длительным голоданием) 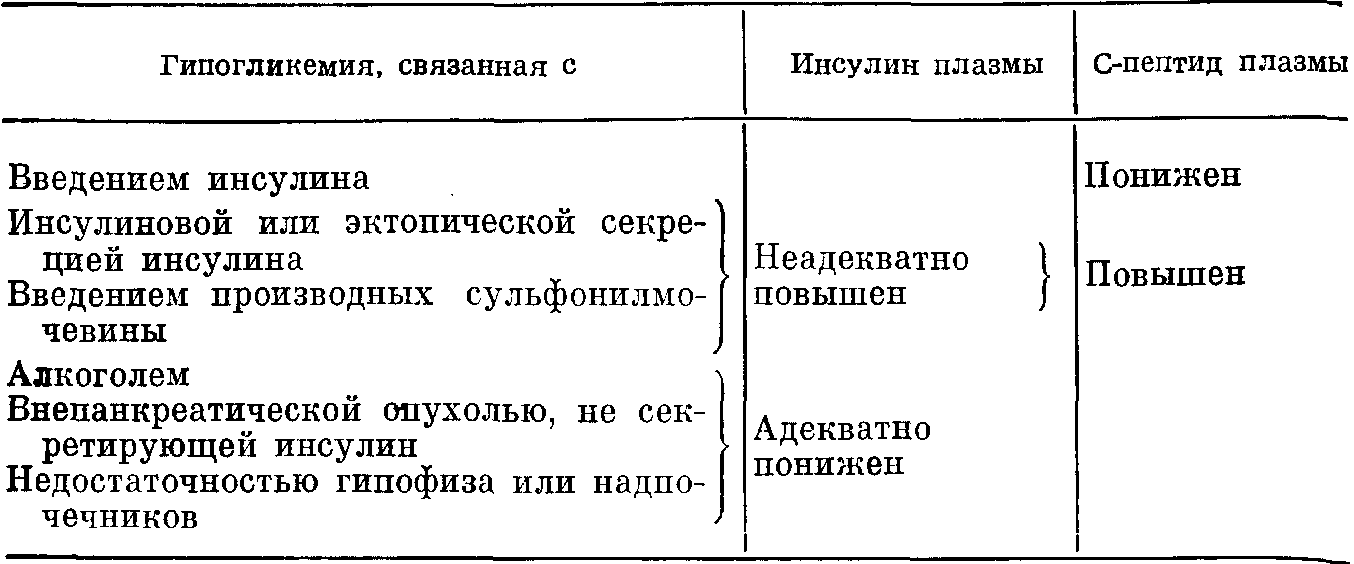 б) прием внутрь лекарственных средств (особенно антидиабетических) и алкоголя. Отсутствие соответствующих указаний в истории болезни не позволяет исключить эти моменты, поскольку пациенты могут скрывать такие сведения; в) возможность наличия гипофункции коры надпочечников или гипофиза. Если такая возможность представляется реальной, проведите исследование, как описано в гл. VII.; г) возможность наличия опухоли, локализованной вне поджелудочной железы. 3. В тех случаях, когда ни одну из причин идентифицировать не удается, следует попытаться вызвать гипогликемию путем голодания (до 72 ч, если необходимо), и даже сочетая его с физической нагрузкой, проводимои под тщательным врачебным контролем. Для определения содержания глюкозы и инсулина следует взять кровь утром натощак (после голодания в течение ночи), а затем повторно с интервалами в 1 ч немедленно определить концентрацию глюкозы. Если обнаруживают развитие гипогликемии, проведение теста следует прекратить. Если в этих условиях вызвать гипогликемию не удается, то предположение о возможном значении эндогенного гиперинсулинизма как причине наблюдаемых симптомов, становится маловероятным. 4. В пробе крови, взятой в то время, когда наличие гипогликемии доказано, следует определить содержание инсулина. Если предполагают, что введение инсулина имело место, следует определить также содержание Спептида. В табл. 19 обобщены принципы интерпретации получаемых результатов. 5. Если результаты определений содержания глюкозы и инсулина натощак неоднозначны, можно проделать тест на угнетающее действие инсулина. Гипогликемия, вызванная внутривенным введением инсулина, должна угнетать эндогенную секрецию инсулина и Спептида. Отсутствие снижения в этих условиях уровня Спептида подтверждает предположение об автономной секреции инсулина, обусловливаемой обычно наличием инсулиномы. Определение содержания глюкозы в плазме или в цельной крови Содержание глюкозы можно оценить с помощью ферментативных методов, специфичных для данного представителя Сахаров, или путем измерения общего уровня восстанавливающих соединений. С помощью методов этого второго типа могут быть получены завышенные (на 0,3—1,1 ммоль/л и более) данные, поскольку в исследуемых объектах, помимо глюкозы, имеются и другие восстанавливающие вещества. В процентном отношении наибольшая ошибка получается при измерении низких концентраций глюкозы. В таких ситуациях эта ошибка может «маскировать» гипогликемию. Важно знать, каким именно методом пользуются в Вашей лаборатории. Поступление в клетки глюкозы зависит от ее внеклеточной концентрации, о которой можно судить по содержанию глюкозы в плазме. Благодаря процессам обмена веществ внутриклеточная концентрация глюкозы поддерживается на низком уровне; поэтому включение в исследуемый материал эритроцитов разбавляет плазму, приводя к получению результатов, заниженных на 10—15% по сравнению с данными, характерными для плазмы или сыворотки крови (в зависимости от показателей гематокрита). На этом основании считают желательным исследовать именно плазму крови, но иногда используют и цельную кровь. Как цельную кровь, так и плазму необходимо либо исследовать немедленно, либо смешать с ингибитором гликолиза. Поскольку в результате реакций метаболизма глюкозы, протекающих in vitro в присутствии клеточных элементов крови, анализ даст заниженные величины концентрации глюкозы, в пробы вводят наряду с антикоагулянтом фторид или йодацетат (в качестве ингибиторов гликолыза). Для мониторинга глюкозы в домашних условиях используют капиллярную кровь, взятую из пальца. При исследовании таких образцов обычно получают результаты, являющиеся промежуточными, по сравнению с величинами, характерными для цельной крови и плазмы венозной крови. Если нет других указаний, данные о содержании глюкозы, приводимые в этой книге, получены с помощью специфических для определения глюкозы методов в пробах с плазмой венозной крови. Глюкозурия Лучший метод обнаружения глюкозурии — использование пропитанных реагентами полосок фильтровальной бумаги, таких как клинистикс. Инструкция по их применению прилагается к реагентным полоскам. Клинистикс позволяет обнаружить приблизительно 5,6 ммоль/л (100 мг/дл) глюкозы в моче, но он не пригоден для проведения относительно точных измерений, которые требуются при наблюдении за ходом лечения диабета. Концентрация глюкозы в моче здоровых лиц варьирует от 0,1 до 0,8 ммоль/л (1—15 мг/дл). Гликозурия может быть обусловлена сахарным диабетом, внутривенным вливанием глюкозы, почечной гликозурией. При нормальном содержании в плазме глюкоза может быть в моче. Это явление, обусловленное низким почечным порогом для глюкозы, возможно при беременности или при имеющем обычно доброкачественный характер врожденном (аутосомнодоминантном) состоянии. Оно также может быть при генерализованной недостаточности проксимальных отделов почечных канальцев (синдром Фанкони). Результаты повторных определений содержания глюкозы в ряде проб крови и мочи могут помочь отличить этот синдром от сахарного диабета. При анализах можно получить ложные отрицательные результаты, если моча содержит большие количества аскорбиновой кислоты, например, после приема терапевтических доз этого витамина или введения тетрациклинов, препараты которых содержат аскорбиновую кислоту в качестве консерванта. Ложноположительные результаты можно получить, если сосуд, в который собирали мочу, был загрязнен поверхностноактивными веществами (детергентами). Восстанавливающие вещества Клинистикс содержит фермепт глюкозооксидазу, он специфичен для глюкозы и применяется с целью обнаружения глюкозурии. Клинитест дает положительный ответ с любым восстанавливающим веществом. Этот полуколичественный тест дает результаты, имеющие важное значение при наблюдении за ходом лечения диабета, тогда как клинистикс для этих целей неудовлетворителен. При скрининге мочи новорожденных и маленьких детей следует пользоваться клинитестом, учитывая важное диагностическое значение отличающихся от глюкозы восстанавливающих веществ (например, галактозы) у детей этого возраста. Таблетки клинитест следует применять, как указано в инструкции. Они обладают токсическим действием и требуют осторожного обращения. По сравнению с клинистиксом этот тест менее чувствителен, но при количественной оценке дает более точные результаты. Причины положительной реакции при клинптесте. Наиболее важными причинами положительной реакции при клинитесте является наличие в моче следующих соединений: глюкоды, глюкурпната (часто), лактозы (часто при беременности), фруктозы, галактозы, пентоз, гомогентизиновой кислоты (редко). При наличии в моче высоких концентраций уратов или креатинина возможен слабый восстанавливающий эффект. У взрослых положительная реакция при клинитесте в большинстве случаев обусловлена наличием в моче глюкозы. Тест с клинистиксом подтвердит наличие или отсутствие глюкозы. Отличающиеся от глюкозы восстанавливающие вещества далее идентифицируют при помощи хроматографии или специфических тестов. Значение получаемых результатов может быть различным в зависимости от природы восстанавливающих веществ. Глюкоза (см. с. 234—235). Глюкуронаты. Многие лекарственные средства (например, салицилаты) и их метаболиты экскретируются с мочой после соединения в печени с глюкуроновой кислотой. Такие глюкуронаты, обладающие свойствами восстановителей, относительно часто встречаются в моче. Галактоза. Галактозу обнаруживают в моче при галактоземии. Фруктоза. Фруктоза может появиться в моче после приемов внутрь большего количества сахара или фруктов, но обычно фруктозурия бывает при двух редких врожденных аномалиях обмена веществ, наследуемых по аутосомнорецессивному типу. Идиопатическая фруктозурия, обнаруживаемая почти исключительно у лиц еврейской национальности, не является патологическим состоянием. Наследственное нарушение толерантности по отношению к фруктозе представляет собой серьезное заболевание, характеризуемое гипогликемией, которая может привести к смерти в раннем детстве. Лактоза. Лактозурия может развиться в поздние сроки беременности и во время лактации, а также при врожденной недостаточности лактазы. Пентозы. Пентозурия встречается очень редко. Она может быть при следующих состояниях: 1) алиментарная пентозурия, наблюдаемая после употребления в пищу чрезмерных количеств вишен, винограда, фруктов. Экскретируемые пентозы являются арабинозой и ксилозой; 2) идиопатическая пентозурия — редкая, наследуемая по рецессивному типу аномалия, характеризуемая экскрецией ксилулозы, что обусловлено блокированием метаболизма глюкуроновой кислоты. Эта аномалия обычно обнаруживается у лиц еврейской национальности и не сопровождается развитием какоголибо заболевания. Гомогентизиновая кислота. Гомогентизиновая кислота появляется в моче при редком врожденном нарушении обмена веществ — алкаптонурии. Обычно о наличии в моче гомогентизиновой кислоты свидетельствует образование темного осадка. Кетонурия Простые тесты, применяемые при исследовании мочи па наличие кетоновых тел, позволяют, как правило, обнаружить ацетоацетат, поскольку чувствительность используемых реагентов к ацетону ниже, чем их чувствительность к ацетоацетату, который встречается в моче в более высоких концентрациях, чем ацетон. Содержание (3оксибутирата не определяют. Тест Ротера. К 5 мл мочи добавляют до получения насыщенного раствора смесь порошкообразных сульфата аммония и нитропруссида натрия. Затем добавляют 1—2 мл концентрированного аммиака и перемешивают. Пурпурнокрасная окраска проб указывает на наличие в них ацетоацетата (или ацетона). Кетостикс и ацетест представляют собой, соответственно, полоски фильтровальной бумаги и таблетки, содержащие реагенты, используемые для проведения теста Ротера. К реагентам прилагаются инструкции по их применению. Ими более удобно пользоваться. При помощи теста Ротера обнаруживают приблизительно 0,5 ммоль/л (5 мг/дл) ацетоацетата, тогда как тест, проводимый с применением таблеток, несколько мспсо чувствителен (10—20 мг/лл). С помощью этих методов можно обнаружить кетонурию после голодания в течение нескольких часов. В некоторых случаях цветные реакции, напоминающие реакцию с ацетоацетатом, но неидентичные ей, могут давать такие производные фталеина, как фенолфталеин или бромсульфофталеин (БСФ). ПРАВИЛА ПРОВЕДЕНИЯ ТЕСТОВ Прежде чем приступать к проведению этих тестов, следует установить контакт с сотрудниками лаборатории, поскольку в различных лабораториях правила тестирования могут варьировать. Тесты на толерантность к глюкозе Тест на толерантность к глюкозе, принимаемой внутрь На с. 232 обсуждаются показания к проведению теста на толерантность к глюкозе и рассмотрена интерпретация получаемых результатов. Ниже мы даем только описание процедуры теста. 1. Пациент голодает в течение ночи (не менее 10, но не более 16 ч), Разрешается пить воду, но не другие напитки. 2. Берут натощак пробу крови для определения содержания глюкозы. 3. Дают принять эквивалент 75 г безводной глюкозы (детям 1,75 г/ю массы тела, максимально 75 г). Раствор 75 г глюкозы в 300 мл воды гиперосмолярен и может не только вызвать тошноту, а иногда рвоту и диарею, но и из-за замедленного всасывания повлиять на результаты тестирования. Поэтому чаще пациентам дают раствор, содержащий смесь глюкозы и олигосахаридов, которые хотя и превращаются в глюкозу в щеточной кайме клеток слизистой оболочки кишечника, но обладают благодаря большей моле. кулярной массе менее выраженным осмотическим эффектом, чем глюкоза, Пациенту следует выпить этот раствор в течение 5 минут. 4. Последующие пробы крови для определения содержания глюкозы берут через 1 и 2 ч. В период проведения теста пациент должен находиться в состоянии покоя. Курение запрещается. Содержание глюкозы определяют в плазме венозной крови с помощью специфичного для глюкозы ферментативного метода. Факторы, влияющие на результаты ТТГ Предшествующая диета. Нет необходимости в специальных ограничениях питания, если пациент был на обычной диете в течение 3—4 дней. Однако, если тест проводят после периода, когда содержание углеводов в диете было ограничено (как, например, при разгрузочной диете), толерантность к глюкозе может быть изменена по сравнению с нормой. По-видимому, причиной этого феномена является благоприятствующая глюконеогенезу адаптация обмена веществ к состоянию частичного голодания. Если результаты тестирования указывают на небольшое отклонение от нормы, следует повторить тест после соответствующей нормализации диеты. Время суток. Как правило, тесты на толерантность к глюкозе проводят в утренние часы, и цитируемые данные относятся именно к этому времени суток. Доказано, что при проведении тестов после полудня отмечают более высокие величины концентрации глюкозы в плазме и что общепринятые нормативы могут оказаться неприменимыми. Это явление может быть обусловлено суточным ритмом вариаций реактивности клеток островков поджелудочной железы. Состояние здоровья. Тест на толерантность к глюкозе не следует проводить, если пациент был болен или соблюдал постельный режим в течение предшествующих двух недель. Лекарственные средства. Такие средства, как стероиды, пероральные контрацептивы и некоторые диуротики, могут ухудшить толерантность к глюкозе. Тесты на гипогликемию Тест на угнетающий эффект инсулина. 1. Пациент должен голодать 14— 16 ч (с вечера до утра),, чтобы ответ на инсулин был адекватным. Разрешены только небольшие количества воды. 2. Введите пациенту внутривенно постоянную канюлю и проводите непрерывное медленное вливание раствора цитрата натрия или физиологическою раствора, содержащего гепарин. 3. Возьмите пробы крови натощак для определения содержания глюкозы и Спсптида. 4. Введите внутривенно растворимый инсулин (0,15 ЕД/кг массы тела). 5. Возьмите пробы крови для определения содержания глюкозы и Спептида через 30, 60, 90, 120 и 150 мин после введения инсулина. Примечание. 1) Необходимо соблюдать предосторожности, указанные на стр. 181; 2) При наличии клинических показаний можно также определить содержание кортизола для оценки функций системы гипоталамус—гипофиз— надпочечники. Интерпретация. У здоровых лиц содержание Спептида в плазме снижается более чем на 50%. Этого не происходит в большинстве случаев инсулиномы. Принципы парентерального питания Принципы, которые мы обсуждали в начале этой главы, имеют важное значение при проведении парентерального питания. Более подробные сведения имеются в работе, цитируемой в конце этого раздела. Распад углеводов, жиров, а также, хотя и в меньшей степени, углеродных цепей некоторых аминокислот обеспечивает организм необходимой энергией путем сопряжения разрыва богатых энергией связей с синтезом АТФ. Некоторые входившие в состав этих соединений элементы (углерод, водород и кислород) выводятся из организма в виде двуокиси углерода и воды. В виде тепла здоровый мужчина теряет за сутки приблизительно 8400 кДж (2000 ккал) энергии. Обычно эти потери сбалансированы поступлением в организм с продуктами питания эквивалентных количеств углеводов, жиров и белков. Если процессы выведения преобладают над процессами поступления, происходит истощение энергетических резервов. Когда эти резервы истощены, такие структурные компоненты, как белки клеток и мышцы, могут быть использованы для извлечения энергии. У больных энергетические потребности могут быть значительно выше, чем у здоровых. Однако у больного пища, поступающая при еде, не всегда может удовлетворить (полностью или частично) потребности организма в питании. Кратковременный курс парентерального питания (в течение дней) В организме человека достаточного питания имеется резерв энергии в виде гликогена печени, которого достаточно по меньшей мере на сутки. Этот резерв будет восполнен, как только он поест. Во время такого краткосрочного голодания источником энергии служат углеводы, а также жиры. кетоацидоз обычно незначительный. Необходимо лишь поддерживать баланс электролитов и жидкости в организме, например, непосредственно после хирургических операций или во время острых нарушений функций желудочнокишечного тракта. Хотя литр 5% глюкозы (декстрозы) содержит 850 кДж (205 ккал), видимо, нет необходимости назначать даже это, и, безусловно, не вся вводимая жидкость должна быть представлена таким раствором. Если имеются основания считать, что за этой так называемой катаболической фазой последует быстрое выздоровление, то во внутривенных вливаниях аминокислот нет необходимости. Распад белков в значительной степени обусловлен индуцированной стрессом (иногда связанным с повреждением тканей) секрецией кортизола и азотистые соединения, преимущественно в виде мочевины, экскретируется с мочой. При этом организм не имеет возможности эффективно использовать вводимые азотистые соединения, пока причинные факторы, вызывающие возникновение отрицательного азотистого баланса, не устранены. Более того, кратковременные потери азотистых соединений будут восполнены, когда пациент начнет принимать пищу. По аналогичным причинам попытки восполнения потерь других компонентов клетки в течение катаболической фазы неэффективны. Курс парентерального питания средней продолжительности (в течение недель) Если планируется продлить голодание, следует сразу же приступить к проведению парентерального питания. Резервы гликогена в печени относительно невелики, и после того как они исчерпаны, источником энергии служат почти исключительно триглицериды. На этом этапе важной проблемой может стать кетоацидоз, если не обеспечить организм углеводами или субстратами глюконеогенеза. Кроме того, следует обеспечить поступление энергетических субстратов в количе, ствах, необходимых хотя бы для поддержания баланса и восполнения запасов гликогена в печени. Если нет возможности вводить указанное питание в организм через назогастральный зонд, необходимо вливать питательные вещества внутривенно (полное парентеральное питание). Только для того, чтобы обеспечить ежесуточные энергетические потребности на уровне нормы, потребуется 10 л 5% глюкозы. Для поддержания энергетического баланса в организме больного человека необходим еще больший объем раствора глюкозы. Вводить внутривенно такие большие объемы жидкости невозможно, и поэтому нужны более концентрированные растворы энергетических субстратов. Например, 40% раствор глюкозы содержит 6800 кДж/л. Однако этот раствор очень гиперосмолярен и поэтому оказывает раздражающее действие на вены, что приводит к местному тромбообразованию. Эту проблему можно было бы решить, вводя центральный венозный катетер, через который жид. кость могла бы поступать к месту назначения с большей скоростью. Но процедура введения такого катетера относительно трудна технически и связана с повышенной опасностью инфицирования. Тяжелое заболевание может привести к некоторой резистентности к действию инсулина, и утилизация таких больших количеств глюкозы может быть неэффективной, если не введен экзогенный инсулин; при высокой внеклеточной концентрации глюкозы происходит ее выведение с мочой и может развиться опасная гиперосмолярность. Чтобы обеспечить удовлетворительный контроль за ходом процесса, необходимо часто применять мониторинг содержания глюкозы и плазме крови. Жиры можно использовать в дополнение к внутривенным вливаниям глюкозы. Так, 10% интралипид (эмульсия масла соевых бобов) содержит 4620 кДж/л и даже в виде 20% раствора настолько мало гиперосмолярен, что его можно вводить в периферическую вену. Имеющиеся в этом препарате частицы жира по размеру и характеру превращений в процессах обмена веществ сходны с хиломикронами. Если на протяжении суток обеспечить поступление в организм с постоянной скоростью некоторого количества угле. водов, то риск развития опасного кетоацидоза сводится к минимуму. При значительной липемии может быть затруднено лабораторное исследование плазмы крови, но этого легко избежать, если перед взятием крови в течение несколько часов вводить растворы, не содержащие липидов. Если, несмотря на принятие таких мер, липемия сохраняется, следует снизить скорость внутривенного вливания, поскольку организм пациента не в состоянии метаболпзировать полностью вводимые жировые компоненты. Применение углеводов и жиров, сводя к минимуму использование аминокислот в процессах глюконеогенеза, уменьшает экскрецию азотистых соединений с мочой. Однако в течение каждых суток организм всегда теряет некоторое количество азотистых соединений, и если эти потери не восполнять, процесс выздоровления может быть замедленным, восприимчивость к инфекционным заболеваниям повышенной и, наконец, возможны значительная убыль массы мышечной ткани и остеопороз. Каждому пациенту, который в течение длительного времени не в состоянии принимать пищу, необходимо внутривенно вводить смеси, содержащие незаменимые аминокислоты. При такой заместительной терапии можно руководствоваться результатами определений содержания азота мочевины в суточной моче (если почечные клубочки функционируют нормально), поскольку основная масса пяотл выводится из от)гэ.пизм?, с мочой в ЕЕ40 азота мочсвппы. Одна?''0 в тех случаях, когда преобладают процессы регенерации тканей, утилизация аминокислот повышена (анаболическая фаза). При этом может произойти резкое снижение экскреции азотистых соединений с мочой, но необходимое для обеспечения максимальной скорости регенерации количество азотистых соединений может значительно превосходить их количество, задерживаемое в организме. О начале анаболической фазы свидетельствует относительное улучшение общего самочувствия пациента и увеличение массы его тела. Состав некоторых растворов, применяемых для парентерального питания, приведен на с. 77. Длительный курс парентерального питания (в течение месяцев) При длительном парентеральном питании рекомендуются добавки витаминов (наряду с компонентами, указанными выше). При адекватном поступлении в организм витамина D назначать кальций приходится в редких случаях, так как уменьшение содержания кальция в плазме обычно обусловлено понижением уровня связанной с белком фракции (а не ионизированной). Может возникнуть необходимость в добавках магния, тогда его включают в состав некоторых растворов аминокислот. Во время длительной болезни распад тканей ведет к потере таких внутриклеточных компонентов, как фосфаты и некоторые металлы, встречающиеся в следовых концентрациях (например, цинк и медь). Может оказаться нужным добавление фосфатов к растворам, вводимым внутривенно. С мочой выводится много встречающихся в следовых концентрациях металлов. Во время катаболической фазы количественно экскретируются все парентерально вводимые металлы, но, когда преобладает анаболизм, их экскреция снижается. При очень длительном парентеральном питании во время анаболической фазы может развиться недостаточность этих металлов, что иногда замедляет увеличение массы тела, если не вводить их дополнительно. В работе, ссылку на которую мы приводим, имеется более подробное обсуждение этого спорного вопроса. Баланс жидкости и электролитов следует контролировать постоянно, как это описано в гл. II и III. Почти всегда необходимы добавки калия, особенно во время фазы анаболизма. ГЛАВАХ | ||||||||||||||||||||||||||||||||||||||||||||||
