ПАЛЛИАТИВНАЯ МЕДИЦИНА. Основные симптомы, проблемы и потребности пациентов, нуждающихся в паллиативной помощи
 Скачать 0.63 Mb. Скачать 0.63 Mb.
|
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Стадия | Продолжительность | Характеристика |
| 1 | 2 | 3 |
| 1. Облегчение | Несколько дней | Следует непосредственно за смертью, чувство нереальности и оглушения — «Я никак не могу это представить». |
| 2. Ослабление | Около трех | Разрешение практических проблем (на- |
| напряжения | недель | пример, исполнения завещания, вопросы страховки, пенсии). |
| 3. Отказ | Три-четыре месяца | Ощущение покинутости, не уверенности, жалости к себе и самокритика («как же жить дальше? Как я со всем этим справлюсь?»). |
| 4. Воспоминания | 12-15 месяцев | Попытка снова воспроизвести радостные чувства и события прошлого. Визуальные и слуховые галлюцинации, попытки совершения суицида. |
| 5. Начало новой жизни | | Интенсивные занятия домом, участком, хобби, встречи с друзьями «жизнь продолжается», но дни рождения, праздники, день смерти все еще болезненны. |
Стадии траура (по DOYLE 1990)
Таблица № 25
Повышенного внимания требует человек, находящийся в третьей и особенно в четвертой стадии траура.
Сестринский персонал, оказывающий паллиативную помощь умирающим больным, находится в состоянии постоянного эмоционального и физического напряжения. Облегчая тягостные симптомы, уменьшая страдание и боль, находясь рядом с больным до последних минут его жизни и видя смерть, медицинские сестры испытывают следующие проблемы:
Профессиональная и человеческая ответственность не только перед больным, но и перед его окружением.
Ощущение собственной смерти.
Восприятие и переживание собственной беспомощности.
Нехватка времени.
В результате этого, медицинские сестры, оказывающие паллиативную помощь, как и весь медицинский персонал, нуждаются в психологической поддержке, которую оказывают психотерапевт и психолог отделения или больницы паллиативной помощи.
Уменьшают психоэмоциональное напряжение:
хорошо организованная работа подразделения;
создание атмосферы сотрудничества и взаимопонимания между всеми членами коллектива;
хорошая организация работы;
наличие для медицинского персонала кабинетов психологической разгрузки и личной гигиены;
понимание и поддержка администрации.
Для того, чтобы паллиативная помощь была наиболее эффективной, необходимо соблюдать главное правило — если заболеет тот, кто ухаживает за другими, качество ухода снизится. Поэтому все лица, ухаживающие за больными, должны:
правильно питаться;
иметь личное время, включая перерывы в работе по уходу;
проводить какое-то время с другими людьми;
иметь достаточное время для сна.
Основные симптомы, проблемы и потребности пациентов, нуждающихся в паллиативной помощи
Часто у больного не один, а несколько симптомов. Важность каждого из них для больного иная, чем для медицинской сестры. Так, небольшая рана может больше волновать пациента, чем тошнота и рвота, мешающие приему пищи. Пациент может недооценивать и тяжесть своего состояния, отказываться от помощи. Медицинская сестра должна учитывать особенности поведения больных, терпеливо и доступно объяснять возможные последствия такого поведения и предложить помощь. Если это не достигается после первой беседы, тогда следует изменить форму объяснения или привлечь к помощи другого специалиста.
Причинами появления симптомов могут быть:
сама злокачественная опухоль;
лечение;
неподвижность и постоянное пребывание в постели;
сопутствующие заболевания.
Эти причины имеют непосредственное отношение к возникновению боли и развитию других симптомов заболевания (см. таблицу № 26. Наиболее частые симптомы и причины дискомфорта у онкологических больных, нуждающихся в паллиативной помощи).
Таблица № 26
Наиболее частые симптомы и причины дискомфорта у онкологических больных, нуждающихся в паллиативной помощи (ВОЗ 1987)
| Симптомы | % |
| Слабость | 91 |
| Боль | 77 |
| Анорексия | 71 |
| Диспноэ | 67 |
| Кашель | 51 |
| Запоры | 50 |
| Слабость | 47 |

цы) паллиативной помощи (Санкт-Петербург, 1998)'.
Слабость — 91%
Кашель — 80%
Отсутствие аппетита — 76%
Кахексия - 70%
Боль - 70%
6- Одышка - 51%
Запор — 51%
Тошнота и /или рвота — 44%
9- Недержание мочи или необходимость катетеризации — 40%
Отеки, асцит или плевральный выпот — 30%
Бессонница - 30%
Кожный зуд - 30%
Пролежни, опрелости или раны — 30%
Нарушения глотания - 25%
Стоматит - 20%
Кровотечения - 15%
Сонливость — 10%
Желтуха - 5%
19- Понос — 5%
20. Проблемы, связанные с колоностомой — 5%
Подавляющее большинство инкурабельных больных обречены на страдания в течение длительного времени. Боль является одним из часто встречающихся симптомов, который доставляет массу
проблем больному человеку. Смерть как физический распад почти всегда сопряжена с болью.
Боль — эмоциональная реакция организма на повреждающее воздействие (ММЭ, 1965, 1, 1027). это то, что человек, испытывающий ее, говорит о ней. Она существует тогда, когда об этом говорит сам испытывающий ее человек (МакКеффери). это все, что причиняет беспокойство больному. Вспомните, как иногда говорят: «Ее больной ребенок (муж, мать, отец) — это ее боль до конца ее дней».
Более полно определение боли дано Международной ассоциацией по исследованию боли (1979):
«Боль представляет собой неприятное сенсорное и эмоциональное переживание, связанное с действительным или возможным повреждением тканей или описываемое, исходя из такого повреждения. Боль всегда субъективна. Каждый человек познает применяемость этого слова через переживания, связанные с получением какого-либо повреждения в ранние годы его жизни. Боль, бесспорно, является ощущением, возникающим в какой-либо части или частях тела, но она также представляет собой неприятное и потому эмоциональное переживание».
Необходимо помнить, что:
— Боль — одна из главных причин обращения за медицинской помощью.
симптом многих заболеваний и действий внешних повреждающих факторов, биологический механизм защиты, сигнал предупреждения опасности для здоровья и жизни.
включает объективный и субъективный компоненты, которую испытывает человек, не имеет объективных методов измерения.
Но человек страдает от боли, он боится боли и ждет помощи.
Выделяют следующие типы боли:
Стадийная боль — короткая по продолжительности, возникает в начальный период при получении травмы.
Острая боль — возникает в результате повреждения тканей. Она имеет разную продолжительность, но не более шести месяцев. Прекращается после заживления и имеет предсказуемое окончание.
Хроническая боль — сохраняется более продолжительное время, чем требуется для заживления. (По Melzack amp; Dennis).
Медицинская сестра, оказывающая помощь человеку, страдающему от боли, должна знать:
а) факторы, влияющие на возникновение и ощущение боли;
б) доступные методы оценки боли у человека;
в) методы, применение которых медицинской сестрой должны способствовать устранению или уменьшению боли и чувства страха.
Причинами боли (или усиливающими ее) у онкологических больных являются:
шум;
бессонница;
депрессия и страх;
жажда;
инфекции;
недостаточное питание;
охлаждение;
недостаток знаний;
небрежное обращение;
нарушение технологий ухода и выполнения манипуляций;
отсутствие общения и информации.
Вредные физические, психические, духовные, социально-бытовые факторы, способствующие появлению, поддержанию и усилению боли включают в понятие «суммарная боль». Выявление и устранение этих факторов способствует более эффективному устранению боли.
Необходимо помнить, что медицинский персонал — один из главных факторов провоцирования или снижения риска усиления и стабилизации боли. Например, было установлено, что медицинские сестры часто переоценивают степень облегчения боли после приема пациентом анальгетиков и занижают уровень испытываемой им боли.
Первая, наиболее частая причина болей у больных со злокачественными образованиями связана с ростом и распространением опухоли:
поражением костей (метастазирование);
сдавлением нервов;
прорастанием опухоли в мягкие ткани;
вовлечением в процесс внутренних органов;
повышением внутричерепного давления;
мышечным спазмом (обусловленным болью и поражением костей);
распространением опухоли в забрюшинное пространство.
Боли, связанные с механическим давлением опухоли или метастатическим поражением костей проявляются перемежающейся или непрерывной болью (см. таблицу № 27. Причины и клинические проявления в зависимости от локализации опухоли).
Таблица № 27
Причины и клинические проявления в зависимости от локализации опухоли
| | | | |
| Локализация | Причины болей | Возможные дополнительные симптомы | |
| Кости: | | | |
| позвонки | Тупая, ноющая боль в шейно-грудном, пояснично- крестцовом отделах позвоночника при наличии или отсутствии радикулярных симптомов. | Симптомы сдавления спинного мозга (слабость мышц, выпадение чувствительности, дисфункция кишечника и мочевого пузыря). | |
| череп | Локальная болезненность, головная боль. | Дисфункция черепных нервов, повышение внутричерепного давления с мозговыми симптомами и/или симптомами поражения ствола мозга. | |
| кости таза | Тупая, ноющая боль в крестце, бедрах или в лобковой кости | Распространение боли может быть связано с нарушениями в крестцовом сплетении, изменениями двигательных, чувствительных и вегетативных нервов. | |
| длинные | Боль локализована в месте | Атрофия мышц, обусловленная | |
| кости | развития опухоли, но она может быть иррадиирующей. Может быть патологический перелом, в результате больной может испытывать сильную боль при движениях. | неподвижностью больного. Местная болезненность и при- пухание. | |
| Нервы: | | | |
| черепно- | Боль, выпадение чувств и- | Парастезия, гиперстезия, ди- | |
| мозговая или пери- | тельности по ходу пораженных периферических нервов. | зестезия. | |
| невропатия | Тупая, ноющая, жгучая боль, возможно, с приступами стреляющей боли. Боль, обусловленная повышенной чувствительностью, сдавлением нерва или обеими причинами. | Поражение двигательных нервов. Изменения рефлексов. Изменения вегетативных нервов. | |
| радикулиты | Боль, иррадиирующая в ко- | Изменения вегетативных нер- | |
| (плечевой. | нечности. | BOB. | |
| поясничный, крестцовый) | | | |
| сдавление | Боль, локализованная в теле | Изменения чувствительных, | |
| спинного | позвонков, иногда как при | двигательных или вегетатив- | |
| мозга | радикулите, вызывающая ощущение скованности. | ных нервов, атаксия. | |
| карцинома- | Головная боль или боль в | Повышение внутричерепного | |
| тоз мозговой | спине, иррадиирующая в | давления и спутанность созна- | |
| оболочки | нижние конечности. | ния. | |
| | | |
| Локализация | Причины болей | Возможные дополнительные симптомы |
| Внутренние органы: полые органы, расположенные в грудной клетке | Тупая, ноющая боль ирради- ирующая в стенку грудной клетки. | Одышка, кашель. |
| полые органы, | Тупая, ноющая боль ирради- ирующая в брюшную стенку. | Вздутие живота, колики. |
| располо- | Прогрессирующая сильная | Желтуха, если в процесс во- |
| женные в | боль в эпигастральной, в | влечены поджелудочная желе- |
| брюшной полости (плотные внутренние органы) | правой или левой параспи- нальной области. | за и/или печень. |
| Другие: | Боль в месте расположения | Могут меняться в зависимое- |
| прорастание | | |
| в мягкие | опухоли, выбухающей, если | ти от места локализации опу- |
| ткани | она находится неглубоко. | холи. |
Инфильтрация нервов, их длительное сдавление приводит к их повышенной чувствительности, к самым незначительным физическим и химическим раздражителям. В таких случаях боль носит характер поверхностного жжения, сопровождается потерей местной чувствительности, может носить характер резких, «стреляющих» болей. Такие боли трудно снимаются введением опиатов. Их развитие у больного требует введения вспомогательных лекарственных средств (антидепрессанты, нейролептики).
Вторая группа причин, вызывающих и поддерживающих боль, может бьггь связана с хирургическим лечением, химио- и лучевой терапией.
Оценка боли включает:
локализацию боли;
интенсивность боли и ее продолжительность;
характер боли;
факторы, способствующие появлению и усилению боли;
наличие боли в анамнезе;
реакцию человека на боль;
факторы, способствующие уменьшению и облегчению боли.
Существует карта оценки боли, с помощью которой можно
определить уровень боли, что помогает более эффективно данную боль лечить (см. таблицу № 28. Факторы, видоизменяющие восприятие боли пациентом.).
Факторы, видоизменяющие восприятие боли пациентом (ВОЗ, 1989):
| Слабость. Побочные эффекты противоопухолевой терапии. Тошнота, рвота | СОМАТИЧЕС КИЙ ИСТОЧНИК | РАК и его осложнения. Патологии, не связанные с раком. Нарушения стула. |
| Утрата социального положения. Д Утрата работы и Е дохода. П Утрата роли в Р семье. Е Постоянное С чувство усталости с и бессонницы. pj Чувство я беспомощности. Обезображивание | СУММАРНАЯ БОЛЬ | Бюрократическая неразбериха. Покинули друзья. Задержка в Г постановке диагноза. Н Недоступность Е врачей. В Раздражительность- Отсутствие результатов лечения. |
| СТРАХ СМЕРТИ. | | СТРАХ БОЛИ. |
| Страх госпитализации. | | Ухудшение финансового |
| Беспокойство в семье. | ТРЕВОГА | положения семьи. |
| Душевное беспокойство. | Потеря чувства | |
| Неуверенность перед будущим. | | собственного достоинства |
Принципы контроля за болью:
Общемедицинский принцип — лечить не только симптом, но и пациента и даже его семью.
Необходимо дифференцировать вид и локализацию боли, чтобы сделать купирование боли по возможности специфичным.
Если пациент жалуется на боль, несмотря на прием анальгетиков, необходимо исходить из принципа, что прав пациент, а не медицинский работник.
Боль необходимо лечить превентивно, а не по потребности.
Следует ограничить и держать под контролем использование больным собственного лекарственного арсенала.
Более чем у 90% онкологических больных можно достичь уменьшения или устранения боли, правильно используя подходящие анальгетики и вспомогательные (дополнительные) лекарственные препараты.
Рекомендуется последовательно решать следующие задачи для уменьшения боди:
— увеличить количество часов не нарушаемого болью сна;
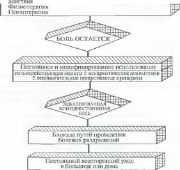
Симптоматическое лечение включает лекарственные средства, физио- и психотерапию. Используют различные виды блокад при
помощи анестезирующих средств местного действия (блокада три- герных зон, регионарная анестезия).
Лекарственная терапия является основным способом контроля за болью у больных раком.
Научные исследования и клинический опыт применения анальгетиков у онкологических больных позволили установить ряд важных принципов (см. таблицу № 30. Основные лекарственные средства для управления болью в паллиативной помощи)'.
а) дозу анальгетика следует подбирать индивидуально;
б) предпочтительнее применять пероральное введение анальгетиков;
в) бессонницу следует лечить энергично;
г) побочные эффекты следует устранять систематически;
д) некоторым больным следует назначать вспомогательные лекарственные средства;
е) необходимо внимательно следить за процессом облегчения боли у конкретного больного.
Таблица № 30
Основные лекарственные средства для управления болью в паллиативной помощи (ВОЗ, 1989)
| атегория лекарственных средств | Основной препарат | Альтернативные препараты |
| 1. Ненаркотические анальгетики | Аспирин | Парацетамол |
| 2. Слабые опиаты | Кодеин | Декстропропоксифен |
| 3. Сильнодействующие опиаты | Морфин | Метадон, петидин, бупре- норфин, стандартизированный опий, гидроморфон, леворфанол |

Всемирная Организация Здравоохранения предложила три ступени устранения боли (трехступеичатая «обезболивающая лестница»):
1 ступень: Боль — ненаркотический анальгетик, может быть добавлен вспомогательный лекарственный препарат (см. схему № 7).
Ступени устранения боли
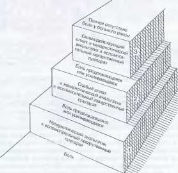
2ступень: Боль продолжается или усиливается — слабый опиат в сочетании с ненаркотическим анальгетиком и вспомогательным лекарственным препаратом.
3 ступень: Продолжающаяся и усиливающаяся боль — сильнодействующий опиат. Могут быть добавлены ненаркотический анальгетик и вспомогательный лекарственный препарат.
Три стандартных анальгетика составляют эту «лестницу»: аспирин, кодеин и морфин. Стандартные препараты при плохой переносимости могут быть заменены на альтернативные.
В основе тактики устранения боли у больных раком лежат два положения:
Назначение анальгетиков «по часам» — анальгетики вводятся регулярно, «по часам», доза подбирается с учетом силы и характера боли, постепенно увеличивается, пока больной не почувствует значительного облегчения.
Последующая доза вводится до того, как закончится действие предыдущей. Поэтому медицинская сестра должна знать длительность максимального действия вводимых лекарственных средств.
Назначение «по восходящей» — это принцип «обезболивающей лестницы».
Первая ступень — применение ненаркотического анальгетика в подобранных дозах и с установленными интервалами. Например,
а) ненаркотический анальгетик — аспирин (основной препарат), рекомендуемая доза — 250—1000 мг каждые 4—6 часов, побочные эффекты — желудочно-кишечные расстройства,
желудочно-кишечные кровотечения (потеря крови с калом).
Примечание: побочные эффекты в отношении желудочно-кишечного тракта можно уменьшить, если принимать аспирин вместе с молоком, сразу после приема пищи или в сочетании с антацидными средствами. Введение аспирина в дозах, превышающих 4 г/сут., приводит к усилению побочных эффектов;
б) ненаркотический анальгетик — парацетамол (альтернативный
препарат),
рекомендуемая доза — 500—1000 мг каждые 4—6 часов, побочные эффекты — токсическое действие на печень.
Примечание: использовать с осторожностью у больных с поражением печени. Суммарная доза должна составлять 2—6 г/сут.
На вторую ступень переходят, когда ненаркотический анальгетик в рекомендуемых дозах и с установленными интервалами неэффективен в отношении устранения болей. В этом случае к данному препарату добавляется слабый опиат (кодеин или декстропропо- ксифен). Рекомендуемая пероральная доза кодеина фосфата в сочетании с аспирином или парацетамолом: 30—130 мг кодеина в сочетании с 500 мг парацетамола или с 250—500 мг аспирина через каждые 4—6 часов. Рекомендуемая пероральная доза декстропро- поксифена (выпускается в виде пропоксифена гидрохлорида и про- поксифена напсилата): 50—100 мг в сочетании с 250—600 мг аспирина или 500 мг парацетамола.
Основное побочное действие этих препаратов: развитие запоров, которые можно предупредить назначением слабых слабительных (лист сенны). Реже тошнота, рвота. Физическая зависимость и толерантность у онкологических больных возникает крайне редко.
На третьей ступени «обезболивающей лестницы» присоединяют сильнодействующие наркотические анальгетики, когда сочетанием лекарственных препаратов на второй ступени купирования или уменьшения боли достичь не удается:
Морфин — начальная доза — 5—10 мг;
Метадон — начальная доза — 5—10 мг перорально;
Петидин — начальная доза — 50—100 мг;
Бупренорфин — начальная доза — 0,2—0,4 мг под язык.
Эффективная обезболивающая доза морфина может колебаться от 5 до 200 мг. Обычно она составляет 5—30 мг, которые вводятся
каждые 4 часа. Необходимо помнить, что оптимальной дозой является та, которая адекватно облегчает боль. Препарат вводится «по часам», а не только когда больной испытывает боль.
Пероральное введение является наилучшим, поскольку:
а) избавляет больного от неудобств, связанных с инъекциями;
б) способствует сохранению независимости пациента, когда ему потребуется ввести очередную дозу препарата.
Морфин также можно вводить ректально, при наличии у больного рвоты и в случаях когда он не может принимать препарат перорально. Эффективность препарата при таком введении не уступает его введению через рот.
Если по состоянию больного нет возможности использовать пероральное или ректальное введение наркотических анальгетиков, то применяют подкожные или внутримышечные инъекции наркотических анальгетиков. Парентеральная доза препарата обычно составляет */2—11/3 той пероральной дозы, которая обеспечивала удовлетворительное обезболивание.
Больные, получающие наркотические анальгетики, должны быть проинструктированы:
о регулярности приема препарата каждые 4 часа;
что первый и последний прием препарата в течение дня должен быть отнесен ко времени его пробуждения и его ночного сна;
что наилучшими дополнительными сроками введения препарата в течение дня обычно являются: 10—14—18 часов;
что такая схема введения позволяет достичь оптимального обезболивающего эффекта препарата и к минимуму свести их побочные эффекты;
о смысле назначения лекарственных средств, цели их назначения («для облегчения боли», «для улучшения сна», «для уменьшения тошноты», «для очищения кишечника»);
о дозах — число таблеток, количество мл, частота приема в день, прием лекарства до или после еды, жидкость, которой можно запивать лекарственное вещество;
о возможности возникновения побочных явлений, их проявлениях и возможных мерах профилактики и устранения
Возможно появление следующих побочных эффектов от приема наркотических анальгетиков:
а) тошнота — устраняется одновременным назначением проти- ворвотного препарата (прохлорперазина 5—10 мг каждые 8 часов или метоклопрамида 10 мг каждые 8 часов, с последующим уменьшением интервала введения до 4 часов);
б) сонливость — необходимо предупредить больного о сонливости, которая обычно появляется в первые дни приема наркошчес- кого анальгетика, что она проходит через 3—5 суток от начала постоянного введения препарата;
в) спутанность сознания и головокружение — чаще возникают у пожилых и старых людей. Больной и родственники должны быть проинформированы о такой возможности и что. невзирая на это, должны продолжать прием препарата, так как при этом побочные явления уменьшаются;
г) запоры — почти у всех больных развиваются запоры, кроме тех, кто имеет холостому или страдает стеатореей. Рекомендуется дать рекомендации по соответствующей диете, если это возможно.
Слабительные назначаются сразу, лучше на ночь. Большинству больных помогает прием двух таблеток стандартного препарата листа сенны перед сном. При необходимости доза может быть увеличена до 2-х таблеток 2—3 раза в сутки. Однако преодоление запоров у больного может оказаться более трудной задачей, чем эффективное облегчение боли. Может потребоваться переход на более сильные слабительные, ректальное введение суппозиториев или клизмы;
д) непереносимость морфина — у ряда больных может возникать упорная рвота, связанная с замедленным опорожнением желудка. Могут развиваться психические нарушения, зуд, бронхоспазм. В таких случаях назначается альтернативный сильнодействующий анальгетик.
Нередко адекватной обезболивающей терапии у онкологических больных мешают предубеждения медицинских работников в отношении применения наркотических анальгетиков у больных в терминальном состоянии (Jageb, 1990):
морфин вырабатывает наркотическую зависимость;
морфин в высоких дозах опасен, так как может вызвать угнетение дыхания;
если начинать сразу с морфина, го будут исчерпаны резервы терапии;
кто «привык» к нему, тот не может жить нормальной жизнью.
Опыт работы с неизлечимыми заболеваниями показал несостоятельность этих опасений. При возникновении трудностей для назначения необходимых доз препаратов мы можем обратиться к «Заявлению о политике в области лечения смертельно больных пациентов, испытывающих хроническую боль», принятому 42-й Всемирной ассамблеей в октябре 1990 года.
Существует ряд лекарственных препаратов, которые помогут усилить действие анальгетиков, используемых при оказании паллиативной помощи (см. таблицу № 31- Лекарственные препараты, усиливающие действия анальгетиков).
| | | |
| Вещество | Суточная доза | Примечания |
| Антидепрессанты: амитриптилин Нейролептики: галоперидол | 3 раза по 10-50 мг 3 раза по 0,5-5 мг | При жгучих, стреляющих, поверхностных болях. Повышает порог болевой чувствительности, применяется при спутанности сознания или рвоте. |
| левомепромазин | 3 раза по 525 мг | При жгучей боли (сильный седативный эффект) |
| Снотворные/ седативные: диазепам (лоразепам) | 2-3 раза по 5—10 мг или 2—3 раза по 2,5 мг сублингвально | При чувстве страха (кумуляция). Только если необходимо сублингвальное применение |
Лекарственные препараты, усиливающие действия анальгетиков

Таким образом, схематично полный контроль боли можно представить следующим образом (схема № 8).
Слабительные Нестероидные противовоспалительные препараты Напроксен 500 мгх2р. Ибупрофен 400 мт х 4 р. Диклофенак 60 мг х 3 р.
HALFORD — HMSO издание, «Терминальное лечение — Забота об умирающем», 1973.
ВОЗ — Паллиативное лечение рака, путеводитель—шотландский офис - CRAG/SPAPCC, 1994.
Сондерс С. Помощь умирающим // Здоровье мира, 1982, № 11, с. 16-19.
Твайкросс Р. Дж., Фрамптон Д. Р. Введение в паллиативное лечение. Центр Сотрудничества ВОЗ по паллиативному лечению. Собел Пабликейшн, 1992. — 35 с.
ВОЗ. Паллиативное лечение рака. 1987.
Гнездилов А. В. Проблемы хосписной службы в России // Обозрение психиатрии и психологии им. В. М. Бехтерева, 1994, N5 1, с. 175-179.
Зорза Р. и В. Путь к смерти. Жить до конца. Пер. с англ. М., 1990. - 222 с.
ИванюшкинА. Я. Новая медицинская этика приходит из хосписа // Человек, 1994, № 5, с. 108—115.
Преподавание этики и деонтологии на до- и последипломном этапах обучения в медицинском вузе. Сборник под ред. Чебышева И. В., Денисова И. Н., 1996, г. Москва.
Гнездилов А. В., Гу б а ч е в Ю. М. Терминальные состояния и паллиативная терапия. Санкт-Петербург, ТОО Издательство «Гиппократ», 1997, 52 с.
Гнездилов А. «Путь на Голгофу». Санкт-Петербург, 1995.
