Ревматизм. Роль бетагемолитического стрептококка (клинические, серологические и эпидемиологические доказательства). Патогенез. Морфология различных стадий ревматизма. Классификация
 Скачать 1.46 Mb. Скачать 1.46 Mb.
|
|
ЛЕЧЕНИЕ. • купирование боли; • ранняя коронарная реперфузия (тромболизис или чрескожная транс люминальная коронарная ангиопластика) с постоянной антиагрегантной терапией; • максимальная разгрузка миокарда; • своевременное лечение осложнений. Купирование боли. Морфин вводится в/в в течение 2—3 мин. в дозе 2 мг, которая повторяется через 2—3 мин. до достижения анальгетического эффекта или суммарной дозы 10 мг. При рецидиве болей морфин вводится с 15—20 мин. интервалами. Можно комбинировать с 10 мг диазепама по той же схеме. У пожилых пациентов и у лиц с нижним инфарктом миокарда лучше вводить промедол в дозе 10 мг. Часто используют «коктейли» — добавляют к наркотикам 1—2 мл 50% р-ра анальгина, 1—2 мл 1% р-ра димедрола. Широко используется нейролептаналгезия. Фентанил 1—2 мл 0,005% р-ра в/в, дроперидол 2—4 мл 0,25% р-ра в/в на 10—20 мл 5% глюкозы. Таламонал — официнальная смесь дроперидола и фентанила (в 1 мл 0,05 мг фентанила и 2,5 мг дроперидола). Возможно применение закиси азота с содержанием последней 60—80%. Указывают на эффективность спинномозговой анестезии. Обезболивающим действием обладают в/в вводимый нитроглицерин, БАБ, тромболитические средства, гепарин. Восстановление коронарного магистрального кровотока. Осуществляется с помощью тромболитической терапии, а также хирургически-ми методами (транслюминальная балонная ангиопластика — ТБА, аортокоронарное шунтирование — АКШ). Тромболитические средства. В настоящее время в нашей стране используются активаторы плазминогена — препараты нативной стрептокиназы (стрептаза, целиаза, авелизин и др.), урокиназа и проурокиназа, тканевый активатор плазминогена. Используют комплексный препарат — стрептокиназа + человеческий плазминоген — анистреплаза. «Стандартная» схема введения стрептокиназы: 500 000 ME в/в болюсно в течение 3—5 мин., затем капельная инфузия 1000000 ME в течение 1 часа. Тканевый активатор плазминогена (т-АП) — альтеплаза, активаза и др. Стандартная схема: 6—10 мг в/в болюсом, затем 50—54 мг в течение 1 часа в/в капельно, 40 мг в/в капельно в течение последующих 2 часов. Европейское общество кардиологов (1996) рекомендует: 15 мг болюсом, далее 0,75 мг/кг капельно в течение 30 мин., затем 0,5 мг/кг в течение 60 мин. Суммарная доза — 100 мг. При назначении т-АП рекомендуется в течение 48 час. в/в введение гепарина. NB! Антистреплаза: в/в болюсом 300 ЕД в течение 2—5 мин. После окончания введения тромболитика рекомендуют внутривен- но гепарин в дозе 700—1200 ЕД/час. под контролем АЧТВ — активированного частичного тромбопластинового времени, которое должно быть в 1,5—2 раза выше нормы. При стабильном состоянии больного через 2—3 суток переходят на подкожное введение 12000—30000 ЕД в сутки (в 4 приема) под контролем АЧТВ с постепенным снижением дозы в течение 3—5 дней и последующей отменой. Лучше применять низкомолекулярные гепарины — фраксипарин — 15000 ЕД/сут. в 2 приема Показано раннее назначение дезагрегантов: аспирина 125--325 мг/сут., тиклопидина 500 мг/сут., которые принимаются длительно, не менее одного года. Гепарин. Единственное средство в практической медицине, влияющее на свертываемость крови, доступное для ежедневной практики. Лечение назначают с в/в введения 5000—10000 ЕД в виде болюса, затем в/в капельно со скоростью 1000 ЕД/час. Можно вводить 10000 ЕД п/к 2 раза в день. При неосложненном течении ИМ длительность гепаринотерапии составляет 5—7 дней. Разгрузка миокарда. 1) Нитраты. Нитроглицерин, изосорбида динитрат при в/в введении (в меньшей степени — при сублингвальном приеме). 2 мл 1% р-ра нитроглицерина разводят в 200 мл NaCl. Начальная скорость инфузии — 4 капли в 1 мин. (25 мкг/мин.), затем каждые 5—10 мин. увеличивается на 2 капли в минуту. Ориентируются на давление в легочной артерии, при отсутствии возможности инвазивного контроля — на САД, которое должно снижать- ся на 15—20% от исходного, но не ниже 80—90 мм рт. ст. Скорость введения может достигать 30 капель в мин. (200 мкг/мин.). Обычная терапевтическая доза — 50—100 мкг/мин. Можно использовать перлингапит, изокет для в/в введения. 2) БАБ. Обязательный компонент терапии ИМ. Обзидан — в/в медленно 1 мг (1 мл) с интервалом 3—5 мин. до урежения ЧСС в пределах 55—60 в 1 мин. В дальнейшем переходят на пероральный прием. Атенолол — в/в 5—15 мг, с последующим приемом 50—200 мг/сут. per os. Метопролол — 15 мг в/в, затем per os 200 мг/сут.
ЭПИДЕМИОЛОГИЯ. Частота АГ в РФ составляет 39% у мужчин и 46% у женщин. У мужчин и женщин отмечается отчетливое увеличение частоты встречаемости АГ с возрастом. До 40 лет АГ чаще наблюдается у мужчин, а после 50 лет — у женщин. АГ наиболее распространена в молодом и трудоспособном возрасте. Осведомленность больных АГ о наличии заболевания выросла до 77,9%. Постоянно принимают гипотензивные препараты 59,4% больных АГ, из них у 21,5% пациентов достигнуты целевые уровни АД. Исключительно низкая распространенность АГ отмечается лишь в тех районах современного мира, где мало изменился образ жизни, сохраняются примитивные черты хозяйства, — при обследовании австралийских аборигенов, населения Новой Гвинеи, ряда островов Тихого океана практически не отмечено больных с АГ. В период полового созревания АД у них устанавливается на нормальном уровне и в дальнейшем с возрастом часто снижается. Для этих групп населения не характерно возрастное повышение АД. Смертность от ССЗ в ряде стран (США, Канада, Финляндия) стала снижаться с середины 60-х годов XX века. Снижение уровня смертности произошло не вследствие улучшения качества лечения больных, а главным образом за счет предупреждения возникновения новых случаев заболеваний. В этот же период на общегосударственном уровне начали проводить профилактические мероприятия, направленные на снижение распространенности трех «больших факторов риска»: гипертонии, курения и дислипидемии. ЭТИОЛОГИЯ. 1. Особенности питания. Прием избыточного количества высококалорийной пищи, приводит к ожирению. 2. Индекс массы тела (ИМТ). Избыточная масса тела негативно влияет на уровень АД. Взаимосвязь ИМТ с уровнем АД отмечается во всех возрастных группах. 3. Поваренная соль. 4. Курение. 5. Наследственность. 6. Алкоголь. 7. Физическая активность. Физические нагрузки (статические и динамические) сопровождаются повышением АД. После завершения умеренных физических нагрузок АД снижается, иногда на длительный период. У лиц, систематически имеющих дозированные физические нагрузки, отмечаются более низкие цифры АД, чем у нетренированных. Другая болезнь цивилизации — гиподинамия. Повседневные жизненные ситуации требуют резкого повышения уровня кровообращения. 8. Климатические факторы. 9. Психоэмоциональные факторы. 10. Электролиты. Метаболизм натрия тесно взаимосвязан с обменом калия. При постоянном уровне натрия в пище больного АГ уровень АД тем выше, чем меньше она содержит калия. Выявлена обратная корреляция между уровнем АД и суточной экскрецией калия с мочой, его концентрацией в плазме крови, а также суточным содержанием калия в диете. Нагрузка калием снижает АД даже при избытке натрия. В настоящее время проявляется большой интерес к магнию как к элементу, обладающему наряду с калием, антигипертоническим действием. Развитию АГ при избытке натрия способствует дефицит кальция. 11. Возраст и пол. 12. Раса и национальность. 13. Синдром апноэ во сне (САС). 14. Гиперинсулинемия, инсулинорезистентность и сахарный диабет. 15. Реологические нарушения. 16. Некоторые производственные вредности. ПАТОГЕНЕЗ АГ Гемодинамические факторы. Уровень АД определяется рядом параметров. Основными из них являются минутный объем (МО) кровообращения и общее периферическое сопротивление сосудов (ОПСС) — проходимость резистивных сосудов (артериолы и мельчайшие артерии), которые оказывают сопротивление кровотоку. Все эти параметры тесно взаимосвязаны, что позволяет поддерживать оптимальный для организма уровень АД. В основе хронического повышения АД могут лежать следующие особенности гемодинамики: • повышение МО, сердечного индекса(СИ) без адекватного снижения ОПСС; • повышение ОПСС при отсутствии адекватного снижения МО, СИ; • одновременное повышение ОПСС, МО, СИ; • отсутствие адекватного уровню АД увеличения ОЦК. Нейрогенные факторы. АГ есть следствие психического перенапряжения человека, которое приводит к застою раздражительных процессов в центрах регуляции гемодинамики. Конечным звеном в цепи нейрогенных расстройств, приводящих к становлению АГ. В последние годы конкретизированы представления о регулирующих кровообращение нервных центрах. Это весьма сложное функциональное объединение двух неразрывно связанных между собой и взаимодействующих систем: прессорно-гипертензивной и депрессорно-гипотензивной. Депрессорных нейронов в мозговых центрах в 4 раза меньше, чем прессорных. Депрессорная система истощается и перенапрягается раньше, чем прессорная, особенно при снижении устойчивости нервной системы вследствие переутомления, стрессов, гипокинезии, возрастной инволюции. Стабильность циркуляции, уровень системного АД находятся под контролем барорецепторов, расположенных в каротидном синусе и дуге аорты, которые в норме функционируют по классическому примеру обратной связи. У больных АГ снижается барорефлекторный контроль регуляции АД, который проявляется в меньшем урежении сердечного ритма в ответ на повышение АД (так называемый кардиохронотропный компонент барорефлекса). Причем последний наблюдается даже у пациентов с погранич- ной артериальной гипертонией и нарастает по мере прогрессирования АГ. Структурно-функциональное состояние периферических сосудов. В начале заболевания отмечается преобладание повышенного тонуса резистивных сосудов за счет симпатических влияний. По мере развития болезни развивается гипертрофия средней мышечной оболочки сосуда, которая является основной причиной увеличения сопротивления при максимальной вазодилатации. Морфологические изменения сосудов идут в тесной связи с гипертрофией миокарда левого желудочка. С развитием структурных изменений происходит не только увеличение ОПСС в покое, но и усиление его реакции на провоцирующие прессорные влияния. Состояние эндотелия сосудов. Тончайший слой эндотелия является универсальным пультом управления тонусом мышечной оболочки сосудов. Регулируя местный сосудистый тонус, эндотелиальные механизмы оказывают влияние на формирование системных реакций. Эндотелий определяет тонус гладкомышечных клеток сосудов посредством вырабатываемых сосудорасширяющих (оксид азота — NO, простациклин, эндотелиальный гиперполяризующий фактор ЭРФ) и сосудосуживающих (эндотелии, тромбоксан А2, простагландин Р2, ангиотензин-П) факторов. Структурно-функциональное состояние клеточных мембран. Из-за нарушения трансмембранных ионных потоков ослабляется способность плазматической мембраны и мембран внутриклеточных органелл удерживать ионы кальция, способствующие вазоконстрикции, в результате чего кальций свободно переходит в миоплазму. Участие почек в патогенезе АГ. Осуществляя экскрецию солей и воды, именно почки определяют базисный уровень сосудистого тонуса. Полагают, что у больных АГ имеется врожденный дефект части нефронов, который проявляется их гипоперфузией, что приводит к усилению выделения в них ренина. В дальнейшем решающим фактором для повышения и стабилизации АД является гиперпродукция ангиотензина-П, то есть активация РААС. КЛАССИФИКАЦИЯ. I стадия: АД > 160/95 мм рт. ст. Отсутствуют поражения органов-мишеней (сердце, почки, мозг, глазное дно). II стадия: АД > 160/95 мм рт. ст. Имеются изменения органов-мишеней, обусловленные АГ (гипертрофия миокарда левого желудочка, ангиопатия сетчатки, атеросклеротические поражения крупных сосудов — аорта, сонные, подвздошные, бедренные артерии), но без нарушения их функции. III стадия: АД > 160/95 мм рт. ст. Имеются изменения органов, обусловленные АГ, с нарушением их функции (сердечная недостаточность, ИБС, инсульт, энцефалопатия, кровоизлияния и дегенеративные изменения глазного дна с отеком и/или атрофией зрительного нерва, хроническая почечная недостаточность, окклюзивные поражения периферических артерий). 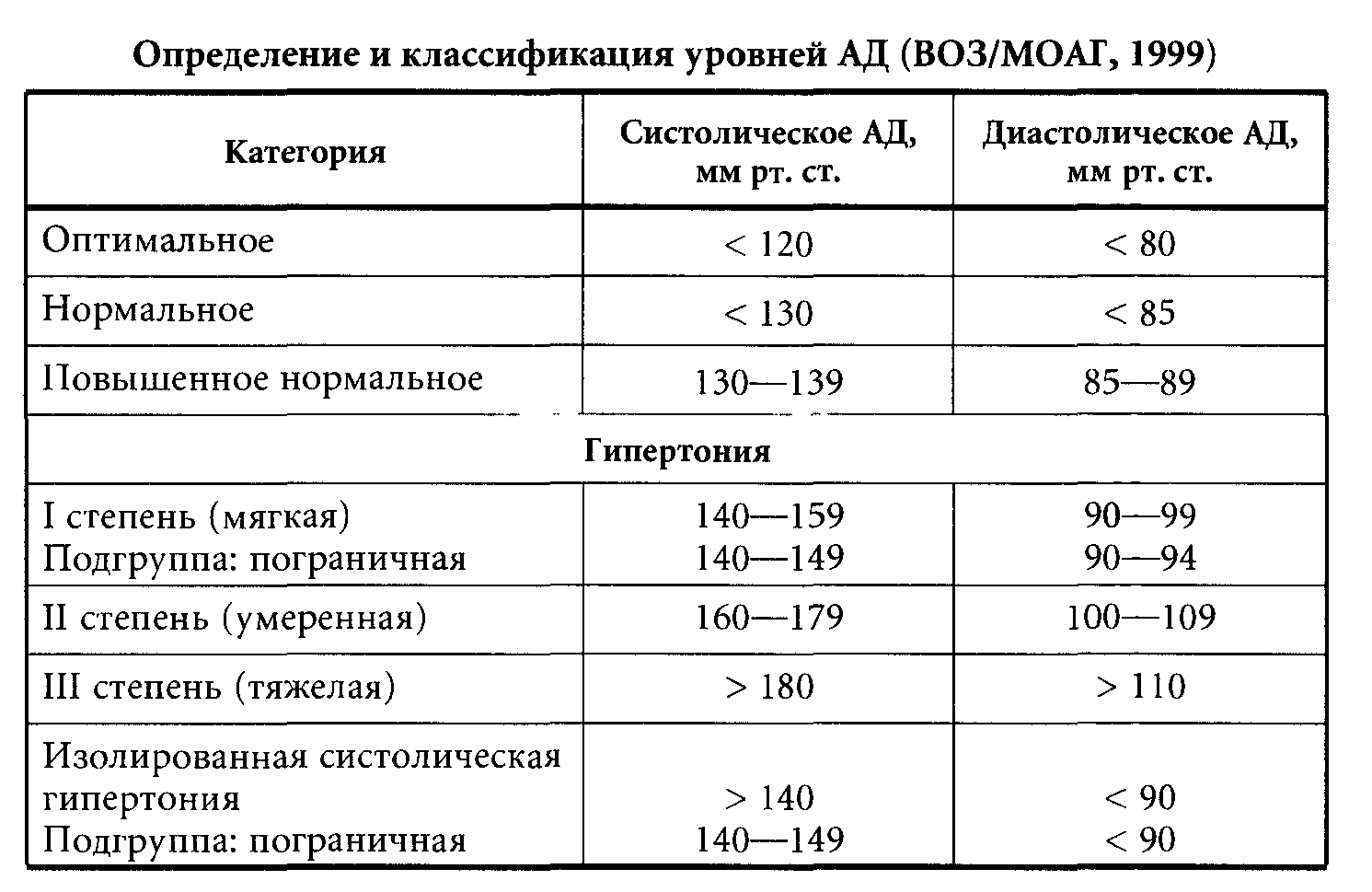 ЛЕЧЕНИЕ: Тиазидные (и тиазидоподобные) диуретики. Начальные дозы: гидрохлортиазид, хлорталидон 6,25—12,5 мг/сут.; ксипамид, клопамид 10 мг/сут.; индапамид 1,25—2,5 мг/сут. При отсутствии достаточного эффекта через 2—4 нед. терапии дозы увеличивают. Рекомендуемые дозы диуретиков для лечения АГ: гидрохлортиазид — 12,5—25 мг/сут.; клопамид, ксипамид — 10—20 мг/сут.; индапамид — 1,25—2,5 мг/сут., индапамид-ретард — 1,5 мг/сут. БАБ • Атенолол 25—100 мг/сут. в 1—2 приема. • Бисопролол (конкор) 2,5—10 мг/сут. однократно. • Карведилол 25—75 мг/сут. в 2 приема. • Метопролол (эгилок) 50—200 мг/сут. в 2—3 приема. • Небиволол (небилет) 2,5—5 мг/сут. однократно. • Пропранолол (анаприлин) 60—160 мг/сут. в 2—3 приема. • Ацебутолол 200—800 мг/сут. в 2—3 приема. • Лабетолол 200—800 мг/сут. в 2—3 приема. Антагонисты кальция. АК обычно разделяют на три основные группы: • производные фенилалкиламина — верапамил, галлопамил и др. • производные бензотиазепина — дилтиазем, клентиазем и др. • производные 4,6-дигидропиридина — нифедипин, нисолдипин, нитрендипин, фелодипин, амлодипин и др. По длительности действия: • короткого действия — 6—8 час, кратность приема — 3—4 раза в день — нифедипин, верапамил, дилтиазем, никардипин и др.; • средней продолжительности — 8—18 час, кратность приема — 2 раза в день — исрадипин, фелодипин и др.; • длительного действия — до 24 час, кратность приема — 1 раз в сутки — нитрендипин, ретардные формы нифедипина и др.; • сверхдлительного действия — более 24 час. — до 36 час. — амлодипин. иАПФ • Каптоприл 50—100 мг 2—3 раза в день. • Эналаприл 10—20 мг 1—2 раза. • Лизиноприл 10—40 мг 1 раз. • Периндоприл 4—8 мг 1 раз. • Рамиприл 5—10 мг 1—2 раза. • Трандолаприл 2—4 мг 1 раз. • Фозиноприл 10—40 мг 1—2 раза. • Моэксиприл 7,5—15 мг 1—2 раза. Блокаторы AT(1)-ангиотензиновых рецепторов (блокаторы рецепторов ангиотензина-Н — БРА II). • Лозартан 50—100 мг/сут. • Вальсартан 80—160 мг/сут. • Ирбесартан 150—300 мг/сут. • Кандесартан 8—16 мг/сут. Кратность приема составляет 1—2 раза в день. Блокаторы альфа1-адренергических рецепторов. • Празозин 1—20 мг/сут. 2—3 раза/день. • Доксазозин 1—20 мг/сут. 1 раза/сут. • Теразозин 1—20 мг/сут. 1—2 раза/сут. возможные и нерациональные. К рациональным комбинациям относятся: - ИАПФ + диуретик; - БРА II + диуретик; -ИАПФ + АК; - БРА II + АК; - дигидропиридиновый АК + БАБ; - АК + диуретик; - БАБ + диуретик (необходимо использовать сочетание небиволола, карведилола или бисопролола с гидрохлоротиазидом в дозе не более 6,25 мг/сут. или индапамидом, и избегать назначения этой комбинации больным с МС и СД); - БАБ + альфа-АБ. К возможным комбинациям относятся: - дигидропиридиновый АК + недигидропиридиновый АК; -И АИФ + БАБ; - БРА II + БАБ; - ИАПФ + БРА II; - альфа-АБ + ИАПФ (или БРА II, или АК, или диуретик).
У 30—40 % больных АГ протекает бессимптомно. При неосложненном течении АГ ее клинические проявления часто минимальные и до 50 % больных длительно не обращаются к врачу. АГ может оказаться находкой при случайном измерении АД или во время профилактических осмотров. При целенаправленном расспросе у половины этих больных выявляются неярко выраженные субъективные нарушения. АГ начинается, как правило, в возрасте от 30 до 50 лет. При появлении АГ у молодых и пожилых пациентов всегда необходимо с особой тщательностью исключать ее симптоматический характер. Наиболее частым субъективным проявлением АГ у большинства больных (до 80%) являются головные боли. Локализация их может быть самая разнообразная, однако, как правило, в затылочно-теменной и височных областях. Лишь у отдельных больных отмечается неопределенная локализация. Боли разнообразные, но чаще имеют пульсирующий характер и не достигают значительной интенсивности. При подъемах АД могут быть весьма интенсивными. У части больных головные боли возни- кают утром после пробуждения, другие связывают их с психоэмоциональным перенапряжением и усилением к концу рабочего дня, многие отмечают четкую связь интенсивности головных болей с изменениями метеорологических условий. У ряда пациентов болевые ощущения воспринимаются как тяжесть в затылке или голове. Цереброваскулярные расстройства наряду с головными болями проявляются головокружением, шумом в голове и ушах, мельканием «мушек» перед глазами, снижением памяти и умственной работоспособности. Полагают, что эти проявления обусловлены нарушением артериального и венозного тонуса с раздражением сосудистых рецепторов, а также органическими изменениями сосудов головного мозга атеросклеротического генеза. Хотя четкая зависимость между интенсивностью цереброваскулярных расстройств, с одной стороны, и величиной АД — с другой, у ряда больных отсутствует, однако большинство пациентов эту взаимосвязь отмечают. Она наиболее четко проявляется при быстром повышении АД даже до сравнительно невысоких цифр. Цереброваскулярные расстройства, как правило, нарастают по мере прогрессирования АГ. Примерно у 60—80% больных АГ встречаются невротические нарушения. Они проявляются раздражительностью, чувством общего дискомфорта, быстрой утомляемостью, подавленностью, нарушением сна, неустойчивым настроением, неуверенностью, беспокойством. Общеневротический синдром выявляется у 40—50% больных пограничной АГ. Повышенная эмоциональная лабильность сочетается с выраженными вегетативными реакциями, которые усиливаются после психоэмоционального перенапряжения. Выраженность этих нарушений по мере прогрессирования АГ нарастает, однако нередко она в значительной степени связана с преморбидными черта- ми личности — поведенческим типом с тревожно-мнительным характером. У части больных имеет место недооценка своего состояния, что приводит к отказу от обследования и проведения постоянной гипотензивной терапии. Кардиальный болевой синдром встречается у 20—40% больных АГ и определяется в основном двумя факторами: гипертрофией миокарда левого желудочка и более ранним и быстрым, чем у нормотоников, прогрессированием коронарного атеросклероза. Характерными и часто встречаемыми жалобами являются нарушение зрения, мелькание «мушек», извитых линий, ощущение тумана, пелены перед глазами. При появлении органических изменений сетчатки возможны стойкие нарушения зрения вплоть до полной утраты. При неосложненном течении АГ изменения в объективном статусе об- условлены в основном гииертензивным синдромом и не являются специ- фическими для АГ. Отмечается акцент II тона над аортой, твердый пульс, у ряда пациентов — наклонность к тахикардии. Увеличение размеров сердца развивается с разной скоростью, и первоначальной является концентрическая гипертрофия миокарда левого желудочка. При медленном прогрессировании заболевания и относительно умеренном повышении АД концентрическая гипертрофия миокарда сохраняется многие годы. Поэтому границы сердца изменены незначительно. Не существует прямой зависимости между длительностью АГ и размерами сердца. При значительной гипертрофии миокарда левого желудочка наблюдается высокий приподнимающий верхушечный толчок. При дилатации полости левого желудочка отмечается увеличение размеров сердца влево. При стойкой АГ или резком повышении АД у основания сердца у ряда больных выслушивается систолический шум изгнания, который становится постоянным при атеросклеротическом поражении восходящего отдела аорты. При дилатации полости левого желудочка и его диастолической дисфункции могут появляться III и IV тоны сердца, систолический шум митральной регургитации за счет относительной недостаточности митрального клапана. На верхушке сердца уменьшается громкость I тона, III тон встречается у 30% больных АГ, IV тон — у каждого второго пациента. III и IV тоны чаще регистрируются при фонокардиографическом исследовании. |
