РУКОВОДСТВО ПО ОБЩЕЙ ХИРУРГИИ. Руководство по общей хирургии Учебное пособие. М. Оао Издательство Медицина
 Скачать 9.28 Mb. Скачать 9.28 Mb.
|
|
Бактериологическое подтверждение столбняка не имеет практического значения. Дифференциально-диагностическими признаками столбняка является обязательная «классическая» триада: тризм, дисфагия и ригидность затылочных мышц. Течение столбняка отличается непрерывным нарастанием клинических симптомов («светлые» промежутки в спонтанном течении заболевания отсутствуют). При столбняке в судороги не вовлекаются мелкие мышцы кистей рук и стоп ног по типу «руки акушера» и «обезьяньей кисти». Лечение столбняка в настоящее время целиком основывается на принципах интенсивной терапии. Заболевших следует срочно госпитализировать в соответствующее отделение, располагающее опытом оказания по- 502 мощи при этом заболевании. Госпитализация заболевших в инфекционные отделения нецелесообразна. Из отдаленных больниц сельской местности заболевших можно без особого риска эвакуировать в отделение реанимации с помощью специализированных автомобилей санитарного транспорта, а также санитарной авиацией в сопровождении опытного врача-реаниматолога. Предварительно вводят противосудорожные препараты в такой дозировке и сочетании, которые полностью устраняют угрозу судорог при сохраненном спонтанном дыхании. В случаях очень тяжелого столбняка с опасными судорогами, не купируемыми никакими противосу-дорожными средствами, кроме миорелаксантов, производят интубацию трахеи и проводят эвакуацию в условиях ИВЛ. Для устранения судорог на всех этапах лечения рекомендуют гексенал и барбитураты (тиобарбитура-ты) плюс седуксен (реланиум и диазепам); гексенал или барбитураты плюс нейроплегическая смесь; гексенал или барбитураты и хлоралгидрат в клизме (спустя 20—30 мин). При развивающейся гиперпирексии показаны введение литической смеси и применение физических методов охлаждения (влажные обтирания, пузыри со льдом). Нормализация температуры тела уменьшает силу и частоту судорог. В качестве важного элемента противосудорожной терапии выступает покой: больного размещают в отдельной тихой палате с неярким рассеянным светом, в удобной постели, обеспечивают постоянную готовность к немедленной ликвидации апноэтических кризов за счет круглосуточного врачебного поста, наличия «дежурного» шприца с миорелаксантом и набора для интубации, отсасывателя, аппарата ИВЛ, установленного в вене катетера. Необходимость перевода больного на ИВЛ обычно возникает с 4—5-го дня (заболевание IV степени тяжести) до конца 2-й недели. Таким больным заблаговременно накладывают трахеостому под «защитой» эндотрахеальной общей анестезии. При проведении ИВЛ необходимы систематический контроль за газовым составом крови и тщательная санация трахеобронхиаль-ного дерева. Содержание эритроцитов, пониженное вследствие гемолиза, восстанавливают путем переливания эритроцитной массы, потери воды, белков и электролитов — инфузией плазмы, альбумина, солевых энергетических растворов. Наклонность к задержке в организме жидкости устраняют путем назначения мочегонных препаратов. Очищения кишечника добиваются с помощью клизм, слабительных. Антитоксин (противостолбнячную сыворотку, ПСС) следует ввести в первые часы лечения— 100—150 тыс. ME в разведении не менее 1:10 на изотоническом солевом растворе; при этом '/2 дозы можно ввести внутривенно капельно, а половину одномоментно в мышцу. Учитывая механизмы движения столбнячного эндотоксина, используют и эндолимфатический способ введения ПСС, который позволяет внедрить антитоксические антитела сразу в лимфатическое русло, более быстро и эффективно связать находящийся там столбнячный эндотоксин. Хирургическую обработку раны, где потенциально возможны продолжающие вегетации возбудителя, необходимо рассматривать как способ профилактической защиты от поступления новых порций токсина. Эту операцию следует провести в неотложном порядке, обязательно удалить все инородные тела, для повторного промывания использовать перекись водорода и категорически отказаться от наложения ранних швов. В ходе дальнейшего лечения раны влажновысыхающие повязки необходимо менять каждые 12 ч. Антибиотики назначают для предупреждения гнойно-воспалительных осложнений в ране, легких. 503 После выздоровления необходимо провести активную иммунизацию с помощью столбнячного анатоксина (трехкратно по 0,5 с интервалами 1, 5 и 9—12 мес), так как перенесенное заболевание не оставляет после себя иммунитета. Обращают внимание на своевременную разработку суставов (физиотерапевтические процедуры, ЛФК). Столбняк остается опасной раневой инфекцией, которую легче предупредить, чем вылечить. Поголовная иммунизация поливалентной вакциной АКДС, в состав которой входит адсорбированный столбнячный анатоксин, проводится в нашей стране в соответствии с действующим календарем профилактических прививок, начиная с 5—7-месячного возраста до 18 лет, а в последующем на протяжении всей жизни во всех случаях повреждения тканей. У лиц, привитых таким образом, экстренная профилактика столбняка осуществляется введением одного столбнячного анатоксина (0,5 мл одномоментно подкожно). В остальных случаях вводят ПСС — 3 тыс. ME трехкратно: 1) внутрикожная проба; 2) 0,2 мл; 3) 3 тыс. ME и адсорбированный столбнячный анатоксин (1 мл). В соответствии с действующей инструкцией экстренной профилактике столбняка подлежат лица, обращающиеся за медицинской помощью по поводу повреждений кожи и слизистых оболочек, укусов животными, ожогов и отморожений (11—IV степень) и операциях удаления старых инородных тел. 17.9.2. Туберкулез ран Туберкулез ран встречается очень редко. Однако в связи с подъемом общей заболеваемости туберкулезом в последние годы необходимо помнить о возможности инфицирования ран микобактериями. Различают экзогенный и эндогенный пути попадания туберкулезной ми-кобактерии в рану. Для внедрения патогенной микрофлоры необходимы предрасполагающие моменты: наличие пораженного соседнего органа, например переход костной формы туберкулеза на окружающие ткани. Мико-бактерия туберкулеза может попасть в рану путем метастазирования из первичного очага. Туберкулез раны подтверждается при помощи бактериоскопического, бактериологического и биологического методов. Клиническая картина раневого процесса характеризуется длительным, затяжным и рецидивирующим течением. Рана тусклая, с вялыми грануляциями. Отделяемое из раны незначительное, слизисто-гнойного характера. После заживления раны в области рубца могут образовываться изъязвления. Последние носят прогрессирующий характер и снова образуется рана, а через некоторое время открывается свищ или возникают кожные формы туберкулеза (язвенная, волчаночная, фунгозная, бородавчатая) {рис. 17.22). Лечение общее, включает специфические противотуберкулезные препараты, климатотерапию, физиотерапевтические процедуры, применение средств, повышающих специфическую реактивность организма. Лечение проводится длительно, повторно. Местное лечение раны должно быть щадящим, проводиться с тщательным соблюдением правил асептики для предупреждения развития вторичной инфекции. Присоединение последней резко осложняет течение основного заболевания и часто полностью его маскирует, что может привести к ошибочной тактике при выборе метода лечения. Прогноз заболевания при своевременном установлении диагноза и комплексном лечении благоприятный. 504 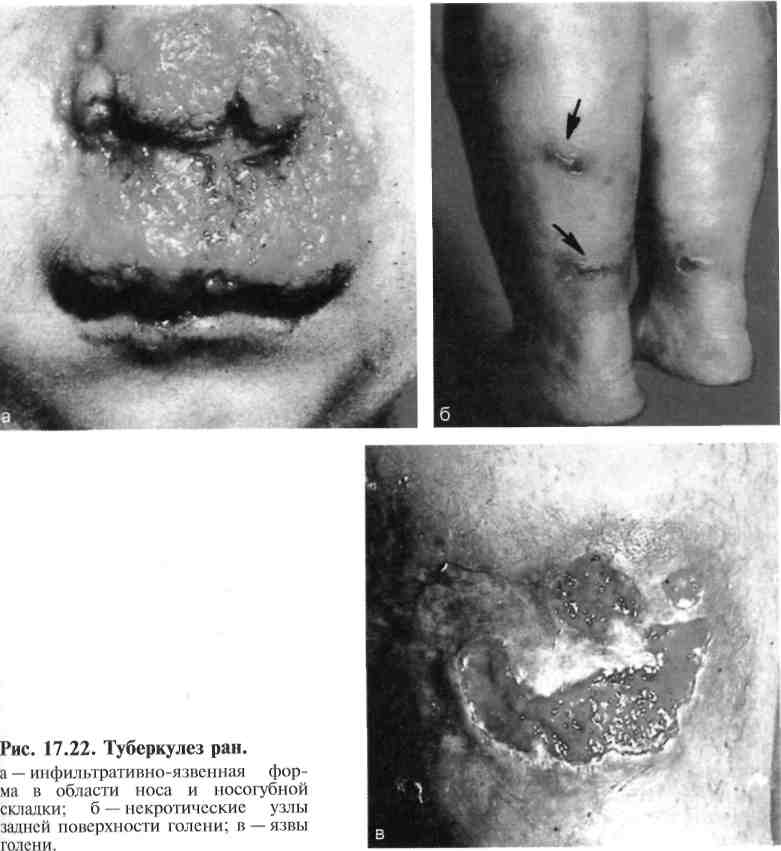 17.9.3. Сибирская язва Сибирская язва — инфекционная болезнь из группы зоонозов, характеризующаяся тяжелой интоксикацией, поражением кожи и лимфатического аппарата. Возбудитель заболевания Bacillus anthracis — крупные, грамположитель-ные, имеющие капсулу факультативно-анаэробные палочки. Человек заражается обычно через кожу, однако известны случаи при употреблении в пищу зараженного мяса. Вдыхание спор при неблагоприятных условиях приводит к легочной форме, часто со смертельным исходом. Трансмиссивный путь передачи возбудителя возможен при укусах насекомых — слепней, мух, жигалок. 505 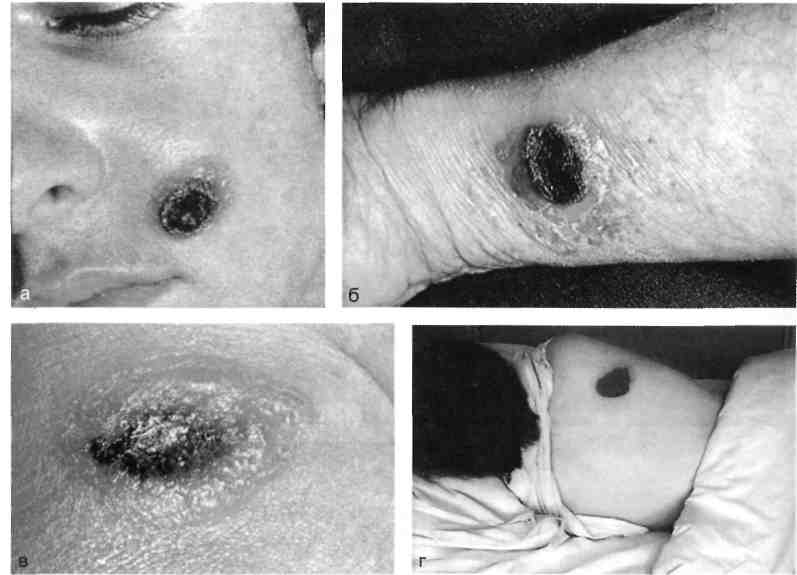 Рис. 17.23. Сибиреязвенный карбункул на лице (а); предплечье (б); бедре (в); спине (г). Входными воротами возбудителя сибирской язвы в большинстве случаев являются поврежденная кожа, значительно реже слизистые оболочки дыхательных путей и желудочно-кишечного тракта. В основе патогенеза лежит действие экзотоксина возбудителя, отдельные фракции которого вызывают коагуляцию белков. На месте внедрения возбудителя в кожу развивается сибиреязвенный карбункул — очаг геморрагическо-некротического воспаления глубоких слоев дермы на границе с подкожной клетчаткой, сопровождающийся отеком и деструкцией ткани в центре очага — некроз кожи с образованием буро-черной корки (рис. 17.23). Для сибиреязвенного карбункула характерно появление небольшого красного узелка, в котором через 12—48 ч образуется сильно зудящий сине-багровый пузырек (первичная пустула) с красноватым мутным содержимым, отсутствие болезненности и гнойных выделений. После прорыва пустулы рана сибиреязвенного карбункула покрывается плотным темно-красным струпом, который через сутки становится почти черным и очень твердым. Отсюда и название болезни — «углевик» (anthrax). Вокруг струпа образуется венчик из нескольких мелких пузырьков с серозным или серозно-кровянистым содержимым, затем развиваются сильный отек, некроз тканей, лимфангит и лимфаденит. Обычно общее состояние больного нарушается мало, но в тяжелых случаях развивается клиника сепсиса. Безболезненность, валик с пузырьками, отсутствие нагноения до периода отделения струпа позволяют отличить сибиреязвенный карбункул от обычного. 506 Возбудитель из места внедрения заносится подвижными макрофагами в ближайшие регионарные лимфатические узлы, в которых обычно развиваются явления воспаления без серьезных нарушений барьерной функции, в силу чего генерализация процесса не наступает или наступает в относительно поздние сроки от начала развития воспалительного процесса. При проникновении возбудителя в лимфатические узлы в них развивается лимфаденит с воспалительной инфильтрацией окружающей клетчатки. Лимфатические узлы увеличены, полнокровны, синюшно-красного цвета, с очагами кровоизлияний. Сформировавшийся карбункул и лимфаденит — основные элементы первичного сибиреязвенного комплекса. Клиническая картина. В течении кожной формы различают карбункулезную, эдематозную, буллезную и рожистоподобную разновидности; преобладающей является карбункулезная. Состояние больного по мере развития карбункула ухудшается: повышается температура тела, появляются головная боль, слабость, недомогание. Сибиреязвенный карбункул может локализоваться на любых, но чаще открытых частях тела. Поражаются слизистые оболочки рта, глотки, конъюнктивы глаз. Обычно возникают одиночные карбункулы, но нередко 2—3 и больше. Струп отторгается с образованием или без образования гранулирующей язвы, размеры и глубина которой зависят от величины зоны некроза карбункула. Длительность периода рубцевания, а также выраженность и характер Рубцовых изменений определяются глубиной и местом поражения подлежащих тканей. Эдематозная разновидность сибирской язвы характеризуется тяжелым течением с выраженным отеком, развивающимся до появления видимого некроза кожи. В месте внедрения возбудителя, обычно в области щек и век, появляется зуд и одновременно развивается отек, распространяющийся последовательно на всю область головы, шеи, грудную клетку, верхние конечности, живот, нередко до паховых складок. Несколько позже в зоне внедрения возбудителя развивается некроз кожи и подлежащих тканей, и с этого момента эдематозная разновидность уже ничем не отличается от карбункулезной. Для буллезной разновидности характерно развитие в месте внедрения возбудителя не пузырька, а пузыря, под которым идет процесс некроза тканей. Спустя некоторое время стенки пузыря опадают, некротизиру-ются. При рожистой разновидности сибирской язвы на коже лица и рук возникает большое количество беловатых тонкостенных пузырей различной величины, расположенных на гиперемированной припухшей, но безболезненной коже. Через несколько дней пузыри вскрываются и на их месте остаются язвочки с темным дном и обильным серозным отделяемым. Глубоких некрозов обычно не наблюдается, формирование струпов идет относительно быстро, и по их отпадении Рубцовых изменений обычно не бывает. Лабораторная диагностика основывается на бактериологическом исследовании содержимого везикул, отделяемого карбункулов и язв, мокроты, фекалий, мочи, при сепсисе — крови из вены. При лечении наиболее эффективна вакцина на основе фильтрата культуры; для лечения и экстренной профилактики применяют также противоси-биреязвенный глобулин (30—75 мл после предварительной проверки индивидуальной чувствительности к нему с помощью внутрикожной пробы). 507 Применяют также антибиотики, которые предотвращают системное распространение и способствуют постепенному разрешению гнойников. Если лечение начато своевременно, прогноз благоприятный; при генерализации процесса — сомнительный. Лица, перенесшие сибирскую язву, приобретают довольно стойкий, но не абсолютный иммунитет. 17.9.4. Сифилис Сифилис — хроническое прогрессирующее инфекционное заболевание, вызываемое бледной трепонемой, поражающее все органы и ткани человека. При сифилисе ран инфицирование происходит при попадании бледной трепонемы непосредственно в рану, чаще всего на кистях рук при непосредственном контакте с очагами инфекции. Клиническая картина характеризуется резкой реакцией организма на инфекцию, отмечаются подъемы температуры до фебрильных цифр, выражены явления лимфаденита и лимфангоита. Указанные симптомы быстро купируются на фоне приема антибактериальных препаратов. Диагностика, как правило, носит случайный характер, основываясь на данных серологических методов (реакция Вассермана и др.). В настоящее время поражение ран сифилисом встречается крайне редко. В основном описываются поражения суставов и костей во всех стадиях приобретенного и врожденного сифилиса. С хирургической точки зрения наибольший интерес представляет гуммозный период, когда формируются язвы и свищи, которые могут быть связаны с банальной инфекцией. Для вторичного сифилиса характерно развитие специфических периоститов в виде болезненных припухлостей мягкой консистенции, локализующихся на костях черепа, передней поверхности голени, грудине, бедрах. После специфического лечения отмечается рассасывание периоститов. Наиболее тяжелые изменения костей наблюдаются в третичном периоде, когда в процесс вовлекаются кость и костный мозг (остит и остеомиелит). Обычно поражаются диафизы костей (предплечья и голени), что отличает сифилис от туберкулеза, развивающегося преимущественно в эпифизах, и от неспецифического гнойного остеомиелита, чаще наблюдаемого в метафизах. При типичных симптомах диагностика не представляет трудностей. Специфическое лечение сифилиса должно быть начато как можно раньше и проводиться в специализированных учреждениях. Однако если больной вынужден находиться в хирургическом стационаре, необходимо изолировать его и начать специфическую терапию (подробно описана в специальной литературе). Заболевание протекает благоприятно только в случае раннего распознавания и своевременно начатого лечения в условиях специализированных учреждений. 17.9.5. Актиномикоз кожи Актиномикоз — хроническое инфекционное заболевание, вызываемое лучистыми грибами рода актиномицет. С хирургической точки зрения интерес представляет первичный актиномикоз кожи, когда он развивается в результате проникновения актиноми-цетов извне при травмах, ранениях. 508 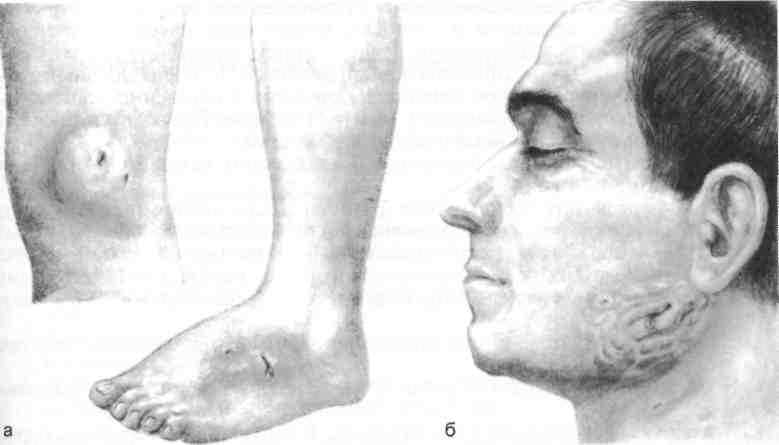 Рис. 17.24. Актиномикоз кожи: голени (а); челюстно-лицевой области (б). Клиническая картина. Различают узловую, бугорковую, бугорково-пусту-лезную, язвенную и атероматозную клинические формы актиномикоза кожи. При узловой форме определяется плотный или плотноэластичный малоподвижный безболезненный инфильтрат в глубоких слоях кожи размером 3 х 4 см и более. Увеличиваясь, инфильтрат выступает над уровнем окружающей кожи, которая приобретает темно-красный цвет с фиолетовым оттенком {рис. 17.24). Рядом с основным очагом нередко развиваются новые. При гуммозной форме узлы абсцедируют и вскрываются с образованием нескольких свищей. В гнойном отделяемом часто можно обнаружить желтоватые зерна — друзы актиномицета. Часть свищей рубцуется, но вскоре возникают новые. Бугорковая форма обычно развивается при первичном актиномикозе кожи в виде мелких (0,5 х 0,5 см), не сливающихся плотных, безболезненных, полушаровидных, темно-красных бугорков. Большая часть их абсце-дирует, вскрываясь с выделением капли гноя. Позже образуются свищи, периодически покрывающиеся корками буро-желтого цвета. Процесс имеет тенденцию поражать подкожную жировую клетчатку и распространяться на соседние области. Язвенная форма обычно возникает у ослабленных больных на месте абс-цедировавших инфильтратов. Края язв мягкие, подрытые, неровные, кожа вокруг них синеватого цвета. Дно язв покрыто некротизированными тканями, вялыми грануляциями. Язвы чаще возникают в местах, где имеется рыхлая подкожная клетчатка (над- и подключичные области, подмышечные впадины). Атероматозная форма чаще возникает у детей. Инфильтрат округлой формы, до 5 см в диаметре, эластической консистенции, с четкими границами, напоминает истинную атерому; в последующем инфильтрат абсцеди-рует с выделением гноя и образованием свища. 509 |
