ВОП ОБЩИЙ ВСЕ. Седа 1 врач общей практики назначил больному 40 лет, прикрепленному к его участку и отсутствующему на дучете, антропометрию, измерение артериального давления, уровень сахара в крови, холестерина, измерение экг
 Скачать 2.03 Mb. Скачать 2.03 Mb.
|
|
60-летняя женщина обратилась к ВОП. Пенсионерка. Она страдает артериальной гипертензией с 49 лет, ее умершая мать страдала этим же заболеванием. Ведет малоподвижный образ жизни. Поздно ложится спать, так как любит смотреть телевизор, в результате чего не высыпается. Питание не соответствует рациону. Диета не соблюдается. Не курит, не употребляет алкоголь. АД: 180/100 мм рт. ст. Нет дневника самоконтроля, каждый раз забывает писать. Лекарства принимают нерегулярно. Врач рекомендовал пациенту посещать школу для пациентов с артериальной гипертензией. в рамках какой программы проводится данное мероприятие? В целях формирования солидарной ответственности за здоровье с вовлечением самого человека и управления хроническими неинфекционными заболеваниями, направленными на снижение заболеваемости, осложнений и смертности населения в рамках Государственной программы развития здравоохранения «Денсаулық» на 2016-2019 гг. МЗ РК проводится работа по усилению ПМСП с внедрением программ управления заболеваниями (ПУЗ), основанных на доказательной медицине. Внедрение ПУЗ продиктовано необходимостью серьезных преобразований в вопросах профилактики и борьбы с хроническими неинфекционными заболеваниями, в повышении солидарной ответственности пациентов за свое здоровье, улучшения взаимодействия медицинского персонала и использования всех имеющихся ресурсов, направленных на предотвращение возможных осложнений или утяжеления состояний. по каким хроническим заболеваниям проводится данная программа? Данная программа проводится по следующим заболеваниям: артериальная гипертония, сахарный диабет, хроническая недостаточность кровообращения. что должны обеспечить специалисты участка ПМСП для данной программы в соответствии с правилами оказания ПМСП? ПМСП будет рассматриваться как служба первичной медико-социальной помощи, включающая предоставление комплексных медицинских и социальных услуг с привлечением психологов, социальных работников, медицинских сестер, фельдшеров, акушерок и вспомогательного персонала. Во взаимодействии с органами социальной защиты будут обеспечены социальная и психологическая поддержка и мультипрофильный патронаж. Для обеспечения максимальной доступности услуг сеть организаций ПМСП будет развиваться с учетом демографических, географических и инфраструктурных условий в регионах. Предпочтение будет отдаваться малым и компактным формам организаций, максимально приближенным к местам проживания населения. С этой целью будут осуществляться: 1) поэтапное разукрупнение участков ВОП; 2) поддержка создания групповых и индивидуальных семейных практик; 3) совершенствование оснащения ПМСП медицинской техникой, а также специальным автотранспортом*; 4) дальнейшее развитие мобильной (транспортной) медицины, дистанционного наблюдения пациентов*; 5) государственная поддержка развития частного сектора, малого и среднего бизнеса в системе оказания ПМСП; 6) развитие государственно-частного партнерства (далее - ГЧП), сети ПМСП, передача государственных объектов в доверительное управление с возможностью последующей приватизации при условии постоянного сохранения профиля деятельности. Подготовка ВОП по новым государственным стандартам высшего образования заложит основы формирования специалистов широкого профиля, владеющих современными знаниями, практическими, коммуникативными навыками и умением работать в команде. При этом будет усилено теоретическое и практическое обучение ВОП по профилактике, диагностике и лечению заболеваний детского возраста. В рамках развития ПМСП некоторые функции по наблюдению за пациентами, управлению хроническими заболеваниями, а также обслуживанию пациентов на дому будут поэтапно передаваться специально подготовленным медицинским сестрам общей практики. Обучение средних медицинских работников (далее - СМР) будет проводиться с учетом приоритетности ПМСП, ее многофункциональности и универсальности, что потребует от СМР большей самостоятельности, чем в других секторах здравоохранения. Стандарты обучения СМР также будут приведены в соответствие с разработанными профессиональными стандартами. Для обеспечения устойчивого развития ПМСП, повышения ее полноты и привлекательности будут совершенствоваться мотивационные механизмы привлечения специалистов, будет поэтапно расширяться перечень лекарственных средств, обеспечиваемых государством на амбулаторном уровне. Будут обеспечены дальнейшее развитие ключевых скрининговых программ по раннему выявлению заболеваний с наибольшим бременем воздействия на здоровье населения, а также постоянный мониторинг и оценка их эффективности. Специалист ПМСП пришел к 21-летней женщине домой, беременность 12 недель, состоит на учете по бронхиальной астме. Какой вид услуг был оказан с выездом на дом? Вид амбулаторно-поликлинической помощи, в рамках которого прием больного происходит вне кабинета врача. кому или кем оказывается данный вид деятельности???? Обслуживание вызовов на дому врачом или средним медицинским работником координирует заведующий отделением участковой (общеврачебной) службы, при его отсутствии, участковый врач (врач общей практики). Прием вызовов заканчивается за 2 часа до окончания работы организации ПМСП (до 18.00 часов). Показаниями для обслуживания вызовов на дому являются: 1) острые болезненные состояния, не позволяющие пациенту самостоятельно посетить организацию ПМСП: повышение температуры тела выше 38 градусов С; повышение артериального давления с выраженными нарушениями самочувствия; многократный жидкий стул; сильные боли в позвоночнике и суставах нижних конечностей с ограничением подвижности; головокружение, сильная тошнота, рвота; 2) хронические болезненные состояния, которые не позволяют пациенту самостоятельно посетить поликлинику (тяжелое течение онкологических заболеваний, инвалидность (I - II группы), параличи, парезы конечностей); 3) острые инфекционные заболевания, представляющие опасность для окружающих; 4) нетранспортабельность пациента; 5) обслуживание вызовов, переданных со станции скорой медицинской помощи, в часы работы организаций ПМСП. . на основании какой модели осуществляется данный вид деятельности и в каких случаях? (основание: приказ МЗРК от 5 января 2011 года №7 «Об утверждении Положения о деятельности организаций здравоохранения, оказывающих амбулаторно- поликлиническую помощь»). Обслуживание вызовов на дому врачом или средним медицинским работником координирует заведующий отделением, при его отсутствии врач общей практики/терапевт/педиатр. Прием вызовов заканчивается за 2 часа до окончания работы отделения. Показаниями для обслуживания на дому являются: - острые болезненные состояния, не позволяющие пациенту самостоятельно посетить организацию — повышение температуры тела выше 38 градусов С, повышение артериального давления с выраженными нарушениями самочувствия, многократный жидкий стул, сильные боли в позвоночнике и суставах нижних конечностей с ограничением подвижности, головокружение, сильная тошнота, рвота. - хронические болезненные состояния, которые не позволяют пациенту самостоятельно посетить поликлинику (тяжело течение онкологических заболеваний, инвалидность 1-2 группы, параличи, парезы конечностей). - острые инфекционные заболевания, представляющие опасность для окружающих. - не транспортабельные пациенты - обслуживание вызовов, переданных со станции скорой медицинской помощи, в часы работы учреждения. На прием к ВОП пришел 50-летний пациент, в результате скрининга которого выявлено АГ 2 ст, риск 4. Пациенту было проведено обследование и назначено лечение в соответствии с действующим протоколом диагностики и лечения. на основании каких документов должно проводиться систематическое наблюдение за состоянием здоровья пациента? от «30» ноября 2015 года Протокол № 18 КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ какая форма (наименование, номер) заполняется при оформлении пациента? Учетная форма N 025/у "Медицинская карта пациента, получающего медицинскую помощь в амбулаторных условиях" (далее - Карта) является основным учетным медицинским документом медицинской организации (иной организации), оказывающей медицинскую помощь в амбулаторных условиях взрослому населению (далее - медицинская организация). Карта заполняется на каждого впервые обратившегося за медицинской помощью в амбулаторных условиях пациента(ку). На каждого пациента(ку) в медицинской организации или его структурном подразделении, оказывающем медицинскую помощь в амбулаторных условиях, заполняется одна Карта, независимо от того, сколькими врачами проводится лечение. Карта формируется в форме электронного документа, подписанного с использованием усиленной квалифицированной электронной подписи врача, в соответствии с порядком организации системы документооборота в сфере охраны здоровья в части ведения медицинской документации в форме электронных документов, С какой периодичностью этот пациент должен обследоваться в год и проводить минимум лабораторно-диагностических исследований? При назначении антигипертензивной терапии плановые визиты больного к врачу для оценки переносимости, эффективности и безопасности лечения, а также контроля выполнения полученных рекомендаций, проводятся с интервалом 2-4 недели до достижения целевого уровня АД (отсроченный ответ может постепенно развиваться на протяжении первых двух месяцев). Для больных с высоким и очень высоким риском, и для лиц с низкой приверженностью к лечению интервалы между визитами не должны превышать 3 месяца. На всех плановых визитах необходимо контролировать выполнение пациентами рекомендаций по лечению. Поскольку состояние органов-мишеней изменяется медленно, контрольное обследование пациента для уточнения их состояния нецелесообразно проводить чаще 1 раза в год НАЗЕРКЕ Задача №4 Принципы организации СМ и ПМСП (Задача) На начало 2019 года в городе Павлодаре насчитывалось 341 тыс. человек, на конец года численность населения составила 339 тыс. человек, впервые за этот год за медицинской помощью обратились 150 тыс. человек. Из них 70 тысяч были связаны с заболеваниями органов дыхания. Вопросы: каков уровень первичной заболеваемости в городе в 2019 году? Первичная заболеваемость – это совокупность новых, нигде ранее е учтенных и впервые в данном году зарегестрированных при обращении населения за медицинской помощью случаев заболеваний. 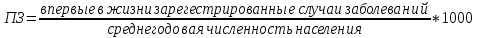 Среднегодовая численность = (341000 + 339000)/2=340000 ПЗ = (150000/340000)*1000 = 441,1 ‰ Какой процент занимают респираторные заболевания? Показатель первичной заболеваемости по данному заболеванию = Число первичных обращений по поводу данного заболевания, впервые выявленного в отчетном году ---------------------------------------------------------------------------------- · 1000 Средняя численность населения ПЗ по респираторным заболеваниям = (70000/340000)*1000= 205,9‰ Показатель структуры первичной заболеваемости: Число первичных обращений по поводу определенного заболевания, впервые выявленного в данном году -------------------------------------------------------------------------- · 100% Число первичных обращений по поводу всех заболеваний, впервые выявленных в данном году Процент респираторных = (70000/150000)*100%=46,7% Задача №5 Принципы организации СМ и ПМСП (Задача) Численность населения поселка Жанаарка на начало 2020 года составила 17559 человек, 17435 человек. 3542 больных, из них 1563 пролечены в стационаре, а общее количество случаев госпитализации за этот год составило 1642. Определение уровня госпитализации в поселке Жанаарка Частота (уровень) госпитализации – это совокупность всех случаев госпитализации населения по поводу заболевания и других причин обращения в стационар. Показатель частоты госпитализации: Число госпитализированных за год -------------------------------------------------- · 1000 Среднегодовая численность населения Среднегодовая численность населения = (17559+17435)/2=17497 Частота (уровень) госпитализации = (1642/17497)*1000=93,9 Определите коэффициент охвата госпитализации Охват = число госпитализированных больных/число выявленных больных * 100% Охват = 1642/3542*100%= 46,3% Задача №6 Организация и управление ОВП, информационный менеджмент и информационные технологии (Задача) Больная Н.К ВОП при головной боли, головокружении и артериальном давлении 160/100 мм рт. ст.ст. с жалобами на повышение до. Пациент переехал из другого города и впервые на приеме у врача. Какая информация о пациенте отображается в первой строке общих данных? Персональные данные пациента: ИИН:Дата рождения:Семейное положение: Телефон (мобильный): Телефон (городской): Документ: Адрес: Место работы: Проф. принадлежность: Социальный статус: Льготы:
Вторая строчка: медицинские данные: гр.крови, резус, группа Д-наблюдения. Третья строчка: медицинские маркеры. предусмотрено ли применение стандартов образца медицинских записей в КМИС, и если да, то какой образец можно составить и сохранить для данного пациента? Да, предусмотрено. Думаю они про шаблон спрашивают, типичные шаблон при АГ. 3. да, вы можете создать и сохранить шаблон. Не знаю что они хотят, если про то, что можем ли мы создать и сохранить шаблон, то да. Задача №7 Организация и управление ОВП, информационный менеджмент и информационные технологии (Задача) Врач ВОП заменил коллегу на участке. Пациент с деменцией во время приема. "Д" -хочет пройти обследование по учету и скринингу, но не может вспомнить, какое обследование нужно пройти и какое обследование прошло. какую информацию о пациенте можно получить в" электронном паспорте здоровья"? в ЭПЗ представлены: Общие данные пациента (СМ. ответ выше), посещения/выписки (у кого он был и мед.записи), документы, анамнез (аллергии, вредные привычки, перенесенные), динамическое наблюдение (данные доврачебного кабинета ИМТ и т.д), диспансерный учет, лист ежегодной диспансеризации, лист заключительных диагнозов, профилактические прививки, лабораторные показатели, журнал просмотра ЭПЗ, переписные эпикризы, снимки, услуги вне системы Дмед. 2. в каком разделе в данном случае можно получить сведения о прохождении обследования по "Д"-учету и скринингу? Результаты скринингов и назначения врачей в медзаписях в разделе посещения/выписки, можно поставить фильтр скрининг, если анализы сдала, то результаты в лаб.показателях. 3. Зачем нужен электронный паспорт здоровья? Электронный паспорт здоровья заменяет амбулаторную карту. Все данные о здоровье человека будут храниться в электронном виде: сведения об аллергических реакциях, результаты анализов, осмотра врачей, история болезней и лекарственных назначений. Родители смогут увидеть график вакцинации ребёнка, чтобы не пропустить прививки. Доступ к данным будут иметь врачи, в том числе скорой помощи. Фельдшеры смогут посмотреть, есть ли у пациента аллергия на какие-либо лекарства, а также изучить историю его болезни, чтобы оказать экстренную помощь. Задача №8 Организация и управление ОВП, информационный менеджмент и информационные технологии (Задача) В организации ПМСП врач-эксперт проводит клинический аудит. Положения какого нормативного документа он использует в работе? Приказ Министра здравоохранения Республики Казахстан от 3 декабря 2020 года № ҚР ДСМ-230/2020. Зарегистрирован в Министерстве юстиции Республики Казахстан 4 декабря 2020 года № 21727 Об утверждении правил организации и проведения внутренней и внешней экспертиз качества медицинских услуг (помощи) 2. Для чего проводится клинический аудит? клинический аудит – подробный ретроспективный и (или) текущий анализ проведенных лечебно-диагностических мероприятий на предмет их соответствия стандартам в области здравоохранения и клиническим протоколам; 3. по каким критериям врач-эксперт оценивает качество сбора анамнеза пациента? качество сбора анамнеза, которое оценивается по следующим критериям: а) отсутствие сбора анамнеза; б) полнота сбора анамнеза; в) наличие данных о перенесенных, хронических и наследственных заболеваниях, проведенных гемотрансфузиях, переносимости лекарственных препаратов, аллергологический статус; г) наличие данных о деталях, имеющих значение в трактовке конкретного случая; д) развитие осложнений вследствие допущенных тактических ошибок при проведении лечебно-диагностических мероприятий из-за некачественного сбора анамнеза; Задача №9 В организации ПМСП проводится внутренняя экспертиза качества медицинских услуг. 1. перечислите его основные этапы. Основными этапами экспертизы качества медицинских услуг являются: 1) анализ учетной и отчетной документации организации здравоохранения для сравнения показателей деятельности за определенный период работы с показателями за предыдущий аналогичный период работы, а также с республиканскими и областными показателями состояния здоровья населения; 2) проведение клинического аудита путем подробного ретроспективного и (или) текущего анализа проведенных лечебно-диагностических мероприятий на предмет их соответствия Стандартам; 6. При проведении клинического аудита оцениваются: 1) качество сбора анамнеза, которое оценивается по следующим критериям: а) отсутствие сбора анамнеза; б) полнота сбора анамнеза; в) наличие данных о перенесенных, хронических и наследственных заболеваниях, проведенных гемотрансфузиях, переносимости лекарственных препаратов, аллергологический статус; г) наличие данных о деталях, имеющих значение в трактовке конкретного случая; д) развитие осложнений вследствие допущенных тактических ошибок при проведении лечебно-диагностических мероприятий из-за некачественного сбора анамнеза; 2) полнота и обоснованность проведения диагностических исследований, которые оцениваются по следующим критериям: а) отсутствие диагностических мероприятий; б) неправильное заключение или отсутствие заключения по результатам проведенных диагностических исследований, приведшие к неправильной постановке диагноза и ошибкам в тактике лечения; в) проведение диагностических исследований, предусмотренных клиническими протоколами; г) проведение диагностических исследований с высоким, неоправданным риском для состояния здоровья пациента, обоснованность проведения диагностических исследований, не вошедших в протоколы; д) проведение диагностических исследований, неинформативных для постановки правильного диагноза и приведших к необоснованному увеличению сроков лечения и удорожанию стоимости лечения; 3) правильность, своевременность и обоснованность выставленного клинического диагноза с учетом результатов проведенных исследований (при плановой госпитализации учитываются исследования, проведенные и на догоспитальном этапе), которые оцениваются по следующим критериям: а) диагноз отсутствует, неполный или неправильный, не соответствует международной статистической классификации болезней; б) не выделен ведущий патологический синдром, определяющий тяжесть течения заболевания, не распознаны сопутствующие заболевания и осложнения; в) диагноз правильный, но неполный, не выделен ведущий патологический синдром при выделенных осложнениях, не распознаны сопутствующие заболевания, влияющие на исход; г) диагноз основного заболевания правильный, но не диагностированы сопутствующие заболевания, влияющие на результат лечения. 4) своевременность и качество консультаций профильных специалистов, которые оцениваются по следующим критериям: 5) объем, качество и обоснованность проведения лечебных мероприятий, которые оцениваются по следующим критериям: 6) отсутствие или развитие осложнений после медицинских вмешательств, по которой оценке качества медицинских услуг подлежат все возникшие осложнения, в том числе обусловленные оперативными вмешательствами (запоздалое оперативное вмешательство, неадекватный объем и метод, технические дефекты) и диагностическими процедурами; 7) достигнутый результат, который оценивается по следующим критериям: 8) качество ведения медицинской документации, которое оценивается по наличию, полноте и качеству записей в первичной медицинской документации, предназначенной для записи данных о состоянии здоровья пациентов, отражающих характер, объем и качество оказанной медицинской помощи в соответствии с формами, утвержденными приказом исполняющего обязанности Министра здравоохранения Республики Казахстан от 23 ноября 2010 года № 907 "Об утверждении форм первичной медицинской документации организаций здравоохранения", зарегистрированным в Реестре государственной регистрации нормативных правовых актов за № 6697 (далее – Приказ № 907). 3) обобщение результатов экспертизы. 2. что включают в себя индикаторы оценки качества медицинских услуг ? индикаторы оценки качества медицинских услуг (далее – индикаторы оценки) – показатели эффективности, полноты и соответствия медицинских услуг стандартам в области здравоохранения, включающие: индикаторы структуры – показатели обеспеченности кадровыми, финансовыми и техническими ресурсами; индикаторы процесса – показатели оценки выполнения технологий профилактики, диагностики, лечения и реабилитации; индикаторы результата – показатели оценки последствий для здоровья в результате оказания или неоказания медицинских услуг субъектами здравоохранения; 3. по каким критериям врач-эксперт будет оценивать полноту и обоснованность проведения диагностических исследований пациента при проведении клинического аудита? полнота и обоснованность проведения диагностических исследований, которые оцениваются по следующим критериям: а) отсутствие диагностических мероприятий; б) неправильное заключение или отсутствие заключения по результатам проведенных диагностических исследований, приведшие к неправильной постановке диагноза и ошибкам в тактике лечения; в) проведение диагностических исследований, предусмотренных клиническими протоколами; г) проведение диагностических исследований с высоким, неоправданным риском для состояния здоровья пациента, обоснованность проведения диагностических исследований, не вошедших в протоколы; д) проведение диагностических исследований, неинформативных для постановки правильного диагноза и приведших к необоснованному увеличению сроков лечения и удорожанию стоимости лечения; Задача №10 При проведении внутренней экспертизы качества медицинских услуг амбулатории врач-эксперт сравнил показатели удельного веса больных злокачественными новообразованиями 1-2 стадии, впервые выявленных за отчетный период, и отметил, что данный показатель увеличился на 1% по сравнению с предыдущим периодом. 1. с каким периодом эксперт сравнил этот показатель? За предыдущий год, так как оценка проводится 1 раз в год. 2. данные какого информационного ресурса эксперт использовал для анализа? | |||||||||
