2 мартынов терапия 01. Учебник для вузов москва гэотарм вд уд к6 16. 1. 4 (075. 8) Ббк 54. 1 я73 В56 Рецензенты
 Скачать 6.88 Mb. Скачать 6.88 Mb.
|
|
Глава 70 • Поражение периферической нервной системы — снижение мышечного тонуса, болезненность мышц при пальпации, фасцикуляторные подёргивания (наиболее характерный признак). В некоторых случаях фасцикуляторные подёргивания распространяются на мимическую мускулатуру, большие грудные мышцы, мышцы верхних и нижних конечностей; подёргивания мышц языка возникают во всех случаях перорального отравления ФОВ. Распространённость и частота миофасцикуляций соответствуют тяжести отравления. • Нарушения дыхания — обтурационно-аспирационная форма (у 80—85%) вследствие бронхореи. Вспенивающийся при дыхании секрет закупоривает дыхательные пути и выделяется изо рта, носа. Клиническая картина напоминает острый отёк лёгких, что может стать причиной неправильной диагностики и лечения. Центральная форма обусловлена нарушением функций дыхательных мышц: гипертонус дыхательных мышц и ригидность грудной клетки, затем — паралич мускулатуры. • Нарушения функций сердечно-сосудистой системы — ранний гипертен-зивный синдром вследствие выраженной гиперадреналинемии (систолическое АД до 200-250 мм рт. ст., диастолическое — до 150-160 мм рт. ст.), резкая брадикардия (до 30 в минуту), замедление внутрижелудочковой проводимости, АВ-блокада. В тяжёлых случаях (экзотоксический шок) возникает резкое снижение ударного объёма крови, ОЦК, падение АД, ЦВД и ОПСС, фибрилляция желудочков. • Нарушения функций ЖКТ и печени — выраженный спазм гладкой мускулатуры желудка и кишечника (кишечная колика) может возникать даже при лёгких отравлениях (когда прочие симптомы интоксикации выражены слабо), он сопровождается тошнотой, рвотой, схваткообразными болями в животе, диареей. Стадии отравления • I стадия — возбуждение (развивается, как правило, через 15—20 мин после поступления токсического вещества). Основные проявления: головокружение, головная боль, снижение остроты зрения, тошнота, рвота, спастические боли в животе, чувство страха, агрессивное поведение. При объективном обследовании выявляют умеренный миоз, потливость, саливацию, незначительную бронхорею; АД повышено, умеренная тахикардия. • II стадия — гиперкинезы и судороги, характерны заторможенность, сопор, в тяжёлых случаях — кома. Миофасцикуляций, чаще в области лица, груди и голеней, в тяжёлых случаях — фасцикуляции почти всех мышц тела. Возможны генерализованные эпилептиформные судороги, тонические судороги, а также ригидность грудной клетки с уменьшением её экскурсии. Выявляют выраженный миоз, реакция зрачков на свет отсутствует. Характерны резкая потливость, гиперсаливация, бронхорея. Характерен выраженный гипертензивный синдром (АД повышено до 240/160 мм рт. ст.), затем — коллапс. Могут быть болезненные тенезмы, непроизвольный жидкий стул. • III стадия — параличи скелетной мускулатуры, глубокая кома, обычно с полной арефлексией; резко выражены миоз, гипергидроз. Преобладают центральные формы нарушения дыхания, выраженная брадикардия или тахикардия (при фибрилляции желудочков), значительное снижение АД. Особенности • Картина отравления в целом мало зависит от способа поступления ФОВ в организм: при ингаляционном поступлении и попадании ФОВ в глаза — Острые отравления длительный миоз, при чрескожном поступлении — мышечные фасци-куляции в месте контакта с ядом, при поступлении внутрь — раннее возникновение тошноты, рвоты, острых болей в животе, диареи и других диспепсических расстройств. • Рецидив интоксикации возникает на 2—8-е сутки после отравления у 5— 6% больных. ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ • Определение активности холинэстеразы в цельной крови, плазме, эритроцитах потенциометрическими, фотоэлектроколориметрическими методами. • Определение токсического вещества в крови, плазме, биологических средах методом газожидкостной хроматографии: в I стадии отравления концентрации ФОВ в крови обычно на границе определения (следовые), во II—III стадиях отравления в крови определяют 0,5—29,6 мкг/мл хлорофоса, 0,1—3 мкг/мл карбофоса, до 3 мкг/мл метафоса. • Коагулограмма характеризуется повышением толерантности плазмы к гепарину, снижением времени рекальцификации, снижением фибрино-литической активности (гиперкоагуляция). В декомпенсированной фазе шока с резким падением АД возникает гипокоагуляция и фибринолиз. СПЕЦИАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ • ЭКГ: резкая брадикардия (до 20—40 в минуту), уширение комплекса QRS, замедление внутрижелудочковой проводимости, АВ-блокада, фибрилляция желудочков. • На рентгенограмме органов грудной клетки — усиление бронхиального и сосудистого рисунка. ЛЕЧЕНИЕ Общие рекомендации Необходима госпитализация в токсикологический центр. При отсутствии симптоматики, но снижении активности холинэстеразы больного следует наблюдать в стационаре не менее 2—3 сут; во избежание позднего проявления интоксикации назначают специфическую терапию минимальными дозами холинолитических средств и реактиваторов холинэстеразы (реактиваторы — только в первые сутки после отравления). Тактика ведения При ингаляционном пути поступления ФОВ пострадавшего нужно вывести из помещения с заражённым воздухом. При попадании ФОВ на кожу и глаза поражённые участки обрабатывают щелочными растворами. При попадании внутрь показаны промывание желудка через зонд с последующим введением активированного угля, вазелинового масла, рвотные средства, высокие сифонные клизмы. На II—III стадии отравления показаны повторные промывания желудка с интервалами 4—6 ч до исчезновения запаха ФОВ в промывных водах. Промывания желудка и сифонные клизмы проводят ежедневно до ликвидации признаков отравления. ВНУТРЕННИЕ БОЛЕЗНИ Глава 70 Проводят обеспечение адекватной вентиляции лёгких, туалет полости рта. Интубация трахеи необходима при нарушении дыхания по центральному типу, выраженной бронхорее (для удаления секрета), коматозном состоянии (для предупреждения аспирации при промывании желудка). Нижняя трахеостомия показана при выраженной бронхорее с нарушением дыхания по центральному типу (ригидность или паралич грудной клетки). ИВЛ рекомендована при нарушении дыхания по центральному типу. При гипертонусе мышц грудной клетки ИВЛ возможна только после введения миорелаксантов. В последующем проводят инфузионную терапию, форсированный диурез, гемосорбцию, перитонеальный диализ, гемодиализ. Большинство ФОВ быстро покидает сосудистое русло (за счёт депонирования в тканях или гидролиза), поэтому указанные методы целесообразно применять в первые часы с момента отравления (прежде всего при отравлении карбофосом). Показания • Тяжёлое течение отравления. • Снижение активности холинэстеразы на 50% и более. Длительность гемодиализа составляет не менее 7 ч. Гемодиализ также показан на 2—3-й сутки после гемосорбции при низкой активности холинэстеразы и сохранении признаков отравления (для удаления из организма метаболитов ФОВ, не определяемых лабораторными методами). Симптоматическая терапия необходима для ликвидации тяжёлых дыхательных и гемодинамических расстройств, купирования судорог и психомоторного возбуждения, лечения осложнений. Специфическая (антидотная) терапия Антидотная терапия направлена на блокирование jVf-холинорецепторов (например, введение атропина), а также на восстановление активности холинэстеразы (реактиваторы холинэстеразы, например оксимы). Атропинизация. Интенсивная атропинизация необходима всем больным с первого часа лечения вплоть до купирования всех симптомов мускари-ноподобного действия ФОВ и развития признаков атропинизации (сухость кожи и слизистых оболочек, умеренная тахикардия, расширение зрачков). В I стадии вводят 2—3 мг (2—3 мл 0,1% раствора атропина) внутривенно, во II стадии — 20—25 мг (20—25 мл 0,1% раствора атропина) внутривенно, в III стадии — 30—35 мг (30—35 мл 0,1% раствора атропина) внутривенно. Поддерживающая атропинизация на период выведения яда (до 2-4 сут) в I стадии — 4—6 мг/сут, во II стадии — 30—50 мг/сут, в III стадии — 100—150 мг/сут. Реактиваторы холинэстеразы вводят параллельно с интенсивной и поддерживающей атропинизацией в течение первых суток после отравления. Применение на более поздних сроках неэффективно и опасно в связи с выраженным токсическим действием (нарушение сердечной проводимости, рецидив острой симптоматики отравления ФОВ, токсическая гепатопатия). • Дипироксим (реактиватор холинэстеразы преимущественно периферического действия) в I стадии вводят по 150 мг (1 мл 15% раствора) внутримышечно (общая доза на курс лечения составляет 150—450 мг), во 11—III стадии — по 150 мг через 1—3 ч (общая доза на курс лечения составляет 1,2—2 г). • Диэтиксим (реактиватор холинэстеразы центрального и периферического действия): начальная доза составляет 300—500 мг (3—5 мл 10% раствора) внутримышечно. При необходимости препарат вводят повторно 2—3 раза с интервалом 3—4 ч (общая доза до 5—6 г). Острые отравления • Изонитрозин (реактиватор холинэстеразы центрального действия) применяют как изолированно, так и в сочетании с дипироксимом по 1,2 г (3 мл 40% раствора) внутримышечно или внутривенно. При необходимости через 30—40 мин инъекции повторяют (общая доза не более 3—4 г). Изонитрозин применяют в сочетании с дипироксимом на II стадии при выраженных нарушениях психической активности (заторможенность, кома). Специфическую терапию проводят под постоянным контролем активности холинэстеразы. При эффективном лечении активность холинэстеразы начинает восстанавливаться на 2—3-й сутки после отравления и возрастает к концу недели на 20—40%; нормальный уровень восстанавливается через 3—6 мес. При активных методах детоксикации (гемосорбция, гемодиализ) поддерживающие дозы холиноблокаторов и реактиваторов необходимо увеличить на 25—30%. Неспецифическая лекарственная терапия Миорелаксанты вводят при гипертонусе мышц грудной клетки, мешающем проведению ИВЛ. Противопоказано введение листенона, угнетающего холинэстеразу. При острой сердечно-сосудистой недостаточности назначают низкомолекулярные растворы, глюкокортикоиды (например, гидрокортизон в дозе 250—300 мг), норадреналин, дофамин. Для профилактики психомоторного возбуждения и при судорогах вводят магния сульфат (10 мл 25% раствора), аминазин (2—4 мл 2,5% раствора), седуксен (2—4 мл 0,5% раствора). При выраженном делирии и судорожном статусе рекомендованы средства для неингаляционного наркоза, например натрия оксибутират (40—60 мл 20% раствора). Категорически противопоказано введение морфина, сердечных гликозидов, аминофиллина. ОСЛОЖНЕНИЯ Пневмония, возникающая в результате тяжёлых нарушений дыхания и микроциркуляции в лёгких, — основная причина смерти у больных в позднем периоде отравления. Поздние интоксикационные психозы обычно носят характер алкогольного делирия (у лиц, злоупотребляющих алкоголем) с выраженными расстройствами сознания, галлюцинациями, гипертермией и неврологическими признаками отёка мозга; также возможны полиневриты (обычно через несколько дней после отравления). ПРОГНОЗ Прогноз серьёзный и зависит от количества токсического вещества (смертельная доза карбофоса или хлорофоса при попадании внутрь составляет около 5 г) и своевременности оказанной помощи. У больных с явлениями шока при отравлении ФОВ летальность составляет приблизительно 60%. ГШ 71 ПРАКТИЧЕСКИЕ НАВЫКИ Подкожные инъекции Показания Необходимость обеспечения быстрого терапевтического эффекта ЛС. Введение масляных растворов. Объём ЛС — 2—5 мл. Противопоказания • Выраженная отёчность тканей. • Непереносимость лекарственного вещества. • Запрещено введение средств, вызывающих некроз и оказывающих сильное раздражающее действие (кальция хлорид, магния сульфат и др.). Оснащение Стерильный стол, шприцы ёмкостью 2 или 5 мл, иглы длиной 4—6 см, пинцеты, стерильные ватные шарики, стерильный лоток, спирт. Техника 1. Место инъекции — наружная поверхность плеча или бедра, подлопаточное пространство, нижняя часть подмышечной области, область живота ниже пупка (рис. 71-1). 2. Место инъекции дважды обрабатывают стерильными ватными шариками, смоченными в спирте. Ватный шарик кладут в стерильный лоток или зажимают между пальцами левой руки. Левой рукой собирают кожу и подкожную клетчатку в складку треугольной формы. Шприц берут в правую руку. Придерживая указательным пальцем муфту иглы, а мизинцем — поршень, быстрым движением вводят иглу в основание складки кожи по направлению снизу вверх под углом 45° Практические навыки 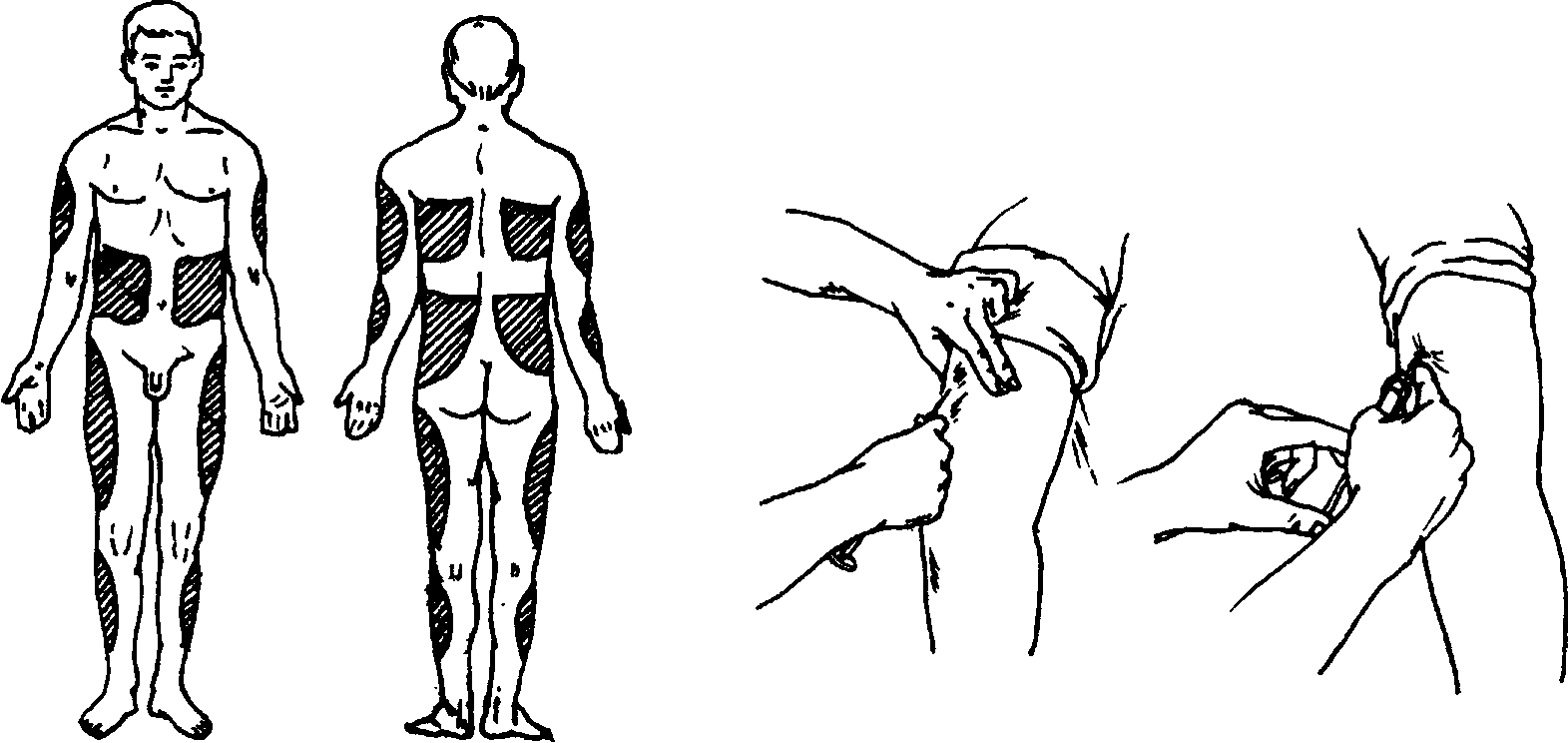 Рис. 71-1. Места подкожных инъекций. Рис. 71-2. Техника подкожных инъекций. Слева — прокол кожи, справа — введение лекарства. на глубину 1-2 см (рис. 71-2). Проколов кожу, шприц перекладывают в левую руку. II и III пальцами правой руки зажимают ободок цилиндра, а I пальцем надавливают на рукоятку поршня, медленно вводя содержимое шприца. После введения лекарства быстрым движением иглу извлекают. Место инъекции протирают ватным тампоном со спиртом. Осложнения • Подкожный инфильтрат. • Поломка иглы. • Анафилактический шок. Внутримышечные инъекции Показание Необходимость обеспечения быстрого терапевтического эффекта ЛС. Объём ЛС - 5-10 мл. Противопоказания • Выраженная отёчность тканей. • Непереносимость лекарственного вещества. • Запрещено введение средств, вызывающих некроз (кальция хлорид и др.). Оснащение Стерильный стол, шприцы ёмкостью 10 мл, иглы длиной 6—8 см, пинцеты, стерильные ватные шарики, стерильный лоток, спирт. ВНУТРЕННИЕ БОЛЕЗНИ Глава 71 Техника 1. Место инъекции — ягодичная мышца (верхний наружный квадрант ягодицы), мышцы бедра (рис. 71-3). 2. Место инъекции дважды обрабатывают стерильными ватными шариками, смоченными в спирте. Ватный шарик кладут в стерильный лоток или зажимают между пальцами левой руки. Левой рукой вокруг места инъекции натягивают кожу. Шприц берут в правую руку, направляя его перпендикулярно поверхности кожи, придерживая II пальцем поршень, V — муфту иглы. Быстрым движением вводят иглу на глубину 4—6 см, оставляя 1 см иглы до муфты (рис. 71-4). Поршень слегка потягивают на себя, убеждаясь, что игла не попала в сосуд, после чего медленно вводят раствор в ткани. Закончив инъекцию, быстрым движением удаляют иглу. В этот момент кожу в месте инъекции необходимо слегка прижимать ватным тампоном, смоченным спиртом. Осложнения • Постинъекционный абсцесс. • Повреждение нерва, надкостницы. • Поломка иглы. • Анафилактический шок. • Эмболия. Показание Необходимость обеспечения быстрого терапевтического эффекта ЛС. Объём ЛС — 10—20 мл и более. Необходимость введения ЛС, которые при подкожном и внутримышечном введении вызывают раздражение и некроз тканей. 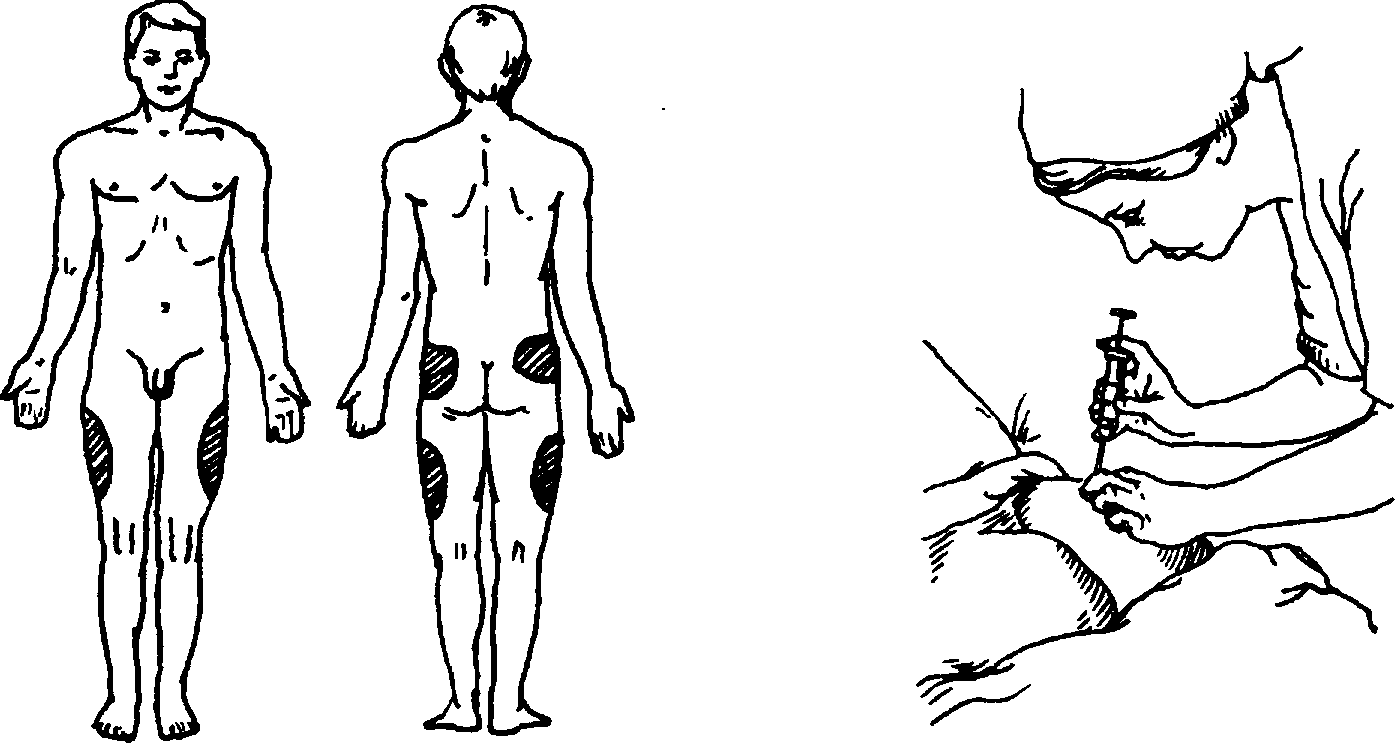 Рис. 71-3. Места внутримышечных инъекций. Рис. 71-4. Техника внутримышечных инъекций. Внутривенные инъекции Практические навыки Противопоказания • Непереносимость лекарственного вещества. • Введение масляных растворов и нерастворимых веществ. Оснащение Стерильный стол, шприц ёмкостью 10—20 мл, иглы с диаметром просвета 0,5—1 мм, два стерильных ватных шарика, резиновый жгут, клеёнчатая подушечка, стерильная марлевая повязка, резиновые перчатки. Техника 1. Место инъекции — поверхностные вены локтевой области, реже — вены предплечья и кисти. 2. Рука пациента находится в положении максимального разгибания в локтевом суставе. Под локоть подкладывают клеенчатую подушечку. На плечо накладывают венозный жгут. 3. Кожу локтевого сгиба дважды обрабатывают спиртом: первый раз более обширно, второй раз — в месте предполагаемой венепункции. Стерильными пальцами левой руки выбирают вену и ниже места предполагаемого прокола натягивают кожу, слегка смещая её книзу для фиксации вены в одном положении. Подготовленный шприц берут в правую руку (рис. 71-5). 4. Прокол вены можно проводить двумя способами. • Способ в два этапа применим в случае глубокого подкожного расположения вен и плохого их обнаружения. Шприц с иглой держат в правой руке срезом вверх параллельно намеченной вене и под острым углом к коже. Прокалывают кожу, при этом игла располага- РиС- 71 "„5- Техника внутривенных ется рядом с веной и параллельно инъекции. ей. Затем, продвигая иглу вперёд, сбоку прокалывают вену, при этом ощущается «провал». Тотчас в шприце появляется кровь — доказательство того, что игла попала в вену. Если кровь не появилась, оттягивают поршень шприца на себя. Если и после этого кровь не появится, значит, игла в вену не попала. В таком случае, не извлекая иглу из кожи, делают повторную венепункцию. Когда из канюли появится кровь, иглу продвигают вперёд на несколько миллиметров и в таком положении фиксируют. • Одномоментный способ венепункции. При этом кожу и вену прокалывают одновременно. Острый угол между иглой и кожей в начале прокола при осуществлении манипуляции ещё больше уменьшается, и игла, попав в вену, продвигается почти параллельно коже. 5. Убедившись, что игла находится в вене, снимают венозный жгут. Нажимая большим пальцем на поршень, медленно вводят Л С. При этом необходимо постоянно фиксировать шприц в одном положении. Закончив 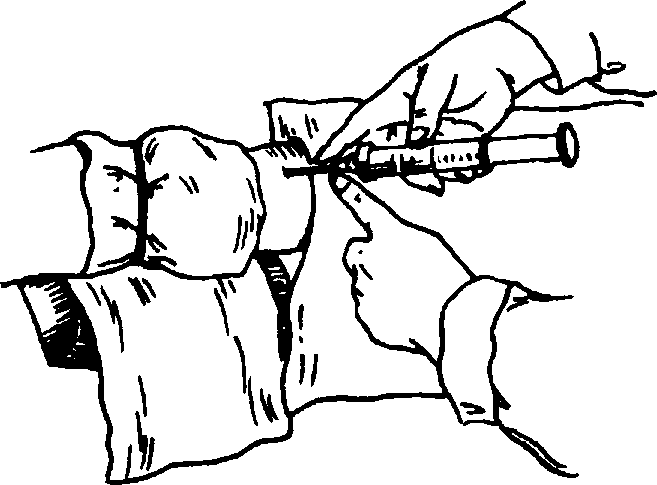 ВНУТРЕННИЕ БОЛЕЗНИ |
