2 мартынов терапия 01. Учебник для вузов москва гэотарм вд уд к6 16. 1. 4 (075. 8) Ббк 54. 1 я73 В56 Рецензенты
 Скачать 6.88 Mb. Скачать 6.88 Mb.
|
Глава 71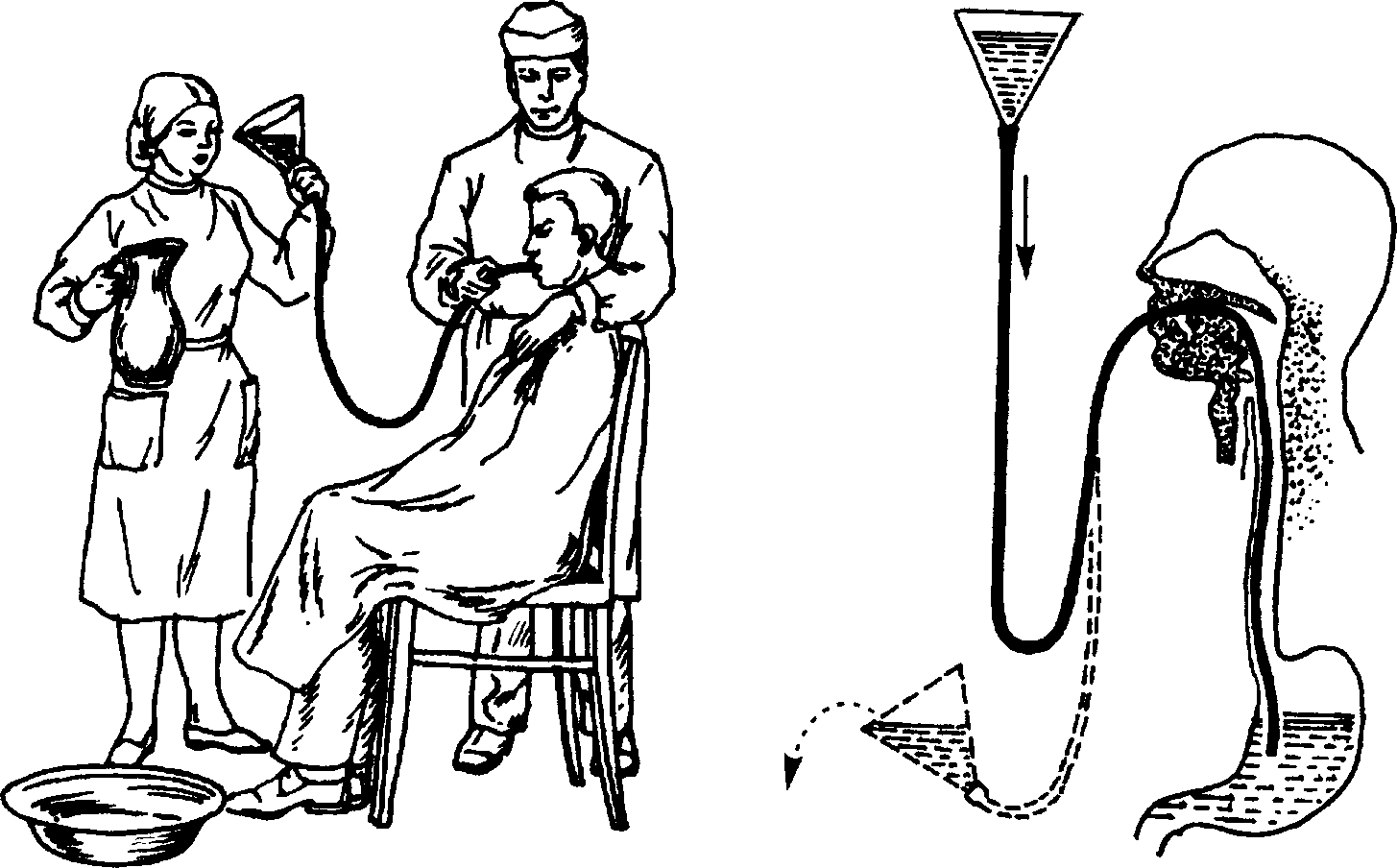 Рис. 71-11. Техника промывания желудка. Рис. 71-12. Схема промывания желудка. 2. Перед введением зонд должен быть прокипячён и оставлен в воде (сухой зонд гораздо труднее проходит по пищеводу). Больному следует объяснить, что зонд во время введения нельзя сдавливать зубами и выдёргивать, дышать следует через нос, делая глотательные движения. 3. Врач становится справа от больного, левой рукой охватывает шею и этой же рукой поддерживает зонд у рта. Правой рукой зонд проталкивается в желудок. 4. Больного просят широко открыть рот, сказать «А-а» и глубоко дышать через нос. Быстрым движением вводят зонд за корень языка. После этого больному предлагают закрыть рот и сделать глотательные движения. В этот момент быстрыми движениями зонд продвигают по пищеводу, пока метка на зонде не окажется у резцов. Больной должен постоянно глубоко дышать через нос. Тем самым отвлекается его внимание от неприятных ощущений. Если появляется кашель, зонд нужно извлечь и переждать, пока кашель не пройдёт. 5. После доведения зонда до метки к его наружному концу присоединяют стеклянную воронку и опускают её до уровня колен. Нередко содержимое желудка тут же начинает заполнять воронку. Его сливают в отдельную ёмкость для исследования. 6. Начинают промывание желудка. С этой целью воронку заполняют водой, поднимают выше уровня рта больного на 15—25 см и следят за убывающей жидкостью (рис. 71-11). Как только вода доходит до суженной части воронки, последнюю опускают вниз до уровня колен и ждут, пока она не наполнится содержимым желудка (рис. 71-12). Содержимое воронки выливают или собирают для анализа. Эту процедуру повторяют многократно до получения чистых промывных вод. На промывание желудка обычно расходуется 10—20 л воды. 7. После завершения промывания зонд быстрым движением извлекают из желудка и помещают в 3% раствор хлорамина на 1 ч. Практические навыки Возможные осложнения • Кровотечения. • Разрыв пищевода или желудка зондом. • Попадание зонда в трахею (обычно у лиц, находящихся в бессознательном состоянии). Пункция брюшной полости Показания • Эвакуация жидкости из брюшной полости (экссудат, транссудат). • Введение в брюшную полость газов (пневмоперитонеум) и ЛС. Оснащение Троакар, мандрен или пуговчатый зонд, скальпель, иглы и шприц для местной анестезии, всё необходимое для наложения 1—2 шёлковых швов, ёмкость для извлекаемой жидкости (ведро, таз), плотное широкое полотенце или простыня. Для пункции брюшной полости используют троакар, состоящий из цилиндра (канюли), внутри которого находится заострённый на одном конце металлический стержень (стилет). На противоположном конце стилета укреплены рукоятка и предохранительный щиток-диск. Техника 1. Перед проведением пункции освобождают мочевой пузырь во избежание его ранения. Утром в этот же день рекомендуют освободить кишечник (самостоятельно или с помощью клизмы). 2. За 20—30 мин до проведения манипуляции больному подкожно вводят 1 мл 2% раствора промедола и 0,5 мл 0,1% раствора атропина. 3. Положение пациента — сидя. Между расставленными ногами больного на пол помещают ёмкость для жидкости. 4. Место пункции — середина расстояния от пупка до лобка по срединной линии или на 5 см кнутри от линии, соединяющей пупок с верхней передней остью подвздошной кости (в этой точке пункция показана при невозможности пункции в предыдущей точке — многократные пункции в прошлом, рубцовая ткань, мацерация кожи и т.д.). 5. В месте пункции кожу обрабатывают йодом и спиртом и проводят местную анестезию раствором новокаина. Затем, растянув кожу двумя пальцами левой руки, прокалывают её троакаром со стилетом. При этом делают вращательно-сверлящие движения. Иногда предварительно в точке прокола кожу надрезают скальпелем. 6. После проникновения в брюшную полость из троакара извлекают стилет. Изливающуюся через троакар жидкость собирают в таз или ведро, наблюдая за состоянием больного (при быстрой эвакуации жидкости резко падает внутрибрюшное давление). Часть жидкости в количестве 5-10 мл направляют в лабораторию для исследования. Когда струя жидкости ослабевает и постепенно иссякает, живот начинают стягивать полотенцем или простыней, сводя их концы за спиной больного. Кроме улучшения оттока жидкости, этот приём способствует повышению внутрибрюшного давления. ВНУТРЕННИЕ БОЛЕЗНИ Глава 71 7. Свободный отток жидкости из брюшной полости периодически может блокироваться сальником или петлёй кишечника (закрывают внутреннее отверстие троакара). В таких случаях тупым мандреном или пуговчатым зондом осторожно сдвигают орган, закрывший просвет троакара, после чего жидкость вновь начинает свободно вытекать. 8. Закончив процедуру, троакар извлекают. Место прокола обрабатывают йодом, спиртом и заклеивают асептическим лейкопластырем. Иногда, при широкой ране, на кожу накладывают 1-2 шёлковых шва. Вокруг живота обвязывают полотенце или простыню. В палату больного доставляют на каталке. Осложнения • Инфицирование места прокола. • Повреждение сосудов брюшной стенки. • Ранение органов брюшной полости. Оксигенотерапия Показания • Острая дыхательная недостаточность. • Гипоксия различного происхождения. • Тяжёлые травмы грудной клетки. • Отравление угарным газом, хлором. Противопоказания Значительная гиперкапния, отёк головного мозга, нарушения мозгового кровообращения, отравления наркотическими средствами. При этих состояниях возможна остановка дыхания из-за угнетения дыхательного центра, поэтому проводить лечение чистым кислородом не рекомендуют. В таких случаях используют кислородно-воздушные смеси. Техника Пациент может дышать кислородом из кислородного баллона через катетер, специальные маски с клапаном или без клапана, из кислородной подушки, также его можно поместить в кислородную палатку. Для уменьшения раздражающего воздействия кислород предварительно увлажняют. Использование кислородной подушки. Кислородная подушка — прорезине-ный мешок ёмкостью 25—75 л, у одного из углов которого имеется резиновая трубка с краном и воронкой. • Подушку заполняют из кислородного баллона. Воронку рыхло заполняют влажной марлей и обтягивают влажной марлевой салфеткой. Во время подачи кислорода воронку плотно прикладывают ко рту больного. Скорость подачи кислорода регулируют краном на трубке и ритмичным надавливанием на неё в такт дыхания больного. • При оксигенотерапии из кислородной подушки скорость подачи кислорода регулировать невозможно. Кроме того, во время процедуры бывают большие потери кислорода. Однако благодаря простоте этого способа оксигенотерапии его иногда используют и в настоящее время. Практические навыки Введение кислорода через катетер непосредственно из кислородного баллона — наиболее частый метод применения оксигенотерапии в условиях стационара. В большинстве больниц налажена централизованная подача кислорода (рис. Рис. 71-13. Оксигенотерапия. Слева направо: определение длины катетера; положение катетера в носоглотке; оксигенотерапия из баллона через катетер. • Для подачи кислорода используют катетер с закруглённым концом, на боковых поверхностях которого имеется несколько отверстий. Катетер смазывают вазелином и вводят в нижний носовой ход на глубину примерно 15 см (конец катетера должен находиться в заднеглоточном пространстве). Нижнюю часть катетера прикрепляют к щеке больного полосками лейкопластыря. • Периодически (обычно 2 раза в сутки) катетер извлекают, в другую ноздрю вводят новый стерильный катетер. • Кислород для увлажнения пропускают через жидкость, налитую во флакон от аппарата Боброва (обычно используют раствор фурацилина, куда с целью пеногашения добавляют этиловый спирт в концентрации 33%). Резиновую трубку от баллона присоединяют к длинной стеклянной трубке, катетер — к короткой. При данном способе оксигенотерапии в организм поступает 4—5 л кислорода в минуту. Подача кислорода резиновыми масками часто используют в условиях «скорой помощи». При этом источником может служить портативный ингалятор или наркозо-дыхательный аппарат, дающие возможности дышать не только чистым кислородом, но и кислородно-воздушной смесью с содержанием воздуха до 40%. Если больные не могут переносить маску и катетер или находятся в бессознательном состоянии, можно применить «малую кислородную палатку». Она представляет собой головной тент, сделанный из прозрачной пластмассы, с отверстием для головы снизу и откидным верхом. Возможное осложнение Интоксикация кислородом, обычно проявляющаяся сухостью во рту, сухим кашлем, головокружением, жжением за грудиной, болями в грудной клетке, судорогами, кратковременной потерей сознания. Это осложнение может быть при дыхании чистым кислородом. 71-13).  ВНУТРЕННИЕ БОЛЕЗНИ Глава 71 Электроимпульсная терапия Электроимпульсную терапию относят к группе основных реанимационных мероприятий, проводимых при внезапном развитии клинической смерти. Электроимпульсная терапия — нанесение на область сердца сильного электрического разряда, что приводит к одновременному возбуждению волокон миокарда. Показания • Фибрилляция или трепетание желудочков. Внутрисердечное введение лекарственных средств Показания • Остановка сердца. • Фибрилляция желудочков при неэффективности электроимпульсной терапии (дефибрилляции). Противопоказание Ранение сердца. Оснащение Шприцы ёмкостью 5, 10, 20 мл, длинные иглы (10—15 см), набор медикаментов. Техника Готовят шприц с 5—10 мл 10% раствора хлорида кальция и 1 мл 0,1% раствора адреналина. Область сердца протирают спиртом, как при внутримышечных инъекциях. Правый желудочек пунктируют в IV межреберье у правого края грудины, левый — в ГУ—V межреберье, слева по срединно-ключичной линии. В экстренных ситуациях обычно пунктируют правый желудочек. При проведении манипуляции длинную тонкую иглу располагают перпендикулярно поверхности тела и вводят её в кожу, подкожную клетчатку и далее на 2—5 см в зависимости от толшины грудной стенки до появления ощущения «провала». При введении иглы вглубь через каждые 1—2 см подтягивают поршень шприца на себя. Если в шприц легко и свободно поступает кровь, то игла находится в полости сердца, а не в толще миокарда. После этого внутрисердечно вводят необходимые ЛС и извлекают иглу. После инъекции продолжают массаж сердца, чтобы введённое ЛС попало в венечные артерии. В противном случае эффект не наступает. Возможные осложнения Ранение лёгкого с развитием пневмоторакса, ранение венечных сосудов с развитием тампонады сердца; введение хлорида кальция или адреналина в толщу сердечной мышцы. Практические навыки • Затяжные пароксизмы желудочковой и наджелудочковой тахикардии, мерцательной аритмии, резистентные к лекарственной терапии и сопровождающиеся симптомами быстро нарастающей декомпенсации сердечной деятельности. • Пароксизмы трепетания предсердий с частотой сокращения предсердий около 300 в минуту или пароксизмы мерцания-трепетания предсердий у больных с синдромом Вольфа—Паркинсона—Уайта. Противопоказания • Интоксикация сердечными гликозидами. • Синусовая тахикардия. • Постоянная форма мерцательной аритмии продолжительностью более 2 лет. • Аритмии, возникающие на фоне активного воспалительного процесса в сердце или резкой дилатации желудочков с выраженными дистрофическими изменениями в миокарде. Оснащение Два дефибриллятора (основной и резервный) с обязательным заземлением. Электроимпульсную терапию проводят как минимум три медицинских работника: врач, анестезиолог и медицинская сестра. Процедура выполняется в отдельном, специально оборудованном помещении (реанимационный зал, палата интенсивной терапии, манипуляционная). Техника 1. Положение больного — лёжа на спине. 2. При плановой дефибрилляции под угол левой лопатки (рис. 71-14, слева) подкладывают один из электродов дефибриллятора (применяют большой плоский электрод, тщательно обёрнутый марлей в несколько слоев и 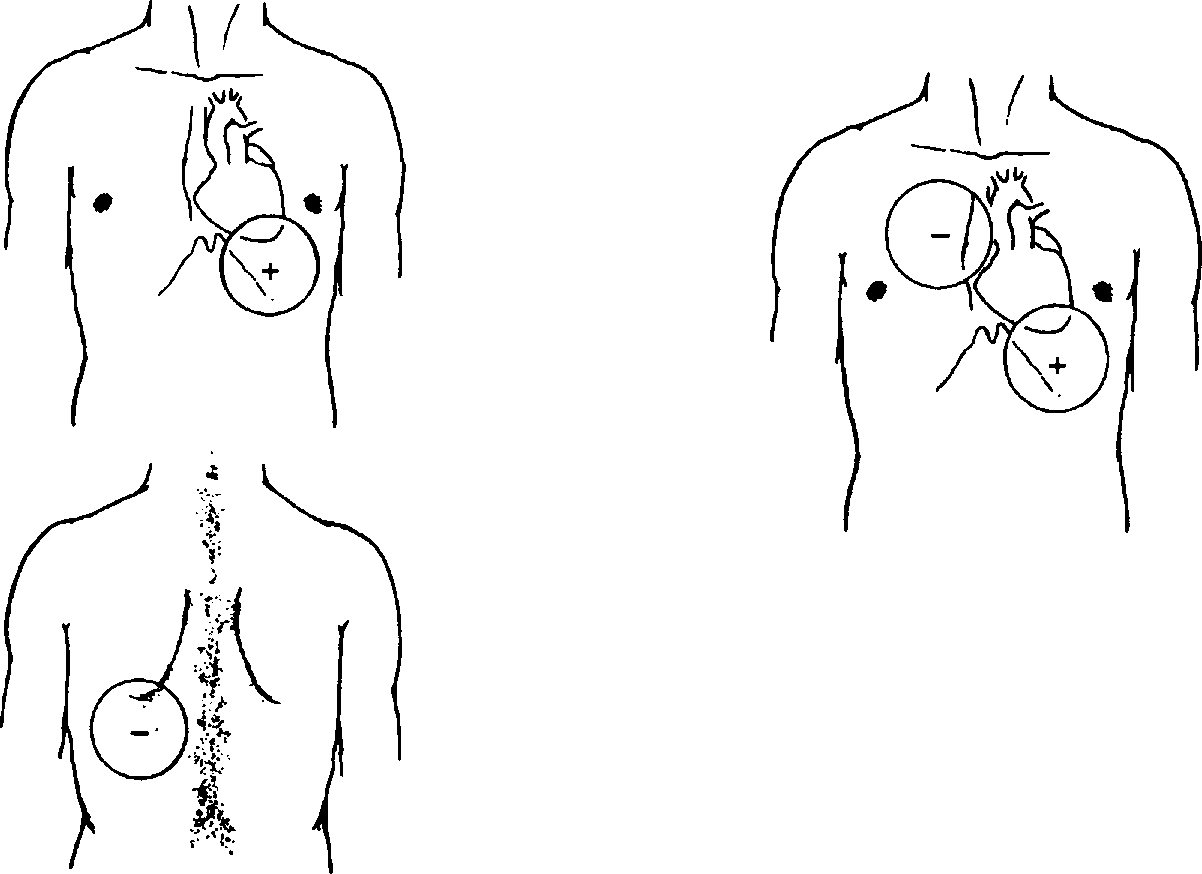 Рис. 71-14. Места наложения электродов при дефибрилляции сердца. Слева — наложение электродов при плановой дефибрилляции, справа — наложение электродов при экстренной дефибрилляции. 14—2124 ВНУТРЕННИЕ БОЛЕЗНИ Глава 71 обильно смоченный физиологическим раствором) таким образом, чтобы вся его поверхность плотно контактировала с кожей. 3. Во избежание повреждения электрическим разрядом отключают регистрирующую аппаратуру, если электрокардиограф или кардиоскоп не имеют специального предохранительного устройства. 4. Второй электрод диаметром 10—12 см помещают либо в левой подключичной области, либо под правой ключицей, либо по правой па-растернальной линии с центром в III межреберье. Если применяют дефибриллятор, у которого оба электрода снабжены ручками (обычно его применяют при экстренной дефибрилляции), центр одного из них располагают по правой парастернальной линии на уровне III—IV ребра, а второго — на уровне V—VI ребра по левой передней подмышечной линии (рис. 71-14, справа). 5. Всех присутствующих просят отойти от кровати и ни в коем случае не касаться больного. Передний электрод прижимают к его грудной клетке с силой порядка 10 кг. Для первого разряда создают напряжение в конденсаторе 4-4,5 кВ в зависимости от массы больного и наносят разряд. В момент его прохождения возникает общее однократное сокращение мышц больного. 6. После нанесения разряда сразу же подключают электрокардиограф и записывают ЭКГ. Врач выслушивает больного, измеряет АД, проверяет пульс, анализирует ЭКГ. Если синусовый ритм восстановился, проведение электроимпульсной терапии считают законченным. Если же первая попытка оказывается безуспешной, напряжение конденсатора увеличивают на 1 кВ и наносят повторный разряд. Иногда возникает необходимость в нанесении нескольких разрядов (3—4 и более). При этом каждый раз напряжение конденсатора увеличивают на 1 кВ, но не более чем до 7 кВ. Осложнения • Остановка сердца. • Появление экстрасистолии. • Ожоги кожи на месте наложения электродов. • Повышение температуры тела. Сифонная клизма Показания • Отсутствие эффекта от очистительной клизмы. • Удаление из кишечника ядов, токсинов, продуктов усиленного брожения и гниения, слизи, гноя. • Подготовка больного к операции на кишечнике. • Подозрение ни кишечную непроходимость. Противопоказания • Острые воспалительные, гнойные и язвенные процессы в области заднего прохода и прямой кишки. • Острый перитонит. • Желудочное и кишечное кровотечения, в том числе кровоточащий геморрой Практические навыки • Первые дни после операции на органах брюшной полости. • Выпадение прямой кишки. • Распадающийся рак прямой кишки. Оснащение Резиновая трубка длиной не менее 1,5 м, соединённая с пластмассовым наконечником длиной 20—30 см, кружка Эсмарха, кувшин, таз или ведро; клеёнка, пелёнка, вазелин, клеёнчатый фартук, резиновые перчатки, лоток, зажим, 10—12 л тёплой воды, стеклянная воронка ёмкостью 1—1,5 л. 1. Больной лежит на левом боку, под него подкладывают судно. 2. Наконечник смазывают вазелином. Левой рукой разводят ягодицы больного и лёгкими вращательными движениями правой руки вводят наконечник в прямую кишку на глубину 20—30 см. Первые 3—4 см наконечника вводят по направлению к пупку, затем параллельно копчику. 3. Держа воронку в наклонном положении и немного выше тела больного наполняют её водой и медленно поднимают вверх на высоту 1 м. Промывание кишечника основано на принципе работы сообщающихся сосудов или сифона. Как только уровень убывающей жидкости окажется на границе суженного участка воронки, её опускают над тазом, не поворачивая. Вода с отмытыми частицами кала начинает постепенно заполнять воронку. Одновременно обычно выходят и пузырьки газа (рис. 71-15). Содержимое воронки выливают в таз или ведро, а воронку вновь заполняют чистой водой. Процедуру повторяют многократно до появления «чистой воды». 4. Если вследствие спазма кишечника вода из воронки не убывает или выходит наружу, воронку опускают вниз и некоторое время выжидают, а затем продолжают промывание, используя всю приготовленную воду (10-12 л). 5. После окончания процедуры резиновый наконечник извлекают. Осложнения Кишечное кровотечение, повреждение и разрыв толстой кишки. Техника  Рис. 71-15. Сифонная клизма. ВНУТРЕННИЕ БОЛЕЗНИ |
