2 мартынов терапия 01. Учебник для вузов москва гэотарм вд уд к6 16. 1. 4 (075. 8) Ббк 54. 1 я73 В56 Рецензенты
 Скачать 6.88 Mb. Скачать 6.88 Mb.
|
|
Глава 71 вливание, быстрым движением извлекают иглу. Место пункции прижимают ватным шариком, смоченным в спирте, и сгибают руку больного в локтевом суставе на 3—5 мин. Осложнения • Воздушная эмболия. • Некроз тканей. • Флебит. • Тромбоэмболия. • Повреждение нерва. Плевральная пункция Показания • Удаление жидкости из плевральной полости с диагностической и/или лечебной целью. • Удаление воздуха при пневмотораксе. • Введение газа для сдавления лёгкого (искусственный пневмоторакс). • Введение Л С. Оснащение Длинные иглы (8—10 см) диаметром более 1 мм с острым срезом и канюли к ним, шприцы ёмкостью 5 и 20 мл, короткие тонкие иглы для проведения местной анестезии; эластические резиновые трубки, соединяющиеся с канюлей, 2 кровоостанавливающих зажима, отсасывающий аппарат, раствор йода и спирта. Техника Пункцию проводят в специальном помещении (в манипуляционной, перевязочной, процедурной). За 20—30 мин до выполнения манипуляции подкожно вводят 1 мл 2% раствора промедола. Предварительно перкуторно и рентгенологически определяют верхнюю границу выпота. 1. Положение больного — сидя на стуле, лицом к спинке стула. Если позволяет состояние больного, необходим наклон грудной клетки в «здоровую» сторону. Руку на стороне пункции пациент должен положить на голову или на противоположное плечо. 2. Предоперационная подготовка кожи включает в себя обработку кожи йодом и спиртом на площади 20x20 см. 3. Место пункции — VII или VIII межреберье по задней подмышечной линии. Пункцию проводят по верхнему краю нижележащего ребра. 4. В межреберье, выбранном для пункции, пальцами левой руки определяют верхний край нижележащего ребра и точно над ребром выполняют местную анестезию кожи (образование «лимонной корочки»), подкожной клетчатки (рис. 71-6, слева) и надкостницы (рис. 71-6, в центре). Практические навыки  Рис. 71-6. Плевральная пункция. Слева направо: местная анестезия подкожной клетчатки; введение местного анестетика в надкостницу; аспирация жидкости из плевральной полости. 5. Пункционную иглу с надетой на неё резиновой трубкой, пережатой кровоостанавливающим зажимом, располагают перпендикулярно к поверхности грудной клетки. Перед проколом левой рукой немного смещают кожу над местом пункции для образования «косого» канала. Иглу вводят в плевральную полость, прокалывая кожу, подкожную клетчатку, межрёберные мышцы и плевру. Момент попадания иглы в плевральную полость определяется по возникновению ощущения «провала». 6. После прокола с резиновой трубкой соединяют шприц ёмкостью 20 мл и снимают зажим. Шприцем отсасывают содержимое плевральной полости (рис. 71-6, справа) и вновь пережимают трубку зажимом. Содержимое шприца выливают в стерильную пробирку или флакон и направляют в лабораторию для исследования. 7. Резиновую трубку присоединяют к отсасывающему аппарату и, сняв зажим, начинают эвакуировать содержимое плевральной полости. При этом нельзя допускать стремительной эвакуации для предупреждения быстрого смещения средостения и развития осложнений (тахикардия, коллапс). Для предупреждения этих явлений периодически перекрывают трубку зажимом. Одномоментно рекомендуют удалять до 1,5 л жидкости. 8. После извлечения жидкости в плевральную полость можно ввести необходимое Л С. Его вводят путём прокола резиновой трубки вблизи канюли, предварительно пережав её зажимом. 9. В конце манипуляции быстрым движением извлекают пункционную иглу. Место прокола обрабатывают йодом и заклеивают стерильным лейкопластырем. 10. Больного в палату доставляют на каталке. ПУНКЦИЯ ПРИ ПНЕВМОТОРАКСЕ 1. Место пункции — II—III межреберье по срединно-ключичной линии. 2. Положение больного — лёжа на спине. 3. Анестезию кожи проводят по верхнему края нижележащего ребра. . 4. Для указанной пункции предварительно готовят одноразовую систему для внутривенных вливаний. В системе отрезают трубку сразу после капельницы и опускают конец трубки в стерильный флакон с физиологическим раствором. 5. Иглой, надетой на шприц, проводят пункцию плевральной полости (методику см. выше). ВНУТРЕННИЕ БОЛЕЗНИ Глава 71 Искусственная вентиляция лёгких Показания • Прекращение самостоятельного дыхания или нарушение дыхания в виде редких поверхностных вдохов при различных патологических состояниях. • Периодическое дыхание типов Чейна—Стокса и Биота при бессознательном состоянии больного. Противопоказания • Травма лица. • Туберкулёз лёгких. • Наличие мелких или жидких инородных тел в верхних отделах трахеи или бронхов при частично сохранённой их проходимости. Техника Перед началом искусственного дыхания необходимо освободить дыхательные пути (рот и носоглотку) от инородных тел, пищевых масс и секрета слизистой оболочки ротовой полости с помощью II и III пальцев, обернутых носовым платком или марлей. Шею и грудь больного освобождают от одежды. Голову запрокидывают назад (рис. 71-7). Существует несколько методов ИВЛ: «рот в рот», «рот в нос», с помощью воздуховодов и аппаратов. Метод «рот в рот» (рис. 71-8) 1. Врач располагается справа от больного, проводит правую руку под шею больного, а левую кладёт на лоб и разгибает шею. При плотно стиснутых челюстях больного указательными пальцами охватывают углы нижней челюсти и, упираясь большими пальцами в верхнюю челюсть, выдвигают вперед нижнюю челюсть. 6. После прокола плевры в шприц начинает поступать воздух. Шприц снимают, а иглу тотчас же соединяют с канюлей подготовленной системы. Воздух начинает выделяться через слой жидкости во флаконе. 7. После прекращения тока воздуха иглу отсоединяют от системы и вновь соединяют со шприцем. Поршень шприца оттягивают на себя, набирая в него воздух, и быстро извлекают иглу из плевральной полости. 8. После проведения плевральной пункции и удаления жидкости или воздуха необходимо выполнить контрольную рентгенографию органов грудной клетки. Возможные осложнения • Прокол паренхимы лёгкого. • Повреждение межрёберного сосудисто-нервного пучка. • Попадание иглы в брюшную полость. • Ранение внутрибрюшных органов. Практические навыки  Рис. 71-7. Искусственная вентиляция лёгких. Запрокидывание головы. 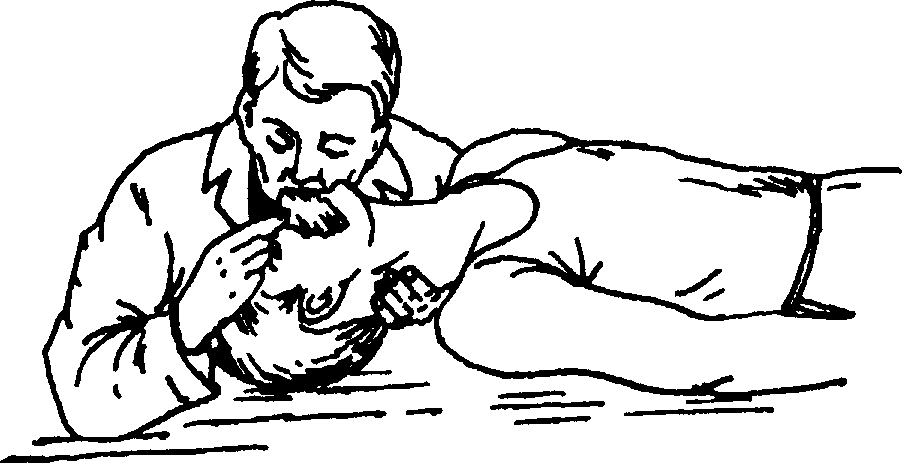 Рис. 71-8. Искусственная вентиляция лёгких. Метод «рот в рот». 2. Врач делает глубокий вдох и плотно прикладывает рот ко рту больного. Нос больного при этом зажимают пальцами левой руки или, если обе руки заняты, закрывают, прижимая ноздри к щеке оказывающего помощь. 3. После этого начинают вдувать воздух в рот больного. Когда грудная клетка у него достаточно расширится, вдувание прекращают. Далее происходит пассивный выдох за счёт эластических сил грудной клетки. Во время выдоха больного оказывающий помощь отворачивает свою голову в сторону и делает вдох. Производят 18—20 таких вдуваний в минуту. Признаком правильности проведения дыхания служит экскурсия грудной клетки больного при дыхании. Метод «рот в нос» 1. Этот метод применяют при невозможности расширения челюстей больного или при недостаточном расширении грудной клетки при дыхании «рот в рот». 2. Голову больного запрокидывают назад и удерживают в таком положении левой рукой. Правой рукой приподнимают нижнюю челюсть и закрывают рот пострадавшему. Врач делает глубокий вдох, губами плотно охватывает нос больного и вдувает в него воздух. Частота дыхания, оценка эффективности ИВЛ при данном способе не отличаются от таковых при дыхании «рот в рот». Искусственное дыхание с помощью воздуховодов. В качестве воздуховодов можно использовать обычную трубку из плотной резины или специальные воздуховоды. 1. В первом случае один конец резиновой трубки вводят в носовой ход, а другую половину носа закрывают пальцем руки. Свободный конец резиновой трубки берут в рот и через него проводят периодическое вдувание воздуха. ВНУТРЕННИЕ БОЛЕЗНИ Глава 71 2. Воздуховод представляет собой плотную резиновую S-образную трубку с круглым щитком посредине. Он может быть различных модификаций. Воздуховод вводят больному сначала между зубами выпуклой стороной вниз, а затем поворачивают этой стороной вверх и продвигают по языку до его корня. Затем воздуховод охватывают пальцами обеих рук таким образом, чтобы 1 пальцами можно было зажать нос больного, а II—III — придавить щиток воздуховода ко рту. Остальными пальцами обеих рук подтягивают подбородок больного вперед. Воздух вдувают через мундштук воздуховода. Проводящему искусственное дыхание по данной методике удобнее всего находиться у изголовья больного. Искусственное дыхание с помощью ручных аппаратов (рис. 71-9). Различают два типа ручных дыхательных аппаратов: саморасправляющиеся мешки и гофрированные мехи. Наиболее распространены дыхательные аппараты РДА-1, РПА-1, РПА-2, дыхательный мешок Амбу. Они позволяют проводить вентиляцию лёгких атмосферным воздухом, воздушно-кислородной смесью или чистым кислородом. Рис. 71-9. Искусственная вентиляция лёгких при помощи ручного аппарата. • При проведении процедуры на нос и рот больного плотно накладывают маску. Вдох происходит во время сжимания мешка или меха руками. При этом в лёгкие может поступить от 400 до 1500 мл воздуха. Выдох происходит в атмосферу пассивно через клапан мешка или мимо приподнятой маски. Во время выдоха мешок самостоятельно заполняется атмосферным воздухом или кислородно-воздушной смесью, а мех — при растягивании его руками. • Следует обращать внимание на ритм дыхания. Вдох должен быть вдвое короче выдоха, чтобы не уменьшить венозный возврат и не вызвать коллапс. Эффективность аппаратного дыхания оценивается по экскурсии грудной клетки.  Практические навыки Длительная вентиляция лёгких с помощью описанных методов невозможна. Они служат лишь для оказания первой помощи и поддержания дыхания при транспортировке больного. При необходимости проведения длительной ИВЛ прибегают к интубации трахеи или к трахеостомии. Интубация трахеи позволяет поддерживать проходимость дыхательных путей, при этом отпадает опасность западания языка и попадания в лёгкие рвотных масс. Интубационную трубку подключают к стационарному дыхательному аппарату. Оптимальная частота дыхания при ИВЛ составляет 18—20 дыхательных движений в минуту. Во время ИВЛ можно регулировать концентрацию кислорода во вдыхаемой смеси. Если состояние больного крайне тяжёлое, для его дыхания на короткое время подают чистый кислород. В дальнейшем, когда гипоксия уменьшается, для дыхания используют кислородно-воздушную смесь с содержанием 50—60% кислорода. Отключение больного от аппарата производят весьма осторожно, вначале на 10—20 мин. В период перехода на самостоятельное дыхание внимательно наблюдают за состоянием больного и при угрозе остановки дыхания вновь переходят на управляемую вентиляцию легких. При длительном аппаратном дыхании, кроме клинического наблюдения за больным, следует измерять у него и концентрацию углекислого газа в крови (рС02). Возможные осложнения • Переполнение желудка воздухом. • Гиповентиляция с развитием гипоксии и дыхательного ацидоза. • Гипервентиляция с развитием острой сердечно-сосудистой недостаточности. • Баротравма лёгких. • Острая эмфизема. • Напряжённый пневмоторакс. Непрямой массаж сердца Показания • Внезапная остановка сердца (асистолия). • Фибрилляция желудочков. Основные признаки остановки сердца • Потеря сознания. • Отсутствие пульса на сонных артериях. • Отсутствие сердечных тонов. • Остановка дыхания. • Бледность или синюшность кожных покровов. • Расширение зрачков. • Судороги. ВНУТРЕННИЕ БОЛЕЗНИ Глава 71 Техника При диагностировании остановки сердца необходимо немедленно приступить к реанимации — к массажу сердца и искусственному дыханию. Без реанимационных мероприятий через 3—4 мин после остановки сердца происходит гибель коры большого мозга (декортикация), т. е. смерть мозга. Непрямой массаж сердца эффективен только при одновременном проведении искусственного дыхания. Положение больного — лёжа на спине и на жёсткой поверхности. Непрямой массаж сердца могут проводить один или два реаниматолога (рис. 71-10). • При проведении непрямого массажа сердца одним реаниматологом больной должен лежать на спине с запрокинутой головой. Носовым платком или куском бинта очищают его полость рта. Реаниматолог располагается слева от больного, при необходимости опускается на колени. Делают 3—5 вдуваний воздуха методом «рот в рот» или «рот в нос». Затем ладонь левой руки кладут на нижнюю треть грудины (примерно на два пальца выше мечевидного отростка), а сверху на эту руку под углом 60—90° кладут ладонь правой руки и начинают сильно и резко надавливать на грудину, на мгновение задерживая руки в максимально низкой точке и тут же отпуская их. При проведении непрямого массажа сердца необ-Рис. 71-10. Непрямой массаж сердца. ходимо применять не только силу рук, но и надавливать на грудину всем своим телом. Амплитуда движений грудины должна составлять 4—5 см. Один цикл «надавливание—отпускание» должен составлять не более 1 с. Через каждые 15 циклов отпускают руки и делают 2 частых и сильных вдоха методом «рот в рот» или «рот в нос». • Непрямой массаж сердца, проводимый двумя реаниматологами. Больной лежит на спине с запрокинутой головой, один реаниматолог располагается слева от него и начинает закрытый массаж сердца с частотой 60 в минуту, а другой реаниматолог, расположившись у изголовья с противоположной стороны, проводит искусственное дыхание («рот в рот» или с помощью дыхательного аппарата с маской). При этом необходимо соблюдать периодичность: на каждые 5—7 надавливаний на грудину делают один вдох. Признаки эффективности непрямого массажа — сужение широких зрачков, появление передаточного пульса на сонных артериях. Массаж продолжают до полного восстановления сердечной деятельности (до появления ритмичных сокращений сердца и пульса на периферических артериях) и стабилизации систолического АД на уровне 70—80 мм рт. ст. Массаж может быть прекращён в связи с неэффективностью — при отсутствии сердечных сокращений через 30 мин. Параллельно с массажем сердца и искусственным дыханием обычно проводят и соответствующую лекарственную терапию. 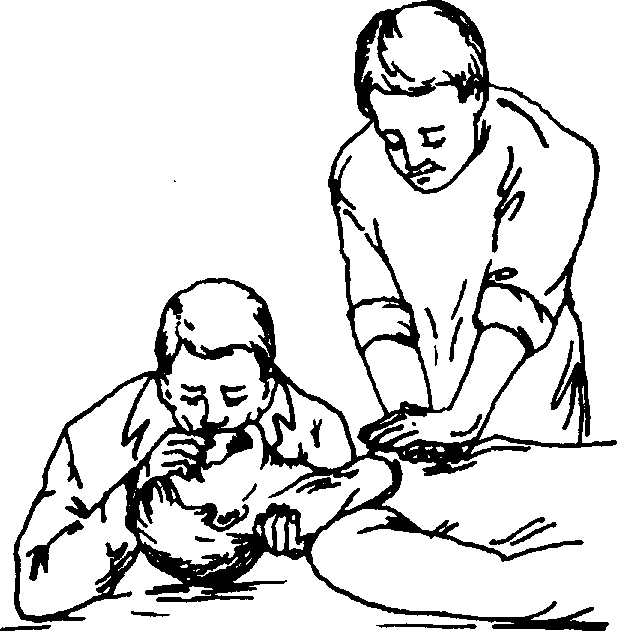 Практические навыки Возможные осложнения • Гематомы грудной стенки в месте приложения рук реаниматора. • Переломы рёбер. Эти осложнения специального лечения не требуют. У пожилых людей могут быть множественные переломы рёбер, а также повреждения лёгких с развитием закрытого пневмоторакса. Промывание желудка Промывание желудка проводят с лечебной и диагностической целью. Показания • Отравление ядами или недоброкачественной пищей. • Заболевания желудка (сужение привратника, уремический гастрит, гастрит с усиленным слизеобразованием). • Парез кишечника. Противопоказания • Пищеводные и желудочные кровотечения. • Выраженная сердечно-сосудистая или дыхательная недостаточность. • Эпилепсия. • Беременность. • Стенозы глотки и пищевода. Оснащение Толстый желудочный зонд длиной 1—1,5 м, стеклянная воронка ёмкостью 0,5—1 л, кувшин, таз или ведро для промывных вод, стерильная ёмкость для промывных вод, тёплая вода (37—38 °С) — 10—12 л, клеёнчатый фартук или простыня. Для промывания желудка используют специальный зонд из эластичной резины с толстыми неспадающимися стенками. Диаметр зонда составляет 10—12 мм, просвет — около 8 мм. Конец зонда, который вводится в желудок, закруглён и заканчивается слепо. На боковых поверхностях зонда у его конца имеются два овальных отверстия с закруглёнными краями. Обычно на расстоянии 40 см от слепого конца зонда наносится метка — ориентир для глубины введения зонда. Техника 1. Пациента усаживают на стул; голова у него должна быть слегка наклонена вперёд, ноги разведены, между ними ставят таз или ведро. Если во рту имеются съёмные протезы или зубы, их удаляют. Грудь больного закрывают клеёнчатым фартуком или простынёй. Если пациент находится в бессознательном состоянии, промывание желудка проводят после интубации трахеи в положении лёжа. ВНУТРЕННИЕ БОЛЕЗНИ |
