Задачами дисциплины формирование навыка Диагностика стоматологических заболеваний и патологических состояний пациентов
 Скачать 5.62 Mb. Скачать 5.62 Mb.
|
|
Клинические рекомендации (протоколы лечения) при диагнозе частичное и полное отсутствие зубов (полная вторичная адентия, потеря зубов вследствие несчастного случая, удаления или локализованного пародонтита) Утверждены Постановлением № 18 Совета Ассоциации общественных объединений «Стоматологическая Ассоциация России» от 30 сентября 2014 года Показания к имплантации. Выбор конструкции имплантата и искусственной коронки зависит от клинической картины, состояния тканей протезного ложа и метода имплантации. Основной предпосылкой применения одиночных дентальных имплантатов является наличие интактных соседних зубов и желание сохранить их таковыми. Полное отсутствие зубов может являться абсолютным показанием для протезирования с использованием имплантатов только при выраженной степени атрофии альвеолярного отростка (альвеолярной части) челюсти, которая не позволяет добиться функционирования полных съемных протезов. Все остальные варианты клинических ситуаций при полном отсутствии зубов или только желание пациента следует рассматривать как относительные показания к ортопедическому лечению с использованием имплантатов. При принятии решения о применении дентального имплантата необходимо учитывать противопоказания к этому методу лечения. Противопоказания к имплантации. Абсолютные противопоказания. 1) Общие– тяжелые общесоматические болезни: болезни сердечно-сосудистой системы в стадии декомпенсации; болезни крови и кроветворных органов (лимфогранулематоз, лейкозы, гемолитические анемии); психические расстройства и расстройства поведения; иммунопатологические заболевания и состояния (дефекты системы комплимента с выраженным снижением сопротивляемости организма, фагоцитарные расстройства, синдромы гуморальной недостаточности, гипоплазия тимуса и паращитовидных желез); некоторые болезни костно-мышечной системы и соединительной ткани (ревматические и ревматоидные процессы, врожденные остеопатии, костные дисплазии, состояния после лучевой и медикаментозной терапии); заболевания костной системы и другие патологические состояния, вызывающие нарушение трофики и ослабление регенерационной способности костной ткани (врожденные остеопатии, костные дисплазии, состояния после лучевой и медикаментозной терапии); болезни эндокринной системы, расстройства питания и нарушения обмена веществ (сахарный диабет I типа, дисфункции щитовидной и паращитовидных желез, болезни гипофиза и надпочечников); злокачественные новообразования; туберкулез; СПИД; венерические болезни; некоторые болезни кожи (дерматозы и склеродермия), регулярный прием в анамнезе наркотических препаратов; лечение бисфосфонатами; а также ряд заболеваний при условии, что имплантация не разрешена соответствующим специалистом: врожденные пороки и протезирование клапанов сердца. 2) Местные: некоторые болезни слизистой оболочки рта (хронический рецидивирующий афтозный стоматит, красная волчанка, пузырчатка, синдром Шегрена, синдром Бехчета); генерализованный пародонтит тяжелой степени. Относительные противопоказания. 1) Общие: остеопороз; низкое содержание эстрогена у женщин – например, после овариоэктомии; доброкачественные новообразования; хронические инфекционные болезни; вредные привычки (злоупотребление алкоголем и курением, наркомания); возраст до 18 лет; беременность и лактация. 2) Местные: неудовлетворительная гигиена рта. Для успешной установки имплантатов необходимо учитывать следующие основные требования: Ширина костной ткани в щечно-язычном отделах не менее 6 мм. Расстояние между корнями соседних зубов не менее 8 мм. Количество кости над нижнечелюстным каналом и ниже гайморовой пазухи — 10 мм (или необходима специальная оперативная подготовка). Минимальная толщина кортикальной пластинки и низкая плотность губчатой кости костного ложа ставит под сомнение успех остеоинтеграции имплантата. Определение объема и структуры костного ложа проводится с помощью рентгенологического обследования (панорамная, прицельная рентгенограммы). Методика имплантации и последующего протезирования проводятся в соответствии с выбранной имплантационной системой и конструкцией супраструктуры согласно рекомендациям производителей. Применение дентальных имплантатов требует специального информирования пациента по поводу альтернативных методов лечения, возможных побочных явлений и т. д., инструктирования по пользованию имплантатом и методам гигиены. Подготовка лунки зуба к имплантации. При планировании зубного протезирования на имплантатах, уже во время удаления зуба/зубов, необходима специальная подготовка для сохранения объема альвеолярного отростка (альвеолярной части) челюсти и оптимизации внутренней структуры костной ткани. Особое внимание следует уделять максимально щадящей экстракции и обработки альвеолы. Для сокращения сроков подготовки к операции имплантации рекомендуется заполнение лунки костнопластическим материалом и/или наложение на лунку мембраны для направленной регенерации кости. Лучше всего использовать нерезорбируемую мембрану и наложение сближающих (удерживающих) швов без отслоения слизисто-надкостничного лоскута. Если костнопластический материал применяется без мембраны или используется резорбируемая мембрана, то обязательно герметичное ушивание слизистой оболочки над альвеолой. Срок имплантации после удаления зуба. Оптимальным можно считать имплантацию в альвеолу с полностью завершившейся регенерацией, включая заполнение костной тканью всего объема альвеолы, формирование наружной компактной пластинки и нормальной слизистой оболочки. Такое состояние может достигаться в срок от 3-4 до 9-12 месяцев после удаления зуба, в среднем – через 4-6 месяцев. При сохранении стенок альвеолы и отсутствии патологического процесса в лунке возможна установка имплантатов через 6 недель после удаления зуба. Если возможно полное устранение патологически измененных тканей и обеспечение полноценной первичной фиксации имплантатов, то допускается выполнение имплантации одномоментно с удалением зуба или до достижения состояния полного завершения регенеративных процессов в лунке удаленного зуба. Допускается выполнение имплантации спустя год и более после удаления зуба. Основные причины потери костной ткани  Заболевания десен. Пародонтальные проблемы сопровождаются разрушением опорно-удерживающего аппарата зубов, в том числе и кости. Зубные протезы. Опорные зубы в мостовидных протезах часто испытывают перегрузку, что со временем может привести к потере этих зубов и как следствие к потере костной ткани. Съемные протезы также стимулируют так называемую атрофию (убыль) альвеолярной кости за счет оказываемого раздражающего фактора. Со временем атрофия может стать настолько выраженной, что протез не будет фиксироваться в полости рта. Удаление зубов. За счет стимуляции жевательным давление наличие зубов способствует росту челюстных костей в детском возрасте, а в зрелом - сохранению объема кости. При потере зубов исчезает и стимуляция и как следствие, кость начинает постепенно уходить. Скорость убыли кости различна у каждого пациента, однако наибольший темп отмечается в первые 18 месяцев после удаления зуба. 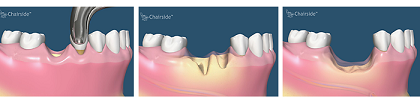 Травма. Травмы и переломы челюстей сами по себе являются первопричинами потери или ухудшения состояния костной ткани. Травмы зубов нередко приводят к тому, что их приходится удалить (см. п. удаление зубов). Остеомиелит. Остеомиелит – один из видов бактериальной инфекции, поражающей кость и вещество костного мозга. Инфекция приводит к развитию воспаления, нарушению кровоснабжения и как следствие повреждению кости. Как правило, лечение остеомиелита требует удаления участка пораженной кости. Особенности строения. Удаление моляров верхней челюсти иногда приводит к тому, что давление воздуха гайморовой пазухи приводит к резорбции кости, в которой ранее располагался удаленный зуб. Т.е. говоря иначе размер пазухи начинает увеличиваться, занимая место костной ткани. С целью восстановления костных дефектов предложено большое число различных методов. Используются различные пластические материалы, как биологические, так и синтетические. Однако ни один из них не отвечает всем требованиям пластической костно-реконструктивной хирургии. Поэтому многие авторы стремятся найти оптимальный способ и материал для заполнения образовавшегося костного дефекта. Практическое занятие № 4 Тема 4«Проблема выбора – имплантат или мостовидный протез, аргументы за и против. Возможности реабилитации пациентов при помощи дентальных имплантатов» 1.Контрольные вопросы 1.Классификация дефектов зубных рядов. 2.Показания к протезированию с опорой на дентальные имплантаты. 3. Классификация состояния протезного ложа при частичной и полной адентии. 4. Возможность реабилитации пациентов при протезировании с опорой на дентальные имплантаты. 5. Общие и местные противопоказания для дентальной имплантации. 2.План занятия и деятельность студента
Информационные и справочные материалы. Проблемы реабилитации пациентов при значительных дефектах зубных рядов находят свое практическое разрешение. Особенно это стало заметно за последнее десятилетие, с введением в доступную практику стоматологических имплантатов. С применением хирургической подготовки (остеопластика альвеолярных отростков, синус-лифтинг и др.) перед введением имплантатов или непосредственно во время имплантации диапазон применения этого метода реабилитации вырос несоизмеримо. Если учитывать весьма низкую возможность качественного эндодонтического лечения (положительные результаты — до 17 %, проф. Боровский Е. В.) и отставание в зубосберегающих технологиях, то оптимизм в полноценной реабилитации пациентов с дефектами зубных рядов при применении стоматологической имплантации возрос в геометрической прогрессии. Традиционные съёмные зубные протезы уже не удовлетворяют пациентов пожилого и старческого возраста. Они полагают, что это заставляет их чувствовать свою неполноценность, оказывает отрицательное воздействие на социальный и психологический статус, что существенно снижает уровень качества жизни. Важно понимать, что всё больше пожилых людей сохраняют работоспособность, что ведёт к улучшению их экономического состояния, а также более высоким эстетическим и функциональным требованиям к ортопедической конструкции. Тем самым вопросы геронтологии в современной стоматологии принимают всё большее значение. За последние годы значительно расширились возможности к дентальной имплантации у лиц старших возрастных групп. Однако до сих пор показания и особенности зубного протезирования с опорой на дентальные имплантаты при ведении пациентов пожилого и старческого возраста с полным отсутствием зубов остаются не до конца решёнными вопросами. Методика протезирования беззубой нижней челюсти с применением Кроме этого, необходимо отметить, что при протезировании традиционными несъемными конструкциями дефектов зубных рядов в 100% случаев возникает необходимость использовать оставшиеся зубы под опору. При этом возникают дополнительные нагрузки на пародонт опор, необходимость препарирования твердых тканей опорных зубов и, что самое противоестественное и вынужденное в ряде случаев, депульпирования интактных зубов. Основной темой нашего исследования является реабилитация пациентов с полным отсутствием зубов на челюсти. Причины потери зубов можно условно подразделить на 8 факторов: • заболевания тканей пародонта; • плохая гигиена полости рта; • генетические заболевания (врожденная адентия); • потеря зубов в раннем и молодом возрасте (осложнения кариеса в связи с низким качеством эндодонтического лечения); • соматические и эндокринные заболевания (сахарный диабет); • беременность (дефицит кальция в крови); • травма; • профессиональная вредность. Число граждан предпенсионного и пенсионного возраста в стране, нуждающихся в изготовлении съемных протезов, составляет 7,5 млн человек. Из них нуждается в изготовлении полных съемных протезов не менее 1,5—2 млн человек. По данным исследователей, 8 % граждан России в возрасте 40—45 лет нуждаются в изготовлении полных съемных протезов. В возрасте 60 лет и старше нуждаются в полном съемном протезировании до 49 % граждан (по некоторым опубликованным данным, до 80 % населения в этой возрастной категории нуждаются в изготовлении съемных протезов). Отдельные исследования показывают, что до 20 % граждан, получивших протезы, пользуются ими ограниченно, как одеждой на выход; часть из них, до 5 %, полностью отказываются от польования. Ряд зарубежных фирм, выпускающих средства по уходу за съемными протезами (Corega Fix & Fest, Lacalut, Protefix, Dentipur, President), провел глубокие социсследования пользователей полных съемных протезов и установил, что потеря зубов приводит к невозможности полноценного пережевывания пищи, нарушению эстетики внешнего вида и речи; следствие этого — комплекс неполноценности вплоть до утраты профессионализма в речевых профессиях (в связи с этим пациенты соглашаются восстанавливать функцию зубных рядов при помощи съемных протезов только при значительной потере зубов, когда другие методы невозможны). Все проблемы, выявленные у пациентов — пользователей съемных протезов, можно условно разделить на две группы: Функциональные проблемы: • ощущение инородного тела во рту; • рвотный рефлекс; • повышенное слюноотделение; • неуверенность при пережевывании и глотании пищи, при разговоре; • болезненность тканей протезного ложа; • фонетические нарушения. Эмоциональные проблемы: • смущение; • стеснительность; • стремление избежать социальных контактов; • беспокойство о собственном имидже, о своей внешности; • неловкость при приеме пищи в обществе; • нежелание социальных контактов в связи с нарушениями фонетики. Вопросы, которые пациенту приходится постоянно контролировать при пользовании съемными протезами, в большей части носят эмоциональный характер: • Правильно ли откусываю, жую, глотаю? • Надежно ли фиксируется протез? • Можно ли есть твердые продукты? • С каким усилием можно пережевывать пищу? • Внешность, улыбка, речь. • Отличается ли протез от своих зубов? • Нужно ли скрывать факт ношения съемных протезов, держать его в секрете? • Будет ли снова нормальная, полноценная жизнь? Одни вопросы. Если это касается социально или профессионально активного члена общества с речевой направленности, то его активность падает, закрепляется комплекс неполноценности. По данным ряда ведущих фирм — производителей товаров по уходу за съемными протезами, сила фиксации полных съемных протезов, изготовленных в строгом соответствии с классическими методиками, равна 1—1,2 кг (индивидуальная жесткая ложка, функциональные слепки, постановка в анатомическом артикуляторе и т. д.). С применением фиксирующих кремов сила может возрасти до 1,7 кг. Параметры биомеханики здоровой зубочелюстной системы. Совокупная мышечная сила жевательной мускулатуры — 350 кг. Выносливость пародонта маляров — 65 кг. Усилия для разжевывания пищи средней степени жесткости — 10—12 кг. Выносливость слизистой — до 5—6 кг. Естественно, что съемные протезы с ресурсом 1,5 кг фиксирующей силы не могут обеспечить нормальные физиологические потребности пациента не только по пережевыванию пищи. Необходимо напомнить, что система регуляции силы, необходимой для пережевывания пищи, состоит из рефлекторных дуг (дентопародонтомускулярный рефлекс). При полном отсутствии зубов и передаче жевательного давления на слизистую подлежащих тканей возникает новая рефлекторная схема (мукозомускулярная). При этом возникающие жевательные усилия в первом случае связаны с возможностями выносливости пародонта — 15, 25, 35, 50 кг, а во втором случае — с выносливостью слизисто-подслизистого слоя — 5—6кг (в зависимости от состояния тканей). Качество жизни во всем ее многообразии резко снижается под воздействием не только физиологических, но и — в большей степени — эмоциональных факторов. Ранее перечисленные физиологические проблемы, возникающие при полной потере зубов, могут нивелироваться со временем. Включаются адаптационные механизмы. Психологические факторы закрепляются и становятся стойким комплексом неполноценности, особенно социальной направленности. В последнее время эффективным решением этих проблем является метод ортопедического лечения на имплантатах. Понимание биологических основ функционирования зубочелюстной системы позволяет весьма успешно применять стоматологические имплантаты для восстановления включенных и концевых дефектов зубных рядов. В случае недостатка тканей в области имплантации разработаны и широко применяются методики аугментации костной и мягких тканей с целью создания условий для введения имплантатов и ряд других мероприятий для более эффективной имплантации и получения долгосрочного результата (аутотрансплантация костных блоков, синус-лифтинг и т. д.). Это значительно расширило возможности изготовления несъемных конструкций, в том числе при полной адентии, с применением самых современных материалов (рис. 1, 2). Однако, при всей эффективности, необходимо отметить сложность, многоэтапность и дороговизну этой работы. Так, серия остеопластических операций для создания условий может занять до 1,5—2 лет, срок остеоитеграции имплантатов — до 6 месяцев, сложное протезирование с изготовлением временных конструкций длительного пользования — до 1 года. Все эти факторы, направленные на полное восстановление зубных рядов, не могут быть доступными для больших групп населения как по клиническим (например, отягощенный анамнез по общесоматическому состоянию, увеличивающий риск различного рода осложнений после или в момент реконструктивных операций по восстановлению объема костной ткани), так и по экономическим причинам. Возможность реабилитации пациентов в пожилом возрасте с учетом общесоматического состояния расширяется за счет уменьшения травматичности и времени вмешательства, а также применения протокола с одномоментной нагрузкой, что, в свою очередь, обусловлено конструкцией системы имплантатов. Имплантаты для улучшения фиксации съемных протезов используются давно, этот метод имеет свое развитие. Даже при полной атрофии альвеолярных отростков беззубых челюстей можно найти зоны для введения до 4 имплантатов: на нижней челюсти — зона между ментальными отверстиями, на верхней челюсти — зона от 14-го до 24-го зубов в зависимости от расположения гайморовой пазухи. До настоящего времени традиционные имплантаты, установленные в указанных зонах, используются для улучшения фиксации съемных протезов. В одних случаях на супраконструкции имплантатов изготавливаются балочные крепления (по типу штанги Румпеля). В других случаях изготавливают группу несъемных протезов во фронтальном отделе и завершают протезирование частичным съемным протезом с различными системами крепления. Если рассматривать биомеханику нагрузки на имплантаты при выполнении балочных креплений или при использовании несъемных групп зубов на имплантатах для фиксации съемных протезов, то, при кажущейся первичной надежности, эти системы имеют два сходных недостатка: • боковые (расшатывающие) нагрузки на имплантаты через рычаг супраконструкции; • травматический узел, возникающий в зоне имплантатов вскоре после начала пользования. Это связано с продолжающейся убылью тканей беззубых участков. Новая система мини-имплантатов (диаметр имплантата — от 2 до 3 мм) с шаровидными головками полностью соответствует задачам фиксации полных съемных пластиночных протезов при полной атрофии альвеолярных отростков. Система имплантатов с шаровидными головками для крепления полных съемных протезов лишена этих недостатков. Супраконструкция представляет собой сам съемный протез, соединенный с имплантатом шарнирно, силы амортизируются втулкой. Сигналом к необходимости вмешательства врача может служить ослабление силы фиксации протезов, что совершенно не влияет на качества системы имплантата. Замена кольцевого фиксатора, при необходимости перебазировка протеза полностью восстанавливают силу фиксации и устраняют проблемы. Уникальность матрицы с внутренним кольцевым фиксатором заключается в том, что с ее помощью компенсируется податливость слизистой оболочки альвеолярного отростка при различных жевательных движениях, а также снижается вертикальная и боковая нагрузка на имплантаты. Установка этих имплантатов производится в одно посещение, в большинстве случаев без проведения разрезов и отслоения слизисто-надкостничного лоскута (трансмукально), с одномоментной фиксацией заранее изготовленного или уже имеющегося съемного протеза после его перебазировки в полости рта. Кроме технологической и пользовательской простоты, мини-имплантаты с шаровидными головками обращают на себя внимание и низкой (по сравнению с традиционными системами) стоимостью затрат. Практически это бюджетный вариант применения имплантатов, предназначенный для пациентов со средним достатком, для пациентов с полной атрофией альвеолярных отростков. Сила фиксации одного шаровидного элемента при применении эластичной втулки — 1,2 кг, втулки средней эластичности — 1,5кг. Четыре опоры суммируем по силе фиксации и получаем силу фиксации протеза на челюсти, равную 3,8—6 кг. Практически это предельно допустимые силы выносливости слизисто-подслизистого слоя. Следовательно, наступает баланс сил, удерживающих протез и необходимых для пережевывания пищи. Оптимум — 4—5 кг, вполне достаточный для пережевывания пищи современного рациона. Добившись хорошей фиксации и стабилизации полных съемных протезов, можно спрогнозировать изменение реакции пациента на первичные проблемы до применения имплантатов. Функциональные проблемы: • ощущение инородного тела во рту — проходит через 2—3 месяца; • рвотный рефлекс — устраняется за счет возможности сокращения границ протезов в области рефлексогенных зон; • повышенное слюноотделение — исчезает по мере и в сроки адаптации к протезу; • неуверенность при пережевывании и глотании пищи, при разговоре — полная уверенность в стабильности; • болезненность тканей протезного ложа — отсутствует страх появления боли от смещения протезов; • фонетические нарушения — восстанавливаются после коррекции фонетически важных зон и проведения ряда занятий для постановки отдельных звуков. Эмоциональные проблемы: • смущение — отсутствует; • стеснительность — меняется на уверенность в себе; • стремление избежать социальных контактов — активные контакты в различных аудиториях; • беспокойство о собственном имидже, о своей внешности — пациент раскрепощен и ведет себя адекватно обстоятельствам при общении; • неловкость при приеме пищи в обществе — расслабленность, поддерживает разговор за столом, не сосредоточен на опасности; • нежелание социальных контактов в связи с нарушениями фонетики — активные социальные контакты, гипертрофированное чувство полноценности: он один знает свою маленькую тайну. При протезировании с опорой на имплантаты в эстетически значимой зоне следует обеспечивать гармонию протеза со структурами рта и лицом пациента. Имплантаты должны быть окружены здоровой десной, которая по толщине, цвету и контуру не отличается от десны в области соседних здоровых зубов, а ортопедическая конструкция должна имитировать цвет, форму, характер поверхности, размер и оптические свойства естественных зубов. Достижение оптимальных результатов лечения возможно при тщательной предоперационной диагностике, адекватном планировании этапов восстановления целостности зубного ряда и полном взаимопонимании между всеми участниками процесса: пациентом, хирургом, ортопедом и зубным техником. Пациента необходимо ознакомить со всеми возможными методами устранения дефекта зубного ряда и сложностями, которые могут возникнуть в процессе имплантации План реабилитации планировали, исходя из ожиданий пациента: какой результат возможен при выборе того или иного метода лечения и какова его стоимость. Подробное обсуждение исхода лечения позволяет избежать разочарований, связанных с эстетическим результатом. Суммарный риск лечения. Факторы риска: соматические (иммунные заболевания, применение стероидов, сахарный диабет, лучевая терапия, курение); пародонтологические; бруксизм; синдром болевой дисфункции височно-нижнечелюстного сустава. Замещение дефектов зубных рядов при частичной адентии с использованием имплантатов. У пациентов с частичной адентией чаще всего имеют место односторонние или двусторонние концевые дефекты, или включенные дефекты на большой промежуточной части. В таких клинических случаях традиционным подходом является изготовление частичного съемного пластиночного или бюгельного протеза. Лечение таких пациентов с применением съемных протезов не всегда удовлетворяет функциональным, эстетическим, фонетическим запросам пациента. Иногда материалы вызывают аллергию слизистой оболочки и травмируют протезное ложе. Оптимальным решением в указанных клинических случаях является применение дентальных имплантатов, которое может решить многие проблемы, связанные с ношением съемных протезов. Для замещения нескольких зубов, как правило, используют 2 или более имплантата. Определение числа устанавливаемых имплантатов является важной частью планирования операции. В случаях, когда соседние зубы имеют пломбы и желательно их восстановление с помощью ортопедической конструкции, можно изготовить супраконструкцию с опорой на имплантат и сохранившиеся зубы. Значительная резорбция альвеолярного гребня в области гайморовой пазухи и нижнечелюстного нерва может препятствовать или полностью исключить установку имплантатов. Многие авторы отдают предпочтение наращиванию кости в области проводимой имплантации с операцией поднятия дна гайморовой пазухи (синуслифтинг), транспозиции нижнечелюстного нерва с дальнейшим внедрением двухэтапных остеоинтегрированных имплантатов корневой формы (цилиндрическая или винтовая) с примeнением ауто-и аллотрансплантационных материалов. Однако такие операции сложны и с точки зрения прогноза не всегда приводят к хорошим результатам. Перед началом ортопедического этапа имплантации необходимо выждать 9–12 месяцев. Пациенты не всегда соглашаются на такие операции. В тех случаях, когда объем кости в зоне предполагаемой имплантации недостаточен, для установки имплантатов предварительно проводятся остеопластические операции. Имплантация служит эффективным методом, предотвращающим препарирование и взятие как опорного элемента соседних здоровых зубов в области отсутствующего зуба. Для успешной установки одиночного имплантата большое значение имеет расстояние между соседними зубами. Если оно слишком широкое – оптимальные, эстетические результаты обеспечить трудно. При слишком узком промежутке между соседними зубами необходимо рассматривать альтернативные варианты ортопедической конструкции. При планировании установки имплантата для замещения одиночного дефекта зубного ряда следует учитывать также контуры альвеолярного отростка челюсти и форму десны в области перехода к соседним зубам. Если вертикальный объем костной ткани недостаточен, очень трудно обеспечить хороший эстетический эффект искусственного зуба, опирающегося на имплантат. При соблюдении основных принципов подбора кандидата на имплантацию и выполнении протокола лечения с применением имплантата замещение одиночного дефекта зубного ряда имплантационным методом дает очень хорошие результаты (до 92–96 % по истечении 5 лет функционирования имплантата). Следовательно, при отсутствии противопоказаний этот метод лечения дает хорошие результаты и может быть в дальнейшем рассмотрен как ведущий метод при замещении одиночного дефекта зубного ряда. Применение имплантатов при полной адентии (III группа). Имплантаты успешно применяются в качестве предортопедического хирургического вмешательства на полностью беззубой челюсти, когда обычные методы ортопедического лечения неэффективны. С помощью точной установки 6 или 8 имплантатов на одной или обеих беззубых челюстях (при достаточном объеме кости в области синуса и дистальных отделах нижней челюсти) могут быть созданы условия для изготовления высокофункциональной супраконструкции несъемного протеза. В случаях, когда в результате резорбции утрачена большая часть альвеолярного гребня в дистальных отделах челюсти, установка 2–4 имплантатов в передних отделах обеспечивает надежную ретенцию съемного протеза. Полное восстановление адентии с применением имплантатов, при правильном выборе опорных элементов, способствует улучшению психоэмоционального состояния больного, повышает комфорт, улучшает внешний вид и фонетику пациента. Эффективность лечения оценивается в пределах 80–85%. Лечение считалось эффективным у пациентов с функционирующими имплантатами, не предъявляющих жалоб и удовлетворенных результатом лечения. Использование дентальных имплантатов при устранении дефектов челюстей костными трансплантатами расширяет возможности ортопедической реабилитации больных. Дентальные имплантаты целесообразно применять для пересадки в костный регенерат, сформировавшийся на месте костного трансплантата, сочетать свободную пересадку костного аутотрансплантата и васкуляризированной кости вместе с дентальными имплантатами для устранения дефектов нижней челюсти,а также при поднятии дна верхнечелюстной пазухи с костной пластикой. Дентальная имплантация при костной пластике дефектов челюстей позволяет расширить показания к несъемному протезированию дефектов зубных рядов и обеспечивает более высокие результаты ортопедического лечения. |
