Задачи по госпитальной хирургии. Задачи по госпитальной хирургии к экзамену-2. Задачи решенные (ответы на которые уже были) Задача Больная 67 лет поступила в клинику с жалобами на желтуху, кожный зуд, боли в эпигастральной области.
 Скачать 4.03 Mb. Скачать 4.03 Mb.
|
Хирургическая анатомия лёгких. Корень лёгкогоВ каждом легком различают три поверхности: наружную, или реберную, диафрагмальную и медиальную. Каждое легкое разделено на доли. В правом легком выделяют три доли - верхнюю, среднюю и нижнюю, в левом две доли - верхнюю и нижнюю. Легкие разделены также на сегменты. Сегмент - участок легкого, вентилируемый бронхом третьего порядка. В каждом легком различают 10 сегментов. На медиальной поверхности каждого легкого располагаются его ворота. Здесь находятся составляющие корень легкого анатомические образования: бронх, легочные артерии и вены, бронхиальные сосуды и нервы, лимфатические узлы. Скелетотопически корень легкого располагается на уровне V-VII грудных позвонков. Синтопия компонентов корня легкого 1) Сверху вниз: в правом легком - главный бронх, легочная артерия, легочные вены: в левом - легочная артерия, главный бронх, легочные вены. 2) Спереди назад - в обеих легких располагаются вены, затем артерия и заднее положение занимает бронх. Перечислите патогенетические факторы данного заболевания. Нарушение мукоцилиарного транспорта Депрессия туссогенных зон Гиповентиляция Массивная микробная контаминация бронхо-альвеолярного комплекса Нарушение регионарного кровообращения Гиперкоагуляция + тромбоз Некроз бронхо-альвеолярных структур Лизис некротизированной ткани Формирование грануляционного вала  И еще : Клиническая патофизиология. Бронхогенное, гематогенное или лимфогенное инфицирование легочной ткани вызывает воспаление паренхимы и мелких бронхов. Нарушение проходимости мелких бронхов из-за спазма, отека или обтурации секретом ведет к ателектазу участков легкого. Инфильтрация и прогрессирующий отек тканей вследствие воспаления ведет к сдавлению воспалительным инфильтратом мелких кровеносных сосудов и капилляров, что сопровождается расстройством кровообращения в воспаленном безвоздушном участке легкого. Нарушение кровообращения легочной ткани происходит вследствие токсического воздействия продуктов жизнедеятельности микробов, воспаления на стенки капилляров с поражением их структур, изменения нервной регуляции кровообращения и трофики легочной ткани. В результате этих механизмов в легком, а также сдавлении мелких сосудов и капилляров наступает резкое замедление циркуляции крови, доходящее до стаза и тромбоза кровеносных сосудов с возникновением некрозов участков легочной паренхимы. Инвазия в 7 омертвевшие участки легкого патогенной микрофлоры непосредственно из обтурированного бронха, из верхних дыхательных путей и полости рта, лимфогенно или гематогенно приводит к начинающемуся гнойному или гнилостному распаду участков омертвевшего легкого. Преобладание элементов некроза или гнойного расплавления предопределяет развитие заболевания по типу абсцесса или гангрены легкого, что во многом зависит от состояния реактивности организма больного. Какие фазы течения заболевания выделяют? Период до прорыва в бронх Период после прорыва в бронх Перечислите исходы заболевания. Исходы острого абсцесса: 1) полное выздоровление, при котором наряду с исчезновением клинической симптоматики исчезают и рентгенологические симптомы абсцесса легкого 2) клиническое выздоровление, которое характеризуется полным исчезновением клинических проявлений заболевания однако рентгенологически в легком выявляется сухая полость 3) клиническое улучшение: к моменту выписки больного остается субфебриальная температура тела больной выделяет небольшое количество слизисто-гнойной мокроты, рентгенологически обнаруживается полость с инфильтрацией легочной ткани в ее окружности 4) без улучшения: у этих больных без какой либо ремиссии острая форма заболевания переходит в хроническую Быстро нарастает интоксикация развивается легочно-сердечная недостаточность, дистрофия паренхиматозных органов 5)летальный исход Какие дополнительные методы исследования необходимы в данном клиническом случае? Бронхоскопия, КТ, анализ мокроты и ее посев на чувствительность к антибиотикам. Лабораторные методы исследования. Какие антибактериальные препараты Вы назначите? Обоснуйте свой выбор. Цефалоспорины 3-4 пок + аминогликозиды - аэробы Фторхинолоны 3-4 пок / карбапенемы + метронидазол в/в – анаэробы Российские эксперты в качестве препаратов выбора рекомендуют ингибиторозащищенные аминопенициллины (амоксициллин/клавуланат, ампициллин/сульбактам) либо цефоперазон/сульбактам. При отсутствии этих антибиотиков либо их неэффективности могут использоваться карбапенемы, ингибиторозащищенные пенициллины (тикарциллин/клавуланат, пиперациллин/тазобактам) либо комбинации клиндамицина с аминогликозидами (АГ). Клинические рекомендации: Эмпирическая терапия (до получения результатов бактериологического исследования) основывается на том, что наиболее часто развитие абсцесса связывается с анаэробной флорой– Bacteroides spp., F. nucleatum, Peptostreptococcus spp., P. niger –нередко в сочетании с энтеробактериями (вследствие аспирации содержимого ротоглотки). Препаратами выбора являются: 1) амоксициллин/клавуланат; 2) ампициллин/сульбактам + метронидазол; 3) цефтазидим + аминогликозиды; 4) цефоперазон/сульбактам. Альтернативными препаратами и комбинациями являются: 1) линкосамиды + аминогликозиды; 2) фторхинолоны (левофлоксацин, моксифлоксацин)+ метронидазол; 3) карбапенемы (эртапенем, имипенем, меропенем); 4) тикарциллин/клавуланат; 5) пиперациллин/тазобактам. Длительность терапии определяется индивидуально, может достигать 3-4 недель. Препараты из клинических рекомендаций: 1Цефтриаксон средняя суточная доза составляет 1–2 г. 1 раз в сутки или 0,5–1 г каждые 12 ч.1-2 раза, в/м, в/в, 7-14 (зависит от течения заболевания) Цефалоспорины 3-го поколения 2Цефотаксим 1 г через каждые 12 ч. В тяжелых случаях дозу увеличивают до 3 или 4 г в день 3-4 раза, в/м, в/в, 7-14 дней Цефалоспорины 3-го поколения 3Цефепим 0,5–1 г (при тяжелых инфекциях до 2 г).2-3 раза, в/м, в/в, 7–10 дней и более Цефалоспорины 4-го поколения возможна перекрестная аллергия 4Цефазолин суточная доза 1-4 г. 4-5 мл с изотоническим раствором. 10 мл с изотоническим раствором.2-3 раза в сутки, в/м, в/в, 7-10 днейцефалоспорины 3-го поколения 5Гентамицин разовая доза – 0,4 мг/кг, суточная– до 1,2 мг/кг., при тяжелых инфекциях разовая доза–0,8–1 мг/кг. Суточная – 2,4–3,2 мг/кг, максимальная суточная – 5 мг/кг2-3 раза, в/в, в/м, 7-8 дней Антибиотик – аминогликозиды 6Ципрофлоксацин 250 мг-500 мг 2 раза внутрь, 7-10 дней Фторхинолоны 7Левофлоксацин Внутрь: 250–750 мг 1 раз в сутки.В/в: капельно медленно 250–750 мг каждые 24 ч (дозу 250–500 мг вводят в течение 60 мин, 750 мг – в течение 90 мин).1 раз в сутки Внутрь, в/в 7-10 дней При нарушении функции почек требуется корректировка режима введения 8Меропенем 500 мг, при внутрибольничных инфекциях–1 гКаждые 8 часов в/в 7-10 дней Антибиотики – карбапенемы 9Ванкомицин по 0,5 г каждые 6 ч или по 1 г каждые 12 ч2-4 раза, внутрь, в/в 7-10 дней При одновременном применении с общими анестетиками увеличивается частота побочных эффектов 10Метронидазол разовая доза составляет 500 мг, скорость в/в непрерывного (струйного) или капельного введения – 5 мл/мин. Каждые 8 часов, в/в, внутрь, 7-10 дней Антибактериальное средство, производное нитроимидазола 11Клиндамицин капсулы 150 мг4 раз в день, внутрь, 7-10 дней Показано ли хирургическое лечение? Если да, то каков объём вмешательства. Нет, не показано, потому что, полость абсцесса дренируется в бронх с положительной клинической динамикой, следовательно, абсцесс не блокированный. С помощью бронхоскопа возможно трансбронхиальное дренирование полости абсцесса (или установка катетера в дренируюший бронх) с последующей санацией бронхиального дерева и полости абсцесса антисептиками и антибиотиками, введением муколитиков и ферментов. Пункции острых абсцессов производят при полной непроходимости (“блокированный абсцесс”) дренирующего бронха или недостаточной эвакуации гноя по нему в случае неэффективной бронхоскопической санации. Точку для пункции намечают под рентгеноскопическим контролем либо во время ультразвукового исследования, которое позволяет визуализировать местоположение иглы непосредственно во время пункции. При больших абсцессах легких используется трансторакальное дренирование с последующей санацией гнойной полости антисептическими растворами и постоянной активной аспирацией содержимого. Дренирование применяют в тех случаях, когда иными методами невозможно добиться полного опорожнения абсцесса. Осложнениями пункции и дренирования абсцессов легких являются кровохарканье, пневмоторакс и флегмона грудной стенки, но они наблюдаются редко. В настоящее время показаниями к оперативному лечению острых инфекционных деструкций легких являются: неэффективность комплекса консервативных и малоинвазивных хирургических методов лечения; развитие осложнений (легочное кровотечение, рецидивирующее кровохарканье, стойкие бронхоплевральные свищи); переход в хронический абсцесс. Наиболее часто при острых гнойных и хронических абсцессах легких выполняется лобэктомия. Перечислите возможные осложнения в течении заболевания. 1 Пиоторакс (эмпиема); пиопневмоторакс; пневмоторакс; флегмона грудной стенки; плевроторакальный свищ; аспирация гнойного отделяемого в здоровое легкое; пневмония, абсцесс или гангрена с контралатеральной стороны; легочное кровотечение; бактериемический шок; респираторный дистресс-синдром; сепсис, септикопиемия; прогрессирование заболевания в виде поражения противоположной стороны при первично одностороннем процессе; прочие осложнения: токсический миокардит, гнойный перикардит, острая сердечная недостаточность, гломерулонефрит с острой почечной недостаточностью, гепатит, ДВС-синдром; - синдром полиорганной недостаточности. Когда показаны лобэктомия, пульмонэктомия? Лобэктомия – патологический процесс ограниченный долей легкого (ограниченная гангрена/ гангрен. абсцесс) Пульмонэктомия – патологический процесс во всем легком (распространенная гангрена) Показания: Гангрена легкого (распространенная и ограниченная после максимально возможной санации гнойника). Условием успешного исхода операции является стабилизация состояния больного, коррекция основных показателей гомеостаза, санация очага деструкции в предоперационном периоде; При распространенной гангрене легкого выполняется пневмонэктомия, гангренозных и гнойных абсцессах — как правило, лобэктомия С какими заболеваниями необходимо провести дифференциальный диагноз? Инфильтративный туберкулез легких в стали распада и каверны Периферический рак с распадом Центральный рак, осложненный обструктивным пневмонитом Какие методы эфферентной терапии можно использовать? - Плазмаферез, -Ультрафиолетовое облучения крови -Внутрисосудистое лазерное облучения крови. Для дезинтоксикации -электрохимическая детоксикация с помощью гипохлорида натрия применение энтеросорбентов. Задача 24. Через 6 месяцев после операции по поводу острого геморрагического панкреатита больной Б. 43 лет стал отмечать умеренную боль в животе, похудание на 5 кг, периодически жидкий стул. При пальпации в эпигастральной области выявлена опухоль 5 х 6 см. На эхограмме поджелудочной железы (рис. 1) имеется объёмное жидкостное образование в области головки. При проведении эзофагогастродуоденоскопии отмечается экзогастральная деформация антрального отдела желудка. Уровень сахара крови – 4,8 ммоль/л, диастаза мочи – 256 ед.  Сформулируйте клинический диагноз. Состояние после перенесенного острого геморрагического панкреатита, панкреонекроза. Хронический панкреатит, осложненный постнекротической псевдокистой головки поджелудочной железы. Опишите хирургическую анатомию поджелудочной железы. С точки зрения хирургической анатомии поджелудочная железа — это продолговатый орган, расположенный поперечно, в котором различают две половины: правую и левую , при мобилизации которых используют разные хирургические доступы. Правая и левая половины поджелудочной железы соединяются между собой отделом, соответствующим воротам поджелудочной железы, через который в железу входят крупные артерии, расходящиеся затем вправо и влево. То же самое происходит и с нервными элементами, которые входят в поджелудочную железу, формируя нервные сплетения. ПЖ разделяют на четыре части: 1 — головку, 2 — перешеек, 3 — тело, 4 — хвост. Расположено ретроперитонеально, позади желудка, сальниковый сумки, верхний этаж БП. Анатомически связана с печенью, желудком, 12 п кишкой. Хирургическая анатомия и физиология поджелудочной железы Поджелудочная железа (ПЖ) расположена забрюшннно на уровне 1-2-го поясничных позвонков, занимая косопоперечное положение между двенадцатиперстной кишкой (ДПК) и воротами селезенки (рис. 92). Различают головку с крючковидным отростком, перешеек, тело и хвост ПЖ (рис. 93). Головка находится справа от позвоночника, в «подкове» ДПК. Кзади и медиально от нее отходит крючковидный отросток ПЖ. Тело железы прилежит к задней поверхности желудка. Позади ПЖ на уровне перехода ее головки в тело (перешеек) проходят верхние брыжеечные сосуды, справа и сзади огибаемые крючковидным отростком ПЖ, что может создавать серьезные технические трудности при удалении головки. По верхнему краю тела ПЖ по направлению к хвосту проходит селезеночная артерия. Селезеночная вена, расположенная позади ПЖ, соединяясь с верхней брыжеечной веной, образует воротную вену, которая формируется позади головки. Главный панкреатический (вирсунгов) проток образуется в результате слияния мелких дольковых протоков. В 70–90 % случаев он открывается вместе с общим желчным протоком в гепатопанкреатическую (фатерову) ампулу (по И. И. Киселеву, 1939), которая заканчивается большим дуоденальным сосочком на медиальной стенке средней трети нисходящего отдела ДПК. Реже, в 10–30 %, ампула отсутствует, и только в 3 % – общий желчный проток и главный панкреатический проток впадают в двенадцатиперстную кишку (ДПК) раздельно (рис. 95). Добавочный (санториниев) панкреатический проток, по данным О. В. Пронина (1956), имеется в 94 % наблюдений и в 36 % – впадает самостоятельно в ДПК. В остальных случаях (64 %) главный и добавочный протоки сливаются в толще головки ПЖ. Артериальное кровоснабжение ПЖ осуществляется ветвями гастродуоденальной, верхней брыжеечной и селезеночной артерий, отток крови происходит по одноименным венам в портальную систему Иннервация ПЖ осуществляется ветвями чревного, печеночного, селезеночного и верхнебрыжеечного сплетений. Внутриорганная лимфатическая капиллярная сеть ткани поджелудочной железы состоит из анастомозирующих лимфатических капилляров. Первичная капиллярная лимфатическая сеть ограничивается пределами одной дольки ПЖ. Ток лимфы направляется из глубины железы к ее поверхности. В крупных междольковых промежутках коллекторы образуют многокамерные мешкообразные лимфатические резервуары, из которых лимфа оттекает в регионарные лимфатические узлы. Выделяют три зоны (бассейна) лимфооттока от ПЖ, получившие название по питающему их магистральному артериальному сосуду: печеночная, верхнебрыжеечная и селезеночная. Какова роль поджелудочной железы? Экзокринная ф-ция: выработка поджелудочного сока, содержащего протеолитические ферменты, трипсин, химотрипсин, амилазу, липазу переваривание, всасывание жирорастворимых витаминов Эндокринная: инсулин и глюкагон, регулирующие углеводный и жировой обмен Приведите классификацию острого и хронического панкреатитов. Классификация (В.С.Савельев, 2005) Формы острого панкреатита. 1. Отечный (интерстициальный) панкреатит. 2. Панкреонекроз стерильный - по характеру некротического поражения (жировой, геморрагический, смешанный), - по масштабу поражения (очаговый, субтотальный, тотальный). 3. Инфицированный панкреонекроз  Какое осложнение, на Ваш взгляд, имеет место у больного Б.? Постнекротическая ложная киста головки поджелудочной железы Перечислите методы инструментальной диагностики, которые Вы назначите данному пациенту? МСКТ или МРТ, ФГДС, УЗИ брющной полости, тонкоигольная биопсия с аспирацией жидкости под контролем УЗИ с лабораторными исследованием содержимого кисты Проведите дифференциальный диагноз данного состояния с опухолью поджелудочной железы. В исходе острых и хронических воспалительных процессов в поджелудочной железе часто развиваются псевдокисты, которые могут иметь различную форму и содержимое. Достоверное различение кистозных форм рака железы от доброкачественных кист по данным лучевых методов исследования во многих случаях оказывается сложной задачей. Воспалительные кистозные образования имеют ровные контуры полости, а опухолевые — обычно с папиллярными разрастаниями в просвете и толстой, плотной капсулой. Точный диагноз можно установить только после биопсии стенки образования во время операции 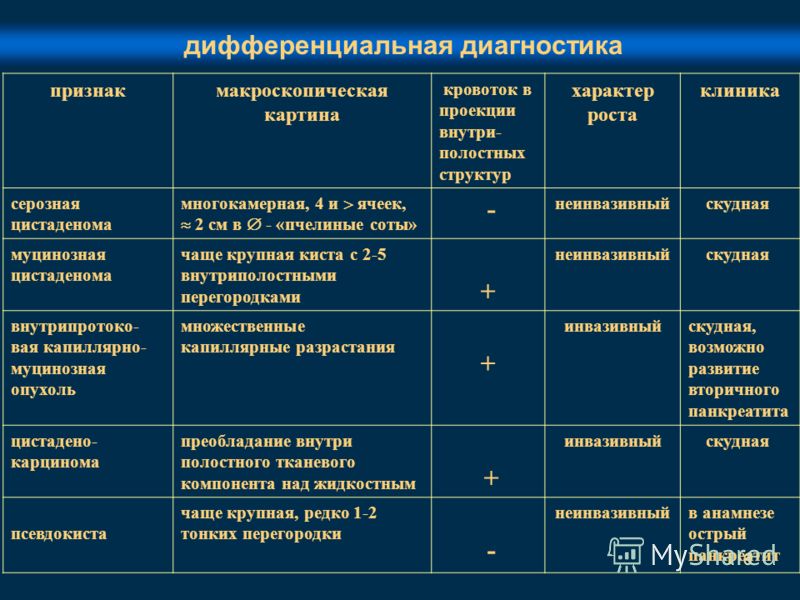 . .Какую операцию следует выполнить у данного больного? Учитывая предлежание кисты к антральному отделу желудка с экзагастральной деформацией стенки последнего при ФГДС целесообразна операция эндоскопического внутреннего дренирования постнекротической кисты ПЖ в полость желудка (показано в случаях предлежания полости кисты к стенке желудка или двенадцатиперстной кишки, размере кисты более 5 см, отсутствии в ее просвете крупных секвестров) (уровень доказательности В). Лучше применить эндоскопическое транслюминальное дренирование под ЭУС-наведением и постановкой стента в соустье. В последнее десятилетие имеется много публикаций связанных с применением эндоскопической ультрасонографии – так называемой эндо-УЗИ или ЭУС – в диагностике и лечении заболеваний желудочно-кишечного тракта. Метод эндо-УЗИ заключается в том, что в эндоскоп встроен ультразвуковой датчик, что позволяет не только осматривать полые органы со стороны просвета, но и визуализировать с помощью УЗИ-аппарата окружающие их анатомические образования. Данное направление интервенционной эндоскопии является перспективным методом малоинвазивного лечения различных заболеваний ЖКТ, в том числе и постнекротическиз кист. Анализ осложнений транслюминального дренирования под ЭУС-наведением говорит о его безопасности, малотравматичности, что значительно снижает показатель летальности, сокращает срок пребывания пациентов в стационаре. В настоящее время транслюминальное дренирование рекомендовано в качестве терапии первой линии для неосложнённых кист, доступных для эндоскопических манипуляций Цистопанкреатоеюностомия «открытым» способом или через мини-доступ показана при постнекротических кистах большого размера любой локализации с наличием хорошо сформированной капсулы, крупными секвестрами в полости (уровень доказательности В). Обоснуйте показания к хирургическому лечению. Крупная постнекротическая киста головки поджелудочной железы с болевым синдромом, осложняющая хронический панкреатит, протекающий с признаками секреторной недостаточности. Выполнение цистодигестивного анастомозаа, особенно при хроническом кистозном панкреатите, способствует снижению внутрипротокой гипертензии в связи с дренированием содержимого ПКПЖ в полость полого органа, участвующего в формировании анастомоза. Снижение давления в протоковой системе ПЖ позволяет в кратчайшие сроки купировать болевой синдром, предотвратить дальнейшие изменения паренхимы самой ПЖ, приводящие к развитию экскреторной и в перспективе возможной инкреторной недостаточности. Есть также рискосложнений в виде сдавления желчных протоков при дальнейшем увеличении кисты в размерах. Какие радикальные и паллиативные операции выполняются при осложнениях такого рода? Если нерасширенный проток, не связанный с кистой, то чрескожное пункционно-дренажное лечение – повторные пункции или наружное дренирование кисты под контролем УЗИ или КТ + цитология, онкомаркеры, амилаза + цистография Если киста, связанная с протоком, операция внутреннего дренирования – цистогастро- или цистодуоденоанастомоз под эндоскопическим, УЗ ил РГ контролем Субтотальная резекция головки с продольным панкреатоеюноанастомозом (операция Фрея) Цистопанкреатоеюноанастомоз Панкреатодуоденальная резекция при невозможности исключения опухоли ПЖ Какие осложнения панкреатита Вы знаете? Осложнения ОП
Системные: Панкреатогенный шок Септический шок Полиорганная недостаточность Осложнения ХП «панкреатические» Фиброзно-воспалительные изменения в ПЖ Панкреатическая протоковая гипертензия Вирсунголитиаз (камни в протоках) Постнекротические и ретенционные кисты ПЖ Свищи ПЖ Ложные аневризмы артерий «внепанкреатические» Нарушение эвакуации пищи по ДПК (сдавление стенки кишки / дуоденальная дистрофия) Биллиарная гипертензия (сдавление / стриктура холедоха) Внепеченочная ПГ (тромбоз или экстравазальная компрессия селезеночной вены) Приведите классификацию кист поджелудочной железы (Савельев В.С.) Характер кист: - истинные: имеют эпителиальную выстилку: врождённые; приобретённые: ретенционные кисты (кистозное расширение панкреатического протока любой этиологии), паразитарные, опухолевые (доброкачественные и злокачественные); - ложные (псевдокисты), имеют только фиброзную капсулу: воспалительные (на почве острого или хронического панкреатита); посттравматические; идиопатические. Локализация: органные: в головке, теле или хвосте поджелудочной железы, обычно служат осложнением хронического панкреатита, имеют небольшие размеры, нередко сообщаются с панкреатическими протоками; внеорганные: возникают на почве перенесённого панкреонекроза или травмы поджелудочной железы, достигают значительных размеров. Осложнения: нагноение; перфорация в брюшную (реже плевральную) полость; стеноз выходного отдела желудка или двенадцатиперстной кишки; стеноз общего жёлчного протока; быстрый рост кисты с угрозой её разрыва; кровотечение в просвет кисты; сочетание нескольких осложнений. |
