онкобил. 1. Эпидемиология рака
 Скачать 1.79 Mb. Скачать 1.79 Mb.
|
|
Смотровые кабинеты Смотровые кабинеты являются одной из форм профилактических осмотров женского населения с целью раннего выявления опухолевых и предопухолевых заболеваний. Смотровые кабинеты для мужского населения большого распространения не получили. Впервые об организации смотровых кабинетов с целью повышения качества профилактических осмотров упоминается в информационно-методическом письме МЗ СССР от 12.08.59 «Об организации и работе смотровых кабинетов в поликлиниках и амбулаториях». Основными задачами смотрового женского кабинета являются: проведение профилактического осмотра всех женщин, обратившихся впервые в течение года в амбулаторно-поликлиническое учреждение, независимо от возраста и характера заболевания, в целях выявления хронических, предопухолевых и опухолевых заболеваний. Профилактический осмотр включает осмотр кожных покровов и видимых слизистых оболочек, осмотр и пальпацию молочных желез, периферических лимфатических узлов, осмотр в зеркалах шейки матки и влагалища, бимануальное исследование матки и придатков, пальцевое исследование прямой кишки. При выявлении патологии больную направляют к соответствующему специалисту для уточнения диагноза и организации лечения. У всех здоровых лиц, обратившихся в кабинет, обязательно берут мазки из влагалища и цервикального канала и направляют их для исследования в цитологическую лабораторию. При выявлении патологии шейки матки или других органов женской половой сферы мазки в смотровом кабинете не берут, а направляют больную в кабинет гинеколога, где и производят взятие мазков из влагалища и цервикального канала, биопсию и т.д.
Проводятся также санитарно-просветительная и разъяснительная работа среди женщин, посещающих поликлинику, учет и регистрация профилактических осмотров и результатов цитологических исследований. В зависимости от численности обслуживаемого населения, в соответствии с нормативами, смотровые кабинеты функционируют как самостоятельные женские кабинеты (осмотр лиц женского пола) или мужские (осмотр лиц мужского пола) либо по смешанному типу (осмотр лиц обоего пола). На территории России самостоятельные мужские кабинеты имеются в ряде областей: Ростовской, Курганской, Челябинской, Магаданской, Ивановской, Смоленской, Тульской, Воронежской, Липецкой, Астраханской, Самарской, Саратовской, Ульяновской. В 2009 г. принята концепция развития онкологии до 2020 г., утверждены маршруты «Движение онкологических больных», издан приказ по совершенствованию онкологической помощи в РФ. Общая характеристика состояния онкологической помощи Сложный период общественно-экономических реформ, в котором пребывает РФ с 1990 г., негативно отражается на состоянии здоровья населения и создает трудноразрешимые проблемы для организации системы здравоохранения. Слабая материально-техническая база, недостаточное финансирование структурных учреждений онкологической службы, нарастающие показатели заболеваемости, смертности и первичной запущенности злокачественных новообразований свидетельствуют о неблагоприятном прогностическом состоянии онкологической помощи и выводят вопрос о решении этой проблемы на государственный уровень. Состояние онкологической помощи в зависимости от сложившихся проблем, а также пути их возможного решения периодически обсуждаются на всероссийских съездах онкологов. С учетом огромных финансово-экономических затрат, необходимых для лечения запущенных форм рака, реабилитации онкологических больных, управление системы здравоохранения онкологической службы прилагает усилия для проведения более выгодных (в плане финансово-экономических расходов и укрепления общественного здоровья), научно обоснованных профилактических мероприятий с активным выявлением больных с ранними клиническими симптомами. В связи с ростом заболеваемости населения злокачественными новообразованиями и смертности от них Минздравом России, органами управления здравоохранением РФ проводится большая работа по совершенствованию онкологической службы. Оптимизация государственной противораковой службы способствовала расширению сети онкологических учреждений. В 2005 г. в России функционировало:
• научно-исследовательских онкологических институтов - 8; • онкологических диспансеров - 116; • онкологических кабинетов и онкологических отделений - 2271. Продолжается развитие сети онкологических, эндоскопических, смотровых кабинетов, кабинетов УЗ-диагностики, коечного фонда для лечения больных. Онкологические учреждения оснащаются современной диагностической и лечебной аппаратурой. Разработано и сертифицировано программное обеспечение «Информационные системы управления специализированной онкологической службой на основе территориального ракового регистра». В рамках генеральной концепции по проблеме «Злокачественные новообразования» проводились научные исследования и осуществлялось внедрение их результатов в практическое здравоохранение. Несмотря на предпринимаемые усилия, уровень оказания медицинской помощи онкологическим больным все еще не соответствует современным требованиям. Основной проблемой остается позднее выявление злокачественных новообразований в амбулаторно- поликлинических учреждениях. В 2005 г. выявляемость в России злокачественных новообразований I-II стадии составила 43,9 %, III стадии - 24,5 %; показатель запущенности (больные с IV стадией) составил 23,3 %. Остается высокой одногодичная летальность среди больных, которая в 2005 г. в России составила 31,6 % и в 1,4 раза превысила долю больных с IV стадией заболевания (23,3 %). Недостаточное финансирование онкологической службы не позволяет в необходимом объеме обеспечить онкологические учреждения химиотерапевтическими и радиофармацевтическими препаратами, радиоактивными источниками для аппаратов лучевой терапии, что тормозит внедрение новых медицинских технологий и значительно снижает эффективность лечения больных со злокачественными новообразованиями.
Деление онкологических больных на клинические группы В соответствии с инструкцией по регистрации и ведению учета больных со злокачественными новообразованиями в Российской Федерации, утвержденной приказом МЗ РФ ? 135 от 19.04.99 «О совершенствовании системы государственного ракового регистра», все больные со злокачественными новообразованиями (в том числе в стадии in situ) регистрируются онкологическими учреждениями, диспансерами, диспансерными учреждениями, кабинетами по месту постоянного жительства пациентов. Всех больных со злокачественными новообразованиями, взятых на диспансерный учет для наблюдения в онкологических учреждениях, в зависимости от необходимости и возможности применения различных методов специального лечения и облегчения ведения учета объединяют в 4 клинические группы. Принадлежность больного к той или иной клинической группе при постановке на учет определяется на основании результатов обследования. В зависимости от результатов лечения и динамики развития онкологического процесса клиническая группа больного может меняться. К клинической группе Ia относят больных с неясной клинической картиной, при наличии подозрения на злокачественное новообразование. Сроки диспансеризации больных клинической группы Га соответствуют 10 дням со дня взятия на учет с заболеванием, подозрительным на злокачественное новообразование, что достаточно для углубленного обследования пациента с целью установления оконча- тельного диагноза. При подтверждении диагноза злокачественного новообразования больного переводят в другую клиническую группу, а если диагноз не подтвердился - снимают с учета. К клинической группе Ib относят больных с предопухолевыми заболеваниями, называемыми предраком (факультативным и облигатным).
Факультативный предрак - это патологическое состояние, на основе которого может развиться рак. Наблюдают больных с факультативным предраком специалисты по профилю (в зависимости от пораженного органа). Облигатный предрак - это предопухолевое патологическое состояние, которое характеризуется высокой частотой озлокачествления. Наблюдают таких больных врачи-онкологи. При хирургическом лечении предопухолевых заболеваний строго обязательным является гистологическое исследование удаленного очага. После радикального лечения предракового заболевания больные подлежат активному диспансерному наблюдению в течение 2 лет, после чего при отсутствии рецидива заболевания их снимают с диспансерного учета. Ко II клинической группе относят больных со злокачественными новообразованиями, которые в результате применения современных схем лечения могут быть полностью избавлены от злокачественного новообразования, а также больных, у которых может быть достигнута длительная ремиссия. В составе II клинической группы выделяется подгруппа Па - больные, подлежащие радикальному лечению. Под радикальным лечением следует понимать применение современных методов лечения опухолевого процесса, направленных на полное излечение больного от опухоли. В клиническую подгруппу Па следует относить больных с ограниченным развитием опухолевого процесса (в основном I и II стадии заболевания). К III клинической группе относят пациентов, являющихся практически здоровыми лицами, находящимися под динамическим наблюдением онкологического учреждения после проведенного по радикальной программе лечения злокачественного новообразования. Пациентов этой группы в случае возникновения у них рецидивов заболевания или метастазирования новообразования переводят во II клиническую группу для специального лечения (хирургического, лучевого и др.) или в IV клиническую группу, если проведение специального лечения не показано в связи с распространенностью процесса.
Сроки диспансеризации больных III клинической группы: в течение 1-го года после проведенного специального лечения обследование 1 раз в 3 мес, в течение 2-го года после проведенного специального лечения - 1 раз в 6 мес, на 3-м году из-за высокого процента рецидивов и метастазов допускается обследование 1 раз в 3 мес, далее до 5 лет - 1 раз в 6 мес, а в дальнейшем пожизненно - 1 раз ежегодно, если нет специальных показаний для интенсивного режима наблюдения. К IV клинической группе относят больных с распространенными формами злокачественного новообразования, радикальное лечение которых уже невозможно даже в том случае, если им намечено проведение хирургического, комбинированного, комплексного и других видов лечения с паллиативной (симптоматической) целью. В IV клиническую группу входят больные, которые ранее входили во II клиническую группу, но не получили специального лечения по различным причинам (отказ от лечения, тяжелое соматическое состояние и т.д.). Больных IV клинической группы наблюдают участковые врачи, консультируют их врачи-онкологи. Правила и сроки диспансеризации Больные со злокачественными новообразованиями подлежат пожизненному диспансерному наблюдению в соответствующем территориальном онкологическом учреждении. Существуют определенные правила диспансеризации больных со злокачественными новообразованиями кожи, гистологически определяемыми как базально-клеточный рак, базально-клеточный мультицентрический рак, базально-клеточный пигментный рак, базально-клеточный склеродермоподобный рак, базально-клеточный фиброэпителиальный рак, базально-клеточная эпителиома, базально-клеточная опухоль. Больные с данной патологией подлежат снятию с учета через 5 лет после окончания специального лечения в случае, если оно привело к полному излечению (III клиническая группа) пациента и в течение 5 лет диспансерного наблюдения у него не было рецидивов заболевания и метастазов. Больные с новообразованиями кожи, определяемыми гистологически, например, как базально-плоскоклеточный рак, снятию с учета не подлежат. Если течение заболевания не требует другого подхода, диспансерное наблюдение больного со злокачественным новообразованием после проведенного лечения в течение 1-го года осуществляется 1 раз в 3 мес, в течение 2-го года - 1 раз в 6 мес, в дальнейшем
пожизненно - 1 раз в год. Территориальное онкологическое учреждение, осуществляющее динамическое наблюдение за больным, должно уведомлять наблюдающегося о необходимости явиться на очередной диспансерный осмотр непосредственно или путем внесения запроса в онкологический кабинет, обслуживающий соответствующую административную единицу территории, а также получать информацию о состоянии пациента. Больные, о которых диспансер не имел сведений в течение отчетного года, считаются выбывшими из-под наблюдения. Учетная документация С целью унификации учета организована система обязательной регистрации всех онкологических больных, функционирующая по специальному регламенту в соответствии с инструкцией по регистрации и ведению учета больных со злокачественными новообразованиями в Российской Федерации, утвержденной приказом МЗ РФ ? 135 от 19.04.99 «О совершенствовании системы государственного ракового регистра». Выполнение требований данной инструкции обязательно для медицинских учреждений всех ведомств, в том числе для онкологических диспансеров, рентгенорадиологических, радиологических, онкологических научно-исследовательских учреждений, больниц, амбулаторно-поликлинических учреждений, лечебно-диагностических центров, госпиталей, имеющих онкологические отделения (в том числе диспансерные) или онкологические кабинеты. К регламентированным учетным формам относятся: 1. Учетная форма ? 090/у «Извещение о больном с впервые в жизни установленным диагнозом злокачественного новообразования». Заполняется на каждого больного, которому данный диагноз злокачественного новообразования установлен впервые в жизни. Извещения заполняются врачами всех медицинских учреждений всех ведомств, любой подчиненности, всех форм собственности, выявившими новый случай злокачественного новообразования. Извещение заполняется на онкологических больных, выявленных при их самостоятельном обращении в поликлинику за медицинской помощью, выявленных при диспансеризации населения и периодических профилактических осмотрах, медицинском освидетельствовании, обследовании в стационаре, во время операции, на вскрытии, при сверке сведений об умерших от злокачественных новообразований с данными ЗАГСов и статистических управлений, если выясняется, что диагноз
установлен после смерти. Извещение по форме ? 090/у с отметкой «Учтен посмертно» заполняется на умерших от злокачественных новообразований, не состоявших на учете в онкологическом учреждении при жизни. Извещение не составляется на больных с заболеваниями, подозрительными на злокачественное новообразование (клиническая группа !а), с предопухолевыми заболеваниями (клиническая группа Ib). Заполненные регистрационные формы ? 090/у «Извещение о больном с впервые в жизни установленным диагнозом рака или другого злокачественного новообразования» в течение 3 дней должны быть направлены в онкологические учреждения (кабинет, отделение, онкологический диспансер) территориального (областного, республиканского, краевого) уровня по месту постоянного жительства больного. Срок хранения «Извещения о больном с впервые в жизни установленным диагнозом рака или другого злокачественного новообразования» - не менее 3 лет. 2. Учетная форма ? 027-1/у «Выписка из медицинской карты стационарного больного со злокачественным новообразованием». Заполняется лечащим врачом стационара по окончании лечения каждого больного со злокачественным новообразованием в стационаре. Выписка заполняется как на больных с впервые в жизни в течение данной госпитализации установленным диагнозом злокачественного новообразования, в том числе с преинвазивным раком (in situ), так и на больных с диагнозом, установленным ранее. Заполнение выписки обязательно по окончании каждой госпитализации, вне зависимости от ее продолжительности, исхода и дальнейших планов лечения. Форма ? 27-1/у должна быть заполнена в день выписки больного из стационара. Выписка должна быть выслана в онкологическое учреждение территориального областного, республиканского, краевого уровня по месту постоянного жительства больного в 3-дневный срок с момента заполнения.
3. Учетная форма ? 030-6/у «Контрольная карта диспансерного наблюдения больного со злокачественным новообразованием». Составляется на каждого больного со злокачественным новообразованием любой локализации, проживающего в районе обслуживания данного онкологического учреждения (кабинет, отделение, диспансер), который должен быть взят под диспансерное наблюдение. На больных с подозрением на злокачест- венное новообразование, с предопухолевыми заболеваниями и доброкачественными новообразованиями заполняют обычную контрольную карту диспансерного наблюдения по форме ? 030-6/у «Контрольная карта диспансерного наблюдения больного со злокачественным новообразованием». Сведения о судьбе больного или причинах снятия его с учета отмечаются в конце отчетного года. Контрольные карты больных, подлежащих снятию с учета (умерших, выехавших с прежнего места жительства, с неподтвердившимся диагнозом), должны сохраняться в картотеке до составления годового отчета. Больные, о которых диспансер не имел сведений в течение отчетного года, считаются выбывшими из-под наблюдения. Контрольные карты этих больных после компьютерной обработки сдаются в архив. При необходимости повторной постановки больного на учет на него составляют новую контрольную карту. 4. Учетная форма ? 027-2/у «Протокол на случай выявления у больного запущенной формы злокачественного новообразования». Заполняется на каждого больного с впервые в жизни установленным диагнозом злокачественного новообразования в IV стадии заболевания, а при визуально доступных локализациях - в III стадии (рак кожи, языка, полости рта, губы, щитовидной железы, шейки матки, молочной железы и прямой кишки). Протокол составляется также, если диагноз злокачественного новообразования, явившегося основной причиной смерти, был установлен посмертно, и в случаях посмертного выявления злокачественного новообразования в запущенной форме, вне зависимости от того, явилось ли оно основной причиной смерти.
5. Форма ? 030-6/ГРР «Регистрационная карта больного со злокачественным новообразованием» (для популяционных раковых регистров). Это основной оперативный документ для формирования информационного массива популяционного ракового регистра. 6. Учетная форма ? 030-6/ТД «Талон дополнений к контрольной карте диспансерного наблюдения больного со злокачественным новообразованием». Является промежуточным носителем информации для внесения дополнительных данных об онкологическом больном в «Контрольную карту диспансерного наблюдения больного со злокачественным новообразованием» (форма ? 030-6/у) или «Регистрационную карту больного со злокачественным новообразованием» (форма ? 030-6/ГРР). Талон заполняется врачом медицинского учреждения, осуществляющего динамическое наблюдение за больным, при прохождении последним очередного осмотра или получении сведений о его состоянии из других источников. При заполнении учетной документации на больного со злокачественным новообразованием в онкологических учреждениях следует использовать «Комплексный классификатор данных о больном со злокачественными новообразованиями в системе государственного ракового регистра Российской Федерации». Комплексный классификатор предназначен для стандартизованного представления данных о больных со злокачественными новообразованиями; он обеспечивает возможности адекватной формализации данных внутриотраслевого, межотраслевого, международного обмена специальной медицинской информацией. Правила заполнения и кодирования, сроки заполнения и высылки документа, правила документооборота, сроки архивного хранения медицинской документации на онкологического больного регламентируются соответствующими инструкциями по заполнению учетных документов соответственно приказу МЗ РФ ? 135 от 19.04.99.
АНАЛИЗ ПРИЧИН ЗАПУЩЕННОСТИ ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЕЙ В каждом случае выявления запущенной формы заболевания (IV стадия, а при визуально доступных локализациях - III) в целях контроля и изучения случаев поздней диагностики злокачественных новообразований заполняется карта-форма ? 027-2/у «Протокол на случай выявления у больного запущенной формы злокачественного новообразования». В этой форме фиксируются все даты и этапы посещения больным врача, объем проведенного на каждом этапе обследования и отмечаются причины запущенности заболевания. Выделяют 3 основных фактора запущенности заболевания: 1) факторы, зависящие от природы опухоли, ее структуры, функции, характеристики роста и способности к метастазированию (кинетические особенности опухоли); 2) факторы, зависящие от особенностей человеческого организма, его психологического, физического, социального состояния; 3) факторы, зависящие от организации онкологической помощи и качества работы врачей общей лечебной сети. Учетная форма ? 027-2/у «Протокол на случай выявления у больного запущенной формы злокачественного новообразования» отражает основные причины поздней выявляемости злокачественных новообразований. К ним относятся длительное обследование больного (более 10-15 дней), неполное обследование, диагностические ошибки, скрытое течение болезни, несвоевременное обращение пациента за медицинской помощью. Показатель запущенности является критерием, определяющим совершенствование диагностического комплекса онкологической помощи населения. В каждом ЛПУ действует противораковая комиссия, которая в течение 10 дней с момента установления запущенности (в случаях диагностических ошибок, неправильного лечения больного) проводит разбор каждого запущенного случая на врачебных конференциях с последующим принятием соответствующих мер, направленных на улучшение противораковой борьбы.
Понятие о расхождении с ЗАГСом С целью уточнения числа умерших от злокачественных новообразований в массиве населения административной территории, для регистрации больных с новообразованиями, диагноз которым был установлен посмертно, для уточнения причин смерти пациентов, состоящих на диспансерном учете в онкологическом учреждении, в целях повышения полноты учета больных в соответствии с инструкцией по регистрации и ведению учета больных со злокачественными новообразованиями в Российской Федерации, утвержденной приказом МЗ РФ ? 135 от 19.04.99 «О совершенствовании системы государственного ракового регистра», территориальные онкологические учреждения обязаны систематически сверять имеющиеся у них данные регистрации случаев заболевания злокачественными новообразованиями и смерти от них с дубликатами актов о смерти, врачебными свидетельствами, фельдшерскими справками о смерти от злокачественных новообразований в территориальных отделениях Госкомстата (статуправлениях). Сверка должна проводиться с 10-го по 25-е число каждого месяца сотрудниками организационно-методического кабинета (отдела) территориального онкологического учреждения или сотрудниками территориального популяционного ракового регистра. Сверка проводится по двум направлениям - поиск лиц, умерших от злокачественных новообразований и от новообразований неустановленного характера, вне зависимости от того, состояли ли эти лица при жизни на учете в онкологическом учреждении. Если умерший от злокачественного новообразования не состоял на учете в онкологическом диспансере, данные об основном заболевании уточняются территориальным онкологическим учреждением (территориальным популяционным раковым регистром) в лечебных учреждениях по месту жительства или лечения больного путем запроса. Аналогичный запрос направляется и в случае неполноты данных, касающихся характера новообразования, во врачебном свидетельстве о смерти или фельдшерской справке.
Паллиативная помощь больным с запущенными формами злокачественных новообразований. Хосписы Несмотря на очевидные достижения современной онкологии, изучение показателей онкологической заболеваемости в Российской Федерации свидетельствует о наличии большого контингента пациентов с распространенными формами злокачественных новообразований. Количество больных с запущенными формами злокачественных новообразований формируется как из впервые выявленных, так и из поступающих повторно по поводу рецидива заболевания. Выполнение хирургических вмешательств у больных с распространенными формами онкологического процесса не позволяет добиться полного лечебного эффекта, и онкологи вынуждены назначать различные виды противоопухолевого лечения. Однако лучевое воздействие, терапия радионуклидами и (или) химиотерапевтическими агентами позволяют лишь несколько увеличить продолжительность жизни больных, иногда ценой значительного ухудшения ее качества. Добиться полного излечения этого контингента больных в настоящее время не представляется возможным. В преобладающем большинстве случаев обнаружение признаков генерализации опухолевого процесса является убедительным свидетельством того, что ни одно из лечебных мероприятий не было способно предотвратить прогрессирование опухолевого процесса и наступление летального исхода. При таком течении заболевания летальному исходу, как правило, предшествует конечный период (end-of-life) продолжительностью от нескольких недель до нескольких месяцев. Следует отметить, что именно в этом периоде жизни пациенты испытывают наибольшие страдания, поскольку спектр симптомов определяется как проявлениями, связанными с основным заболеванием, так и выраженностью клинической картины сопутствующих заболеваний, побочными эффектами терапии и психологическими переживаниями, связанными с осознанием безнадежности. Если нет способа остановить прогрессирование основного заболевания, нельзя говорить пациенту, что «больше ничего нельзя сделать». Это никогда не бывает абсолютной истиной и может выглядеть как отказ от оказания помощи. В такой ситуации больному можно оказывать психологическую поддержку и контролировать патологические симптомы, улучшая качество жизни, невзирая на ее предполагаемую небольшую продолжительность. Улучшение качества жизни пациентов с терминальной стадией хронических прогрессирующих заболеваний является одной из важнейших медико-социальных проблем современного здравоохранения, помочь решению которой призвана паллиативная медицина.
К сожалению, не только среди населения, но даже в кругах медицинских работников существует несколько искаженное представление о сущности паллиативной помощи. Дело в том, что термин «паллиативный» попал в русский язык в 60-70-е годы XIX века с широким потоком естественно-научных, в том числе медицинских терминов и распространился в общелитературном языке в значении «полумера, мероприятие, дающее только временный выход из затруднительного положения». На современном этапе паллиативная помощь - это всеобъемлющая забота о пациентах с поздними стадиями активного прогрессирующего заболевания и небольшим предполагаемым сроком жизни, при которой основное внимание уделяется облегчению и предотвращению страданий пациентов, поддержанию максимально возможного уровня качества их жизни. Основными целями паллиативной помощи являются поддержание у пациента стремления к жизни при одновременном восприятии смерти как естественного процесса, обеспечение уменьшения боли и смягчение других патологических симптомов, психологическая и духовная поддержка, обеспечение системы мер, поддерживающих у больного способность как можно дольше вести активную жизнь, вплоть до самой смерти, обеспечение мер оказания помощи семье больного во время его болезни, а также кончины. Паллиативная помощь складывается из двух компонентов - это облегчение страданий больного на протяжении всего периода болезни (наряду с радикальным лечением) и медицинская помощь в последние месяцы, дни и часы жизни (рис. 3.1). 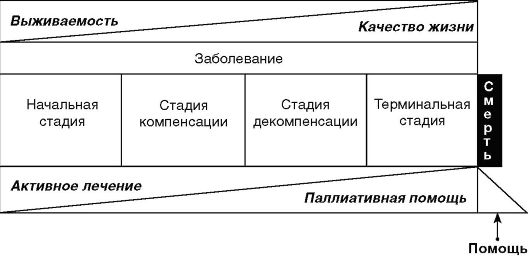 Рис. 3.1. Место паллиативной медицины в современной модели оказания медицинской помощи Рис. 3.1. Место паллиативной медицины в современной модели оказания медицинской помощиПаллиативная помощь зиждется на уважении неповторимых индивидуальных особенностей каждого человека - с его уникальной историей, взаимоотношениями, культурой. Это уважение, в частности, отражается в предоставлении наилучшей медицинской помощи с использованием достижений последних десятилетий, чтобы дать людям лучшие шансы на полноценную жизнь.
Оказание паллиативной помощи онкологическим больным в Российской Федерации Основу организуемой системы составляют головные онкологические учреждения, ежедневно занимающиеся лечением больных со злокачественными новообразованиями. При их методической помощи в идеальном варианте создаются территориальные организационно-методические центры паллиативной помощи онкологическим больным или одно из подразделений системы паллиативной помощи: отделение паллиативной помощи, хоспис, кабинет противоболевой терапии, патронажная служба. Территориальные центры функционально и методологически подчиняются головным онкологическим учреждениям, органам здравоохранения регионов РФ и находятся в функциональном взаимодействии со службами амбулаторной помощи больным с распространенными формами злокачественных новообразований, стационарной помощи и помощи на дому - выездные патронажные бригады. Основу амбулаторной помощи онкологическим больным, страдающим хроническим болевым синдромом, составляют кабинеты противоболевой терапии, где больным с распространенными формами злокачественных новообразований оказывают квалифицированную медицинскую помощь. Основными направлениями деятельности кабинета противоболевой терапии являются: оказание лечебно-консультативной помощи онкологическим больным в амбулаторных условиях, в дневном стационаре и на дому; оказание психологической и моральной поддержки онкологическим больным и их родственникам; содействие в оказании пациентам социальной и духовной поддержки; внедрение новых методов лечения; ведение медицинской документации (амбулаторной карты или истории болезни, специальной документации по оценке эффективности лечения хронической боли); статистический учет больных с распространенными формами злокачественных новообразований; учет и хранение лекарственных средств в соответствии с приказами; организационно-методическая работа с районными онкологами и участковыми терапевтами; обучение родственников больных основам оказания ухода, медицинской и психологической помощи; составление отчетов о результатах работы и ежегодное их представление в головное онкологическое учреждение региона.
Для оказания стационарной помощи нуждающимся в госпитализации больным с распространенными формами злокачественных опухолей предусмотрена организация отделений (центров) паллиативной помощи и хосписов. Основными задачами отделения паллиативной помощи и хосписов являются создание оптимальных условий для больных с распространенными формами злокачественных новообразований, оказание им качественной паллиативной помощи. В соответствии с этим на отделение (центр) возлагаются следующие функции: оказание квалифицированной паллиативной помощи онкологическим больным; оказание амбулаторной помощи в лечебно-консультативном кабинете, дневном стационаре, стационаре и на дому; оказание консультативной помощи медицинским учреждениям по организации паллиативной помощи онкологическим больным; внедрение новых методов лечения; проведение паллиативных хирургических вмешательств (лапароцентез, торакоцентез, эпицистостомия), инвазивных методов обезболивания (регионарная анестезия, центральная электронейростимуляция, химическая денервация, радиочастотный нейролизис), фармакотерапии болевого синдрома, интракорпоральной детоксикации, электроимпульсной терапии, лазеротерапии, эндолимфатического введения лекарственных средств и др.; повышение квалификации врачей, среднего и младшего медицинского персонала по оказанию медицинской помощи и уходу за больными с распространенными формами рака; проведение комплекса мероприятий по социальной реабилитации онкологических больных; оказание психологической поддержки и моральной помощи больным и их родственникам; содействие в оказании пациентам духовной поддержки; ведение медицинской документации (амбулаторной карты или истории болезни, специальной документации по оценке эффективности лечения хронической боли); статистический учет больных с распространенными формами злокачественных новообразований; учет и хранение лекарственных средств в соответствии с приказами; обучение родственников больных основам оказания ухода, медицинской и психологической помощи; составление отчетов о результатах работы и ежегодное их представление в головное онкологическое учреждение региона.
Многие понимают хоспис как медицинское учреждение, куда госпитализируют тяжелых онкологических больных незадолго до смерти, однако это совсем не так. Хоспис - это определенная философия, своеобразная идеология жизни и смерти, это сочетание усилий сугубо медицинских с усилиями духовными. Это концепция всемерной помощи, облегчения не только больному, но и его родственникам. Последний фактор играет видную роль в идеологии хосписного движения, где заболевание рассматривается под углом зрения тех страданий, которое оно приносит больному и его ближайшему окружению. Вместе с тем семья и близкое окружение больного рассматриваются как мощный фактор достижения успеха. Близкие должны знать все о состоянии больного и сознательно принимать активное участие в уходе за ним. Хоспис - это не обычное лечебное учреждение, это образование с медико-социальной направленностью, в нем необходимо решать социальные, психологические и духовные проблемы больных и их ближайшего окружения. Первое заведение, использовавшее слово «хоспис» применительно к учреждению для ухода за больными раком, было основано в 1842 г. во Франции. В Англии первыми использовали это слово ирландские сестры милосердия, которые в 1879 г. открыли хоспис в Дублине (Ирландия), а затем, в 1905 г., в Лондоне. Первый современный хоспис - хоспис Святого Кристофера, был основан Сисилией Сондерз в Лондоне в 1967 г. Современный хоспис выполняет следующие задачи: устранение или облегчение симптомов тяжелой болезни, уход за больными, забота об их семьях, обучение персонала, проведение научных исследований. Помощь хосписа осуществляется как на дому, так и в стационарных условиях. Основной задачей хосписа является всесторонняя забота о человеке - о его физическом, психологическом, духовном состоянии, и признание того, что в этой заботе нуждаются как сам больной, так и его семья.
В настоящее время идеология хосписа переросла в международное общественное движение. В деле помощи безнадежно больным в цивилизованных странах участвуют медицинские и социальные работники, психологи, духовенство, волонтеры (добровольцы), государственные и общественные организации, широкие слои общественности. Хоспис может быть организован и как самостоятельное лечебное учреждение, и как структурное подразделение в составе существующих больниц (отделение как хоспис, отделение паллиативной помощи). В хосписе создается атмосфера спокойствия и комфорта. Кроме эффективного устранения мучительных симптомов заболевания, хоспис вовлекает пациента в активную творческую жизнь, поддерживает уважение к его личности. Хосписы созданы уже более чем в 30 городах России (Астрахань, Тюмень, Челябинск, Кемерово, Омск, Пермь, Москва, Санкт-Петербург и др.). Рекомендуемая коечная мощность хосписа составляет 30-40 койко-мест. Работа его основывается на территориальном принципе (район), обслуживаются больные на территории с населением около 200-300 тыс. человек. Хоспис имеет в своем составе стационарную, амбулаторную и выездную службы помощи, которые работают в тесном функциональном взаимодействии, что повышает эффективность его работы, обеспечивает охват помощью всех в ней нуждающихся. Каждое подразделение решает те или иные медико-социальные проблемы инкурабельных онкологических больных. Например, учитывая, что под наблюдением находятся пациенты с различной степенью тяжести состояния, хоспис организует следующие структурные подразделения: больничный стационар, домашний стационар (при оказании помощи наиболее тяжелым пациентам) и отделение динамического наблюдения (для проведения медико-социальной реабилитации). Работа хосписа имеет не только высокую медицинскую, но и социальную значимость, смягчает одну из наиболее серьезных проблем
общества - проблему помощи умирающим больным и их семьям, уменьшает социальную напряженность, связанную со страхом боли и смерти. В отделение паллиативной помощи и хоспис больные госпитализируются по следующим показаниям: • наличие морфологически подтвержденного диагноза злокачественного новообразования в ситуации, когда возможности противоопухолевого лечения исчерпаны или его невозможно проводить из-за распространенности опухолевого процесса; • наличие хронической боли или других патологических синдромов, ухудшающих качество жизни больного с распространенным злокачественным новообразованием. Работа бригад патронажной помощи осуществляется по следующим направлениям: наблюдение за наиболее тяжелыми больными, закрепленными за кабинетом противоболевой терапии, и их лечение на дому; наблюдение за больными, выписанными из отделения паллиативной помощи или хосписа, и их лечение на дому; выявление и курация на дому нетранспортабельных и одиноких онкологических больных; выявление онкологических больных, нуждающихся в госпитализации для проведения паллиативных хирургических вмешательств, применения регионарных методов обезболивания и инструментальных методов диагностики и лечения; обучение родственников больных основам оказания медицинской и психологической помощи; оказание психологической помощи и моральной поддержки онкологическим больным и их родственникам; содействие в оказании онкологическим больным социальной и духовной поддержки; забота о повышении качества жизни больных с распространенными формами злокачественных новообразований; ведение медицинской документации (амбулаторной карты или истории болезни, специальной документации по оценке эффективности лечения хронической боли); статистический учет больных с распространенными формами злокачественных новообразований; учет и хранение лекарственных средств в соответствии с приказами; обучение родственников больных основам оказания ухода, медицинской и психологической помощи; составление отчетов о результатах работы и ежегодное их представление в головное онкологическое учреждение региона.
Немаловажная роль принадлежит альтернативному варианту медицинской и социальной помощи, оказываемой на добровольной основе сестрами милосердия, добровольцами, священнослужителями и родственниками больных. Анализ опыта работы ведущих отечественных и зарубежных онкологических клиник показывает, что эффективное решение проблемы организации паллиативной помощи в России на данном этапе практически невозможно без привлечения наряду с государственным финансированием значительных внебюджетных средств. Сегодня в России расходы на лечение онкологических больных составляют 10 % всех затрат на здравоохранение, при этом более 60 % из этих средств приходится на лечение больных в течение последних 6 мес их жизни. Основу материальной и социальной поддержки этого контингента больных могут составлять спонсорские средства коммерческих и общественных структур, фондов и религиозных организаций.
Объективный осмотр При объективном осмотре после оценки состояния сознания, положения больного, телосложения и общего строения тела, конституции, осанки и т.д. следует начать с самого простого - осмотра внешних кожных покровов и слизистой оболочки полости рта. Деформация конечности или другого участка тела может оказаться проявлением опухоли, растущей в мягких тканях. Под видом участков пигментации и разного вида язвочек и эрозий могут скрываться различные новообразования - меланома кожи, рак нижней губы, языка и др. Припухлости в местах расположения поверхностных лимфатических узлов (рис. 6.2) должны натолкнуть врача на мысль об их поражении. Перкуссия и аускультация могут выявить косвенные признаки опухолей внутренних органов, пальпация помогает прощупать 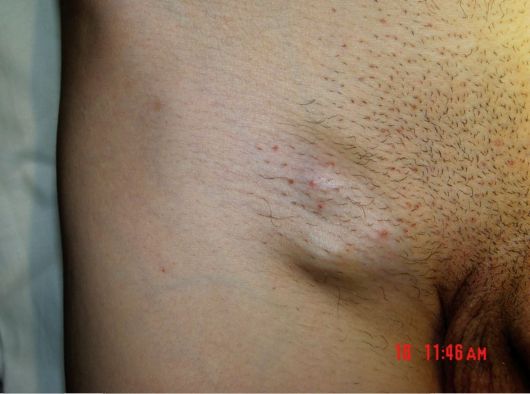 Рис. 6.2.Увеличенные паховые лимфатические узлы Рис. 6.2.Увеличенные паховые лимфатические узлы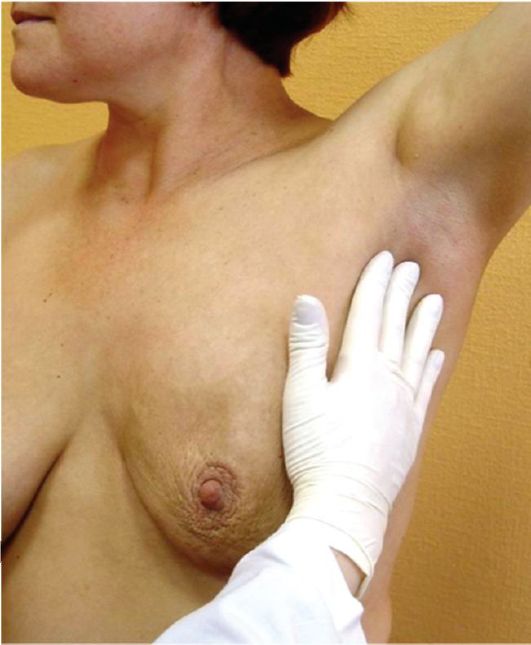 Рис. 6.3.Пальпация подмышечных лимфатических узлов Рис. 6.3.Пальпация подмышечных лимфатических узловновообразования самых разных локализаций. В некоторых случаях, например при раке молочной железы, при поражении поверхностных лимфатических узлов, это самый простой и эффективный метод обследования (рис. 6.3). Пальцевое исследование прямой кишки часто оказывается эффективным в диагностике рака этого органа и простаты. Вагинальное исследование нередко бывает весьма информативным в распознавании новообразований женской половой сферы и других органов малого таза. Рак на ранних стадиях может не проявлять никакой симптоматики. То есть, развивается постепенно, без явных симптомов. Поэтому, по некоторым видам рака, встречающимся наиболее часто, в целях предупреждения развития болезни или выявления на ранней стадии разработаны программы онкологической проверки. В отношении прочих видов рака проводятся научные исследования. Следующие мероприятия проводятся в ходе проверки по каждому виду рака. Те виды, которые не включены в программу стандартной проверки, указаны отдельно. Рак лёгкого Наиболее часто используемым методом для отслеживания наличия рака лёгкого у людей - рентгенограмма лёгких, томография грудной клетки и анализ на наличие раковой клетки в слизистых выделениях. В частности, томография грудной клетки и анализ на наличие раковой клетки в слизистых выделениях являются более чувствительными методами, нежели рентгенограмма лёгких. Здоровым людям рекомендуется проводить стандартную проверку на наличие рака, не говоря уже о тех, у кого имеется риск развития рака лёгкого. К людям с высоким риском развития рака лёгкого относятся те, кто курит, подвергается воздействию асбеста и те, чьи родители страдали раком лёгкого. Кроме того, подобные исследования могут быть проведены в случаях, указанных ниже. Таким образом, можно диагностировать не только рак лёгкого, но также и прочие болезни лёгких. Ситуации следующие:
Рак предстательной железы Рак предстательной железы - это вид рака, который чаще всего встречается у мужчин. Его легко диагностировать. У всех мужчин, старше 50 лет, ежегодно необходимо проверять уровень специфического антигена простаты (PSA). При наличии высоких показателей PSA и при подозрении на рак предстательной железы могут быть проведены дальнейшие исследования. Рак предстательной железы на ранних стадиях не проявляет никакой симптоматики. Проявление симптомов обычно указывает на то, что болезнь прогрессирует. Симптомы болезни можно спутать с проявлениями простатита и доброкачественной гиперплазией предстательной железы. По этой причине, в следующих ситуациях взрослому мужскому населению будет полезным провести анализ PSA в целях диагностирования: 4269
Рак молочной железы Рак молочной железы чаще всего встречается у женщин. Все женщины, достигшие 40 лет, должны один раз в год делать маммографию. Несмотря на то, что некоторые рекомендуют период 2 года, мы предпочитаем производить эту проверку ежегодно. После 50 лет можно установить период в два года. Установлено, что с помощью маммографии выявляется рак молочной железы на ранней стадии; проведение анализа на соотношение рисков и преимуществ спасает жизнь. Это безвредный и лёгкий способ обследования, которое можно проводить по достижении 20 лет. Для диагностирования рака молочной железы используются и другие методы визуализации - ультрасонография молочных желез и МР-томография молочных желез (МР). Помимо ежегодных контрольных мероприятий, в следующих ситуациях необходимо произвести обследование молочных желез с применением технологических средств визуализации.
Рак кожи Обычно можно визуально определить, поскольку поражённая область находится на поверхности кожи. Однако имеются некоторые участки кожи, которые мы не можем самостоятельно увидеть. Раз в год рекомендуется обследование у дерматолога. К этим участкам относится кожа черепа, где патологические изменения могут быть скрыты. Все изменения, связанные с родинками и родимыми пятнами, а также прочими участками кожи, выявляются дерматологами. Рак желудка Стандартной проверки на наличие рака желудка нет. Исследования проводятся при наличии у пациента определённых жалоб. У пациентов с симптомами проводится сеанс гастроскопии, которую также называют верхней эндоскопией. В следующих случаях можно провести гастроскопию.
РАК МОЧЕВОГО ПУЗЫРЯ Стандартной онкологической проверки нет. Если есть причина подозревать наличие болезни, проводится обследование под названием цистоскопия, когда эндоскоп вводят через мочеиспускательный канал. Рак толстой кишки Вам больше 50 лет? В данном случае мы рекомендуем проведение колоноскопии как мужчинам, так и женщинам. Если в результате колоноскопии было установлено, что толстая кишка в порядке, повторное тестирование нужно проводить через 5-10 лет. Помимо колоноскопии, проводится исследование стула на предмет наличия скрытой крови. Если на лицо ситуации, приведённые ниже, стоит проявить предусмотрительность и провести контроль на наличие рака толстой кишки. Необходимо начать контрольные мероприятия как можно раньше и проводить их значительно чаще.
Кроме того, проведение колоноскопии может стать необходимой в ситуациях, которые влекут за собой следующее:
Рак щитовидной железы Стандартной онкологической проверки нет. При наличии подозрений необходимо произвести осмотр рук и шеи, а также провести ультрасонографическое исследование щитовидной железы. Биопсия щитовидной железы применяется при наличии узла, в отношении которого возникает подозрение. Рак матки Стандартной онкологической проверки нет. В 20% случаев рак матки не проявляет симптомов. Производятся цитологические мазки по Папаниколау. Проба-мазок берётся со слизистой шейки матки. Фактически мазок по Папаниколау представляет собой очень важный тест, позволяющий выявить рак перед его развитием. После начала половой жизни этот анализ необходимо проводить раз в год. Он менее эффективен, однако, для выявления рака матки, но эффективен для выявления рака шейки матки. Если есть подозрения на развитие рака матки, то помимо мазка по Папаниколау, можно провести томографию или МРТ брюшной полости. Рак яичников Стандартной онкологической проверки нет. Если есть подозрение на развитие рака, нужно провести анализ крови по белку СА-125. Наличие опухоли в яичниках подтверждается в ходе гинекологического осмотра, ультрасонографии или МРТ. 8034
|
