5 Глава Гипертоническая болезнь (эссенциальная гипертензия) и симптоматические гипертензии
 Скачать 2.67 Mb. Скачать 2.67 Mb.
|
|
5.2.1. Электрокардиографическая диагностика желудочковой и наджелудочковой экстрасистолии Общим признаком желудочковой и наджелудочковой экстрасистолии является преждевременное сокращение (предэкстрасистолический интервал) с последующей после нее паузой (постэкстрасистолической интервал). Наджелудочковая экстрасистолия наблюдается только на синусовом ритме, в то время как желудочковая – на синусовом ритме (90-95%) и при мерцании или трепетании предсердий (5-10%). r Признаки желудочковой экстрасистолии (см. рис. 5.1.). 1. Комплекс QRS преждевременного сокращения (экстрасистолы) і 0,12 сек.; 2. Зубец Р до и после преждевременного сокращения отсутствует; 3. Сумма интервалов до преждевременного сокращения (предэкстрасистолический интервал) и после него (постэкстрасистолической интервал) равна 2R-R синусового ритма, что обозначается как полная компенсаторная пауза. Желудочковая экстрасистолия без компенсаторной паузы называется вставочной или интерполированной; 4. Зубец Т и сегмент S-T расположен дискордантно к наибольшему комплексу QRS преждевременного сокращения. Следует отметить, что сходную электрокардиографическую картину, как при желудочковой экстрасистолии, может иметь желудочковая парасистолия, которая характеризуется следующими критериями: · Отсутствие устойчивого интервала между синусовыми и следующими за ними парасистолическими комплексами; · Правило общего делителя. Это правило означает, что кратчайший интервал между двумя последовательными парасистолами кратна в сравнении с другими более продолжительными межэктопческими интервалами; · Сливные комплексы. Для парасистолии характерно их «наслаивание» на синусовые комплексы. r Признаки наджелудочковой экстрасистолии (см. рис. 5.1.). 1. Комплекс QRS преждевременного сокращения (экстрасистолы) Ј 0,11 сек или он такой же, как предшествующий QRS синусового ритма; 2. Сумма интервалов до преждевременного сокращения (предэкстрасистолический интервал) и после него (постэкстрасистолической интервал) < 2 R-R синусового ритма, что обозначается как неполная компенсаторная пауза; 3. Интервал P-Q укорочен в сравнении с соответствующим интервалом синусового ритма; 4. Волна Р положительная (+) или двухфазная (±) перед QRS преждевременного комплекса – предсердная экстрасистолия, волна Р отрицательная (-) перед QRS преждевременного комплекса – экстрасистолия из верхней трети атриовентрикулярного узла, волна Р отсутствует до и после QRS преждевременного комплекса – экстрасистолия из средней трети атриовентрикулярного узла, волна Р отрицательная после QRS преждевременного комплекса – экстрасистолия из нижней части атриовентрикулярного узла (см. рис. 5.2.); 5. Если волна Р перед предсердной экстрасистолой положительная или двухфазная во всех отведениях – это экстрасистола из правого предсердия, а если волна Р перед экстрасистолой отрицательная в I, aVL, V4 -V6 и положительная в III, aVF, V1-V3 отведениях – это экстрасистола из левого предсердия; 6. Если предсердная экстрасистола появляется близко к предшествующему комплексу QRS синусового ритма, то она застает желудочек в состоянии относительной рефрактерности. При этом желудочковый комплекс экстрасистолы может быть уширен и деформирован. Подобная экстрасистолия получила название абберантной, т.е. предсердная экстрасистолия с нарушением внутрижелудочковой проводимости. В тех случаях, когда после зубца Р предсердной экстрасистолы комплекс QRS отсутствует, такая экстрасистолия называется блокированной. Алгоритм для диагностики экстрасистолии представлен на рис. 5.3. Рис. 5.3. Алгоритм диагностики экстрасистолии Синусовый ритм Я Преждевременное сокращение с последующей паузой Я Экстрасистола Я QRS преждевременного сокращения Я ____________________________________________________ Ї Ї Ј0,11 сек і 0,12 сек Я Ї ___________________________________________ Волна Р Ї Ї Ї Ї отсутствует Волна Р Волна Р (-) Волна Р Волна Р Ї (+) или (±) перед отсутствует после QRS Желудочковая перед QRS QRS до и после (между QRS экстрасистолия* QRS и волной Т) Ї Ї Ї Ї ПЭ НЭ из верхней НЭ из средней НЭ из нижней части АВ узла части АВ узла части АВ узла Примечание: * - желудочковая экстрасистолия может быть на синусовом ритме, а также при мерцании и трепетании предсердий; ПЭ – предсердная экстрасистолия, НЭ – наджелудочковая экстрасистолия, АВ – атриовентрикулярный узел. 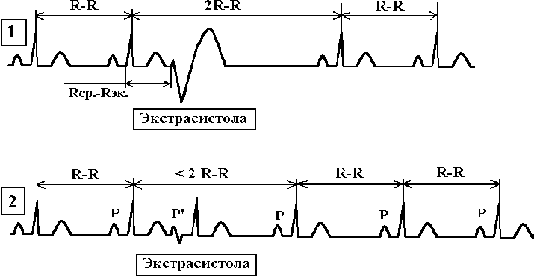  5.2.2. Лечение и профилактика наджелудочковой и желудочковой экстрасистолии в зависимости от механизмов их развития 5.2.2.1. Оценка механизмов развития экстрасистолии В настоящее время наиболее обоснованным считается лечение нарушений сердечного ритма, в частности наджелудочковой и желудочковой экстрасистолии с учетом механизмов их формирования. Классическим механизмом развития этих аритмий является re-entry, хотя известны и другие - ранней и поздней (задержанной) постдеполяризации (Сметнев А.С. и соавт., 1990, Кушаковский М.С., 1993, 1999). В настоящее время выявление механизмов развития аритмий возможно в эксперименте, а в клинической практике только при операциях на открытом сердце с использованием инвазивных методов картирования распространения возбуждения по миокарду (Бокерия Л.А., 1989, Shimisu A. et al., 1991). Проведенные нами экспериментальные исследования с использованием неинвазивного метода оценки проведения возбуждения по миокарду (Шабров А.В. и соавт., 1999, Олесин А.И. и соавт., 2000) показали, что можно выявить критерии, позволяющие определить только экстрасистолию с механизмом задержанной постдеполяризации и re-entry, в то время как характерных признаков для пароксизмальных нарушений сердечного ритма, а также для аритмий, обусловленных механизмом ранней постдеполяризации, обнаружено не было. Выбор экспериментальных аритмий производился с учетом электрофизиологических механизмов, участвующих в их формировании. Нарушения сердечного ритма с механизмом ранней постдеполяризации моделировалась по общепринятой методике (путем аппликации аритмогена на миокард) с помощью аконитина, задержанной постдеполяризации - строфантина, хлорида бария, хлорида кальция, re-entry - перекиси водорода (Хрусталева Г.В., 1978, Сперлаксис Н., 1990, Бердяев С.Ю., 1992). Результаты исследования показали, что критерием развития экстрасистолии с механизмом задержанной постдеполяризации явилось наличие трех волн механического сокращения в области аппликации аритмогена и двух в остальных участках, а re-entry - двух волн в области воздействия аритмогена и других отделах миокарда (Олесин А.И. и соавт., 2000). Развитию аритмий, в том числе и пароксизмальных, обусловленных механизмами задержанной постдеполяризации и re-entry, предшествует появление ретроградного распространения возбуждения по сердечной мышце за счет замедления проведения возбуждения в области аппликации аритмогена. В зоне воздействия аритмогена при аритмиях с механизмом задержанной постдеполяризации после появления электрического возбуждения и, соответственно, развития сокращения миокарда наблюдалось повторное механическое сокращение сердечной мышцы, соответствующее появлению экстрасистолии, причем сокращение в области аппликации аритмогена появлялось раньше, чем в остальных участках миокарда. Затем в зоне его воздействия отмечалось появление третьей волны сокращения, соответствующее возвращению возбуждения миокарда к своему источнику. Развитию экстрасистолии с механизмом re-entry предшествовало прогрессирующее замедление проведения возбуждения в зоне аппликации аритмогена, и при его увеличении, превышающем рефрактерный период окружающего миокарда, возбуждение распространялось на остальные участки сердечной мышцы. Появление этой экстрасистолии начиналось с механического сокращения миокарда с дальнейшим распространением на остальные участки сердечной мышцы и возвращением к своему источнику с последующим появлением второй волны сокращения. При более медленном распространении возбуждения вторая волна сокращения в месте аппликации аритмогена вновь возбуждала окружающий миокард, вышедший из состояния рефрактерности, приводя к рециркуляции распространения возбуждения и, соответственно, к развитию тахикардии. В настоящее время известно, что появлению задержанных постдеполяризаций предшествует гиперполяризация клеточной мембраны в пределах 60-70 mV (Cranefield P.F., 1977), причем для их развития необходимо повышение концентрации ионов кальция в кардиомиоцитах и увеличение частоты ритма. При наличии этих условий наблюдается повышение порогового потенциала с развитием подпороговых колебаний с последующим достижением порога возбуждения и возникновением преждевременного потенциала действия. Для формирования re-entry требуются локальное замедление проведения возбуждения участков миокарда, в которых мембранный потенциал клеток постоянно уменьшается и составляет от -50 до -60 mV. При этих значениях мембранного потенциала более 50% натриевых каналов закрыто, развитие фазы «О» замедлено, амплитуда потенциала действия снижена и характеризуется медленным распространением возбуждения - менее0,1 м/с (Allessie M.A. et al., 1980, 1984). В такой угнетенной области выявляется однонаправленный блок проведения, частотно-зависимый блок проведения возбуждения и явления Венкебаха (Сперлаксис Н., 1990). Аналогичные данные были получены при регистрации электрограмм с поверхности сердца у больных с желудочковыми нарушениями сердечного ритма, причем были выявлен различный характер нарушения распространения возбуждения (замедление проведения возбуждения, наличие задержанных потенциалов) (Josephson M.E. et al., 1985, Breithardt G. et al., 1993). Следует отметить, что на диагностике этого феномена основан метод регистрации поздних потенциалов (Breithardt G. et al., 1993). При сопоставлении клинико-инструментальных показателей у этих больных с экстрасистолией было обнаружено, что у пациентов с экстрасистолией, обусловленной механизмом re-entry, наблюдался практически одинаковый предэктопический интервал, расчитываемый по формуле: R-R’ = R-Rэкстр./ЦR-Rcр., где R-R’ – расчетный предэктопический интервал, R-Rэкстр. – предэктопический интервал (от зубца Р или комплекса QRS синусового ритма до волны Р или QRS экстрасистолы), ЦR-Rcр. – интервал R-R синусового ритма; и его разброс у этих больных составил, в среднем, 6,00±0,41% (до 10%), в то время как у больных с экстрасистолией, вызванной механизмом задержанной постдеполяризации - 36,10±3,15% (і 11%) на 100 экстрасистол (р<0,01). Следует отметить, что при желудочковой экстрасистолии можно проводить расчет предэктопического интервала (R-R’) по обычной электрокардиограмме (по стандартным или ортогональным отведениям), а при наджелудочокой экстрасистолии оценку этого показателя следует проводить при использовании чреспищеводных (интракардиальных внутрипредсердных) отведений или крупномасштабной электрокардиограммы, так как волна Р на обычной электрокардиограмме (в стандартных, усиленных и грудных отведениях) не всегда четко выражена. 5.2.2.2. Лечение наджелудочковой экстрасистолии в зависимости от механизмов ее развития Нами наблюдалось (совместно с Т.В. Разумовой, Е.А. Щегловой) 172 больных ИБС с предсердной экстрасистолией. Всем пациентам, помимо клинико-лабораторного обследования, включающего эхокардиографию, для оценки функции синусового узла, наличия ишемии миокарда проводилось суточное мониторирование электрокардиограммы, чреспищеводная электрокардиостимуляция по общепринятым методикам, включая определение частотного порога индуцирования пароксизмов мерцания и трепетания предсердий (Олесин А.И. и соавт., 2000, Шабров А.В. и соавт., 2000). Все больные по механизмам развития экстрасистолии были разделены на две группы. В I группу вошло 142(82,56%) больных, у которых предсердная экстрасистолия была обусловлена механизмом задержанной постдеполяризации, во II группу было включено 30(17,44%) больных, у которых предсердная экстрасистолия была вызвана механизмом re-entry. Контрольную группу составили 55 больных ИБС без нарушений сердечного ритма. В группу сравнения вошли 52 больных ИБС, осложненной пароксизмами мерцания и трепетания предсердий. Длительность наблюдения обследованных больных составила от 3 до 7 лет. Результаты исследования показали, что достоверного различия по полу, возрасту, сопутствующим заболеваниям, а также по частоте ранее перенесенного инфаркта миокарда, функции синусового узла, параметрами гемодинамики и ишемии миокарда у больных I и II группы как между собой, так и в сравнении с контрольной группой, а также больными с пароксизмами мерцания и трепетания предсердий выявлено не было. У всех больных II группы и у всех пациентов с пароксизмами аритмий, а также у 102(71,83%) и 22(40,0%) больных I и контрольной группы соответственно были индуцированы пароксизмы мерцания и трепетания предсердий (р < 0,01). У больных с предсердной экстрасистолией, обусловленной механизмом re-entry, и с пароксизмами мерцания и трепетания предсердий были достоверно меньше частотный порог индуцирования аритмии и достоверно больше – длительность индуцированных аритмий в сравнении с остальными обследуемыми пациентами, причем, изменение этих показателей в большей степени выраженности наблюдалось у больных с пароксизмальной формой мерцания и трепетания предсердий. Достоверного изменения остальных изучаемых показателей не отмечалось (см. табл. 5.1). При последующем наблюдении за обследуемыми больными оказалось, что у 14(46,67%) больных II группы в течение 3 лет и у 3(10,0%) – 4 лет после обследования наблюдалось развитие пароксизмов мерцания и трепетания предсердий, в то время как у всех пациентов I и контрольной группы развития пароксизмов этих аритмий не отмечалось. В настоящее время известно, что пароксизмы мерцания и трепетания предсердий в подавляющем большинстве случаев наблюдаются на фоне органической патологии сердца, чаще при гипертонической болезни (Levy S. еt al., 1996, 1998). Полученные нами ранее данные показали, что у пациентов с пароксизмами этих аритмий отмечалось ретроградное проведение возбуждения по предсердиям, в большинстве случаев обусловленное органическим поражением миокарда (Шабров А.В. и соавт., 1999, Олесин А.И. и соавт., 2000). Кроме того, тяжесть течения и частоту клинических рецидивов пароксизмов мерцания и трепетания предсердий можно оценить, используя частотный порог индуцирования аритмии с помощью чреспищеводной электрокардиостимуляции, причем, уменьшение величины этого показателя свидетельствует о увеличении частоты клинических рецидивов и усугублении тяжести течения этих аритмий (Сметнев А.С. и соавт., 1990, Шабров А.В. и соавт., 1999, Олесин А.И. и соавт., 2000). По-видимому, выявление наджелудочоковой экстрасистолии, обусловленной механизмом re-entry, свидетельствует об органическом поражении сердечной мышцы предсердий, причем при дальнейшем наблюдении более, чем у половины из этих пациентов за четырехлетний срок наблюдения отмечалось развитие пароксизмов мерцания и трепетания предсердий. Предсердная экстрасистолия с механизмом задержанной постдеполяризации, вероятно, связана с дистрофическими изменениями предсердий или с какими-либо экстракардиальными воздействиями и отрицательного прогностического значения, с клинической точки зрения, не имела, т.е. протекала более благоприятно. Таким образом, при выявлении предсердной экстрасистолии, обусловленной механизмом re-entry, можно прогнозировать развитие пароксизмов мерцания и трепетания предсердий, в то время как экстрасистолия, вызванная механизмом задержанной постдеполяризацией - отрицательного прогностического значения, с клинической точки зрения, не имеет. Таблица 5.1. Частотный порог индуцирования пароксизмов мерцания и трепетания предсердий и длительность индуцированных аритимий у больных I и II группы (M±m). ____________________________________________________________________________________ Показатели Контрольная I группа II группа Больные с ПМП и ПТП группа n=55 n=142 n=30 n=52 ____________________________________________________________________________________ Количество больных с 22(40,0%) 102(71,83%)* 30(100,0%)*о 52(100,0%)*о индуциро- ванными ПМП и ПТП ____________________________________________________________________________________ Частота ПЭ, —— 18±1 22±2 19±1 число экстра- систол в ч. ____________________________________________________________________________________ ЧПИА, имп·с 1264±35 1189±27 635±29*о 465±25*оЁ ____________________________________________________________________________________ Длительность индуцирован- 0,1±0,01 0,2±0,01 2,1±0,08*о 4,6±0,1*оЁ ныхаритмий, мин. ____________________________________________________________________________________ Примечание: * - достоверность различия показателей в сравнении с контрольной группой, о – I группой, Ё - II группой (при р < 0,05), прочерк – показатели не наблюдались; ПЭ – предсердная экстрасистолия, ПМП и ПТП – пароксизмы мерцания и трепетания предсердий, ЧПИА – частотный порог индуцирования аритмии. При редких наджелудочковых экстрасистолах у пациентов некоронарогенной и коронарогенной патологией в большинстве случаев нет необходимости проводить специфическую антиаритмическую терапию. У пациентов с этой экстрасистолией, особенно у пациентов некоронарогенными заболеваниями миокарда необходимо исключить экстракардиальную патологию, являющуюся, возможно, причиной развития или усугубления течения, в частности у больных ИБС, этих нарушений сердечного ритма. К экстракардиальной патологии относятся следующие наиболее часто встречающиеся заболевания и состояния, особенно у лиц молодого возраста: © - Избыточное симпатическое влияние (экстрасистолы появляются или учащаются днем, при избыточных физических и стрессовых перенапряжениях). Для устранения экстрасистолии сипматического (гиперадренергического) генеза вначале целесообразно нормализовать режим труда и отдыха, сон, ограничить, по возможности, отрицательные психоэмоциональные воздействия, а также уменьшить употребление крепкого чая, кофе, острых блюд, пряностей, спиртных напитков, табака и с остророжностью применять средства, стимулирующие симпатическую нервную систему (кофеин, теофиллин, аэрозоли b-адреностимуляторов и т.д.). При отсутствии эффекта от вышеуказанных мероприятий необходимо проконсультироваться у психотерапевта или психоневролога, а при сохранении экстрасистолии – использовать b-адреноблокаторы, по показаниям, без выраженной внутренней сипатической активности, такие, как анаприлин, метопролол и т.д. Дозы b-адреноблокаторов определяют в зависимости от частоты сердечного ритма и массы тела больного. © - Избыточное вагусное влияние (экстрасистолия наблюдается в ночное время, в покое), а также в результате чрезмерных парасимпатических влияний (рефлекторная) из-за заболеваний желудочно-кишечного тракта (диафрагмальная грыжа, кардиоспазм и других заболеваний желудка и двенадцатиперстной кишки, желчного пузыря). Для лечения и профилактики экстрасистолии парасимпатического генеза необходимо устранить источники чрезмерных вагусных влияний на сердце в результате проведения адекватной терапии заболеваний желудка, двенадцатиперстной кишки, желчного пузыря, используя режим, диету и т.д., при сохранении экстрасистолии – беллоид (беллатаминал), а при их неэффективности возможно использование антагонистов кальция (нифедипин, верапамил и т.д.). · - Анемии (снижение уровня оксигемоглобина в крови, изменение его свойств). Выявление причины анемии и ее адекватное лечение, приводит к уменьшению частоты или устранению экстрасистолии. · - Хронические неспецефические заболевания легких. У большинства больных ИБС наблюдаются хронические неспецефические заболевания легких. Поэтому лечение ИБС следует проводить с учетом этих заболеваний, не используя препараты, которые при этих заболеваниях заведомо противопоказаны, а при их обострении – использование адекватной терапии, уменьшая, тем самым, гипоксемию и дистрофические изменения миокарда. · - Патология щитовидной железы (гипер- или гипотиреоз). Для исключения патологии щитовидной железы необходима консультация эндокринолога, а также проведение ультразвукового исследования, определение активности гормонов щитовидной железы и, при необходимости, проведение адекватной терапии. · - Дисгормональные растройства (климакс, прием контрацептивных средств и т.д.), сахарный диабет. · - Интоксикации: злоупотребление алкоголем, отравление угарным газом, промышленными ядами (бензол, дисульфит, тетрахлорэтана и т.д.) и токсическое влияние некоторых лекарственных средств (эметин, акрихин, сантонин, а также одновременной использование дигиталиса и препаратов кальция или эфедрина). · - Дисэлектролитные изменения – в результате диареи, неукротимой рвоты, бесконтрольного использования диуретиков и т.д. Среди кардиальных причин некоронарогенной патологии развития наджелудочковых экстрасистол наиболее часто встречаются такие заболевания, как пролапс митрального клапана, воспалительные заболевания миокарда (миокардиты), миокардитический кардиосклероз и т.д. Для устранения эктсрасистолии при этих заболеваниях необходимо, помимо лечения основного заболевания, включающего препараты калия, использовать средства, улучшающие метаболизм миокарда (витамин Е, рибоксин и т.д.)А при их неэффективности (по показаниям) - b-адреноблокаторы или антагонисты кальция. У больных ИБС наджелудочковая экстрасистолия, обусловленная механизмом задержанной постдеполяризации, по нашим данным, связана с усугублением ишемии миокарда и (или) наличием сопутствующей экстракардиальной патологии. Для ее устранения оказалось достаточным использование адекватной антиангинальной терапии, включающей нитраты пролонгированного действия, антиагреганты, ингибиторы АПФ, препараты калия, в комплексе с лечением сопутствующих заболеваний. Следует отметить, что у больных ИБС с наджелудочковой экстрасистолией, связанной с механизмом re-entry, учитывая достаточно высокий риск развития пароксизмов мерцания и трепетания предсердий, целесообразно использовать вначале адекватную антиангинальную терапию, а при ее неэффективности - препараты III класса, например, соталол, начиная с дозы 40 мг в сутки и т.д. 5.2.2.3. Лечение желудочковой экстрасистолии в зависимости от механизмов ее развития Для определения объема и характера противоаритмической терапии желудочковой экстрасистолии вначале обычно проводят прогностическую оценку по системе градаций (классов), разработанной B. Lown, M. Wolf (1976). Классификация желудочковой экстрасистолии по B. Lown, M. Wolf (1976). 0 класс – желудочковая экстрасистолия до 5 в час. Следует отметить, что при мониторировании электрокардиограммы в течение суток у здоровых лиц может наблюдаться до 25-30 желудочковых экстрасистол, т.е. одна экстрасистола в час. I класс – желудочковая экстрасистолия 5-30 в час. II класс – желудочковая экстрасистолия 30-60 в час. III класс – желудочковая экстрасистолия 60-120 в час. IV класс подразделяется на: IVa класс – желудочковая экстрасистолия > 120 в час. IVб класс – полиморфные (из разных отделов одного желудочка), политопная (экстрасистолия из правого и левого желудочка), парные желудочковые экстрасистолы или пробежки желудочковой тахикардии (больше 3 экстрасистолических комплексов). V класс – желудочковая экстрасистолия R/T (когда желудочковая экстрасистола начинается с нисходящего колена зубца Т синусового комплекса QRS, т.е. экстрасистолия застает предшествующее синусовое сокращение желудочков во время их повышенной уязвимости – в относительный рефрактерный период, что может вызвать развитие желудочковой тахикардии и фибрилляции желудочков). Следует подчеркнуть, что кроме V класса, потенциально опасными или «угрожающими» в отношении развития желудочковой тахикардии и фибрилляции желудочков является желудочковая экстрасистолия III и IV классов (Мазур Н.А., 1988, Сметнев А.С. и соавт., 1990, Кушаковский М.С., 1993). Для оценки частоты и, соответственно, тяжести течения желудочковой экстрасистолии обычно используют суточное мониторирование электрокардиограммы. Между тем, клиническая практика показала, что если при регистрации обычной электрокардиограммы в 12 отведениях (по 4-5 комплексов P-QRST в каждом отведении) выявляется одна желудочковая экстрасистола на 6 синусовых комплексов (1:6), то ее уже можно отнести к III-IV классу по классификации B. Lown, M. Wolf (1976). Следует отметить, что, хотя эта классификация не лишена недостатков, однако нельзя отрицать тот факт, что частые желудочковых экстрасистолы высоких градаций (III-V классов) ассоциируются с развитием фатальных аритмий, т.е. внезапной аритмической смертью, в том числе у больных ИБС, особенно у тех, кто перенес инфаркт миокарда (Сметнев А.С. и соавт., 1990, Кушаковский М.С., 1993, Rayn B., 1996). В реальной клинической практике наиболее приемлема прогностическая классификация желудочковых аритмий, предложенная J.T. Bigger et al (1984), которая предполагает проведение анализа как частоты и характера желудочковой эктопической активности, так и наличие структурных изменений миокарда, т.е. органического поражения сердца, а также клинических проявлений в момент развития экстрасистолии. Все больные, согласно классификации J.T. Bigger et al. (1984), подразделяются на три группы. I группа. К этой группе относятся пациенты с доброкачественными желудочковыми аритмиями и благоприятным прогнозом. Эти пациенты характеризуются наличием одиночной желудочковой экстрасистолии (от 1 до 10 экстрасистол в час), протекающей бессимптомно или малосимптомно у лиц, не имеющих органических заболеваний сердца. II группа. К этой группе относятся пациенты с потенциально злокачественными желудочковыми аритмиями при наличии органических заболеваний сердца, к которым чаще всего относятся различные формы ИБС, среди которых наиболее значим перенесенный инфаркт миокарда. У этих больных частота желудочковой экстрасистолии составляет от 10 до 100 экстрасистол в час, при которой риск внезапной смерти характеризуется как существенный из-за высокой вероятности развития пароксизмов желудочковой тахикардии, трепетания или фибрилляции желудочков. Больным этой группы показана фармакологическая антиаритмическая терапия, направленная на снижение смертности (по принципу первичной профилактики), а при отсутствии эффекта противоаритмической терапии - возможно использование кардиохирургических методов лечения. III группа. К этой группе относятся пациенты со злокачественными желудочковыми нарушениями сердечного ритма и органическими заболеваниями сердца. Желудочковые аритмии у больных этой группы характеризуются, помимо желудочковой экстрасистолии высоких градаций, такими аритмиями, как устойчивые пароксизмы желудочковой тахикардии, эпизоды фибрилляции и трепетания желудочков, купированными благодаря своевременно проведенным реанимационным мероприятиям. Прогноз у пациентов этой группы крайне неблагоприятен, а их лечение направлено не только на профилактику фатальных желудочковых аритмий, но и на продление жизни больного. Им показано обследование в кардиохирургическом стационаре для решения вопроса о выборе метода устранения как желудочковой экстрасистолии, так и остальных опасных для жизни желудочковых аритмий. В настоящее время практически всем больным, которым показано кардиохирургические лечение, проводится интраоперационное картирование проведения возбуждения по миокарду желудочков для определения аритмогенных участков сердечной мышцы. В последние годы достаточно широко проводятся следующие кардиохирургические вмешательства для устранения злокачественных желудочковых аритмий: Ё- удаление аритмогенных участков миокарда, включая постинфарктные участки сердечной мышцы и аневризму левого желудочка у больных, перенесших инфаркт миокарда; Ё - имплантация кардиовертеров-дефибрилляторов, купирующих желудочковые тахикардии, трепетание и фибрилляцию желудочков дефибриллирующим импульсом; Ё - кардиоабляция, проводимая путем разрушения участков сердечной мышцы с помощью электрокоагуляции или радиочастотного воздействия, формирующих петлю re-entry желудочковых аритмий. Нами наблюдалось 312 больных с желудочковой экстрасистолией II – V классов по классификации B. Lown, M. Wolf (1976) (исследования проведены совместно с В.И. Синенко, С.А. Болдуевой, И.А. Леоновой, О.А. Полозкиной). У 85(27,24%) больных основным заболеванием была выявлена гипертоническая болезнь I-II стадии по критериям ВОЗ, у 120(38,46%) – ИБС, причем у 50(41,67%) из них была выявлена стенокардия II-III функционального класса и у 70(58,33%) - инфаркт миокарда в анамнезе. Диагноз ИБС основывался на критериях ВОЗ. У 65(20,83%) больных наблюдалось сочетание гипертонической болезни и ИБС. У 107(34,29%) больных основным заболеванием явилась некоронарогенная патология: у 74(69,16%) из них – миокардиодисторофия, у 11(10,28%) – кардиомиопатия, у 22(20,56%) – постмиокардитический кардиосклероз. Хроническая сердечная недостаточность I-III функционального класса по классификации NYHA диагносцировали у 109(34,94%) больных. У 130(41,67%) больных отмечалась ЖЭ II-III класса, у 135(42,27%) - IV-V класса, у 47(16,06%) - наблюдалась желудочковая экстрасистолия III-V класса с участками желудочковой тахикардии длительностью 1-10 сек. Все больные были разделены на две группы. В I группу вошло 205(65,71%) больных с гипертонической болезнью и ИБС, во II группу было включено 107(34,29%) пациентов с некоронарогенной патологией. Всем обследуемым пациентам, помимо общеклинического обследования, проводилось суточное мониторирование электрокардиограммы с помощью системы Кардиотехника-4000 (АОЗТ «ИНКАРТ» НИИ кардиологии МЗ и МП России, Санкт-Петербург), исследование параметров центральной и внутрисердечной гемодинамики с помощью эхокардиографа SIM-5000 по общепринятой методике (Feigenbaum.Н., 1996). Оценка механизмов развития желудочковой экстрасистолии проводилась по вышеописанной методике (см. гл. 5.2.1.). 70(24,44%) определялись поздние потенциалы желудочков по методике M.B. Simpson (1981). Для выявления поздних потенциалов проводилась запись сигнал-усредненной электрокардиограммы в полосе частот от 0,05 до 700 Гц с усилением в 2-5 раз больше стандартного с использованием универсальных усилителей ЕМТ-12 (фирма «Сименс», Германия). Сигнал от усилителей выводился на 128-разрядный персональный компьютер. Регистрировались биполярные отведения X, Y, Z, а также ортогональные отведения по Франку. Усреднялось до 400 комплексов P-QRST с последующей двунаправленной фильтрацией с помощью фильтра Баттерворта в полосе частот 40-250 Гц. Критериями наличия поздних потенциалов желудочков явилось: увеличение фильтрированного комплекса QRS более 120 мс, длительность низкоамплитудного комплекса в конце комплекса QRS (LAS-40) более 38 мс, среднеквадратичная амплитуда последних 40 мс фильтрированного QRS-комплекса (RMS-40) менее 20 мкВ. Наличие поздних потенциалов желудочков определяли, если имелись, как минимум, два из перечисленных критериев. Всем больным ИБС проводилась антиангинальная терапия нитратами пролонгированного действия, причем, пациентам нестабильной стенокардией - инфузии поляризующей смеси с нитроглицерином, а также антиагреганты и ингибиторы АПФ (капотен, эднит, энап и т.д.). Антиаритмическая терапия назначалась параллельно с антиангинальной терапией, причем, преимущественно больным нестабильной стенокардией, для которых желудочковые нарушения сердечного ритма являются независимыми показателями (маркерами) повышенного риска внезапной смерти (Метелица В.И., 1987, Сметнев А.С. и соавт., 1990, Кушаковский М.С., 1993). Выбор противоаритмических препаратов для лечения желудочковых аритмий у больных ИБС проводился с учетом наибольшего прогностического антиаритмического и наименьшего - аритмогенного эффектов (Метелица В.И., 1987, Сметнев А.С. и соавт., 1990, Абдин Абдалла и соавт., 1991, Андрющенко О.М., Олесин А.И., 1996). Для устранения желудочковой экстрасистолии у больных ИБС вначале применяли препараты II или IV классов, обладающих как антиишемическим, так и противоаритмическим действием: анаприлин в дозе 60-120 мг в сутки, атенолол в дозе 100-150 мг в сутки, дилтиазем в дозе 180-240 мг в сутки, верапамил в дозе 160-240 мг в сутки, а при их неэффективности использовали антиаритмические средства III класса: соталол в дозе 120-240 мг в сутки и в последнюю очередь - кордарон в дозе 600-800 мг в сутки. Только при отсутствии эффекта при использовании препаратов II, III и IV классов, комбинировали кордарон с препаратами I класса (этмозин, этацизин, мекситил и т.д.). Дозы используемых препаратов не превышали высших разовых, известных в литературе (Метелица В.И., 1987). Длительность применения антиаритмических средств составила 4 - 5 дней, а кордарона - 8-10 дней. Для исключения аритмогенного действия антиаритмической терапии всем больным при назначении противоаритмических средств, особенно препаратов Iс класса, вначале их приема и при дальнейшем применении не реже 1 раза в 3-4 дня на протяжении 7-14 дней проводилось суточное мониторирование электрокардиограммы (Scanes A.C., Green M.C., 1996). Критерием положительного эффекта противоаритмический терапии явилось уменьшение числа желудочковых экстрасистол на 75% и более в сравнении с их исходной частотой, а также устранение пробежек желудочковой тахикардии по данным суточного мониторирования электрокардиограммы (Метелица В.И., 1987, Сметнев А.С. и соавт., 1990, Кушаковский М.С., 1993, Scanes A.C., Green M.C., 1996). Длительность наблюдения обследованных больных составила от 1 года до 6 лет. Статистическая обработка полученных результатов проводилась на ЭВМ с использованием критерия «t» Стьюдента, х2 и стандартных пакетов программ Statistica, версия 5.773. Результаты исследования показали, что у больных I и II группы достоверно больше было пациентов с желудочковой экстрасистолией, обусловленной механизмом задержанной постдеполяризации, в то время как достоверного различия распределения пациентов в зависимости от механизма развития экстрасистолии у больных этих групп между собой выявлено не было (см. табл. 5.2.). Таблица 5.2. Распределение больных I и II группы в зависимости от механизма развития желудочковой экстрасистолии.  Примечание: * - достоверное различие показателей в сравнении с больными I группы, о – в сравнении с ЖЭ, обусловленной механизмом задержанной постдеполяризации (при р < 0,05); ЖЭ – желудочковая экстрасистолия. При сопоставлении механизмов развития желудочковой экстрасистолии в зависимости от этиологии ее развития оказалось, что достоверно чаще экстрасистолия, обусловленной механизмом re-entry, наблюдалась у больных с органическим поражением сердечной мышцы (постинфарктный кардиосклероз, кардиомиопатии и постмиокардитический кардиосклероз), причем поздние потенциалы желудочков выявлялись только у больных с постинфарктым кардиосклерозом. При использовании сердечных гликозидов для лечения сердечной недостаточности как у больных ИБС, так и с некоронарогенными заболеваниями миокарда наблюдалась желудочковая экстрасистолия, обусловленная механизмом задержанной постдеполяризации и при их отмене - купировалась. Следует отметить, что устойчивые пароксизмы желудочковой тахикардии также наблюдались только у больных с желудочковой экстрасистолией, обусловленной механизмом re-entry. Эффективность лечения желудочковой экстрасистолии, в зависимости от механизма их развития, больных I и II группы представлена в рисунках 5.4 и 5.5. Рис. 5.4. Лечение желудочковой экстрасистолии, обусловленной механизмом задержанной постдеполяризации. |
