Атлас оперативной гинекологии - Уиллисс (2004). Атлас оперативной гинекологии
 Скачать 22 Mb. Скачать 22 Mb.
|
|
АППАРАТОМ  Существует два метода наложения низкого анастомоза между толстой и прямой кишками: ручным швом и сшивающим аппаратом, создающим анастомоз «конец в конец» (АКК). Существует два метода наложения низкого анастомоза между толстой и прямой кишками: ручным швом и сшивающим аппаратом, создающим анастомоз «конец в конец» (АКК).АКК-аппарат позволяет накладывать очень низкие анастомозы, создание которых с использованием ручного шва очень затруднительно. При наложении анастомоза на расстоянии ниже 7 см ручным швом имеется большая вероятность потери им герметичности. Механический метод, как правило, чистый, сохраняет кровоснабжение и надежен для наложения анастомоза между толстой и прямой кишками. После его выполнения несостоятельность швов возникает в 5% случаев, а нарушение герметичности — в 7%. В гинекологической онкологии в случаях, когда больная: 1) получила курс лучевой терапии, 2) имеет выраженный дивертикулез, 3) не имела соответствующей подготовки кишечника, — целесообразнее защитить очень низкий анастомоз проксимальной колостомой. Цель операции — создание непрерывности толстой и прямой кишок. Физиологические последствия. Низкий анастомоз, выполненный АКК-аппаратом, имеет хорошее кровоснабжение. Его формирование сопровождается незначительной травмой и низкой частотой нарушения герметичности швов. Поэтому мы считаем, что это наилучший анастомоз, особенно для рубцово-измененного и ишемизированного кишечника после лучевой терапии таза. Предупреждение. Должна быть выполнена соответствующая мобилизация нисходящего отдела толстой кишки. Это уменьшит травма-тизацию тканей и снизит частоту нарушения герметичности анастомоза. Для лучшей моби- лизации поперечной ободочной кишки часто пересекают селезеночно-толстокишечную связку. Это уменьшает натяжение швов анастомоза. Если во время мобилизации пришлось пожертвовать нижней брыжеечной артерией, следует убедиться, что кровоснабжение происходит из бассейна средней толстокишечной артерии посредством маргинальной артерии. Особое внимание необходимо уделить наложению кисетного шва. Он должен быть наложен не далее 0,5 см от края кишки. В противном случае в наковальню соберется слишком много тканей, что будет препятствовать сшивающему скобочному механизму АКК-ап-парата. Это приведет к созданию дефектного анастомоза. Размер АКК-аппарата необходимо тщательно подбирать в соответствии с диаметрами толстой и прямой кишок. Чрезмерное форсирование аппарата, к тому же больших размеров, приведет только к расслоению толстой кишки с последующими ишемией и некрозом. После срабатывания АКК-аппарата и перед его удалением может быть эффективно наложение узловых швов Лемберта синтетической рассасывающейся нитью на «севере», «юге» и «западе». Это уменьшит натяжение скобочной линии швов анастомоза и улучшит его герметичность. Последний этап операции включает в себя три обследования: ревизию анастомоза, осмотр «0»-колец аппарата и проведение «пузырькового» теста. Последний из них, так называемый «пузырьковый» тест, наиболее важен. Большинство случаев отсутствия герметичности анастомоза может быть диагностировано во время операции, поэтому хирургу не следует ожидать 5—7-х суток после операции, чтобы узнать, что анастомоз негерметичен. 333 НАЛОЖЕНИЕ НИЗКОГО АНАСТОМОЗА МЕЖДУ ТОЛСТОЙ И ПРЯМОЙ КИШКАМИ СШИВАЮЩИМ АППАРАТОМ (ПРОДОЛЖЕНИЕ)  МЕТОДИКА: МЕТОДИКА:1 На рисунке изображен таз после выполнения передней резекции толстой кишки и гистерэктомии. Виден край влагалища, ушитый рассасывающейся нитью. Культя прямой кишки находится на уровне мышцы, поднимающей задний проход. Нисходящий отдел толстой кишки ушит сшивающим аппаратом. 2 На сагиттальном разрезе изображен женский таз после удаления матки и нижнего ректосигмовидного отдела кишки. Обратите внимание, что свод влагалища ушит узловыми швами рассасывающейся нитью. АКК-ап-парат — в положении перед входом в задний проход. На культю прямой кишки нейлоновой нитью 2/0 наложен кисетный шов. Нисходящая часть толстой кишки видна у входа в таз. М — мочевой пузырь. ЛС — лонное сочленение. 3 Изображена мобилизация нисходящего отдела толстой кишки. Брюшина правого бокового канала рассечена вверх до се-лезеночно-толстокишечной связки. Эта связка пережата и пересечена. Если толстая кишка низводится в таз к прямой кишке без натяжения, то мобилизацию можно считать законченной. Заметьте, что хорошо виден левый мочеточник, который необходимо держать в поле зрения во время всей операции. Верхушка АКК-аппарата проведена через культю прямой кишки. Кисетный шов наложен вокруг центрального стержня, а головка аппарата открыта. Зубчатые зажимы используют для направления толстой кишки к головке. 334  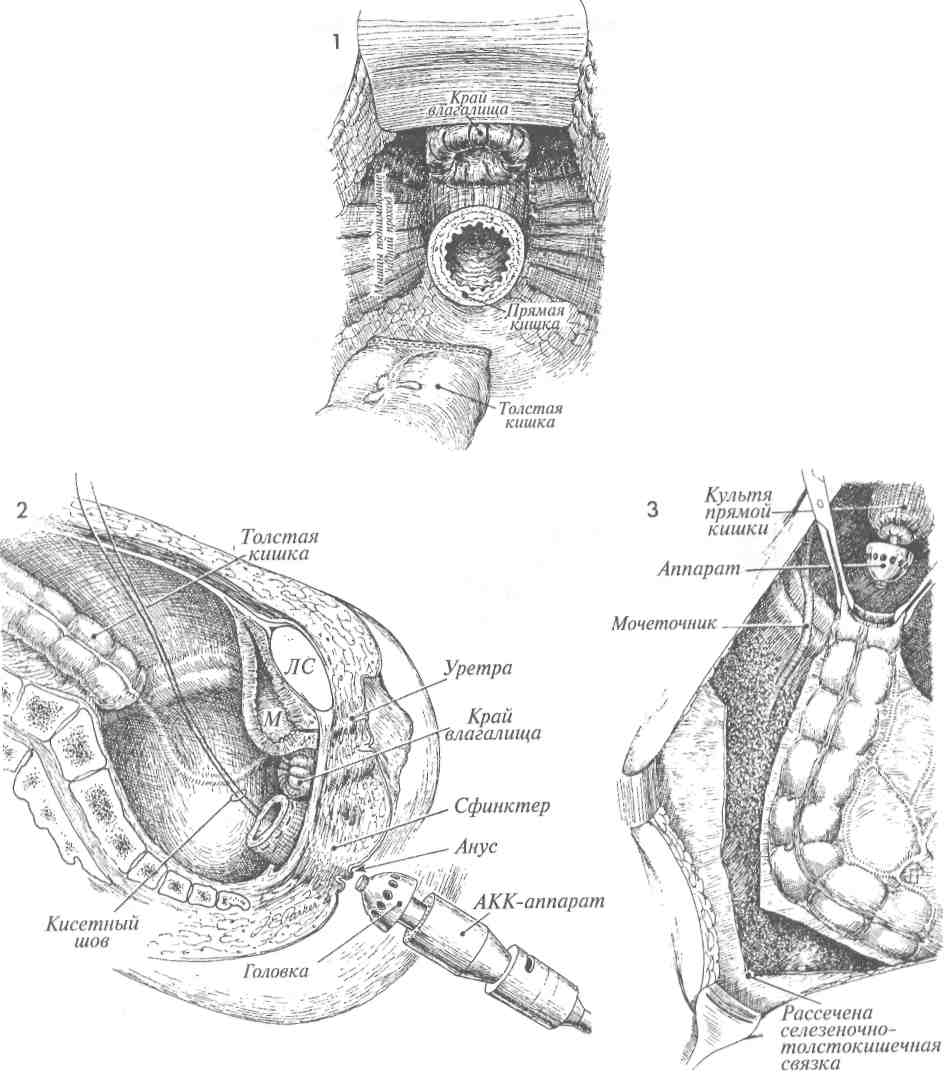 335  НАЛОЖЕНИЕ НИЗКОГО АНАСТОМОЗА МЕЖДУ ТОЛСТОЙ И ПРЯМОЙ КИШКАМИ СШИВАЮЩИМ НАЛОЖЕНИЕ НИЗКОГО АНАСТОМОЗА МЕЖДУ ТОЛСТОЙ И ПРЯМОЙ КИШКАМИ СШИВАЮЩИМАППАРАТОМ (ПРОДОЛЖЕНИЕ)  4 На изображении таза видна культя влагалища, ушитая синтетической рассасывающейся нитью. Кисетный шов наложен на культю прямой кишки и ушит вокруг центрального стержня АКК-аппарата. Головка аппарата продвинута вперед. Выше аппарата располагается мобилизованная толстая кишка. На данном этапе нисходящий отдел толстой кишки содержит два ряда хирургических скобок, которые предупреждают поступление кишечного содержимого в рану. 5 Нейлоновая нить 2/0 на игле Кейта (Keith) проведена с обеих сторон через ушки специального зажима для наложения кисетных швов. Нить выходит через пятку зажима, вновь вводится через ушко его проксимальной части и выходит через ушко его носка. Так накладывают кисетный шов на расстоянии 3 мм от места пересечения кишки, отмеченного пунктирной линией. Теперь толстую кишку пересекают ниже двойного ряда стальных хирургических скобок на уровне пунктирной линии. 6 Просвет нисходящего отдела толстой кишки открыт зажимами. Головку сшивающего аппарата вводят в открытый просвет. Обратите внимание на концы нитей кисетного шва на левой стороне толстой кишки. 7 Кисетный шов затягивают вокруг центрального стержня. Поворачивая крыльча-тую гайку сшивающего аппарата, хирург механически сближает два конца кишок. 8 Когда механическое соединение двух концов кишок завершено, синтетическими рассасывающимися нитями накладывают четыре шва Лембера на «севере», «юге» и «западе» для уменьшения натяжения скобочной линии швов анастомоза и дополнительного его укрепления. 336  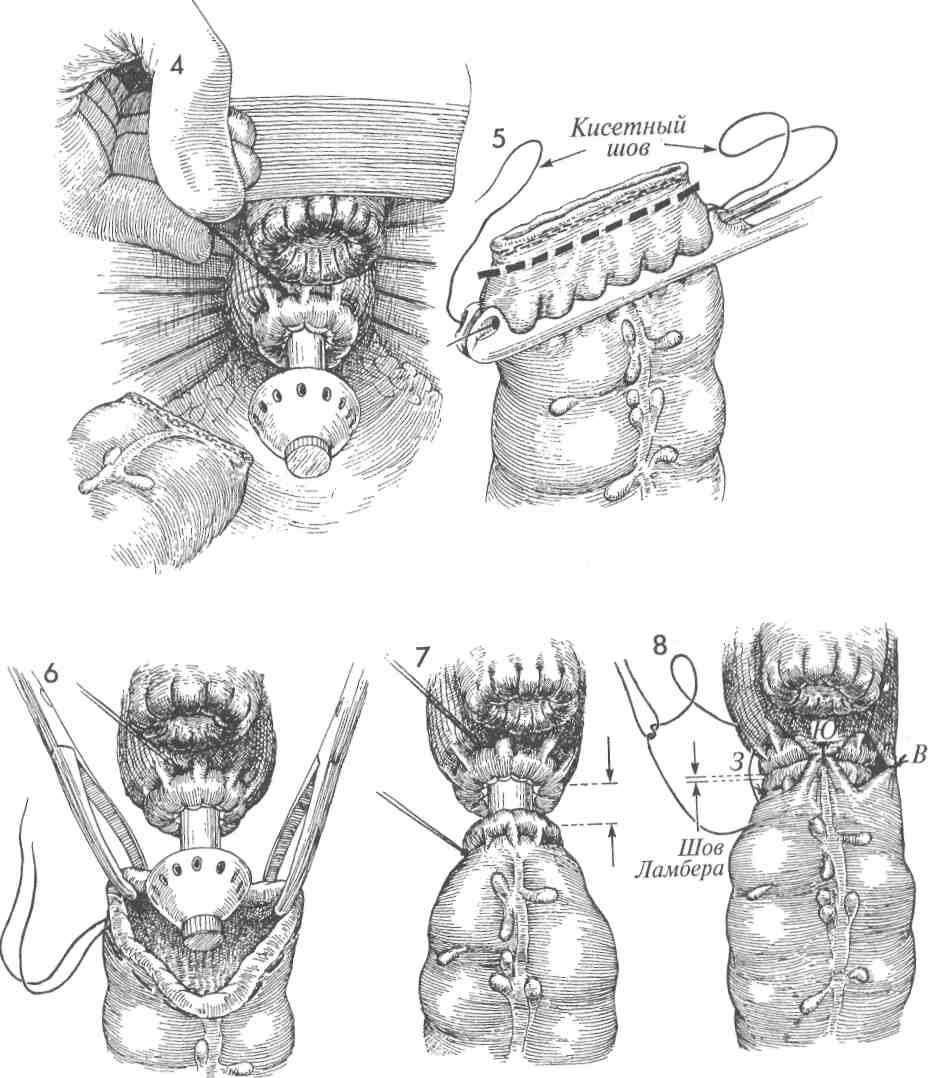 337 НАЛОЖЕНИЕ НИЗКОГО АНАСТОМОЗА МЕЖДУ ТОЛСТОЙ И ПРЯМОЙ КИШКАМИ СШИВАЮЩИМ АППАРАТОМ (ОКОНЧАНИЕ)  9 На сагиттальном разрезе показаны соединенные прямая и толстая кишки. Сшивающий аппарат заряжен двумя рядами скобок, которые пройдут через ввернутые края кишок. После этого циркулярный скальпель внутри аппарата отсечет лишнюю ввернутую часть кишок. Хирург вновь поворачивает крыльчатую гайку аппарата. Вращающими движениями аппарат медленно извлекают из пациентки через вновь созданный анастомоз. 10 Если имеется жизнеспособный саль- ник, его J-образный лоскут низводят в таз для укрытия анастомоза. 11 На сагиттальном разрезе изображен таз после завершения наложения анасто- моза АКК-аппаратом. Полость таза заполнена стерильным солевым раствором (а), и стерильный сигмоидоскоп введен через анус до уровня анастомоза (Ь). Осматривают вход в анастомоз. Если имеется дефект, то он будет замечен. В прямую кишку нагнетают небольшое количество воздуха. Скобочный анастомоз не должен пропускать воздух. При наличии дефекта анастомоза хирург заметит пузырьки воздуха на поверхности солевого раствора. АКК-аппарат демонтируют, и из него удаляют два кольцевидных участка ткани прямой и толстой кишок (с). Они обязательно должны быть целостными и иметь кольцевидную форму. Если кольцо разомкнуто, это свидетельствует о дефекте анастомоза. В таком случае анастомоз следует разобщить и наложить вновь или тщательно ушить дефект. 12 Если до операции производилось об-лучение таза, то в подходящем месте накладывают защитную разгрузочную трансверзостому. 338   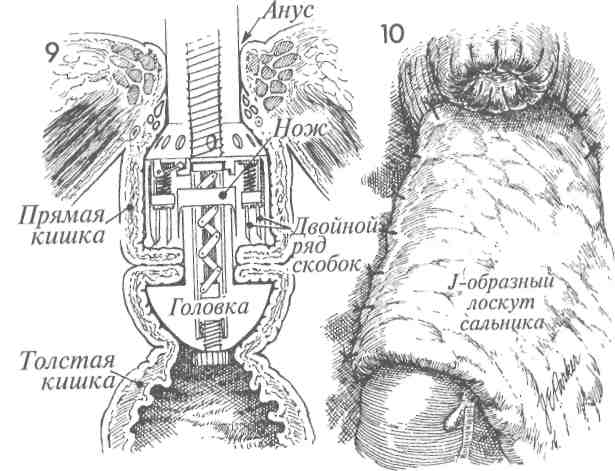 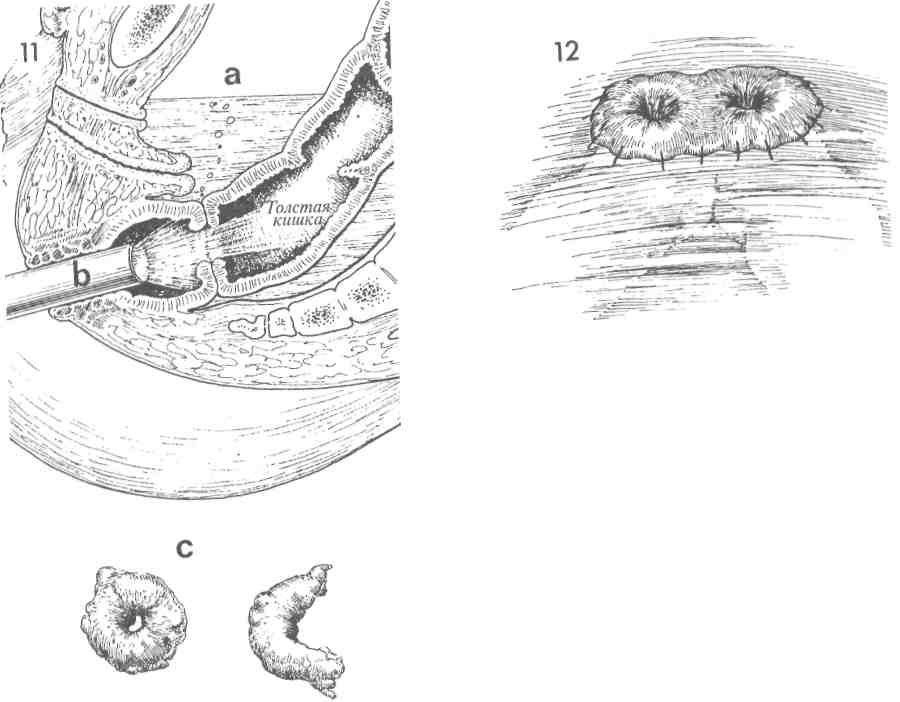 339  ПЕРЕДНЯЯ РЕЗЕКЦИЯ ТОЛСТОЙ КИШКИ С НИЗКИМ АНАСТОМОЗОМ ПО STRASBOURG-BAKER ПЕРЕДНЯЯ РЕЗЕКЦИЯ ТОЛСТОЙ КИШКИ С НИЗКИМ АНАСТОМОЗОМ ПО STRASBOURG-BAKER Метод Strasbourg-Baker подразумевает наложение анастомоза «бок в конец» между сигмовидной кишкой и культей прямой кишки без выключения из кровоснабжения нижней брыжеечной артерии. Он также обычно используется для сохранения передней геморроидальной артерии. Анастомоз по Strasbourg-Baker можно формировать ручным швом или с использованием современного сшивающего аппарата (АКК). Метод Strasbourg-Baker подразумевает наложение анастомоза «бок в конец» между сигмовидной кишкой и культей прямой кишки без выключения из кровоснабжения нижней брыжеечной артерии. Он также обычно используется для сохранения передней геморроидальной артерии. Анастомоз по Strasbourg-Baker можно формировать ручным швом или с использованием современного сшивающего аппарата (АКК).Если кровоснабжение проксимального отдела толстой кишки недостаточное из-за лучевой терапии или наличия воспалительного процесса в кишечнике, при наложении анастомоза между толстой и прямой кишками существует опасность развития ишемии. В данном случае очень важно, чтобы сигмовидная кишка была достаточной длины и наложение анастомоза не вызвало повреждения верхней геморроидальной артерии, отходящей от нижней брыжеечной артерии. Если обе эти артерии повреждены, то недостаток кровоснабжения нисходящей ободочной и сигмовидной кишок компенсируется за счет средней толстокишечной артерии при целостности краевой артерии толстой кишки. А если имеется вероятность повреждения краевой артерии в результате облучения или воспаления, то существует опасность развития ишемии части толстой и сигмовидной кишок. МЕТОДИКА: 1 Изображены анатомия и брыжеечное кровоснабжение нисходящей ободочной и сигмовидной кишок. Резекцию проксимальной части сигмовидной кишки выполняют ниже верхней геморроидальной артерии, если это возможно. К сожалению, уровень резекции может диктоваться распространенностью патологического процесса. 2 Верхняя резекция завершена. АКК-аппа-рат с отделенной головкой введен через открытый конец сигмовидной кишки. Стержень аппарата после острого рассечения выведен через противобрыжеечный край кишки. На него надевают головку. 3 Кисетные швы накладывают вокруг культи прямой кишки, противобрыжеечного края сигмовидной кишки и затягивают в месте выхода стержня. 340 Предупреждение. Чтобы избежать натяжения анастомоза, необходимо мобилизовать нисходящий отдел толстой кишки на достаточном протяжении. Иногда ради этого приходится жертвовать терминальной ветвью верхней геморроидальной артерии. Для обеспечения кровоснабжения терминального отдела толстой кишки и анастомоза следует, насколько это возможно, уделять внимание сохранению сигмовидных ветвей нижней брыжеечной артерии. После наложения анастомоза АКК-аппа-ратом для подтверждения отсутствия дефектов анастомоза хирург должен выполнить три стандартных обследования: 1) ввести через анус стерильный сигмоидоскоп и тщательно визуально обследовать анастомоз; 2) в прямую кишку ввести небольшое количество воздуха, а полость таза заполнить стерильным солевым раствором; появление пузырьков воздуха свидетельствует о дефекте; и 3) провести ревизию двух циркулярных срезов кишок, удаленных из АКК-аппарата. Во время резекции излишков сигмовидной кишки дистальнее накладываемого АКК-ап-паратом анастомоза хирург должен убедиться, что при наложении ТА-55 аппарат не пройдет через верхнюю краевую артерию или одну из ее ветвей. 4 Поворачивают крыльчатую гайку, затем смыкают рукоятки аппарата, завершая формирование анастомоза. Обязательно находят терминальные ветви верхней геморроидальной артерии. Тупым инструментом в брыжейке создают небольшое отверстие. Через него вводят аппарат ТА-55 и охватывают им излишнюю часть сигмовидной кишки. ТА-55-аппарат срабатывает, и избыточный участок кишки удаляется. По возможности следует располагать ТА-55 аппарат дистальнее верхней геморроидальной артерии. Однако для достаточной мобилизации толстой кишки иногда приходится жертвовать терминальными ветвями верхней геморроидальной артерии. Создать анастомоз без натяжения важнее, чем сохранить артериальные ветви.  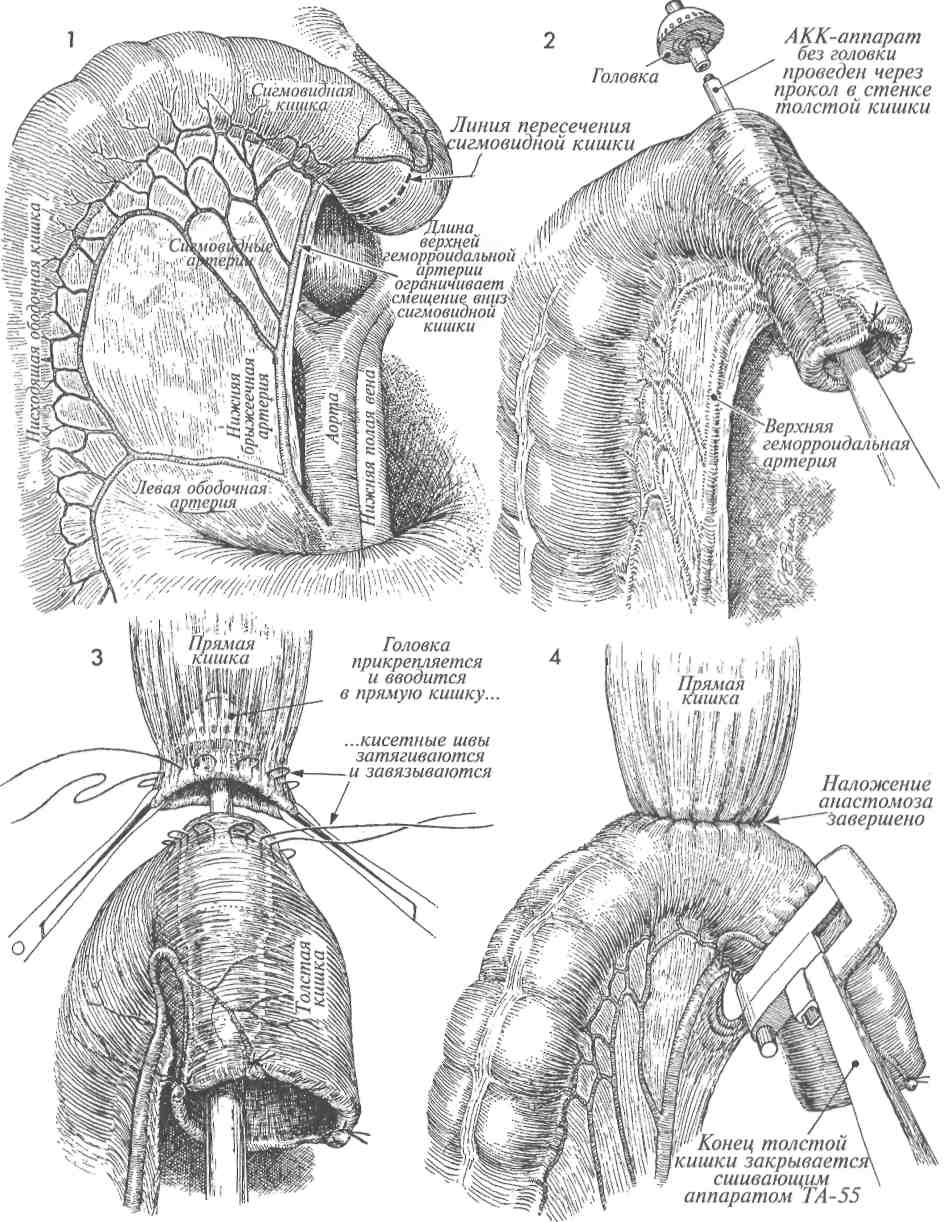 341 8 Тонкая кишка  ОПЕРАЦИИ НА ТОНКОЙ КИШКЕ ОПЕРАЦИИ НА ТОНКОЙ КИШКЕУ больных с распространенным злокачественным поражением гинекологических или тазовых органов, особенно после лучевой терапии, достаточно хорошо доказана эффективность обходного анастомоза тонкой кишки при развитии ее свища, стеноза или обструкции. Недавно была также продемонстрирована эффективность правосторонней гемиколэкто-мии с наложением илеотрансверзоанастомо-за (см. гл. 10). Резекция сегмента кишки с наложением анастомоза часто приводит к многочисленным случайным повреждениям тонкой кишки с вытеканием ее содержимого, что увеличивает опасность послеоперационных гнойно-воспалительных осложнений в тазу и сепсиса. Результатом рассечения тканей при выполнении резекции кишки неизменно являются большие, кровоточащие участки, и новый анастомоз в предварительно облученной зоне может закрыться спайками, некро-тизироваться с образованием рецидивирующего кишечного свища. Операция резекции сегмента кишки и наложения анастомоза утратила свое значение по причине недопустимо высокой послеоперационной летальности и поэтому, по возможности, ее следует избегать. Решение о повторной операции (спустя 4—5 месяцев после создания обходного тонкокишечного анастомоза) с целью отсоединения обходного сегмента и устранения слизистой кишечной стомы на брюшной стенке требует взвешенного, обдуманного хирургического и онкологического подхода. При возникших сомнениях слизистую стому следует оставить на месте. Обструкция и образование свища в терминальном отделе — два наиболее частых патологических процесса тонкой кишки, связанных с заболеваниями органов таза. Они отображены на рис. 1 и 2. На рис. 3 продемонстрировано процентное соотношение повреждений кишки различной локализации, связанных с хирургическим вмешательством и/или заболеванием в области таза. Приблизительно 85% всех кишечных поражений, связанных с заболеваниями органов таза или акушерскими, гинекологическими вмешательствами, встречается в терминальном отделе подвздошной кишки. Вероятно, это происходит потому, что конечный отдел подвздошной кишки обычно остается в полости таза и поэтому легко повреждается при облучении и/или вовлекается в тазовый спаечный процесс. В противоположность этому, прямая или сигмовидная кишки повреждаются приблизительно в 10% случаев, а поперечная ободочная, тощая или другие — менее чем в 2% случаев. Эти данные помогают хирургу во время диагностической лапаротомии найти пораженный 344 сегмент тонкой кишки при наличии множества расширенных кишечных петель. Найдя слепую кишку и изучив около 100 см терминального отдела подвздошной кишки, хирург в 85% случаев может обнаружить патологический процесс. Это выполнить намного проще, чем искать связку Трейтца и исследовать всю тонкую кишку дистальнее этой связки. Рис. 1 и 2 отражают состояния тонкой кишки, вызванные обструкцией и комбинацией обструкции со свищом. Тонкая кишка проксимальнее места обструкции расширяется в 2-3 раза по сравнению с диаметром кишки дистальнее места поражения. Это помогает в распознавании приводящей и отводящей петель кишки. Цель этих операций — выполнение радикальной резекции пораженного участка тонкой кишки или наложение обходного анастомоза мимо него. Физиологические последствия. Терминальный отдел подвздошной кишки отвечает за всасывание жирорастворимых витаминов и витамина В12. После выключения обширного участка подвздошной кишки пациенты страдают от синдрома укороченного кишечника. Он включает в себя диарею, затруднение всасывания жиров с высокой молекулярной массой, нарушение абсорбции жирорастворимых витаминов (A, D, Е, К) и витамина В12. Для регулирования диеты, контроля диареи и социальной адаптации многие из пациентов в послеоперационном периоде нуждаются в наблюдении гастроэнтеролога. Предупреждение. При выполнении резекции или наложении обходного анастомоза тонкой кишки наиболее важным аспектом является сохранение кровоснабжения анастомозируемой кишки. Поэтому травматизацию стенки кишки необходимо свести к минимуму. Все вскрытые участки брыжейки необходимо ушить. Внутренняя грыжа и обструкция весьма опасны и могут быть смертельными осложнениями у пациентов, получивших большие дозы облучения. Преимущество обходного анастомоза тонкой кишки перед резекцией тонкой кишки состоит в том, что не выполняется обширное иссечение тканей в тазовой полости, облученной высокими дозами и фиброзно измененной. Ткани иссекают лишь в том объеме, который необходим для наложения шунта, а выключенную часть пораженной кишки оставляют нетронутой. Несмотря на то, что к резекции и наложению обходного анастомоза прибегают в тазовой хирургии в различных случаях, обе операции проиллюстрированы в этой главе совместно.  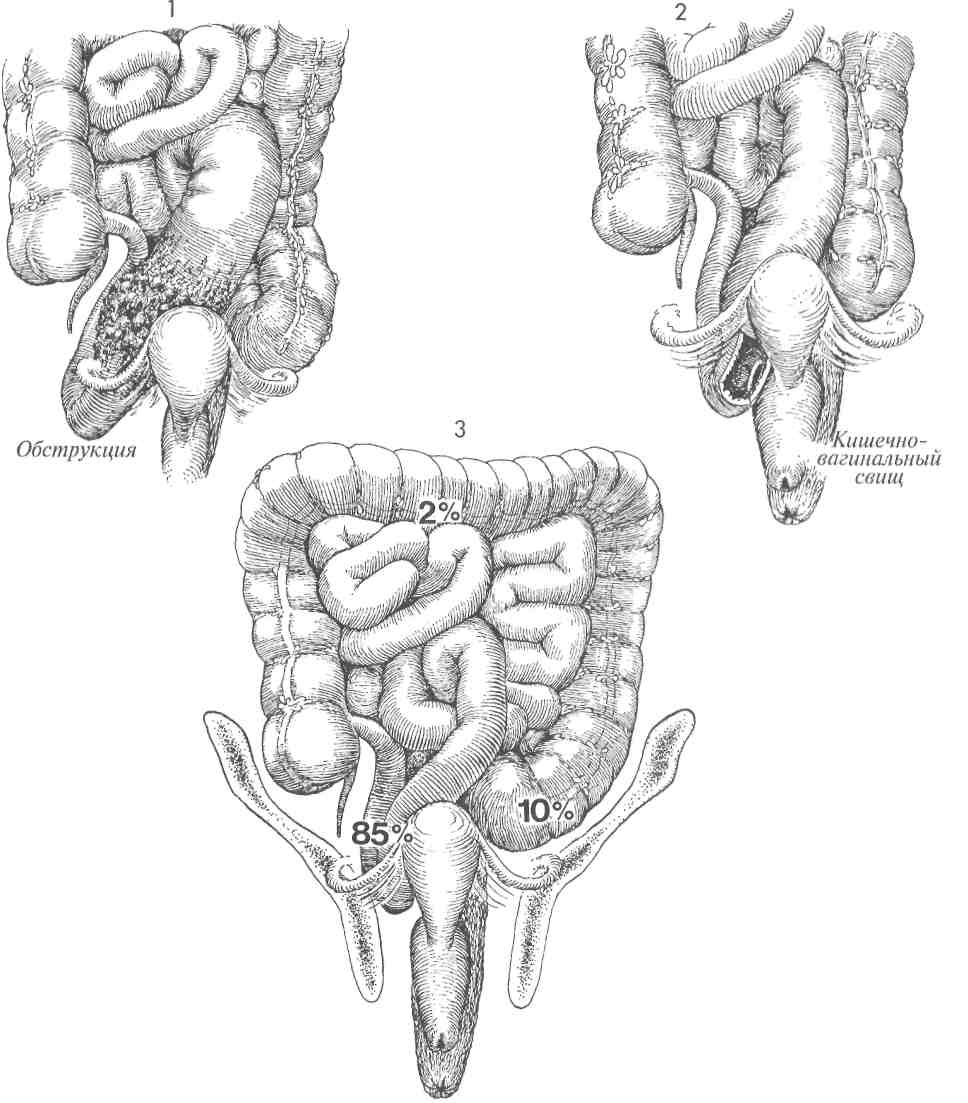 345 |
