Билет 1 Миокардиты. Этиология. Классификация. Диагностические критерии, принципы лечения. Хроническая болезнь почек. Клиника, диагностика, принципы лечения. Ситуационная задача
 Скачать 4.38 Mb. Скачать 4.38 Mb.
|
|
Билет № 25 1. Подагра. Диагностические критерии. Тактика лечения. 2. Железодефицитная анемия. Диагностические критерии. Тактика лечения СИТУАЦИОННАЯ ЗАДАЧА Больной Н., 70 лет, госпитализирован бригадой скорой медицинской помощи в связи затяжным приступом загрудинной боли. Болевой приступ возник около 5 ч утра, боль иррадиировала в область левой лопатки. Пациент самостоятельно принял 6 таблеток нитросорбида, без эффекта. Из анамнеза известно: в течение последних 8 лет страдает стенокардией напряжения, соответствующей II ФК (по классификации CCS). Постоянной антиангинальной терапии не получает. Курит в течение 40 лет по 20 сигарет в день. Отец пациента умер в возрасте 50 лет от инфаркта миокарда, мать пациента умерла в возрасте 72 лет от онкологического заболевания, страдала артериальной гипертонией. При осмотре: состояние средней тяжести, температура тела 36,2ºС, кожные покровы бледные, влажные. Периферические лимфатические узлы не увеличены, отеков нет. Частота дыхания – 22 в мин., в легких дыхание жесткое, проводится во все отделы, единичные сухие жужжащие хрипы. Тоны сердца приглушены, аритмичные. ЧСС – 92 в мин., АД – 140/90 мм рт.ст. Живот мягкий, доступный пальпации во всех отделах, печень, селезенка не увеличены. Перистальтика выслушивается. Дизурических расстройств нет. В анализах крови: гемоглобин – 134 г/л; эритроциты – 4,6 х 1012 в л.; лейкоциты – 8,5 х 109 в л.; п/я – 4%; с/я – 70%; лимфоциты – 19%; эозинофилы – 1%; моноциты – 6%; СОЭ – 10 мм/ч. В биохимическом анализе крови: глюкоза – 5,3 ммоль/л; креатинин – 0,088 ммоль/л; АЛАТ – 180 нмоль/сл; АСАТ – 112 нмоль/сл. Тропонин (+). ЭКГ прилагается. 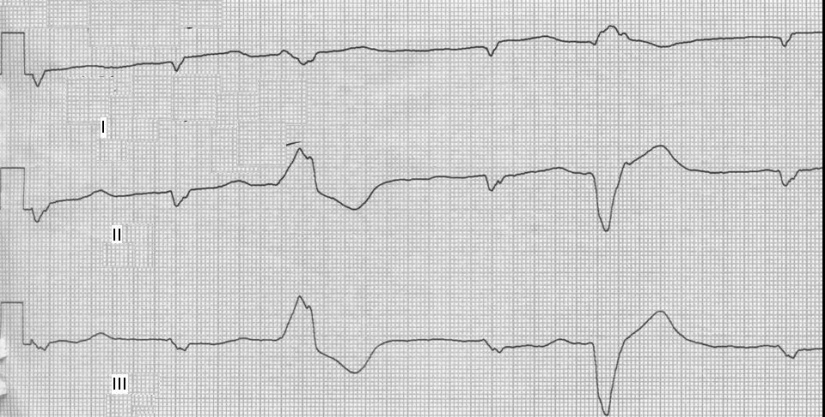 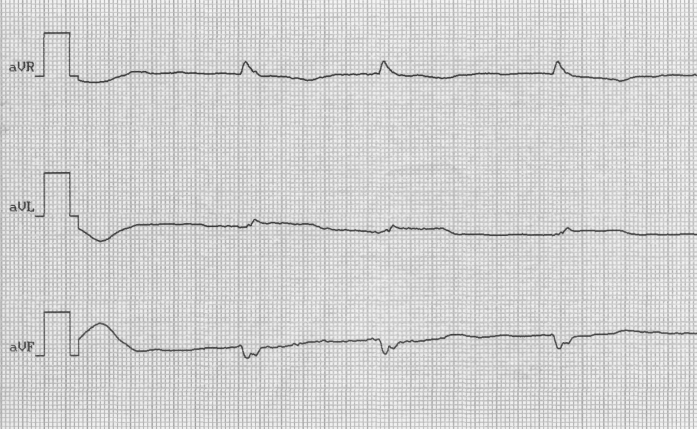 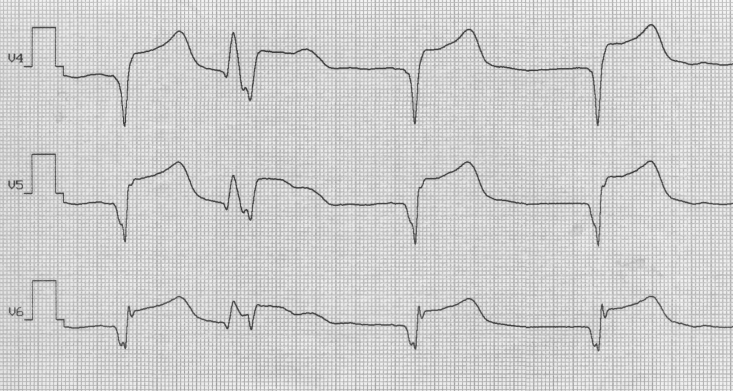 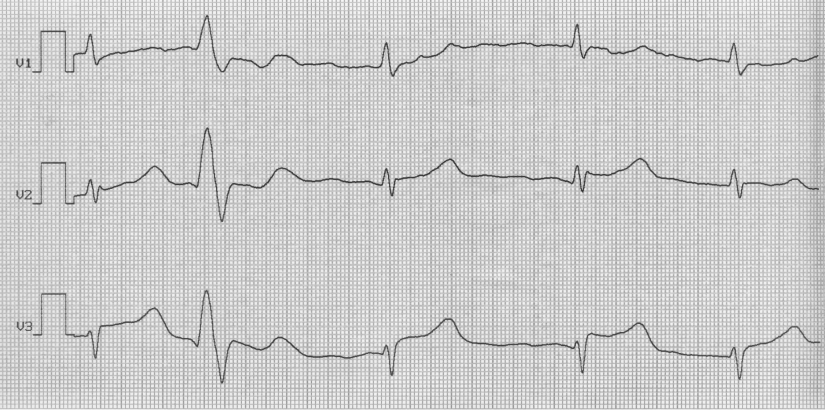 ВОПРОСЫ: 1. Как интерпретировать ЭКГ-проявления заболевания у данного пациента? 2. Сформулируйте диагноз. 3. Назначьте план обследования. 4. Определите тактику лечения данного больного. Ответ 1.Частая политопная желудочковая экстрасистолия. Признаки некроза миокарда передней стенки левого желудочка, признаки политопной желудочковой экстрасистолии – внеочередные широкие и деформированные комплексы QRS без предшествующего зубца P. Признаки некроза миокарда передней стенки левого желудочка: элевация сегмента ST и патологический зубец Q в отведения V2-V6. 2- ИБС. Острый трансмуральный инфаркт миокарда передней стенки левого желудочка, осложненный нарушением сердечного ритма по типу политопной желудочковой экстрасистолии., дигноз поставлен на основании жалоб (приступом загрудинной боли, отсутствие эффекта от нитратов), анамнеза (в течение нескольких лет страдает ИБС; отягощенный наследственный анамнез), данных объективного осмотра (тоны сердца приглушены, неритмичны), лабораторных исследований (тропонин +), ЭКГ (частая политопная желудочковая экстрасистолия, признаки некроза миокарда передней стенки левого желудочка). 3- КФК MB, тропонин в динамике, АЧТВ, ЭхоКГ, требуется оценка динамики маркеров некроза миокарда, показателей коагулограммы при назначении прямых антикоагулянтов, УЗИ сердца – наличие зоны гипо- и акинезии миокарда. 4- Обезболивающие, дезагреганты, антикоагулянты, антиаритмики, анальгетики – для купирования болевого синдрома; дезагреганты и антикоагулянты – для предотвращения тромбообразования, антиаритмики – т.к. имеет место нарушение сердечного ритма в виде частой политопной желудочковой экстрасистолии. Зав.кафедрой госпитальной терапии и эндокринологии, д.м.н., профессор Т.М. Черных Билет № 26 1. Цирроз печени. Диагностические критерии, принципы лечения 2. Остеоартроз. Диагностика. Принципы лечения СИТУАЦИОННАЯ ЗАДАЧА Больной С., 42 лет, слесарь, жалуется на кашель с выделением мокроты желтовато-коричневого цвета, боли в правой половине грудной клетки при дыхании, кашле, на одышку при умеренной физической нагрузке, повышение температуры тела до 39,40С, общую слабость, головную боль, «ломоту» в мышцах, сердцебиение, снижение аппетита. Заболел остро, накануне днём, когда появились вышеуказанные жалобы. Развитие заболевания связывает с переохлаждением. Принимал аспирин, однако сохранялись лихорадка, выраженная слабость и боли в грудной клетке, что послужило причиной госпитализации. Перенесенные заболевания: детские инфекции (корь, ветряная оспа), ОРВИ, хронический гастрит. Больной курит по 1 пачке в день, алкоголь употребляет 2-3 раза в месяц. Семейный анамнез: у матери – ИБС, у отца – хронический гастрит, хронический панкреатит, брат и сестра – здоровы. Аллергологический анамнез не отягощён. При осмотре: состояние средней тяжести. Температура тела 38,90С. Кожные покровы бледные, чистые, влажные, цианоз губ. Грудная клетка конической формы. Правая половина грудной клетки отстаёт при дыхании, больной её щадит. ЧДД – 32 в минуту. При пальпации грудная клетка эластичная, правая половина грудной клетки болезненна, в нижних её отделах – умеренное усиление голосового дрожания. При сравнительной перкуссии: слева – звук ясный, лёгочный, справа – ниже угла лопатки, по средней и задней подмышечным линиям выявлено притупление перкуторного звука – бронхиальное дыхание, звонкие мелкопузырчатые хрипы, над остальными участками лёгких – дыхание везикулярное. Бронхофония усилена справа в зоне укорочения перкуторного звука. Область сердца и крупных сосудов не изменена. Границы относительной тупости сердца в пределах возрастной нормы. При аускультации сердца: акцент II тона во втором межреберье слева от грудины, ритм сердечных сокращений правильный. Пульс ритмичный. ЧСС – до 98 уд/мин, удовлетворительного наполнения и напряжения. АД 115/70 мм рт. ст. Живот обычной формы, при поверхностной пальпации мягкий, безболезненный. Край печени пальпируется у края рёберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову: 10х9х8 см. Селезёнка не увеличена. Анализ крови: гемоглобин – 155 г/л, лейкоциты – 20,0х109/л: палочкоядерные – 10%, сегментоядерные – 68%, эозинофилы – 1%, лимфоциты – 12%, моноциты – 9%. СОЭ – 37 мм/ч. Микроскопия мазка мокроты, окрашенного по Граму,- слизисто-гнойная, вязкая, лейкоциты 30-45 в поле зрения, эритроциты 10-15 в поле зрения, выявляется большое количество грамположительных кокков в виде виноградных гроздей. Рентгенография органов грудной полости: справа, в области проекции нижней доли, участки затемнения разного размера, умеренной интенсивности. Правый корень расширен, синусы свободны. Слева – без патологии. Сердечно-сосудистая тень без патологии. Вопросы: Перечислите основные клинические синдромы, характерные для данного заболевания. Какие пневмонии выделяют при классификации пневмоний по клинико-патогенетическому принципу с учётом эпидемической ситуации? Дайте заключение по данным физикального осмотра и лабораторно-инструментального обследования. Сформулируйте развёрнутый клинический диагноз. Ваша схема лечения данного больного. Эталоны ответов Интоксикационный синдром, синдром общих воспалительных изменений, синдром поражения дыхательных путей, синдром воспалительной инфильтрации лёгочной ткани, синдром раздражения плевры. Основные клинические синдромы. Интоксикационный синдром проявляется общей слабостью, разбитостью, головными и мышечными болями, одышкой, сердцебиением, снижением аппетита. Синдром общих воспалительных изменений – чувство жара, озноб, повышение температуры тела, изменение острофазовых показателей крови: лейкоцитоз, нейтрофильный лейкоцитоз со сдвигом влево, увеличение СОЭ. Синдром поражения дыхательных путей – появление кашля и мокроты, изменение частоты и характера дыхания, появление влажных хрипов. Синдром воспалительной инфильтрации лёгочной ткани – физикальный синдром уплотнения лёгочной ткани (бронхиальное дыхание, укорочение лёгочного звука при перкуссии, усиление голосового дрожания и бронхофонии, характерные рентгенологические изменения). Синдром раздражения плевры – болевой синдром, связанный с дыханием и кашлем. Другие ответы не дают полной характеристики данного случая. 2- Нозокомиальные, внебольничные, аспирационные, у лиц с иммунодефицитом. Современная классификация пневмоний по клинико-патогенетическому типу с учётом эпидемической ситуации выделяет 4 вида пневмоний: внебольничные, нозокомиальные, аспирационные, у лиц с иммунодефицитом. Внебольничные пневмонии – пневмонии, которые развились дома, на улице, в театре и т.д. Нозокомиальные (внутрибольничные) – пневмонии, которые развились через 48-76 часов после поступления в стационар. Аспирационные – связанные с аспирацией желудочно-кишечного и рото-глоточного содержимого. Пневмонии у лиц с иммунодефицитом – СПИД, первично – или вторично- приобретенным иммунодефицитом. Другие ответы не соответствуют данной классификации. В настоящее время не выделяют пневмонии посттравматические, химические, лучевые, радиационные. В основе деления на первичные и вторичные отсутствует учёт эпидемической ситуации: первичные возникают у лиц, не имеющих бронхо-лёгочной патологии, вторичные – на фоне патологии лёгких. Деление пневмоний на бактериальные, вирусные, паразитарные – деление по этиологическому признаку. 3- Бронхиальное дыхание, укорочение лёгочного звука при перкуссии, усиление голосового дрожания и бронхофонии, характерные рентгенологические изменения указывают на воспалительную инфильтрацию лёгочной ткани. Изменены показатели крови: лейкоцитоз, нейтрофильный сдвиг влево, увеличение СОЭ. Бронхиальное дыхание, укорочение лёгочного звука при перкуссии, усиление голосового дрожания и бронхофонии, характерные рентгенологические изменения, изменённые показатели крови (лейкоцитоз, нейтрофильный сдвиг, увеличение СОЭ) указывают на воспалительную инфильтрацию лёгочной ткани. Другие ответы не соответствуют условию задачи. Для диссеминированного процесса в лёгких характерно двустороннее очаговое поражение, в данном случае – с одной стороны. Наличие жидкости в полости плевры характеризуется тупым, бедренным звуком при перкуссии на стороне поражения, отсутствие или резкое ослабление дыхание там же, рентгенологически – затемнение в нижних отделах с чёткой верхней границей, линией Соколовского-Демуазо. Для специфического туберкулёзного процесса наиболее часто характерно поражение верхних долей лёгких, в данном случае – поражение нижней доли. 4- Внебольничноприобретенная стафилококковая полисегментарная пневмония в нижней доле правого лёгкого, тяжёлого течения. Осложнение: ОДН. В данном случае пневмония имеет тяжёлое течение, так как повышение температуры тела более 390С, ЧДД более 30/минуту, лейкоцитоз – 20,0 х 109/л, имеется долевое поражение лёгкого. Пневмония по этиологии является стафилококковой, так как в мокроте выявляется большое количество грамположительных кокков в виде виноградных гроздей. 5- Госпитализация. Антибактериальная терапия, дезинтоксикационная терапия, лечение дыхательной недостаточности, улучшение бронхиального дренажа, коррекция микроциркуляторных нарушений. Учитывая тяжёлое течение пневмонии, больного необходимо госпитализировать в пульмонологическое отделение, в ПИТ, с проведением терапии в полном объёме – антибактериальной и патогенетической. Зав.кафедрой госпитальной терапии и эндокринологии, д.м.н., профессор Т.М. Черных Билет № 27 1. Хронические бронхиты. Этиология. Диагностика. Тактика лечения. 2. Вирусные гепатиты, классификация, диагностические критерии, принципы лечения. СИТУАЦИОННАЯ ЗАДАЧА Больной К., 33 лет, доставлен в стационар бригадой «скорой помощи». Больной жалуется на боль при дыхании в правой половине грудной клетки, кашель с небольшим количеством «ржавой» мокроты, выраженную слабость, озноб, повышение температуры тела до 39,50С.Заболел остро 2 дня назад, когда после эмоционального стресса и переохлаждения почувствовал озноб, температура тела повысилась до 39,50С. Принимал парацетамол. На следующий день присоединились боли в грудной клетке при дыхании и кашле, а также «ржавая» мокрота. Вызвал бригаду «скорой помощи», которой был госпитализирован в клинику.Перенесенные заболевания: ангина, ОРВИ. Больной работает менеджером, профессиональных вредностей не имеет. Вредные привычки отрицает. Семейный анамнез: мать здорова, отец здоров. Аллергологический анамнез не отягощён.При осмотре: состояние средней тяжести, температура тела 39,00С. Кожные покровы бледные, чистые, влажные, цианоз губ, на верхней губе – herpes labialis. Форма грудной клетки нормостеническая, правая половина грудной клетки отстаёт при дыхании, больной щадит её. ЧДД в покое - 30 в минуту. Грудная клетка при пальпации эластичная, боли в правой половине груди при сдавлении грудной клетки ослабевают, голосовое дрожание справа в нижних отделах грудной клетки усилено, слева – нормальное. При сравнительной перкуссии: справа ниже угла лопатки притупление перкуторного звука, в остальных участках лёгкого звук ясный лёгочный. При аускультации лёгких: слева дыхание везикулярное, справа над участком перкуторной тупости – ослаблено, крепитация на вдохе, бронхофония усилена.Область сердца и крупных сосудов не изменена. Границы относительной сердечной тупости сердца в пределах нормальных значений. При аускультации акцент II тона во втором межреберье слева от грудины, ритм сердечных сокращений правильный. ЧCC – 92 уд/мин. АД 100/60 мм рт.ст.Живот обычной формы. Верхняя половина живота активно участвует в акте дыхания. При поверхностной пальпации живот мягкий, безболезненный. Нижний край печени пальпируется у края рёберной дуги, гладкий, мягкий, безболезненный. Размеры печени по Курлову: 10х9х8 см. Селезёнка не увеличена. В анализах крови: гемоглобин – 140 г/л, лейкоциты – 14,8х109/л: палочкоядерные – 8%, сегментоядерные – 68%, эозинофилы – 2%, лимфоциты – 20%, моноциты – 2%. СОЭ – 38 мм/час. В анализе мокроты – эритроциты, фибрин. Рентгенография органов грудной полости: интенсивная инфильтративная тень в проекции нижней доли правого лёгкого, корень и лёгочный рисунок не дифференцируются. Значительно утолщена плевра в области переднедиафрагмального синуса. Вопросы: 1 . Сформулируйте диагноз. 2. Предполагаемый возбудитель заболевания. 3. Каковы диагностические стандарты обследования пациентов с данной патологией? 4. Составьте схему эмпирической антибактериальной терапии. 5. Назначьте патогенетическую терапию. Эталоны ответов 1.Внебольничная полисегментарная пневмония нижней доли правого легкого, тяжелого течения. ОДН. У данной больной пневмония имеет тяжёлое течение, так как температура тела более 390С, ЧДД – 30/минуту, имеется долевое поражение лёгкого. 2- Микоплазма, пневмококк, хламидии. По последним данным, возбудителями внебольничноприобретенной пневмонии наиболее часто являются пневмококки и внутриклеточные возбудители (хламидии, микоплазмы, легионеллы). 3- Общий анализ крови и мочи. Биохимический анализ крови: глюкоза, креатинин, мочевина, остаточный азот, АЛАТ, АСАТ, общий белок, электролиты. Рентгенография грудной клетки в прямой и боковой проекции (легкое со стороны поражения). Микроскопия мазка; посев мокроты, исследование гемокультуры. Исследование газов артериальной крови (Р О2, Р СО2). Диагноз пневмонии – клинико-рентгенологический диагноз, поэтому обязательно в обследование включаются рентгенография грудной клетки в 2-х проекциях (прямой и боковой), клинические и биохимические анализы крови, исследование мокроты и газов крови. 4- Цефалоспорины III генерации в/в (цефуроксим (Зинацеф) + макролиды в/в (азитромицин) или респираторные фторхинолоны в/в (левофлоксацин (Таваник), моксифлоксацин (Авелокс). Эмпирическая антибактериальная терапия тяжёлой внебольничной пневмонии должна включать цефалоспорин III поколения + макролид в/в или назначение респираторных фторхинолонов в/в. 5- Иммунозаместительная терапия: свежезамороженная плазма, иммуноглобулин; коррекция микроциркуляторных нарушений: гепарин (5000 ЕД/мл), реополиглюкин (400 мл); коррекция диспротеинемии: альбумин, дезинтоксикационная терапия: солевые растворы, глюкоза (фл. 5% 400 мл), гемодез (400 мл); антиоксидантная терапия: аскорбиновая кислота (таб. 0,05; 0,1). Патогенетическая терапия тяжёлой пневмонии должна включать: дезинтоксикационную, антиоксидантную, иммунокоррегирующую, коррекцию диспротеинемии и микроциркуляторных нарушений. Зав.кафедрой госпитальной терапии и эндокринологии, д.м.н., профессор Т.М. Черных Билет № 28 1. Болезнь Крона. Диагностика, принципы лечения 2. Пневмонии. Этиология. Классификация. Диагностические критерии. Принципы лечения. СИТУАЦИОННАЯ ЗАДАЧА Больная П., 30 лет, экономист, поступила в стационар с жалобами на кашель с небольшим количеством мокроты желтоватого цвета, слабость, одышку при физической нагрузке, неприятные ощущения в правой половине грудной клетки при кашле, повышение температуры тела до 380С. Заболела остро 3 дня назад, когда после переохлаждения появились указанные жалобы. Принимала аспирин, анальгин, травяные отвары. Состояние не улучшилось, обратилась к участковому терапевту – была рекомендована госпитализация. Перенесенные заболевания: ангина, ОРВИ. Профессиональных вредностей не имеет. Вредные привычки отрицает. Семейный анамнез: мать здорова, отец здоров. Аллергологический анамнез не отягощён. При осмотре: состояние средней тяжести, температура тела 38,00С. Кожные покровы бледные, чистые, влажные. Форма грудной клетки нормостеническая. ЧДД в покое 21 в минуту. Грудная клетка при пальпации эластичная, безболезненная, голосовое дрожание справа в нижних отделах грудной клетки усилено, слева – нормальное. При сравнительной перкуссии: справа ниже угла лопатки притупление, в остальных участках лёгкого звук ясный лёгочный. При аускультации лёгких: слева дыхание везикулярное, справа над участком притупления перкуторного звука – бронхиальное, звонкие мелкопузырчатые хрипы. Область сердца и крупных сосудов не изменена. Границы относительной тупости сердца: правая на 1,5 см вправо от правого края грудины, верхняя на уровне нижнего края III ребра, левая на 1 см кнутри от левой среднеключичной линии в пятом межреберье. При аускультации сердца: тоны ясные, акцент II тона во втором межреберье слева от грудины, ритм сердечных сокращений правильный, ЧСС – 85 уд/мин, АД 120/70 мм рт. ст. Живот обычной формы. При поверхностной пальпации живот мягкий, безболезненный. Размеры печени по Курлову: 10х9х8 см. Селезёнка не увеличена. В анализах крови: гемоглобин – 140 г/л, лейкоциты – 14,8х109/л; палочкоядерные – 6%, сегментоядерные – 68%, эозинофилы – 2%, лимфоциты – 20%, моноциты – 2%. СОЭ – 20 мм/час. Анализ мокроты: мокрота слизисто-гнойная, вязкая, лейкоциты – 20-35 в поле зрения, альвеолярные макрофаги – единичные в поле зрения, выявляются цепочки грамположительных кокков. Рентгенография органов грудной полости: в проекции нижней доли правого лёгкого – негомогенные очагово-пятнистые тени. Сердечно-сосудистая тень – без патологии. Вопросы: 1.Перечислите основные клинические синдромы, характерные для данного заболевания. 2.Сформулируйте развёрнутый клинический диагноз. 3.Проведите анализ данных физического и лабораторно-инструментального обследования больного. 4.Предложите тактику терапии. 5.Составьте схему эмпирической антибактериальной терапии. |
