Билет 5 Проблемы Настоящие Приоритетная
 Скачать 7.85 Mb. Скачать 7.85 Mb.
|
Оценка: уменьшение отёков и одышки, улучшение самочувствия пациента2. РЕАБИЛИТАЦИОННЫЕ МЕРОПРИЯТИЯ После перенесенного инфаркт миокарда пациенту требуется полноценная реабилитация, направленная на профилактику возможных осложнений. Именно с этой целью специалисты рекомендуют: придерживаться строгой диеты; своевременно принимать лекарственные препараты (назначенные врачом) дозировать физические нагрузки выполнять лечебную гимнастику, дыхательную гимнастику избегать стрессовых ситуаций; принимать сердечную патологию как свершившийся факт. Под кардиологической реабилитацией при ишемической болезни сердца (ИБС) понимают комплекс мероприятий, помогающих пациентам адаптироваться после критического состояния (инфаркта миокарда) или иного сердечного заболевания. Особенно важно восстановление в послеоперационный период, когда физическая активность пациентов ограничена и остается опасность повторных приступов и расстройств сердечной деятельности. Не менее значимым направлением в реабилитации кардиологических больных считается психологическая адаптация. Пациенту разъясняют, что инфаркт миокарда и возможные осложнения, в частности постинфарктный кардиосклероз, это далеко не приговор. Все острые сердечные состояния и их последствия успешно лечатся благодаря инновационным разработкам в области кардиологии и кардиохирургии. Важно! Именно позитивный настрой пациента способствует быстрому восстановлению и приспособлению к новым условиям жизни. Это не значит, что больной с постинфарктным кардиосклерозом и прочими осложнениями должен во всем себе отказывать. Благодаря четкому исполнению всех врачебных рекомендаций значительно улучшается качество жизни, и возрастает выживаемость пациентов после инфаркта сердечной мышцы.  3. Проба мочи по Зимницкому Цель исследования: определение концентрационной и выделительной функций почек Нормальные значения: 36 Количество мочи – 1200-1500 мл. Относительная плотность (удельный вес) - 1008 – 1024. Ночной диурез - 1/3 от суммарного количества мочи, выделенной днём. Общее количество мочи составляет 65-75% от выпитой за сутки жидкости Подготовка пациента к исследованию: 1. Проведение инструктажа. 2. Выдача лабораторной посуды. 3. Выдача направления. Оснащение: 8 основных и 1 – 2 дополнительных чистых стеклянных банок с широким горлом, емкостью 250 – 500 мл с этикетками. На этикетках указывают: 1) номер порции; 2) время сбора мочи: 6-9, 9-12, 12-15, 15-18, 18-21, 21-24,24-3, 3-6; 3) ФИО пациента, его возраст; 4) дату исследования. Взятие биологического материала: (Инструкция для пациента) Накануне и во время сбора мочи для исследования по Зимницкому необходимо соблюдать обычный режим питания, исключить прием мочегонных препаратов, инфузионную терапию. Учитывайте всю жидкость, принятую за сутки (не только что Вы пьёте, но и супы, жидкие каши, сочные фрукты). Моча собирается в течение суток (с 6.00 до 6.00). В день начала исследования, в 6 часов утра Вам необходимо помочиться в унитаз. Затем вся моча собирается в отдельные банки за каждые три часа: первая порция - с 6 до 9 часов, вторая - с 9 до 12 часов и так далее (с 12 до 15 часов, с 15 до 18 часов, с 18 до 21 часа, с 21 до 24 часов, с 0 до 3 часов ночи, с 3 до 6 часов утра). Моча собирается в любой промежуток времени текущих трех часов, последняя порция мочи в эту банку собирается не позже времени, указанного на этикетке. Дополнительные банки используются, если емкости основной банки недостаточно для конкретной порции. В этом случае необходимо подписать дополнительную банку соответствующим временным промежутком. В ночное время моча так же собирается. Для получения мочи в ночное время медсестра разбудит Вас за 5 минут до 3-х часов ночи и 6-ти часов утра. Если мочи в какой-либо временной промежуток не было, то банка остается пустой и так доставляется в лабораторию. Во время сбора мочу хранят в прохладном месте. Доставка в лабораторию: В условиях стационара: мочу сдают на пост медицинской сестре. В амбулаторных условиях: Собранную мочу доставляют в лабораторию сразу не позднее 9.00 с направлением. Техника проведения пробы Оснащение: мерный цилиндр, урометр 1.Подсчет диуреза. Дневной диурез – это сумма объема мочи в первых четырех порциях пробы. Ночной диурез – это сумма объема мочи в остальных четырех порциях пробы. Общий диурез составляется из суммы дневного и ночного диурезов. 2.Измерение плотности мочи (удельного веса). Техника измерения: моча из каждой порции пробы наливается в цилиндр до уровня не более 70 мл и не менее 50 мл. Затем в цилиндр плавно опускается урометр. Отмечается уровень нижнего мениска жидкости и записывается в бланк. Таким образом, измеряются все порции пробы. Если мочи в порции менее 50 мл, для определения 37 Плотности необходимо ее развести 1:1 или 1:2 (зависит от исходного объема мочи). Разведение проводят дистиллированной водой. Измерение плотности проводят, так же как и у неразведенной мочи, но истинный удельный вес вычисляют по формуле. Две последние цифры полученного удельного веса умножают на 2 (разведение 1:1) или на 3 (разведение 1:2). Например, Вы получили плотность разведенной мочи 1006, значит истинный удельный вес при разведении 1:1 составит 1012, при разведении 1:2 – 1018. 3.Оценка пробы: -оценить общий диурез, сравнить с нормой; -оценить соотношение дневного и ночного диуреза, в норме 3:1; -отметить максимальный и минимальный удельный вес. В норме разница между ними должна быть не менее 10. 4 «Техника снятия ЭКГ». Цель: диагностическая. По ЭКГ судят об основных функциях миокарда (автоматизма возбудимости, проводимости, сократимости) выявляют патологические изменения в миокарде. Показания: заболевания сердечно-сосудистой системы. Противопоказания: отсутствуют. Оснащение: электрокардиограф, кушетка, мыльно-спиртовый р-р, электродная паста (гель), салфетки.
Медсестре сделать отметку в документации о выполненной процедуре 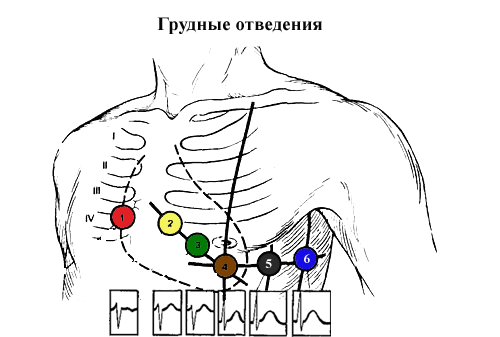 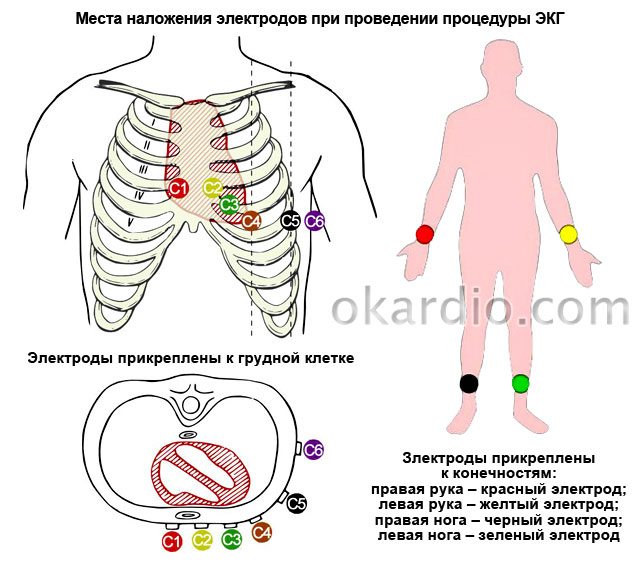 БИЛЕТ №13  Настоящие проблемы: повышение ЧДД. ухость во рту. болезненность. вздутие живота. Запоры дефицит самоухода. Потенциальные проблемы: - риск развития послеоперационных осложнений. Приоритетная проблема: - невозможность совершить акт дефекации. Цель: помочь пациенту совершить акт, предотвратить появление запоров в будущем. План и мотивация. 1. Обеспечить кисло-молочно-растительную диету (творог, кефир, овощной отвар, фруктовые соки и пюре) - Для нормализации моторики кишечника 2. Обеспечить достаточный приём жидкости (кисломолочные продукты, соки) в зависимости от аппетита - Для нормализации моторики кишечника 3. Попытаться выработать у пациента условный рефлекс на дефекацию в определённое время суток (например, утром после приёма пищи) - Для регулярного опорожнения кишечника 4. Обеспечить массаж, гимнастику, воздушные ванны - Для улучшения общего состояния пациента 5. Обеспечить постановку очистительной клизмы, газоотводной трубки, по назначению врача - Для опорожнения кишечника 6. Регистрировать ежедневно кратность стула в медицинской документации - Для наблюдения за опорожнением кишечника 7. Обучить родственников особенностям питания при запорах - Для профилактики запоров 8. Рекомендовать расширение режима двигательной активности - Для нормализации моторики кишечника 2. Реабилитационные мероприятие. В комплекс реабилитационных мер входят лекарства, двигательный режим, ЛФК и другие физические методы лечения, массаж, лечебное питание. Занятия ЛФК на постельном режиме Назначают при отсутствии противопоказаний (сильные боли, язвенное кровотечение). Обычно это совпадает со 2—4 днем после госпитализации. В задачи этого периода входят: - содействие урегулированию процессов возбуждения и торможения в коре головного мозга; - улучшение окислительно-восстановительных процессов. - противодействие запорам и застойным явлениям в кишечнике; - улучшение функций кровообращения и дыхания. Период протекает около двух недель. В это время показаны дыхательные упражнения статического характера, усиливающие процессы торможения в коре головного мозга. Выполняемые в исходном положении лежа на спине с расслаблением всех мышечных групп эти упражнения в состоянии привести больного в дремотное состояние, способствовать уменьшению болей, устранению диспептических расстройств, нормализации сна. Используются также простые гимнастические упражнения для малых и средних мышечных групп, с небольшим числом повторений в сочетании с дыхательными упражнениями и упражнениями в расслаблении, но противопоказаны упражнения, способствующие повышению внутрибрюшного давления. Продолжительность занятий 12—15 мин, темп выполнения упражнений медленный, интенсивность малая. Реабилитация второго периода Назначается при переводе больного на палатный режим. К задачам первого периода добавляются - задачи бытовой и трудовой реабилитации больного. - восстановление правильной осанки при ходьбе. - улучшение координации движений. Второй период занятий начинается при значительном улучшении состояния больного. Рекомендуются УГГ, ЛГ, массаж брюшной стенки. Упражнения выполняются в положении лежа, сидя, в упоре на коленях, стоя с постепенно возрастающим усилием для всех мышечных групп, по прежнему исключая мышцы брюшного пресса . Наиболее приемлемым является положение лежа на спине: оно позволяет увеличивать подвижность диафрагмы, оказывает щадящее влияние на мышцы живота и способствует улучшению кровообращения в брюшной полости. Упражнения для мышц брюшного пресса больные выполняют без напряжения, с небольшим числом повторений. При замедленной эвакуаторной функции желудка в комплексы ЛГ следует побольше включать упражнения лежа на правом боку, при умеренной — на левом боку. В этот период больным рекомендуют также массаж, малоподвижные игры, ходьбу. Средняя продолжительность занятия при палатном режиме составляет 15—20 мин, темп выполнения упражнений медленный, интенсивность малая. Лечебная гимнастика проводится 1—2 раза в день. Задачи третьего периода - Oбщее укрепление и оздоровление организма больного; - улучшение крово- и лимфообращения в брюшной полости; - восстановление бытовых и трудовых навыков В фазе неполной и полной ремиссии при отсутствии жалоб и общем хорошем состоянии больного назначается свободный режим. Используются упражнения для всех мышечных групп, упражнения с небольшим отягощением (до 1,5—2 кг), на координацию, подвижные и спортивные игры. Плотность занятия средняя, длительность увеличивается до 30 мин. В санаторно-курортных условиях объем и интенсивность занятий ЛФК увеличивается, показаны все средства и методы ЛФК. Рекомендуются УГГ в сочетании с закаливающими процедурами; групповые занятия ЛГ (ОРУ, ДУ, упражнения с предметами); дозированная ходьба, прогулки (до 4—5 км); спортивные и подвижные игры; лыжные прогулки; трудотерапия. Используется также лечебный массаж. Массаж поначалу должен быть щадящим. Интенсивность массажа и продолжительность процедуры постепенно увеличивается от 8— 10 до 20—25 мин к концу лечения. Диета № 1А предписана при обострении язвенной болезни желудка и двенадцатиперстной кишки, язвенных кровотечениях, остром гастрите, ожогах пищевода, а также при обострении язвенной болезни у больных после холецистэктомии. Диета назначается в начале лечения на срок не более 14 дней. Впоследствии назначают диету № 1Б. Рекомендуемые продукты и блюда диетического стола № 1А: - Супы: слизистые супы на воде с манной, овсяной, рисовой крупами с добавлением сливок, сливочного масла или яично-молочной смеси. - Мясные блюда: отварные или приготовленные паровые пюре и суфле (пропустить через мясорубку 2–3 раза) из говядины, телятины, курицы, индейки, кролика. - Рыбные блюда: паровое суфле из рыбы нежирных сортов. - Гарниры: жидкие протертые каши из риса, гречи, жидкие каши из рисовой, гречневой, овсяной муки. - Каши: жидкие протертые каши из риса, гречи, жидкие каши из рисовой, гречневой, овсяной муки с добавлением молока, сливок, сливочного масла. - Молочные продукты: молоко, сливки, паровое суфле из некислого свежего протертого творога. - Яйца: всмятку или паровой омлет (не более 3 яиц в день). - Сладкие блюда: желе, кисели из молока или фруктов и ягод, мед, сахар. - Напитки: слабый чай с молоком, отвар шиповника, отрубяной отвар, сладкие соки, разведенные водой в пропорции 1 : 1. - Жиры: несоленое свежее сливочное масло, рафинированное растительное масло. Исключаемые продукты и блюда диетического стола № 1А: Из рациона следует исключить продукты, требующие активной деятельности ЖКТ, вызывающие болевые ощущения, возбуждающие секрецию, раздражающие стенки ЖКТ. Исключению подлежат хлеб и хлебобулочные изделия, овощи, закуски, макаронные изделия, кофе, какао, соленья, копченья, консервы, маринады, приправы, соусы, газированные напитки (в том числе квас). Исключают также крепкий чай, концентрированные соки, компоты, мясные и рыбные бульоны, жареные и тушеные блюда, грибы, сдобное тесто, кисломолочные продукты, острые сыры, грубые крупы (пшено, кукуруза, ячневая и перловая крупы), щавель, лук, огурцы, помидоры, бобовые, белокочанную капусту, шпинат, репу, редьку, редис, кислые фрукты и ягоды. Химический состав диеты №1А: - белки 80 г (60-70 % животного происхождения, 30-40% растительные); - жиры 80-90 г (20% растительные, 80% животного происхождения); - углеводы 200 г; - соль 8 г; - жидкость 1,5 л. Суточная норма диеты №1А: 1900—2000 ккал. Режим питания: 5-6 раз в день. Примерное меню на 1 день 1-й завтрак: - яйца всмятку - 2 шт., молоко - 1 стакан. 2-й завтрак: - кисель фруктовый - 1 стакан, молоко - 1 стакан. Обед: - суп слизистый рисовый молочный - 400 г, мясное суфле паровое - 100 г, желе лимонное - 125 г. Полдник: - отвар шиповника - 1 стакан, молоко - 1 стакан. Ужин: - яйцо всмятку - 1 шт., каша манная молочная - 300 г. На ночь: - молоко - 1 стакан. На весь день: сахар 50 г. Подготовка пациентов к сдаче общего анализа крови (ОАК) - Кровь сдавать утром натощак. Исключить физические и эмоциональные перегрузки, прием алкоголя накануне и курение в течение 1 ч., диагностические и лечебные процедуры до взятия крови. - Допускается сдача крови в течение дня. В этом случае последний прием пищи должен быть не позднее, чем за 3 часа до сдачи крови. Накануне сдачи анализа рекомендуется не употреблять овощи и фрукты, которые могут изменить цвет мочи (свекла, морковь и пр.), не принимать лекарственные препараты. Алгоритм сбора мочи на общий анализ: Подготовьте все необходимое (стерильный контейнер) 1. Проведите туалет половых органов. 2. Выпустите первую струю в унитаз. 3. Отсчитайте 2-3 секунды и подставьте контейнер. 4. Наполните емкость на 2/3, а оставшуюся порцию спустите в унитаз. 5. Закрутите крышку плотно и отправьте ее в лабораторию. Подготовка пациентов к сдаче анализа крови на биохимию - сдавать анализ нужно строго натощак, после 8-12 часов голодания, можно пить только не газированную воду; - нельзя утром в день анализа жевать жевачку, есть мятные леденцы (даже без сахара); - запрещено пить кофе, чай, соки, газированную и сладкую воду; - алкоголь полностью исключить за 14 дней до посещения лаборатории; - не изменять своему рациону питания за 3 дня до анализа, но постараться исключать в пище жирные, острые и жареные блюда; - отменить занятия спортом за 3 дня до исследования; - придя утром в лабораторию, сядьте стоит отдохнуть 10-15 минут; - сдавать биохимический анализ крови нужно утром, с 7 до 11 часов утра, поскольку все нормы разработаны именно на это время; - если Вы принимаете какие-либо медикаменты — отмените, если это возможно, их прием за 3 дня до исследования; если это не возможно — предупредите лечащего врача Прободная язва желудка (перфоративная) - это возникновение сквозного дефекта в стенке желудка и вытекание содержимого в брюшную полость.  МАСЛЯННАЯ КЛИЗМА Оснащение: стерильные: грушевидный баллончик или шприц Жане, газоотводная трубка, лотки, перчатки латексные, масляный раствор в количестве 50-100мл, (по назначению врача), перевязочный материал; ширма, пеленка, клеенка; водный термометр; емкость с дезинфицирующим раствором. Алгоритм постановки: 1. Установить доверительные конфиденциальные отношения с пациентом. 2. Убедиться в понимании цели и хода процедуры, наличии информационного согласия пациента на процедуру. 3. Подогреть масло на водяной бане до 38°С 4. Набрать в грушевидный баллончик 50-100 мл теплого масла. 5. Смазать вазелиновым маслом газоотводную трубку, положить баллончик и трубку в лоток. 6. Опустить изголовье кровати до горизонтального положения, поставить ширму. Или убрать подушку из подголовья. 7. Помочь пациенту лечь на левый бок, правая нога должна быть согнута в колене и прижата к животу, подложить клеенку, пеленку, поставить рядом лоток. 8. Надеть перчатки. 9. Раздвинуть ягодицы пациента и ввести газоотводную трубку в прямую кишку на глубину 20-30 см. 10. Присоединить к газоотводной трубке грушевидный баллончик. 11. Медленно ввести набранный раствор в кишечник. 12. Отсоединить, не разжимая, грушевидный баллончик от газоотводной трубки, затем извлечь ее. 13. Поместить газоотводную трубку, грушевидный баллончик, лоток в емкость с дезинфицирующим раствором. 14. Вытереть пациенту область ануса стерильной салфеткой, сбросить в отходы класса Б. 15. Убрать клеенку с пеленкой, сбросить в мешок для последую щей дезинфекции. 16. Снять перчатки, поместить в отходы класса Б. 17. Убрать ширму. 18. Помочь пациенту занять удобное положение в постели, укрыть его, предупредить, что эффект наступит через 6 -10 часов. 19. Вымыть и осушить руки. 20. Сделать запись в листе назначений о выполнении процедуры и реакции пациента на нее. 21. Наблюдать за состоянием пациента, при появлении позывов - подать судно. БИЛЕТ 17  Нарушенные потребности Получать достаточное количество пищи, из-за боли в области послеоперационной раны Поддерживать нормальную температуру, из-за субфебрильной лихорадки Настоящие проблемы Боль в области послеоперационной раны Плохой аппетит Субфебрильная температура Уплотнение и гипертермия в области послеоперационной раны Потенциальные проблемы Риск развития вторичного инфицирования Риск истощения, из-за нарушения аппетита Краткосрочная цель: снизить боль Долгосрочная цель: пациент отметит улучшение самочувствия к моменту выписки
Оценка: цель достигнута. Пациент отмечает улучшение самочувствия, появился аппетит. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
