Экзамен по внутренним болезням Диагностическая значимость расспроса и физического обследования больных при заболеваниях органов дыхания Жалобы
 Скачать 1.23 Mb. Скачать 1.23 Mb.
|
|
Осложнения Лёгочные: плевриты, эмпиема плевры, абсцессы лёгкого, бронхо-обструктивный синдром, острая дыхательная недостаточность. Внелёгочные: острое лёгочное сердце, неспецифический миокардит, психозы у пожилых больных при тяжелом течении, анемии при микоплазменных и вирусных пневмониях. Госпитальные (внутрибольничные, нозокомиальные) пневмонии Госпитальной внутрибольничной считается пневмония, развившаяся через 48-72 ч после госпитализации больного. Внутрибольничные пневмонии наиболее часто встречаются в реанимации и отделениях интенсивной терапии, характеризуются высокой смертностью. Факторами риска являются сам факт пребывания больного в отделении реанимации или интенсивной терапии, искусственная вентиляция лёгких, трахеостомия, послеоперационный период после торакальных или абдоминальных операций, массивная антибиотикотерапия, септические состояния. Основными возбудителями являются грамотрицательные микроорганизмы и стафилококк. В клинической картине превалируют лихорадка, кашель с гнойной мокротой, в крови отмечается умеренный лейкоцитоз. Неблагоприятный прогноз нозокомиальной пневмонии определяют следующие факторы: пожилой возраст, проведение интубации трахеи, сопутствующие заболевания, почечная недостаточность, дыхательная недостаточность, тромбоцитопения, гипоальбуминемия, бактериемия, использование антацидов. Лечение Согласно стандартам ведения больных, рекомендованным Мин-здравсоцразвития РФ (2006 г.), лечение пневмоний проводят амбулаторно. Показаниями для стационарного лечения являются: • возраст старше 70 лет; • сопутствующие хронические заболевания (ХОБЛ, хронические гепатиты, хронические нефриты, застойная сердечная недостаточность, сахарный диабет, алкоголизм, иммунодефицитные состояния); • неэффективное амбулаторное лечение в течение 3 сут; • нарушение сознания; • нестабильная гемодинамика; • септический шок; • многодолевое поражение; • экссудативный плеврит; • абсцедирование; • ЧДД более 30 в минуту; • лейкопения менее 4×109 /л или лейкоцитоз более 20×109 /л; • анемия: Hb менее 90 г/л; • почечная недостаточность; • социальные показания. Целями лечения являются эрадикация возбудителя, купирование симптомов заболевания, нормализация лабораторных показателей и функциональных нарушений, разрешение инфильтративных изменений в лёгочной ткани и профилактика осложнений. Этиотропная терапия проводится антибактериальными препаратами с учетом этиологии и идентификации возбудителя. В начале заболевания до выделения чистой культуры микроорганизма антибактериальная терапия назначается эмпирически. Выбор антибактериального препарата при установлении диагноза пневмонии обусловлен следующими причинами: • при неустановленной этиологии возбудителя необходимо учитывать особенности клинической картины, возраст, сопутствующие заболевания, эпидемиологическую ситуацию и рентгенологические данные; • независимо от идентификации возбудителя необходимо учитывать противопоказания к назначению или имевшиеся ранее побочные эффекты назначения антибиотиков (аллергические реакции); • сердечная, почечная или печеночная недостаточность повышают в крови концентрацию антимикробного средства; • токсическое проявление антибиотика может усиливаться при одновременном назначении других лекарственных средств (например, фуросемид потенцирует нефротоксическое действие гентамицина). Эффективность антибиотикотерапии оценивается через 48-72 ч от начала лечения на основании нормализации температуры, уменьшения или исчезновения озноба, потливости и признаков интоксикации. Отсутствие эффекта в течение 2-3 сут от начала лечения является поводом к замене антибиотика первого ряда другим с учетом его спектра действия и идентифицированной флоры. У больных пневмонией легкого течения при отсутствии осложнений антибиотики отменяются через 2-3 дня нормальной температуры. У больных легионеллезной, микоплазменной, стафилококковой пневмонией при наличии осложнений, декомпенсации сопутствующих заболеваний, в пожилом возрасте длительность антибактериальной пневмонии составляет до 3 нед. При внебольничной пневмонии используются пенициллины (преимущественно с клавулоновой кислотой), макролиды и цефалоспорины II-III поколения. Способ введения антибиотиков или их комбинированное назначение определяется тяжестью течения заболевания. При госпитальной пневмонии с учетом многообразия возбудителей препаратами выбора являются цефалоспорины III-IV поколения, карбапенемы, аминогликозиды и комбинированная терапия антибиотиков этих групп с защищенными пенициллинами. Альтернативные препараты – фторхинолоны.  Патогенетическая терапия направлена на дренирование и ликвидацию очага воспаления, восстановление микроциркуляции, мукоцилиарного клиренса, клеточного и гуморального звена иммунитета. С целью улучшения бронхиального дренажа используются препараты, улучшающие мукоцилиарный клиренс (разжижение мокроты и улучшение ее отхождения) и бронхиальный лаваж. Отхаркивающие и бронхолитические средства целесообразно вводить через небулайзер. Противовоспалительная терапия и коррекция иммунного статуса проводятся нестероидными противовоспалительными препаратами, которые целесообразно назначать после нормализации температуры на фоне применения или отмены антибиотиков. Глюкокортикостероиды в небольших дозах коротким курсом могут назначаться при затяжном течении заболевания, однако необходимость применения кортикостероидов и нестероидных противовоспалительных препаратов признается не всеми. Иммунокорригирующая терапия назначается при первичных или фоновых иммунодефицитных состояниях, при затяжном или тяжелом течении заболевания и у пожилых больных. Используют тактивин, тималин, препараты иммуноглобулинов для внутривенного введения с целью заместительной терапии (сандоглобулин, эндобулин), свежезамороженную плазму. Физические методы лечения: • УВЧ на область очага в период активного воспаления; • микроволновая СВЧ-терапия в период рассасывания инфильтрата; • индуктотермия в период разрешения пневмонии; • электрофорез лекарственных препаратов (гепарин, хлористый кальций, лидаза) в период рассасывания; • тепловые средства (парафин, озокерит) при затяжном течении. Симптоматическая терапия уменьшает проявления симптомов заболевания, облегчает самочувствие больного и показана при выявлении нарушений со стороны других органов и систем. Лечение дыхательной недостаточности предусматривает интенсивную терапию, ИВЛ, оксигенотерапию, диуретики, бронхолитики. Терапевтические мероприятия при развитии или декомпенсации сердечной недостаточности включают: • уменьшение лёгочной гипертензии (нитраты, эуфиллин, антагонисты кальция); • лечение сердечной недостаточности: сердечные гликозиды, диуретики, препараты калия, ингибиторы АПФ; • лечение нарушений сердечного ритма: препараты калия, антиаритмические препараты с учетом их фармакодинамики. Реабилитация больных пневмонией . Лечебно-реабилитационные мероприятия должны начинаться с первых дней заболевания и продолжаться вне стационара до полного выздоровления (дневные стационары, пульмонологические санатории, санатории-профилактории). Основные компоненты реабилитации больных пневмониями включают: • тренировку дыхательной мускулатуры (создание сопротивления на выдохе) и дыхательную гимнастику; • рефлексотерапию (иглорефлексотерапию, электропунктуру, лазерную пунктуру); • массаж ручной и вибрационно-импульсный; • воздействие искусственного микроклимата (гелиево-кислородные смеси, аэроионизация). Профилактика пневмоний связана с повышением материального благополучия населения, охраной труда, совершенствованием технологий и производственной санитарии, оздоровлением окружающей среды. Вместе с тем личная профилактика пневмоний невозможна без здорового образа жизни, отказа от вредных привычек, занятия оздоровительными любительскими видами спорта и адекватного лечения гриппа и аденовирусных инфекций. 3.Хроническая обструктивная болезнь легких Хроническая обструктивная болезнь лёгких (ХОБЛ) - собирательное понятие, объединяющее хронические экологически опосредованные воспалительные заболевания респираторной системы с преимущественным поражением дыхательных путей с частично обратимой бронхиальной обструкцией, которые характеризуются прогрессированием и нарастающей дыхательной недостаточностью [Глобальная инициатива по ХОБЛ, Global Initiative for Chronic Obstructive Lung Disease (GOLD), 2003]. Распространенность. Распространенность ХОБЛ среди мужчин составляет 9,34:1000, среди женщин - 7,33:1000 населения. ХОБЛ - единственная из причин смерти, распространенность которой неуклонно возрастает, и она является 4-й по распространенности причиной смерти после заболеваний сердечно-сосудистой системы, рака и цереброваскулярной патологии. Классификация ХОБЛ классифицируется по тяжести в зависимости от степени бронхиальной обструкции, одним из критериев которой является снижение соотношения ОФВ1 к форсированной жизненной емкости лёгких (ФЖЕЛ). 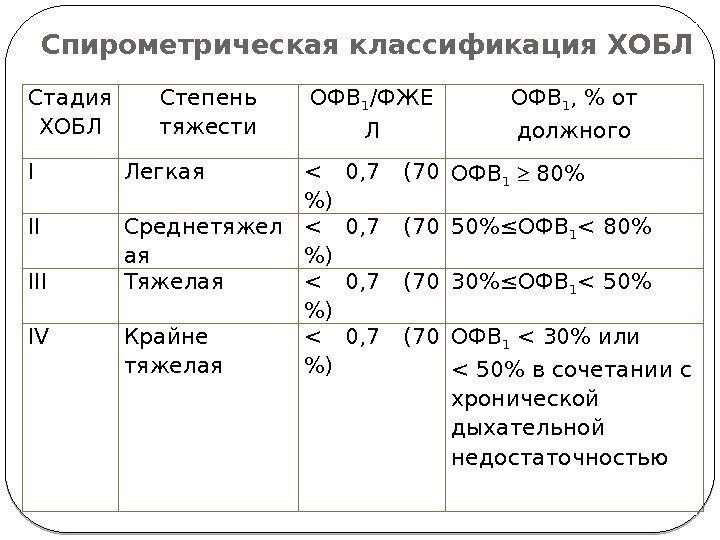 Этиология. ХОБЛ - объединенное понятие, включающее такие нозологические формы, как обструктивный бронхит, бронхиальная астма, эмфизема легких, облитерирующий бронхиолит, муковисцидоз, бронхо-эктатическая болезнь. Предрасполагающие факторы ХОБЛ: • курение (активное и пассивное); • загрязнение окружающего воздуха парами кислот, раздражающими газами, пылью (неорганическая и органическая), другими веществами; • инфекция: вирусы, бактерии и другие аптогенные микроорганизмы; • наследственные и генетические факторы, прежде всего дефицит γ1-антитрипсина, нарушение инактивации ферментов нейтрофилов при воспалении. Патогенез. Выделяют два клинических варианта течения ХОБЛ: бронхитический и эмфизематозный. Бронхитический вариант характерен для обструктивного бронхита, при котором развиваются необратимые воспалительно-фиброзные изменения мелких бронхов. Курение сигарет (активное и пассивное) - наиболее частый этиологический и поддерживающий прогрессирование болезни фактор. Больных с этим вариантом ХОБЛ описывают как «синих отёчников» вследствие высокой частоты цианоза и других симптомов сердечной недостаточности. При этом варианте обструктивного синдрома вслед за воспалительным отёком слизистой оболочки терминальных бронхиол, приводящим к гиповентиляции альвеол, снижению РaO2(парциальное давление кислорода в альвеолах) и повышению РaCO2(парциальное давление углекислого газа в вльвеолах), возникают спазм альвеолярных капилляров и гипертензия в малом круге кровообращения. Эти факторы являются основными патогенетическими механизмами, способствующими формированию хронического легочного сердца. Эмфизематозный вариант развивается у больных эмфиземой лёгких, которых образно называют «розовые пыхтельщики» вследствие превалирования одышки над цианозом. Механизм образования одышки при этом варианте течения болезни можно представить следующим образом: так как при вдохе давление лёгочной паренхимы (с большим остаточным объемом воздуха) на бронхи среднего и мелкого калибра значительно меньше, чем на выдохе, то при недостаточной ригидности тканевого каркаса бронхов, характерного для эмфиземы лёгких, они спадаются, что приводит к затруднению выведения воздуха из альвеолярных отделов лёгких. С этим связаны увеличение объема альвеол, сокращение числа альвеолярных капилляров, отсутствие шунтирования крови и нормальный ее газовый состав. Наряду с этим имеет место и бронхиальная обструкция. При бронхоспазме затруднено выведение воздуха из альвеол, что связано с повышением во время выдоха давления воздуха на уже суженные бронхи среднего и мелкого калибра. Клинические проявления Диагностика ХОБЛ основана на выявлении заболеваний, лежащих в ее основе (хронического обструктивного бронхита, эмфиземы лёгких, бронхиальной астмы). Диагностические критерии ХОБЛ • Наличие факторов риска в анамнезе (курение, в том числе пассивное, промышленная пыль, химикаты и др.). • Продуктивный кашель. • Мокрота скудная, слизистая, чаще вязкая. • Нарастающая одышка может быть начальным проявлением у больных с эмфизематозным типом ХОБЛ. При бронхитическом типе одышка появляется через 10 лет и более после появления кашля. Лабораторные и инструментальные методы исследования Общий анализ крови: нередко полицитемия, возможна анемия. При обострении - лейкоцитоз с нейтрофилезом, увеличенная СОЭ. Мокрота: при наличии продуктивного кашля необходимо бактериологическое исследование мокроты для идентификации возбудителя и оценки его чувствительности к антибиотикам. Всем больным, выделяющим мокроту в течение 2 нед, проводят исследование на микобактерии туберкулеза. Исследование ФВД - выявляют достоверные признаки обструктивного синдрома: ОФВ1 менее 70% от должных величин, ОФВ1/ЖЕЛ менее 70% и колебания ПСВ менее 20% при проведении суточного мониторирования с помощью пикфлуометра. При неизмененных показателях ОФВ1 (более 70% от должного) и ОФВ1/ЖЕЛ (более 70%) диагноз ХОБЛ исключают. Нормальные значения ПСВ (более 80% от должного) не исключают ХОБЛ. Рентгенологическое исследование органов грудной клетки: возможно усиление и деформация лёгочного рисунка, признаки эмфиземы лёгких. Бронхография является методом выбора при первичной диагностике ХОБЛ, дифференциальной диагностике с бронхоэктатической болезнью. Бронхоскопия рекомендуется при дифференциальной диагностике с другими бронхолёгочными заболеваниями, для проведения лаважа бронхиального дерева при наличии гнойной или слизисто-гнойной трудноотделяемой мокроты. ЭКГ необходима для выявления признаков хронического лёгочного сердца. Дифференциальный диагноз проводят с раком лёгкого, туберкулезом, при обострении ХОБЛ - с пневмонией, пневмотораксом, ТЭЛА. Лечение Целью лечения является снижение темпов прогрессирования заболевания, ведущего к нарастанию бронхиальной обструкции и дыхательной недостаточности, уменьшение частоты и продолжительности обострений, повышение толерантности к физическим нагрузкам и улучшение качества жизни. Прекращение курения - первый и главный обязательный этап. В случаях никотиновой зависимости возможно привлечение психотерапевтов, иглорефлексотерапевтов. Целесообразно использовать расчетные показатели никотиновой зависимости. Одним из таковых является расчет индекса курильщика (ИК) по формуле: ИК = количество сигарет, выкуриваемых в день × количество месяцев в году. Если ИК >120, то пациент - злостный курильщик, и мероприятия, направленные на борьбу с этим причинным фактором, как правило, безуспешны. Лекарственная терапия представлена бронходилатирующими средствами - мхолиноблокаторами, бета2-агонистами, метилксантинами. Для улучшения функции мукоцилиарного аппарата применяют муколитические и отхаркивающие средства. В ряде случаев используют глюкокортикостероиды в виде ингаляционного способа введения (будесонид, флутиказол) или системные глюкокортикостероиды (преднизолон). При обострении ХОБЛ назначают антибиотики длительностью 7-10 дней, предпочтительнее с учетом чувствительности выделенного из мокроты возбудителя. Хирургические методы лечения (буллэктомия, трансплантация лёгких) перспективны у больных ХОБЛ с тяжелой бронхиальной обструкцией. Профилактика складывается из мероприятий, направленных на соблюдение здорового образа жизни: отказ от курения, профилактика обострений инфекций дыхательных путей, улучшение экологической ситуации. Прогноз при ХОБЛ неблагоприятен особенно при позднем выявлении заболевания и наличии осложнений (эмфизема, дыхательная недостаточность). Средняя продолжительность жизни больных, страдающих выраженной одышкой, не превышает 5-8 лет. Летальный исход обычно связан с прогрессированием дыхательной недостаточности, декомпенсацией лёгочного сердца или осложнениями бронхита острым инфекционным процессом в паренхиме лёгких. 4.Бронхиальная астма Бронхиальная астма - хроническое заболевание дыхательных путей, в котором принимают участие многие клетки: тучные клетки, эозинофилы и Т-лимфоциты. У предрасположенных лиц это воспаление приводит к повторным эпизодам хрипов, одышки, тяжести в грудной клетке и кашлю, особенно ночью и/или ранним утром. Эти симптомы сопровождаются распространенной, но вариабельной обструкцией бронхиального дерева, которая, по крайней мере, частично обратима, спонтанно или под влиянием лечения. Воспаление также вызывает увеличение ответа дыхательных путей на различные стимулы (гиперреактивность). Классификации (МКБ-10) Преимущественно аллергическая астма: • аллергический бронхит; • аллергический ринит с астмой; • атопическая астма; • экзогенная аллергическая астма; • сенная лихорадка с астмой. Неаллергическая астма: • идиосинкразическая астма; • эндогенная неаллергическая астма. Смешанная астма. Неуточненная астма: • астматический бронхит; • поздно возникшая астма. Астматический статус. Острая тяжелая астма. |
