1 Экзамен по дисциплине ОВП 2. 2021-22. Кафедра овп 1,2
 Скачать 5.83 Mb. Скачать 5.83 Mb.
|
|
Рентгенография легких в 2х проекциях. 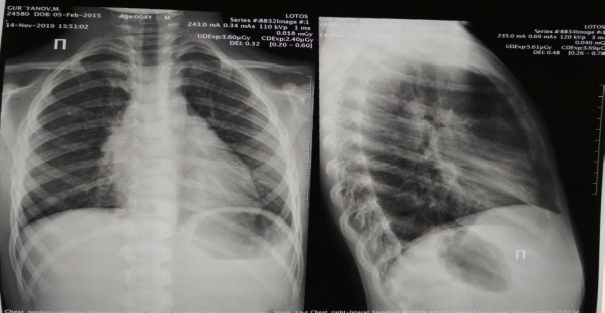 Вопросы: Предварительный диагноз? Острый бронхит. План обследования? Интерпретация результатов анализов. Дифференциальная диагностика и окончательный диагноз. Тактика лечения Дисциплина «Общая врачебная практика №1» Практический экзамен (1 этап) СИТУАЦИОННАЯ ЗАДАЧА №25 Пациент в возрасте 5-ти лет. Обратились к ВОП с жалобами, что у ребенка сильный, частый влажный кашель. Вес – 18,8 кг, рост 108 см. Из анамнеза: ребенок заболел 3 дня назад, заболевание началось с подъема температуры до 37,2-38,00С, головной боли, из носа серозное отделяемое, сухого кашля, затем кашель стал влажным. Под утро кашель усиливается. Появилось затруднения дыхания, мама отмечает появление дистантных хрипов после небольшой физической нагрузки и во время сна. Назначенное симптоматическое лечение (орошение зева, муколитики внутрь) облегчения не приносило. Ребенок от 1 беременности, осложненной токсикозом в первой половине, роды в срок. Вес при рождении 3250 г, длина 53 см. Закричал сразу, приложен к груди в родильном зале. Период новорожденности прошел без осложнений. В 3,5 месяца переведен на вскармливание адаптированной смесью. Психомоторное развитие: сидит с 6 мес., ползает с 7 мес., стоит с 10 мес., ходит с 12 мес. Вакцинация проводилась по индивидуальному календарю раздельно из-за проявлений атопического дерматита. В 2,5 года оформлен в детский сад. С этого момента стал часто болеть респираторными инфекциями (4-5 эпизодов год). ОРВИ сопровождались продолжительным кашлем более 3 недель. Отмечено 2 эпизода сухого кашля с нормотермией. У ребенка аденоиды 2 степени. Наследственность: у мамы пациента – лекарственная и пищевая аллергия, у отца – хронический бронхит, много курит. Объективно состояние ребенка средней тяжести. В дыхании отмечается участие вспомогательной мускулатуры. Кожные покровы бледные, сухие, участки расчесов под коленями и в локтевых сгибах. Отделяемое из носа слизисто-гнойное, необильное. Кашель влажный, частый. Температура тела 38,2°С. Перкуторно над легкими отмечается укорочение перкуторного звука справа, над другими областями легких коробочный легочной звук. Аускультативно: дыхание жесткое, несколько ослаблено справа, проводится всюду, выдох удлинен, выслушиваются рассеянные сухие хрипы и разнокалиберные влажные хрипы, больше на выдохе. ЧД - 26 в 1 минуту. Перкуторно границы сердца в норме, аускультативно шумов нет. ЧСС 110 уд/мин. Живот доступен пальпации, безболезненный. Печень +1,5 см из-под ребра. Результаты_обследования'>Результаты обследования:
Рентгенография легких в 2х проекциях. 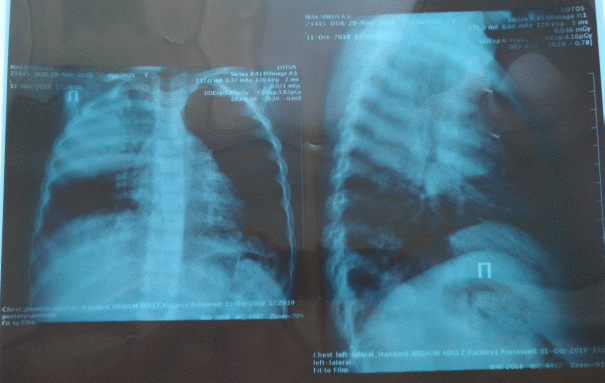 Вопросы: Предварительный диагноз? Острая Правостороння внебольничная лобарная пневмония План обследования? ОАК, пульсоксиметрия, рентген, с реативный белок, пцр Интерпретация результатов анализов. Лейкоцитоз, соэ Дифференциальная диагностика и окончательный диагноз. Бронхит, туберкулез, бронхоэктатит, астма Тактика лечения Постельный режим Обильное теплое питье Парацетамол 10-15 мг/кг/ ибупрофен 5-10мг/кг при температуре 38.5 (37.8) Антибактериальная терапия амоксицилин 25мг/кг 2 раза или 15мг/кг 2 раза Амоксицилин + клавулан 45мг/кг 2 раза Азитромицин 5мг/кг 1 раз в сутки (макролид) Сальбутамол через небулайзер 1-2мг на 2 мл физ раствора При опасных признаках повторное обращение, через 2 дня после лечения прийти Фенистил 3-10 капель 3 р Дисциплина «Общая врачебная практика №1» Практический экзамен (1 этап) СИТУАЦИОННАЯ ЗАДАЧА №26 Мальчик 6 лет – жалуется на тошноту, рвоту, боль в животе. Из анамнеза. В течение последних 2-3 месяцев мальчик стал часто просить пить, отмечается частое мочеиспускание и потеря веса. Значимое ухудшение состояние отметил 4 дня назад, после праздника (день рождения) утром не мог встать с постели, пожаловался на тошноту, затем двукратно была рвота, появилась боль в животе. Ребенок от I беременности срочных родов с вес при рождении 4030,0. Рос и развивался без особенностей. Вакцинальный календарь индивидуальный, были проявления аллергии. Родители ребенка здоровы. Наследственность не отягощена. При осмотре - состояние тяжелое, сознание спутано, брадикардия, олигурия, одышка. Кожные покровы бледные, сухие, имеются признаки обезвоживания, участки расчесов под коленями и в локтевых сгибах. Ощущается запах ацетона. Температура тела 36,2°С. Дыхание жесткое, хрипов нет. ЧД - 26 в 1 минуту. Перкуторно границы сердца в норме, аускультативно – тоны ясные, ритм учащен, шумов нет. ЧСС 110 уд/мин. Живот доступен пальпации, безболезненный. Печень у края рёберной дуги. Симптом поколачивания отрицателен. Диурез учащен, полиурия. Результаты обследования:
Вопросы: Предварительный диагноз? Сд 1 типа. Декомпенсация. Диабетический кетоацидоз тяжелой степени, подтвержденный План обследования? Бикарбонат сывортки, глюкоза, рН кщс, оак, биохим, невропатолог и офтальмого Интерпретация результатов анализов. Глюкозурия, протеинурия, ацетон в моче,глюк и глик повыш Дифференциальная диагностика и окончательный диагноз. Гипогликемическое состояние, лактат ацидоз Тактика лечения Госпитализация в оарит Натрий хлор инфузия Инсулин короткого действия Дисциплина «Общая врачебная практика №1» Практический экзамен (1 этап) СИТУАЦИОННАЯ ЗАДАЧА №27 Мальчик 13 лет. Обратились к врачу общей практики с жалобами на утомляемость, слабость, снижение успеваемости, на «постоянно холодные» ноги, невозможность утолить жажду. По словам родителей за последние 4-5 месяцев ребенок стал часто просить пить. Аппетит несколько улучшился, стал есть «нелюбимые блюда». За последний год вырос на 7 см (рост 167 см), вес 33 кг, похудел на 2,5 кг за 4 месяца. Из анамнеза: ребенок от 1 беременности осложненной нефропатией, анемией I половины, в I половине мать перенесла ОРВИ без повышения температуры. Роды в 38 недель, масса при рождении 3850 г., рост 54 см. По шкале Апгар 7-8 баллов. Приложили к груди в родильном зале. Вакцинация: гепатит – в 12 часов жизни, БЦЖ – на 4-е сутки. Ранняя адаптации протекала без особенностей. Выписан на амбулатореное наблюдение на 5-е сутки. На грудном вскармливании до 3-х мес., затем получал адаптированная смесь по причине гипогалактии у матери. Получал прикормы по возрасту. В развитии соответствовал нормативным показателям. Вакцинация по календарю, без осложнений. В школе успевает, дополнительно занимается баскетболом в спортивной школе. В течение жизни болел редко, как правило, легкие ОРЗ; Впервые тяжело заболел 1,5 года назад – грипп, после него длительная астения. Наследственность: родители здоровы, у бабушки по линии матери – АГ, у бабушки по линии отца – СД I типа. Объективно: Состояние средней тяжести, ребенок контактный, самочувствие страдает – вялый, повышенная утомляемость. Рост - 165 см, вес - 33кг. Телосложение правильное. Кожа розовая, чистая, отмечается тотальная сухость, слизистая ротовой полости сухая, внутри на щеках отпечатки зубов. Отмечается снижение тургора тканей. Периферические лимфоузлы – пальпируются обычные группы, безболезненные. Подкожно-жировой слой равномерно истончен. ЧД- 17 в 1мин., Пульс симметричный, удовлетворительного наполнения и напряжения, 83уд. в 1 мин. Аускультативно везикулярное дыхание. Сердечные тоны ритмичные, ясные, звучные. Живот доступен пальпации, мягкий, безболезненный. Стул оформленный, запоров нет. Симптом поколачивания отрицателен с обеих сторон. Дизурических явлений нет, мочится часто, моча светлая. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
