Струков Патологическая анатомия. Литература для студентов медицинских институтов А. И. Струков В. В. Серов Патологическая анатомия Издание второе
 Скачать 16.97 Mb. Скачать 16.97 Mb.
|
|
Патологическая анатомия. Бляшковидный рак (уплощенный, поверх- ностный, стелящийся) встречается в 1—5% случаев рака желудка и является наиболее редкой формой, которая течет бессимптомно, плохо распознается в клинике и обнаруживается обычно на вскрытии случайно. Опухоль находят чаще в пилорическом отделе, на малой или большой кривизне в виде неболь- шого, длиной 2 — 3 см, бляшковидного утолщения слизистой оболочки (рис. 270). Подвижность складок слизистой оболочки в этом месте несколько огра- ничена, хотя опухоль редко прорастает подслизистый слой. Гистологически бляшковидный рак обычно имеет строение аденокарциномы, реже — недиффе- ренцированного рака. Полипозный рак составляет 5 % случаев карциномы желудка. Он имеет вид узла с ворсинчатой поверхностью диаметром 2 — 3 см, который рас- полагается на ножке (см. рис. 270). Ткань опухоли серо-розоватая или серо-крас- ная, богата кровеносными сосудами, легко кровоточит. Иногда полипозный рак развивается из полипа желудка, однако чаще он представляет следующую 154  Рис. 270. Формы рака желудка. а — бляшковидный: б — полипозный; в— грибовидный; г — диффузный. фазу экзофитного роста бляшковидного рака. При микроскопическом иссле- довании чаще обнаруживают аденокарциному, иногда недифференцированный рак. Фунгозный (грибовидный) рак встречается в 10% случаев. Как и полипозный рак, он имеет вид узловатого бугристого (реже с гладкой по- верхностью) образования, сидящего на коротком широком основании (см. рис. 270). На поверхности опухолевого узла нередко встречаются эрозии, кро- воизлияния или фибринозно-гнойные наложения. Опухоль мягкая серо-розо- вая или серо-красная, хорошо отграничена. Фунгозный рак можно рассматри- вать как фазу экзофитного роста полипозного рака, поэтому при гистологиче- ском исследовании он представлен теми же типами карциномы, что и полипозный. Изъязвленный рак встречается очень часто (более чем в 50 % слу- чаев рака желудка). Он объединяет различные по генезу злокачественные изъ- язвления желудка, к которым относят первично-язвенную форму рака, блюдцеобразный рак (рак-язва) и рак из хронической язвы (язва-рак). Первично-язвенная форма рака желудка (рис. 271) мало изуче- на. Обнаруживают ее редко. К этой форме относится экзофитный рак с изъяз- влением в самом начале его развития (бляшковидный рак), образованием 355 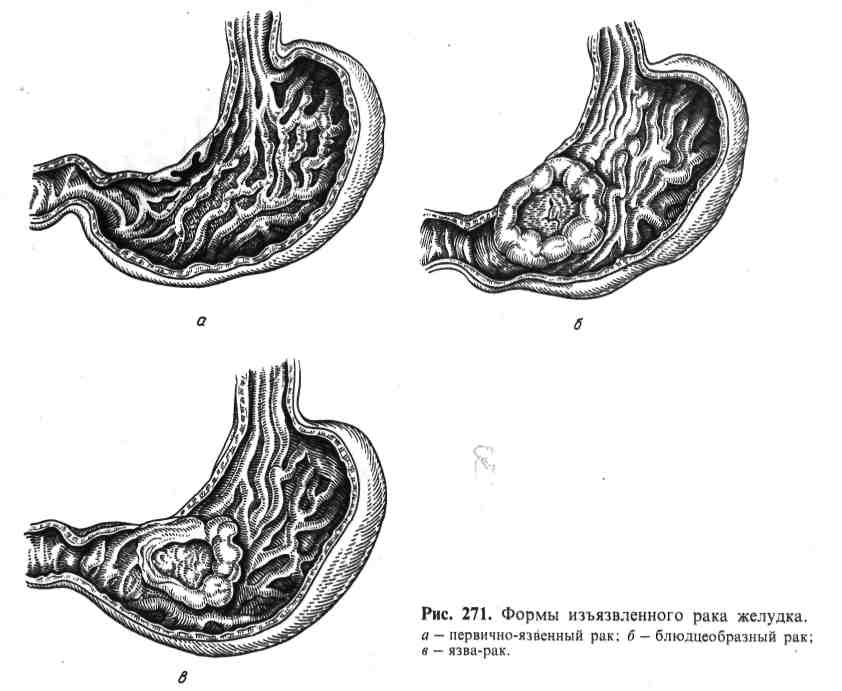 острой, а затем хронической раковой язвы, которую трудно отличить от язвы-рака. При микроскопическом исследовании чаще обнаруживается недиф- ференцированный рак. Блюдцеобразный рак (рак-язва) - одна из самых частых форм ра- ка желудка (см. рис. 271). Возникает при изъязвлении экзофитно растущей опухоли (полипозный или фунгозный рак) и представляет собой округлое образование, достигающее иногда больших размеров, с валикообразными бе- лесоватыми краями и изъязвлениями в центре. Дном язвы могут быть сосед- ние органы, в которые опухоль врастает. Гистологически блюдцеобразный рак чаще представлен аденокарциномой, реже — солидной и слизистой карци- номой, еще реже — фиброзным раком. Я з в а - р а к развивается из хронической язвы, длительно существующей язвы желудка (см. рис. 271), поэтому она встречается там, где обычно локали- зуется хроническая язва, т. е. на малой кривизне. Отличают язву-рак от блюд- цеобразного рака признаки хронической язвы: обширное разрастание рубцо- вой ткани, склероз и тромбоз сосудов, разрушение мышечного слоя в рубцо- вом дне язвы и, наконец, утолщение слизистой оболочки вокруг язвы. Эти признаки остаются при малигнизации хронической язвы. Особое значение придают тому факту, что при блюдцеобразном раке мышечный слой сохра- няется, хотя он и бывает инфильтрирован опухолевыми клетками, а при язве- раке — разрушается рубцовой тканью. Опухоль растет преимущественно экзо- фитно в одном из краев язвы или вдоль всей ее окружности, Она чаще имеет 356 гистологическое строение аденокарциномы Реже недифференцированного рака. Инфильтративно-язвенный Рак встречается в желудке довольно часто. Эту форму рака характеризуют выраженная канкрозная инфильтрация стенки и изъязвление опухоли, которые во временной последовательности мо- гут конкурировать: в одних случаях это позднее изъязвление массивных эндо- фитных карцином, в других - эндофитный рост опухоли из краев злокаче- ственной язвы. Поэтому морфология инфильтративно-язвенного рака необы- чайно разнообразна - это небольшие язвы различной глубины с обширной инфильтрацией стенки или огромные изрязвления с бугристым дном и пло- скими краями. При гистологическом исследовании обнаруживаются как аде- нокарцинома, так и недифференцированный Рак- Диффузный рак (см. рис. 270) наблюдается в 20-25 % случаев. Опу- холь растет эндофитно в слизистом, подслизистом и мышечном слоях по хо- ду соединительнотканных прослоек. Стенка желудка при этом становится утолщенной, плотной, белесоватой и неподвижной. Слизистая оболочка утра- чивает свой обычный рельеф: поверхность ee неровная, складки неравномер- ной толщины, нередко с мелкими эрозиями. Поражение желудка может быть ограниченным (в этом случае опухоль находят чаще всего в пилориче- ском отделе) или т о т а л ь н ы м (опухоли охватывает стенку желудка на всем протяжении). По мере роста опухоли cтенкa желудка иногда сморщивается, размеры его уменьшаются, просвет суживается. Диффузный рак обычно пред- ставлен вариантами недифференцированной карциномы - фиброзным или перстневидным раком. Переходные формы рака составляют примерно 10-15 % всех раковых опу- холей желудка. Это либо экзофитные карциномы, которые приобрели на определенном этапе развития выраженный инфильтрирующий рост, либо эн- дофитный, но ограниченный небольшой территорией рак с тенденцией к ин- трагастральному росту, либо, наконец, две (иногда и больше; раковые опухоли разной клиника-анатомической формы в одном и том же же- лудке. В последние годы выделяют так называемый ранний рак желудка, который имеет не более 1 см в диаметре и растет не глубже подслизистого слоя. Диагностика раннего рака желудке стала возможна только благодаря введению в практику прицельной гастробиопсии. Выделение этой формы рака имеет большое практическое значение: до 100% таких больных живут после операции более 5 лет, только 5 % из них имеет метастазы. Раку желудка свойственны распространение за пределы самого ор- гана и прорастание в соседние органы и ткани. Рак, расположенный на малой кривизне с переходом на переднюю и заднюю стенки и в пилорическом отделе, врастает в поджелудочную железу, ворота печени, воротную вену, желчные протоки и желчный пузырь, малый сальник, корень брыжейки и ниж- нюю полую вену. Кардиальный рак желудка переходит на пищевод, фун- дальный - врастает в ворота селезенки, диафрагму. Тотальный рак, как и рак большой кривизны желудка,. прорастаем в поперечную ободочную кишку, большой сальник, который при этом сморщивается, укорачивается. Гистологические типы рака желудка отражают структурные и функциональные особенности опухоли .По международной гистологиче- ской классификации рака желудка (1977) выделяют: аденокарциному, недифференцированный, плоскоклеточныи, железисто- плоскоклеточный (аденоканкроид) и неклассифицируемый раки. Железистый рак может быть дифференцированным (папил- лярная и тубулярная аденокарциномы) или малодифференцирован- ным (муцинозная аденокарцинома, рис. 272). Недифференцированный рак 357  Рис. 272. Муцинозная аденокарцинома желудка. Рис. 273. Фиброзный рак (скирр) желудка. представлен несколькими вариантами — солидный, скиррозный (рис. 273), перстневидно-клеточный. Кроме международной гистологической классификации, рак желудка подразделяют по ха- рактеру строения накишечныйи диффузный типы (Лаурен). Кишечный тип рака желудка представлен железистым эпителием, сходным с цилиндрическим эпителием кишечника со слизи- стой секрецией. Диффузный тип рака характеризуется диффузной инфильтрацией стенки желудка мелкими клетками, содержащими и не содержащими слизь и формирующими кое-где желе- зистые структуры. Отмечается зависимость между гистологическим типом рака желудка и ха- рактером его роста, определяющим ту или иную клинико-анатомическую его форму: для дифференцированного рака характерны экзофитные формы, а для недифференцированного — эндофитные формы. Метастазы весьма характерны для рака желудка. Они встречаются в 3/4— 2/4случаев. У l/4—l/3больных раком желудка метастазы отсутствуют. Из этого следует, что рак желудка длительное время может оставаться «чисто местным процессом». Рак желудка метастазирует различными путями, среди которых наиболь- шее значение имеют лимфогенный, гематогенный и имплантационный (кон тактный) пути. Лимфогенный путь метастазирования играет основную роль в рас- пространении опухоли и клинически наиболее важный (рис. 274). Особое значение имеют метастазы в регионарные лимфатиче- ские узлы, расположенные вдоль малой и большой кривизны желудка. Они встречаются более чем в половине случаев рака желудка, появляются первыми и в значительной мере определяют объем и характер оперативного вмешательства. В отдаленных лимфатических узлах метастазы появляются как ортоградным (по току лимфы), так и ретроградным (против то- ка лимфы) путем. К ретроградным лимфогенным метастазам, имеющим важное диагностическое значение при раке желудка, относятся метастазы 358 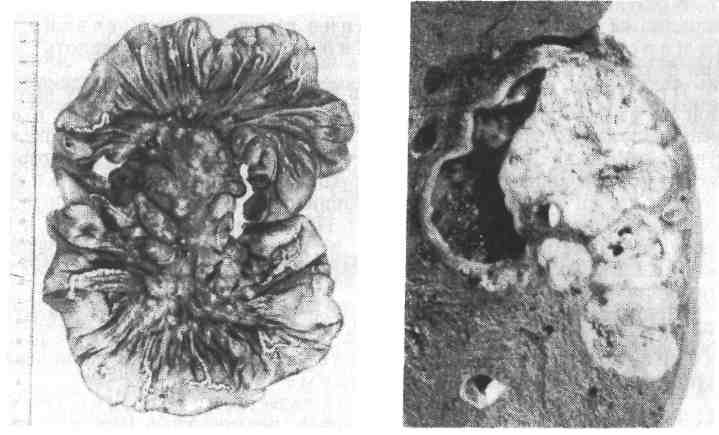 Рис. 274. Распространение рака по лимфатическим путям брюшины и брыжейки (белые полосы). Брыжеечные лимфатические узлы увеличены, в них метастазы рака. Рис. 275. Метастаз рака желудка в печени. Разрастание опухоли вокруг воротной вены. в надключичные лимфатические узлы, обычно левые («в ирховские ме- тастазы», или «вирховская железа»), в лимфатические узлы парарек- тальной клетчатки («шницлеровские метастазы»). Классическим при- мером лимфогенных ретроградных метастазов рака желудка является так на- зываемый крукенбергский рак яичников. Как правило, метаста- тическое поражение касается обоих яичников, которые резко увеличиваются, становятся плотными, белесоватыми. Лимфогенные метастазы появляются в легких, плевре, брюшине. Карциноматоз брюшины — частый спут- ник рака желудка; при этом лимфогенное распространение рака по брюшине дополняется имплантационным путем. Брюшина становится усеян- ной различной величины опухолевыми узлами, сливающимися в конгломе- раты, среди которых замурованы петли кишечника. Нередко при этом в брюшной полости появляется серозно- или фибринозно-геморрагический вы- пот (так называемый канкрозный перитонит). Гематогенные метастазы, распространяясь по системе воротной вены, поражают прежде всего печень (рис. 275), где они обнаруживаются в 1/з- l/4 случаях рака желудка. Это единичные или множественные узлы раз- личной величины, которые в ряде случаев почти полностью вытесняют ткань печени. Такая печень с множественными метастазами рака достигает иногда огромных размеров и массы 8—10 кг. Метастатические узлы подвергаются некрозу и расплавлению, являясь иногда источником кровотечения в брюш- ную полость или перитонита. Гематогенные метастазы встречаются в легких, поджелудочной железе, костях, почках, надпочечниках. В результате гемато- генного метастазирования рака желудка возможен милиарный карцино- матоз легких и плевры. Осложнения рака желудка разделяют на две группы: первые связаны с вторичными некротическими и воспалительными измене- ниями опухоли, вторые — с прорастанием рака желудка в соседние органы и ткани и метастазами. 359 В результате вторичных некротических измененийи распада карциномы возникают: перфорация стенки, кровотечение, пери- туморозное (периульцерозное) воспаление вплоть до разви- тия флегмоны желудка. Прорастание рака желудка в ворота печени или головку поджелудоч- ной железы со сдавлением или облитерацией желчных протоков и воротной вены ведет к развитию желтухи, портальной гипертензии, ас- цита. Врастание опухоли в поперечную ободочную кишку или корень бры- жейки тонкой кишки ведет к ее сморщиванию, сопровождается кишечной непроходимостью. При врастании кардиального рака в пищевод неред- ко происходит сужение его просвета. При пилорическом раке, как и при язве желудка, также возможен стеноз привратника с резким расширением желудка и характерными клиническими проявлениями вплоть до «желудочной тетании». Прорастание рака в диафрагму нередко может сопровождаться об- семенением плевры, развитием геморрагического или ф и б р и - нозно-геморрагического плеврита. Прорыв опухоли через левый купол диафрагмы приводит к эмпиеме плевры. Частым осложнением рака желудка является истощение, генез которо- го сложен и определяется интоксикацией, пептическими нарушениями и али- ментарной недостаточностью. БОЛЕЗНИ КИШЕЧНИКА К патологии кишечника, имеющей наибольшее клиническое значение, от- носятся пороки развития (мегаколон, мегасигма, дивертикулы, стенозы и атрезии), заболевания воспалительной (энтериты, аппендицит, колиты, энте- роколиты) и дистрофической (энтеропатии) природы, опухоли (полипы, кар- циноид, рак толстой кишки). Пороки развития. Своеобразным пороком развития является врожденное расширение всей толстой кишки (мегаколон — megacolon congenitum) или только сигмовидной кишки (ме- гасигма— megasigmoideum) с резкой гипертрофией мышечного слоя ее стенки. К врожденным заболеваниям относятся дивертикулы кишечника — ограниченные выпячивания всей стенки (истинные дивертикулы) или только слизистой оболочки и подслизистого слоя через дефекты мышечного слоя (ложные дивертикулы). Дивертикулы наблюдаются во всех отделах кишечника. Чаще встречаются дивертикулы тонкой кишки на месте пупочно-ки- шечного хода (мекелев дивертикул) и дивертикулы сигмовидной кишки. В тех случаях, когда в кишечнике развиваются множественные дивертикулы, говорят о дивертикулезе. В дивертикулах, особенно толстой кишки, кишечное содержимое застаивается, образуются ка- ловые камни, присоединяется воспаление (дивертикулит), что может вести к перфорации стенки кишки и перитониту. Врожденные сте н о з ы и атрезии кишечника также встречают- ся в разных отделах кишечника, но чаще в месте перехода двенадцатиперстной кишки в тощую и конца подвздошной кишки в слепую. Стенозы и атрезии кишечника ведут к его непроходимо- сти (см. «Болезни детского возраста»). Воспаление кишечника может протекать преимущественно в тон- кой (энтерит) или толстой кишке (колит) или же распространяться более или менее равномерно по всему кишечнику (энтероколит). ЭНТЕРИТ При энтерите воспаление не всегда охватывает тонкую кишку на всем про- тяжении. В связи с этим различают воспаление двенадцатиперстной кишки — дуоденит, тощей кишки — е ю н и т и подвздошной — и л е и т. Энтерит может быть острым и хроническим. 360 Острый энтерит Острый энтерит — острое воспаление тонкой кишки. Этиология. Часто он возникает при многих инфекционных заболеваниях (холера, брюшной тиф, коли-бациллярная, стафилококковая и вирусная ин- фекция, сепсис, лямблиоз, описторхоз и др.), особенно пищевых токсикоин- фекциях (сальмонеллез, ботулизм), отравлениях (химические яды, ядовитые грибы и т. д.). Известен острый энтерит алиментарного (чрезмерное переедание, упо- требление грубой пищи, пряностей, крепких спиртных напитков и т. д.) и аллергического (идиосинкразия к пищевым продуктам, лекарствам) происхождения. Патологическая анатомия. Острый энтерит может быть катаральным, фи- бринозным, гнойным, некротически-язвенным. Наиболее часто встречается катаральный энтерит, при котором полнокровная и отечная слизистая оболочка кишки обильно покрыта се- розным, серозно-слизистым или серозно-гнойным экссудатом. Отек и воспа- лительная инфильтрация охватывает не только слизистую оболочку, но и под- слизистый слой. Отмечаются дистрофия и десквамация эпителия, особенно на верхушках ворсинок (катаральный десквамативный энтерит), гиперплазия бокаловидных клеток («бокаловидная трансформация»), мелкие эрозии и кровоизлияния. При фибринозном энтерите, чаще и л е и т е, слизистая оболочка кишки некротизирована и пронизана фибринозным экссудатом, в результате чего на поверхности ее появляются серые или серо-коричневые пленчатые на- ложения. В зависимости от глубины некроза воспаление может быть крупоз- ным или д и ф т е р и т и ч е с к и м, при котором после отторжения фи- бринозных пленок образуются глубокие язвы. Гнойный энтерит характеризуется диффузным пропитыванием стенки кишки гноем (флегмо- нозный энтерит) или образованием гнойничков, особенно на месте лим- фоидных фолликулов (апостематозный энтерит). При некроти- чески-язвенном энтерите деструктивные процессы могут касаться в основном групповых и солитарных лимфатических фолликулов кишки, как это наблюдается при брюшном тифе, или же охватывать слизистую оболочку вне связи с лимфатическим аппаратом кишки. При этом некроз и изъязвление имеют распространенный (грипп, сепсис) или очаговый характер (аллергиче- ский васкулит, узелковый периартериит). Независимо от характера воспалительных изменений слизистой оболочки при остром энтерите развиваются гиперплазия и ретикуломакрофагальная трансформация лимфатического аппарата кишки. Иногда она бывает выраже- на чрезвычайно резко (например, так называемое мозговидное набухание групповых и солитарных фолликулов при брюшном тифе) и обусловливает последующие деструктивные изменения кишечной стенки. В мезентериальных лимфатических узлах также наблюдаются реактивные процессы в виде гиперплазии лимфоидных элементов, плазмоцитарной и ре- тикуломакрофагальной их трансформации, а нередко и воспаления. |
