Струков Патологическая анатомия. Литература для студентов медицинских институтов А. И. Струков В. В. Серов Патологическая анатомия Издание второе
 Скачать 16.97 Mb. Скачать 16.97 Mb.
|
|
Патологическая анатомия. Вирус вызывает увеличение размеров клетки до 30 — 40 мкм и образует округлое плотное крупное внутриядерное включение, сначала эозинофильное, а затем базофильное. Включение окружено зоной просветления, ядерная оболочка резко очерчена из-за распределения на ней глыбок хроматина и остатков ядрышка. Все вместе создает картину, напоми- нающую глаз совы. Различают локализованную и генерализованную формы болезни. При ло- кализованной форме в слюнных железах обнаруживаются ци- томегалические изменения в эпителии протоков и ацинусов и лимфогистиоци- тарная инфильтрация с последующим склерозом. При генерализован- ной форме такой же процесс наблюдается во многих органах — в легких, почках (рис. 396), печени, кишечнике, поджелудоч- ной железе, надпочечниках, тимусе и др. Кроме того, у осла- бленных и новорожденных детей в органах могут быть кровоизлияния и некрозы. Врожденная генерализованная форма, кроме поражений внутренних органов, характеризуется вовлечением в процесс головного мозга, геморрагической сыпью на коже, гемолитической анемией, тромбоцитопе- нией, желтухой. Наблюдается энцефалит с образованием цитомегалических клеток, периваскулярных инфильтратов и очагов кальциноза в субэпенди- 561 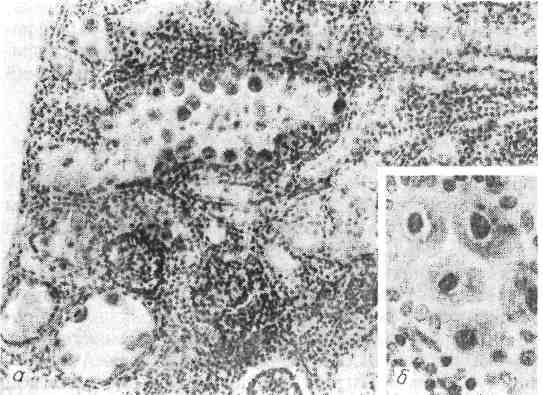 Рис. 396. Генерализованная цитомегалия. а — цитомегалический метамор- фоз клеток почечного эпителия; б — внутриядерные включения. мальных зонах. Очаги кальциноза имеют вид беловато-желтых плотных участков, изменения завершаются гидроцефалией. Заболевание через несколь- ко дней или недель приводит к смерти. Приобретенная генерализованная форма грудных? де- тей отличается от врожденной отсутствием поражений головного мозга. На- блюдаются формы заболевания с преимущественным поражением того или иного органа. Наряду с наличием цитомегалических клеток в эпителии брон- хов и в альвеолоцитах в легких развивается продуктивный перибронхит и ин- терстициальная очаговая пневмония, в почках — цитомегалические измене- ния канальцевого эпителия, в кишечнике — язвенный процесс. Легочная форма часто осложняется пневмоцистной пневмонией, особенно у недоношенных. Течение болезни длительное. Смерть наступает от поражений жизненно важных органов. корь Корь (morbilli, от сокращенного лат. morbus — болезнь) — острое высоко- контагиозное инфекционное заболевание детей, характеризующееся ката- ральным воспалением слизистых оболочек верхних дыхательных путей, конъюнктивы и пятнисто-папулезной сыпью кожных покровов. Дети моложе 3 лет и взрослые болеют корью в исключительно редких случаях. Этиология и патогенез. Возбудитель кори — РНК-содержащий вирус, отно- сится к миксовирусам, размером 150 нм, культивируется в культуре тканей человека и обезьяны, где развиваются типичные гигантские клетки, обнаружи- вается у больного в секрете зева, верхних дыхательных путей, в крови и моче. Передача осуществляется воздушно-капельным путем. Вирус попадает в верх- ние, дыхательные пути и в конъюнктиву глаз. Существует мнение, что ос- новными входными воротами является коиъюнктивальный мешок, так как за- капывание сыворотки реконвалесцента в первые 15 ч после контакта с больным предотвращает заболевание корью. В эпителии слизистых оболо- чек вирус вызывает дистрофические изменения и проникает в кровь, что со- провождается кратковременной вирусемией, следствием которой является рас- селение вируса в лимфоидную ткань, вызывающее в ней иммунную перестройку. Вирусемия становится более выраженной и длительной, по- является сыпь. С окончанием высыпаний на коже вирус исчезает из организ- 562 ма. В последние годы появились сообщения, указывающие на возможность длительного существования вируса кори в организме человека. Длительность заболевания 2 — 3 нед. Коревой вирус обладает способностью снижать барьер- ную функцию эпителия, фагоцитарную активность лейкоцитов, а также вызы- вать падение титра противоинфекционных антител (например, дифтерийного антитоксина). Это состояние анергии резко повышает склонность больных к вторичному инфицированию или обострению существующего хронического процесса, например туберкулеза. Вследствие этого, а также ввиду высокой контагиозности и способности вызывать эпидемические вспышки корь раньше была очень опасна, особенно для детей 1 — 2 лет, недоношенных, с наруше- нием питания, страдающих рахитом или ослабленных предшествующими за- болеваниями. Перенесенная корь оставляет стойкий иммунитет. Патологическая анатомия. В слизистой оболочке зева, трахеи, брон- хов, конъюнктиве развивается катаральное воспаление. Слизистая обо- лочка набухшая, полнокровная, секреция слизи резко повышена, что сопрово- ждается насморком, кашлем, слезотечением. В тяжелых случаях могут возникать некрозы, слизистая оболочка становится тусклой, серовато-желтого цвета, на поверхности ее видны мелкие комочки. Отек и некрозы слизистой гортани могут вызвать рефлекторный спазм ее мускулатуры с развитием ас- фиксии— так называемый ложный круп (истиный круп см. в разделе «Дифтерия», с. 566). Микроскопически в слизистых оболочках наблюдаются гиперемия, отек, вакуольная дистрофия эпителия вплоть до его некроза и слу- щивания, усиленная продукция слизи слизистыми железами и небольшая лим- фогистиоцитарная инфильтрация. Характерной для кори является метаплазия эпителия в многослойный плоский, которая наблюдается в ранние сроки (5 — 6-й день болезни) и резко снижает барьерную функцию эпителия. Метаплазию связывают с местным авитаминозом А. Следствием вирусемии и генерализа- ции являются энантема и экзантема. Энантема определяется на слизистой оболочке щеки соответственно малым нижним коренным зубам в виде беловатых пятен, названных пятнами Бильшовского — Филатова — Коплика, которые появляются раньше высыпаний на коже и имеют важное диагностическое значение. Экзантема в виде крупнопятнистой папулезной сыпи появляется на коже сначала за ушами, на лице, шее, туловище, затем на разгибательных поверхностях конечностей. Микроскопически элементы сыпи представляют собой очажки отека, гипере- мии, иногда экстравазатов с периваскулярной лимфогистиоцитарной инфиль- трацией в сосочковом слое. Отмечаются вакуолизация эпидермиса вплоть до фокусов некроза, отек и явления неполного ороговения (п арак ера т о з). При стихании воспалительных изменений нарастающий нормальный эпителий вызывает отторжение неправильно ороговевших и некротических фокусов, что сопровождается очаговым (отрубевидным) шелушением. В лим- фатических узлах, селезенке, лимфоэпителиальных органах пищеварительного тракта наблюдается пролиферация с плазматизацией В-зависимых зон и уве- личение центров размножения фолликулов. В миндалинах, червеобразном от- ростке и лимфатических узлах обнаруживаются гигантские много- ядерные макрофаги. При неосложненной кори в межальвеолярных перегородках легких обра- зуются милиарные и субмилиарные фокусы пролиферации лимфоидных, ги- стиоцитарных и плазматических клеток. Возможно развитие интерстициаль- ной пневмонии, при которой в стенках альвеол образуются причудливые гигантские клетки — гигантоклеточная коревая пневмоний. Од- нако этиологическая связь такой пневмонии только с коревым вирусом пока не доказана. 563 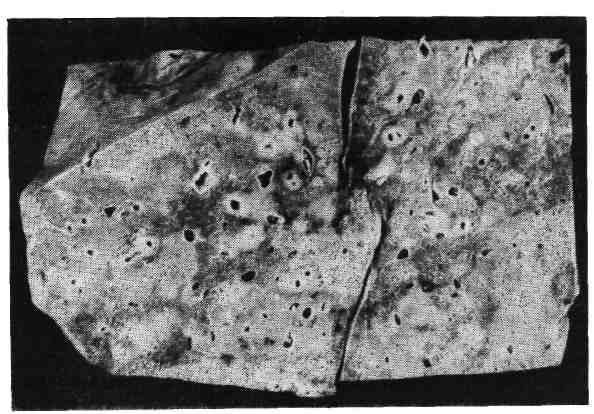 Рис. 397. Некротиче- ский панбронхит и пе- рибронхиальная пнев- мония при кори, ос- ложненной вторичной бактериальной инфек- цией. В относительно редких случаях в первые дни заболевания наблюдаются симптомы коревого энцефалита. Процесс выражается в периваску- лярных инфильтратах из клеток глии и мезенхимальных элементов, локали- зуется преимущественно в белом веществе мозга. Среди осложнений центральное место занимают поражения бронхов и лег- ких, связанные с присоединением вторичной вирусной и бактериальной инфек- ций (рис. 397). Поражается не только внутренняя оболочка бронхов (эндо- бронхит), но также средняя (мезобронхит) и наружная (пери- бронхит). Панбронхит часто имеет некротический или гнойно-некроти- ческий характер. Пораженные бронхи на разрезе такого легкого имеют вид серовато-желтых очажков, очень похожих на туберкулезные бугорки. Такой панбронхит служит источником развития бронхоэктазов, абсцессов легкого, гнойного плеврита. Переход процесса на перибронхиально расположенную ле- гочную паренхиму приводит к развитию перибронхиальной пневмо- нии и далее хронического поражения легких с исходом в пневмосклероз. При современных методах лечения подобные легочные осложнения встре- чаются крайне редко. Исчезла также наблюдающаяся раньше при осложнен- ной кори влажная гангрена мягких тканей лица (нома). Смерть больных корью связана с легочными осложнениями, а также с ас- фиксией при ложном крупе. Современная серопрофилактика и вакцинация привели к резкому снижению заболеваемости и смертности от кори. ЭПИДЕМИЧЕСКИЙ ПАРОТИТ Эпидемический паротит (свинка, parotitis epidemica) — острое ин- фекционное заболевание с развитием местных воспалительных изменений, преимущественно в интерстиции околоушных слюнных желез. Болеют чаще дети 5 — 15 лет, а также молодые люди 18 — 25 лет, чаще мужчины. Этиология и патогенез. Возбудителем является РНК-содержащий вирус размером в 150 нм, относящийся к группе миксовирусов. Источником зараже- ния является больной человек. Заражение происходит воздушно-капельным путем. Входными воротами являются слизистые оболочки полости рта, носа, глотки, с развитием последующей вирусемии и фиксацией вируса в слюнных и других железах, а также в ЦНС. В слюнных железах вирус размножается и отсюда в огромном количестве выделяется со слюной. Длительность забо- 564 левания составляет 7 — 9 дней, реже дольше. Заболевание оставляет стойкий иммунитет. Патологическая анатомия. Слизистая оболочка полости рта вокруг около- ушного (стеннонова) протока полнокровна, отечна, отек распространяется на клетчатку околоушной области и шею. Слюнные железы, из которых чаще поражаются околоушные, полнокровны, в последних развивается дву- сторонний интерстициальный паротит. В интерстиции железы — отек, гипере- мия и значительная лимфоидная инфильтрация вокруг протоков и ацинусов, в просвете протоков — сгустившийся секрет, воспалительный экссудат отсут- ствует. Аналогичные изменения могут наблюдаться в интерстиции яичка (о р х и т), в яичниках (о о ф о р и т), в поджелудочной железе (панкреа- тит). В исходе орхита изредка развивается склероз с атрофией паренхимы, что ведет казоспермии. Возможно развитие серозного менингита и менингоэнцефалитас отеком, гиперемией и периваскулярным лим- фоидным инфильтратом в белом веществе мозга. Ганглиозные клетки не по- ражаются. Редко причиной смерти может быть поражение ЦНС. КОКЛЮШ Коклюш (pertussis) — острое инфекционное заболевание детей, характе- ризующееся поражением дыхательных путей с развитием типичных приступов спастического кашля. Заболевание изредка наблюдается у взрослых. Этиология и патогенез. Возбудитель — палочка коклюша — обнаруживается в секрете из носоглотки больных. Заражение происходит воздушно-капельным путем. Механизм развития приступов спастического кашля сложный. Входны- ми воротами инфекции является слизистая оболочка верхних дыхательных пу- тей, где происходит размножение микроба. Продукты распада возбудителя (эндотоксин) вызывают раздражение нервных рецепторов гортани, возникают импульсы, идущие в ЦНС и приводящие к образованию в ней стойкого очага раздражения. Благодаря понижению порога возбуждения нервных центров и рецепторов бывает достаточно ничтожного неспецифического раздра- жения, чтобы вызвать приступ спастического кашля. Развивается «н е в- роз респираторного тракта», который клинически проявляет- ся следующими друг за другом толчкообразными выдохами, сменяющимися судорожным глубоким вдохом, многократно повторяющимися и заканчиваю- щимися выделением вязкой мокроты или рвотой. Спазм гортани, бронхиаль- ной мускулатуры, периферических сосудов, рвота и другие симптомы свиде- тельствуют о раздражении не только дыхательного, но и других вегетативных центров. Приступы спастического кашля вызывают застой в системе верхней полой вены, усиливающий расстройства кровообращения центрального про- исхождения, и приводят к гипоксии. Коклюш у грудных детей протекает осо- бенно тяжело, у них спастических приступов кашля не бывает, их эквивален- том являются приступы а п н о е с потерей сознания и асфиксией. Длительность болезни 11/2-3 мес. В настоящее время благодаря серопрофилактике и массовой вакцинации тяжесть течения и заболеваемость значительно снизились, летальность не пре- вышает десятых долей процента. Патологическая анатомия. При смерти во время приступа лицо одутлова- тое, отмечаются акроцианоз, точечные геморрагии на конъюнктивах, коже ли- ца, слизистой оболочке полости рта, на плевральных листках и перикарде. Слизистая оболочка дыхательных путей полнокровна, по- крыта слизью. Легкие эмфизематозно вздуты, под плеврой определяются идущие цепочкой воздушные пузырьки — интерстициальная эмфи- зема. Отсюда воздух может проникать в средостение, распространяться на 565 клетчатку шеи и туловища. В редких случаях развивается спонтанный пневмоторакс. На разрезе легкие полнокровны, с западающими участка- ми ателектазов. Микроскопически в слизистой оболочке гортани, тра- хеи, бронхов обнаруживаются явления серозного катара — вакуо- лизация эпителия, повышение секреции слизи, полнокровие, отек, умеренная лимфогистиоцитарная инфильтрация. В л ег к и х — мелкие бронхи в состоя- нии спазма с фестончатыми очертаниями, в паренхиме легких — отек, полно- кровие, ателектазы. У грудных детей возможно бронхогенное распространение воспаления с развитием м е л к о о ч а г о в о й кок л ю ш ной пневмонии. При этом в альвеолах обнаруживается серозно-лейкоцитарный и даже фибринозный экссудат с большим числом палочек коклюша. Однако и в этих случаях нельзя исключить смешанного инфицирования. В г о л о в н о м мозге наблюдаются отек, полнокровие, мелкие экстрава- заты, редко — обширные кровоизлияния в оболочках и ткани мозга. Особенно выражены циркуляторные изменения в ретикулярной формации, ядрах блу- ждающего нерва, продолговатого мозга. Они ведут к гибели нейронов. Ти- пичным для коклюша является образование разрывов и язвочек на уздечке языка, обусловленных трением ее о передние зубы во время приступов кашля. Осложнения зависят от присоединения вторичной инфекции. При этом раз- вивается панбронхит и перибронхиальная пневмония, сходная с таковой при кори. Смертельный исход в настоящее время встречается редко, преимуще- ственно у грудных детей от асфиксии, пневмонии, в редких случаях от спон- танного пневмоторакса. ДИФТЕРИЯ Дифтерия (diphtheria, от греч. diphthera — кожица, пленка) — острое ин- фекционное заболевание, характеризующееся преимущественно фибринозным воспалением в очаге первичной фиксации возбудителя и общей интоксика- цией, связанной" с всасыванием экзотоксина микроба. Чаще болеют дети, чем взрослые, в настоящее время наблюдается заболеваемость детей преимуще- ственно старше 7 лет. Этиология и патогенез. Возбудитель — палочка дифтерии — относится к се- мейству коринебактерий, выделяющих экзотоксин. Источником заражения являются бациллоносители, в меньшей степени больные. Экзотоксин возбуди- теля дифтерии обладает способностью подавлять биосинтез ферментов дыха- тельного цикла, поэтому парализует тканевое дыхание, изменяет холинергиче- ские процессы, нарушает синтез катехоламинов и приводит к накоплению их в тканях. Дифтерийная палочка размножается в области входных ворот на сли- зистых оболочках и выделяет экзотоксин, всасываемость которого всецело за- висит от особенностей структуры слизистой оболочки и глубины местных из- менений. Местно экзотоксин вызывает некроз эпителия, паретическое расширение сосудов с нарушением их проницаемости, отек тканей и выход фиориногена из сосудистого русла. Фибриноген под влиянием тканевого тромбопластина свертывается. На поверхности поврежденной слизистой обо- лочки образуется фибринозная пленка. Экзотоксин действует преимуществен- но на сердечно-сосудистую, нервную системы и надпочечники. Такое сочетан- ное поражение приводит к гемодинамическим нарушениям в организме, а выделение экзотоксина из организма сопровождается повреждением преиму- щественно канальпевого эпителия почек. Развитие тяжелых токсических и гипертоксических форм дифтерии, которые наблюдались до при- менения активной иммунизации, объясняется повышенной чувствительностью вследствие сенсибилизации к дифтерийному токсину. 566 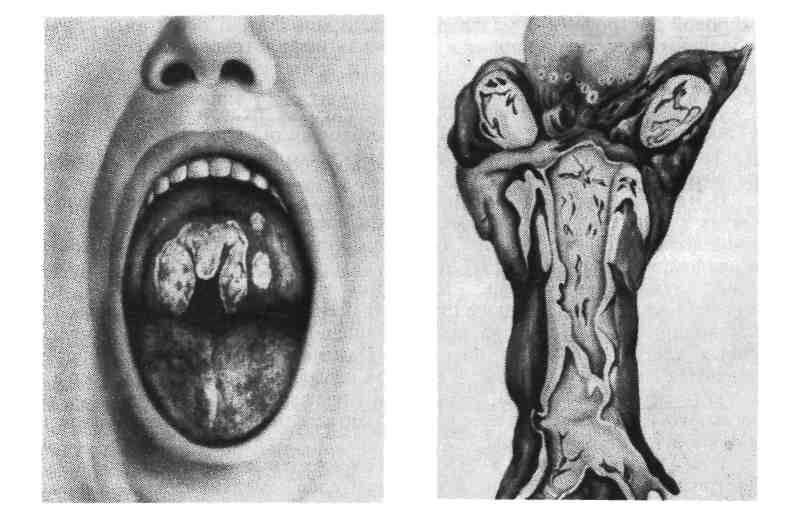 Рис. 398. Дифтеритическое воспаление зева при дифтерии. Рис. 399. Дифтерия зева и гортани. Патологическая анатомия. Местные изменения локализуются в сли- зистой оболочке зева, глоточных миндалинах, верхних дыхательных путях. Изредка встречается дифтерия половых органов у девочек, конъюнктивы, раны. При дифтерии зева и миндалин последние увеличены, слизистая оболочка полнокровна, покрыта обильными плотными беловато-желтыми пленками (рис. 398). Мягкие ткани шеи отечны. При тяжелых токсических формах отек особенно резко выражен, может распространяться на переднюю поверхность грудной клетки. Воспаление имеет характер дифтерического (см. с. 126). Верх- ние слои эпителия некротизованы, слизистая оболочка пропитана фибри- нозным экссудатом с примесью лейкоцитов, образующим массивные наложе- ния на ее поверхности. Так как слизистая оболочка зева и миндалин выстлана многослойным плоским эпителием, прочно связанным с подлежащей соедини- тельной тканью, фибринозная пленка долго не отторгается, что создает усло- вия для всасывания токсина. Поэтому дифтеритический тип воспаления при дифтерии зева и миндалин всегда сопровождается общими изменениями, за- висящими от токсемии. Регионарные лимфатические узлы шеи значительно увели- чены, полнокровны, с желтовато-белыми некротическими фокусами или чер- новатыми очагами кровоизлияний на разрезе. В них наблюдаются отек, ре- зкое полнокровие, стазы, кровоизлияния и некрозы фолликулов. Общие токсические изменения отмечаются в сердечно-сосудистой систе- ме, в периферической нервной системе, в надпочечниках, почках, се- лезенке. В сердце развивается токсический миокардит. Полости сердца расширены в поперечнике, мышца тусклая, дряблая, пестрая на разрезе, могут быть пристеночные тромбы. Изменения кардиомиоцитов характеризуются 567 жировой дистрофией и мелкими очагами миолизд. В некоторых случаях пре- обладают отек, полнокровие и клеточная инфильтрация интерстиция. Поэто- му различают альтернативную и интерстициальную формы миокардита. Если миокардит развивается в начале 2-й недели болезни и приводит к смерти от острой сердечной недостаточности, говорят о раннем па- раличе сердца при дифтерии. Перенесенный миокардит обусловливает развитие кардиосклероза. В нервной системе изменения локализуются в периферических не- рвных и вегетативных ганглиях. Прежде всего поражаются те из них, которые расположены ближе к зеву: языкоглоточный, блуждающий, симпатический и диафрагмальный нервы, III шейный симпатический ганглий и нодозный ган- глий блуждающего нерва. Развивается паренхиматозный неврит с распадом миелина; меньше страдают осевые цилиндры. В нервных ганглиях наблюдаются расстройства кровообращения, дистрофические изменения не- рвных клеток вплоть до цитолиза. Изменения, постепенно нарастая, про- являются спустя 1 1/2 — 2 мес в виде так называемых поздних параличей мягкого нёба, диафрагмы, сердца при поражении языкоглоточного, диафраг- мального и блуждающего нервов. Возможна регенерация элементов перифе- рической нервной системы. В мозговом слое надпочечников отмечаются кровоизлияния, дистрофия и некроз клеток, в корковом слое — мелкие фокусы некрозов, ис- чезновение липидов. В почках — некротический нефроз, в тяжелых случаях токсической дифтерии — массивные некрозы коркового слоя. В селезенке отмечается гиперплазия В-фолликулов с выраженным кариорексисом в цен- трах размножения фолликулов, полнокровие пульпы. Смерть при несвоевременном введении антитоксической сыворотки или при токсических формах наступает от раннего паралича сердца при миокарди- тах или поздних параличей сердца или диафрагмы, связанных с паренхима- тозным невритом. Дифтерия дыхательных путей характеризуется крупозным во- спалением гортани, трахеи, бронхов с легко отходящими фибринозными пленками, выделяющимися иногда при кашле в виде слепков с дыхательных путей (рис. 399). Пленки легко отходят, так как слизистая оболочка верхних дыхательных путей и бронхов выстлана призматическим и цилиндрическим эпителием, рыхло соединенным с подлежащей соединительной тканью. Отде- лению пленки способствует также обильное выделение слизи. Поэтому токсин не всасывается и общих токсических явлений при этой форме дифтерии не наблюдается. Крупозное воспаление гортани при д и фт е р и и получило название истинного крупа, распространение процесса на мелкие развет- вления бронхиального дерева — нисходящего крупа, который может сопровождаться развитием очаговой пневмонии. Осложнения при дифтерии дыхательных путей связаны с применением ин- тубации или трахеотомии, при которых возможно образование пролежней. Пролежни при вторичном инфицировании приводят к гнойному перихондри- ту, флегмоне, гнойному медиастиниту. В настоящее время применение анти- биотиков предотвращает эти осложнения. Смерть больных бывает вызвана ас- фиксией (спазм гортани при истинном крупе или закупорка дыхательных путей фибринозными пленками) или присоединившейся пневмонией и гнойны- ми осложнениями. Проводимая в настоящее время активная иммуниза- ция привела к резкому снижению заболеваемости и смертности от дифтерии. 568 СКАРЛАТИНА Скарлатина (от итальян.. scarlatum — багровый, пурпурный) — острое инфекционное заболевание с местными воспалительными изменениями, пре- имущественно в зеве, сопровождающееся типичной распространенной сыпью. Болеют в большинстве случаев дети до 16 лет, могут болеть и взрослые. Этиология и патогенез. Возбудитель — (3-гемолитический стрептококк группы А различных серологических вариантов, обладающий эритрогенным токсическим действием. Различают две фракции токсина — термолабильную (истинно трксическую) и термостабильную (белковую или аллергизирую- щую). С последней связан серологический вариант стрептококка. Заражение происходит воздушно-капельным путем от больного скарлати- ной или стрептококковой ангиной, назофарингитом, реже — через предметы обихода. Решающее значение в возникновении болезни имеет чувствитель- ность организма к стрептококковому токсину, которую можно выявить с по- мощью кожной пробы. Развитие самой болезни зависит от первоначального влияния токсина стрептококка, последующей аллергизации и свя- занной с ней инвазии самого стрептококка в ткани и органы. В воротах ин- фекции стрептококк вызывает местное воспаление и, распространяясь лимфо- генно, дает регионарный лимфаденит. Наступающая гематогенная диссемина- ция, сопровождающаяся токсемией, вызывает поражение центральной и вегетативной нервной системы, паренхиматозных органов и кожи. В лим- фоидных органах наблюдается иммунная перестройка с выработкой антиток- сических антител. Все эти явления знаменуют собой первый период скарлатины, ограничивающийся 1-й неделей и началом 2-й недели болезни. В результате токсемии и распада микробных тел в крови может развивать- ся аутоиммунизация, что приводит к появлению второго периода бо- лезни, который соответствует срокам сенсибилизации, но наступает не раньше 2-й или 3-й недели болезни. Этот период проявляется аллергическими реак- циями в коже, суставах, почках, сосудах, сердце. Аутоиммунные процессы, по- вышенная проницаемость тканевых барьеров и сосудистого русла способ- ствуют инвазии стрептококка в ткани и органы и развитию септических очагов, которые чаще встречаются у детей раннего возраста. В зависимости от преобладания тех или иных проявлений принято различать три формы скарлатины: токсическую, септическую и токсико-септическую (смешанную). Патологическая анатомия. Местный очаг при скарлатине носит название первичного скарлатинозного аффекта, а в сочетании с регионарным лимфаде- нитом — п ер в и ч н о г о комплекса. Первичный аффект в подавляющем большинстве случаев локализуется в зеве и миндалинах, значительно реже в легких, коже (раневая скарлатина), половых путях (после- родовая скарлатина). При локализации аффекта вне полости рта скар- латину называют экстрабуккальной. Впервый период болезни в зеве и миндалинах отмечается резкое по- лнокровие («пылающий зев»), которое распространяется на слизистую оболоч- ку полости рта, язык (малиновый язык), глотку. Миндалины увеличены, со- чные, ярко-красные — катаральная ангина. Вскоре на поверхности и в глубине ткани миндалин появляются сероватые, тусклые очаги некрозов — типичная для скарлатины некротическая ангина (рис. 400). В зависи- мости от тяжести течения некрозы могут распространяться на мягкое нёбо, глотку, слуховую (так называемую евстахиеву) трубу, среднее ухо, с лимфати- ческих узлов переходить на клетчатку шеи. При отторжении некротических масс образуются язвы. При микроскопическом исследовании в слизистой оболочке и ткани мин- далин наблюдаются резкое полнокровие, очаги некрозов, по периферии ко- 569 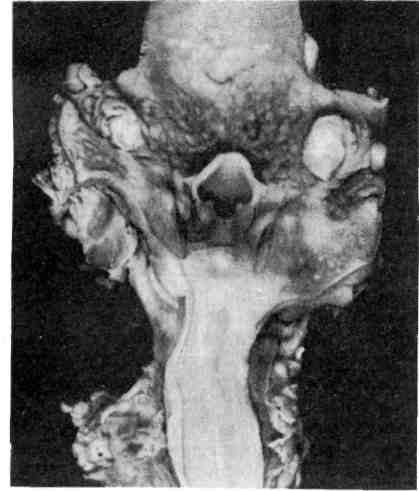 Рис. 400. Скарлатина. Острый некроти- ческий тонзиллит и резкая гиперемия зева (по А. В. Цинзерлингу). торых в зоне отека и фибриноз- ного выпота обнаруживаются це- почки стрептококков, на границе со здоровой тканью — незначи- тельная лейкоцитарная инфиль- трация. Шейные лимфатиче- ские узлы увеличены, сочные, полнокровные, в них могут встре- чаться очаги некрозов и явления выраженной миелоидной перест- ройки (лимфаденит). Общие изменения, за- висящие от токсемии, проявля- ются прежде всего в развитии сыпи. Сыпь появляется в первые 2 дня болезни, имеет мелкото- чечныи характер, ярко-красный цвет, покрывает всю поверхность тела, за исключением носогубного треугольника, который резко выделя- ется на общем ярко-красном фоне кожи лица. В коже отмечаются полно- кровие, периваскулярные лимфогистиоцитарные инфильтраты, отек, экссу- дация. В поверхностных слоях эпителия имеют место дистрофические из- менения, паракератоз с последующим некрозом. Так как элементы сыпи близко расположены друг к другу, участки некроза верхних слоев эпителия сливаются и к 2 —3-й неделе болезни слущиваются пластами — п л а с- тинчатое шелушение. В печени, миокарде и почках — дистрофические изменения и ин- терстициальные лимфогистиоцитарные инфильтраты. В селезенке, л и м - фоидной ткани кишечника наблюдаются гиперплазия центров раз- множения фолликулов с плазматизацией и миелоидная метаплазия. Эти изме- нения варьируют в зависимости от тяжести течения и формы скарлатины. В головном мозге и вегетативных ганглиях дистрофические изменения нейронов и расстройства кровообращения. При тяжелой токсической форме, когда смерть наступает в первые 2 — 3 сут от начала болезни, в зеве наблюдается особенно резкая ги- перемия, распространяющаяся даже на пищевод. Гиперплазия в лимфоидной ткани выражена слабее, в органах преобладают дистрофические изменения и резкие расстройства кровообращения. При тяжелой септической форме, наступающей на 2-й неделе, аллергизация способствует проникновению стрептококка в близкие к первич- ному аффекту ткани и отдаленные органы. В области аффекта процесс прини- мает распространенный гнойно-некротический характер с образованием з а - глоточного абсцесса, отита-антрита и гнойного остеомие- лита височной кости, гнойно-некротического лимфаденита, флег- моны шеи, мягкой —с гнойным расплавлением тканей и твердой —с преобладанием некроза. Флегмона может привести к аррозии крупных со- судов шеи и смертельным кровотечениям. С височной кости гнойное воспале- ние может переходить на венозные синусы твердой мозговой оболочки с раз- 570 витаем абсцесса мозга и гнойного менингита. В лимфоидных органах преобладает миелоиднаь метаплазия с вытеснением лимфоидной ткани. В наиболее тяжелых случаях развивается сштикопиемия с гнойными метастазами в органах. Второй период болезни никогда нельзя предвидеть, так как он насту- пает не обязательно, независимо от тяжести первого, и может проявляться в течение 3 —5-й недели болезни. Если этот срок проходит благоприятно, можно считать, что наступило выздоровление. Второй период начинается с умеренной катаральной ангины. Самым существенным является присоедине- ние острого или хронического г л о м с р у л о н е ф р и т а с исходом в нефросклероз. Могут наблюдаться уртикарная кожная сыпь, васкулиты, се- розные артриты, бородавчатый эндокардит, реже — фибриноидные изменения стенок крупных сосудов с исходом в склероз. Осложнения зависят от гнойно-некротических изменений, например, разви- тия хронического отита с понижением слуха, или во втором периоде — от хро- нического заболевания почек. В связи с применением антибиотиков, а также изменениями свойств самого возбудителя в настоящее время аллергические и гнойно-некротические процессы при скарлатине почти не наблюдаются. Смерть раньше наступала от токсемии или септических осложнений. В настоя- щее время смертельных исходов не наблюдается. МЕНИНГОКОККОВАЯ ИНФЕКЦИЯ Менингококковая инфекция — острый инфекционный процесс, проявляющийся з трех основных формах: назофарингит, гнойный менингит и менингококцемия — характеризующийся периодическими эпидемическими вспышками. Эти вспышки возникают с промежутками в 25 — 30 лет; чаще бо- леют дети моложе 5 лет, могут болеть лица любого возраста. Этиология и патогенез.. Возбудителем является менингококк (Neisseria me- ningitidis), имеющий форму кофейных зерен, расположенных как вне-, так и внутриклеточно, и определяемый в мазках из носоглотки или ликвора. Он очень чувствителен к внешним воздействиям (температура, рН среды, влаж- ность), поэтому вне организма и в трупе быстро погибает. Заражение происходит от больного или носителя инфекции. Инфекция рас- пространяется воздушно-капельным путем. Инвазия менингококка в слизи- стую оболочку носоглотки только в 10 — 30 % случаев вызывает развитие ме- нингококкового н а з о фарингита. Реже, преимущественно у детей раннего возраста, менингококк распространяется гематогенным путем, пре- одолевает гематоэнцефалический барьер и фиксируется в мягких мозговых оболочках, где вызывает гнойный менингит. Преимущественное забо- левание детей первых 5 лет жизни связано со структурной незрелостью этого барьера. В зависимости от состояния иммунной реактивности организма ме- нингококк может вызвать сепсис, получивший название менингококце- м и и, имеющий иногда молниеносное течение. В основе поражения сосудов при менингококцемии лежит бактериальный шок, наступающий от интенсив- ного распада фагоцитированных бактерий с высвобождением эндотоксина. Наблюдается парез мелких сосудов с развитием стазов, тромбозов, кровоиз- лияний и последующих некрозов в органах. Патологическая анатомия. М е н и н г о к о к к о в ы й назофарингит ха- рактеризуется катаральным воспалением слизистых оболочек с особенно рез- ко выраженной гиперемией, отечностью задней стенки глотки и гиперплазией лимфатических фолликулов. Эта форма имеет большое эпидемиологическое значение, так как часто клинически не диагностируется. 571 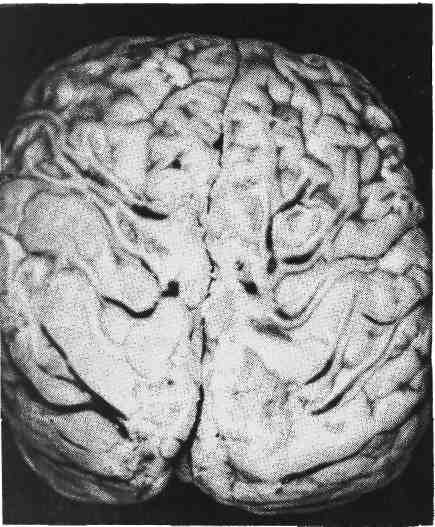 Рис. 401. Менингококковый -менингит. Гнойное воспаление локализуется преиму- щественно на поверхности полушарий большого мозга (по А. В. Цинзерлин- ГУ). При менингококков о. м менингите мягкие мозговые оболочки в первые сутки от на- чала болезни становятся резко полнокровными, они пропитаны слегка мутноватым серозным экс- судатом. К концу 2-х и началу 3-х суток экссудат постепенно гус- теет, приобретает зеленовато-жел- тый цвет и гнойный характер. К 5 —6-м суткам он еще более уплотняется от присоединения фибринозного выпота. Процесс начинается с базальной поверх- ности и переходит по периве- нозным пространствам на выпук- лую поверхность преимуществен- но передних отделов полушарий большого мозга, располагаясь здесь в виде желтовато-зеленоватого «чепчика» • или «шапочки» (рис. 401). Гнойный процесс распространяется также на оболочки снинного мозга, где гной дольше остается жидким. Ткань мозга полнокровная, набухшая. Эпенди- ма желудочков и сосудистые сплетения могут также вовлекаться в процесс с развитием гнойного эпендиматита и пиоцефалии, которые чаще наблюдаются у детей первых 2 — 3 лет жизни. Микроскопически сосуды мягких мозговых оболочек резко полнокровны, субарахноидальное пространство расширено, пропитано лейкоцитарным экс- судатом, пронизано нитями фибрина. Процесс с сосудистой оболочки может переходить на мозговую ткань с развитием менингоэнцефалита. На- чиная с 3-й недели болезни, экссудат подвергается рассасыванию. При боль- шом количестве фибрина происходит его организация с облитерацией участ- ков субарахноидального пространства срединного и бокового отверстий IV желудочка и затруднением циркуляции ликвора. Следствием этого является прогрессирующая гидроцефалия с нарастающей атрофией веще- ства мозга. Смерть может наступить в остром периоде от набухания мозга с вклинива- нием миндалин мозжечка в большое затылочное отверстие и ущемлением в нем продолговатого мозга или в последующие периоды от менингоэнцефа- лита, гнойного эпедиматита, позднее — от общей церебральной ка- хексии вследствие гидроцефалии и атрофии полушарий большого мозга. В настоящее время своевременное лечение антибиотиками приводит к рас- сасыванию экссудата и, как правило, к благоприятному исходу. Менингококцемия характеризуется генерализованным пораженим микро- циркуляторного русла, кожной сыпью, поражением суставов, сосу- дистой оболочки глаз, надпочечников й почек. Наблюдаются также изме- нения серозных листков (перикарда). Если больной погибает в первые 24 — 48 ч, менингит может отсутствовать. Кожная сыпь имеет геморрагиче- ский звездчатый характер и располагается преимущественно на ягодицах, 572 нижних конечностях, веках и склерах. В центре кожных элементов могут быть везикулы или тусклые суховатые очаги некроза. Гнойный артрит чаще встречается в мелких суставах конечностей. Иридоциклит или у в е и т имеют гнойный характер, как и перикардит. В надпочечниках — очаговые некрозы и кровоизлияния или двусто- ронние массивные геморрагии с развитием острой надпочечниковой недостаточности — синдром Уотерхауса —Фридериксена. В почках возникает некроз эпителия канальцев (некротический нефроз). Изменения ми- кроциркуляторного русла характеризуются васкулитами, экстравазатами, не- крозами. В мазках из пораженных органов удается обнаружить менингокок- ки, если вскрытие производится не более чем через 10—18 ч после смерти. Смерть больных при молниеносном течении наступает от бактериального шока, тяжесть которого усугубляется кровоизлияниями в надпочечники, реже наблюдается острая почечная надостаточность (у взрослых). При более дли- тельном течении смертельный исход обусловлен септикопиемией или гнойным менингитом. КИШЕЧНАЯ КОЛИ-ИНФЕКЦИЯ Кишечная коли-инфекция (синонимы: коли-энтерит, коли-энтеро- колит)— острое инфекционное заболевание с локализацией воспалительного процесса преимущественно в тонкой кишке, наблюдается, как правило, у де- тей грудного и раннего возраста. Этиология и патогенез. Кишечная палочка в норме составляет основную |
