Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
Осложнения. При введении иглы медиальнее крыловидно-нижнечелюстной складки возможны онемение тканей глотки и повреждение внутренней крыловидной мышцы с последующим появлением контрактуры нижней челюсти. Для устранения этого осложнения иногда требуется длительное лечение с применением физиотерапевтических процедур, механотерапии и инъекций раствора пирогенала. Возможны повреждение сосудов и возникновение кровоизлияния, иногда — образование гематомы, и попадание анестетика в кровяное русло, появление зон ишемии на коже нижней губы и подбородка. При повреждении язычного и нижнего альвеолярного нервов иглой иногда развивается неврит, для лечения которого используют гальванизацию и диатермию. Изредка наблюдается парез мимических мышц вследствие блокады ветвей лицевого нерва. Вследствие нарушения техники проведения мандибулярной анестезии возможен перелом инъекционной иглы. Это осложнение может возникнуть при изменении первоначального положения иглы резким движением, когда центральный конец ее достаточно глубоко погружен в мягкие ткани или располагается между мышцей и костью. Опасность этого осложнения возрастает при внедрении иглы в сухожилие мышц (чаще височной). Игла ломается в месте перехода ее в канюлю. Для профилактики этого осложнения следует использовать качественные иглы, строго соблюдать технику анестезии, не погружать иглу в ткани до канюли, не производить грубых и резких перемещений иглы. Если отломанная часть иглы полностью погружена в ткани, не следует предпринимать немедленной попытки удаления ее в поликлинике. При показаниях (боли самопроизвольные и при открывании рта, развитие контрактуры, воспалительные явления) удаление иглы возможно только в стационаре после тщательного рентгенологического обследования. Это трудоемкое вмешательство требует хорошей оперативной техники и хирургического опыта. Иногда сломанная игла инкапсулируется в тканях и не вызывает жалоб у больных. В этих случаях ее можно не удалять. Обезболивание в области нижнечелюстного валика по М. М. Вейсбрему (торусальная анестезия) При этой анестезии обезболивающий раствор вводят в область нижнечелюстного валика (torus mandibulae). Он находится в месте соединения костных гребешков, идущих от венечного и мыщелкового отростков, — выше и кпереди от костного язычка нижней челюсти. Ниже и кнутри от валика располагаются нижний альвеолярный, язычный и щечный нервы, окруженные рыхлой клетчаткой (рис. 23, а). При введении анестетика в данную зону эти нервы могут быть выключены одновременно. При проведении анестезии рот больного должен быть открыт максимально широко. Вкол иглы производят перпендикулярно слизистой оболочке щеки, направляя шприц с противоположной стороны, где он располагается на уровне больших коренных зубов. Местом вкола является точка, образованная пересечением горизонтальной линии, проведенной на 0,5 см ниже жевательной поверхности верхнего третьего большого коренного зуба и бороздки, образованной латеральным скатом крыловидно-нижнечелюстной складки и щекой (рис 23, б). Иглу продвигают до кости (на глубину от 0,25 до 2 см). Вводят 1,5—2 мл анестетика, блокируя нижний луночковый и щечный нервы. Выведя иглу на несколько миллиметров в обратном направлении, инъецируют 0,5—1 мл анестетика для выключения язычного нерва. Анестезия наступает через 5 мин. 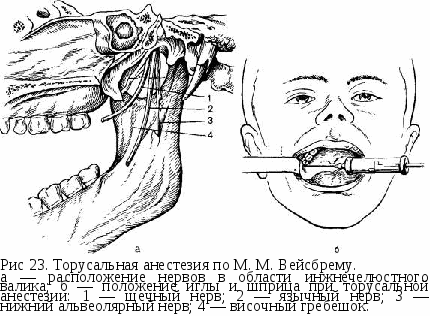 Зона обезболивания: те же ткани, что и при анестезии у отверстия нижней челюсти, а также ткани, иннервируемые щечным нервом, — слизистая оболочка и кожа щеки, слизистая оболочка альвеолярного отростка нижней челюсти от середины второго малого коренного зуба до середины второго большого коренного зуба. Однако в связи с особенностями взаимоотношений щечного нерва с нижним луночковым и язычным нервами (см. с. 62) обезболивание в зоне иннервации щечного нерва наступает не всегда. В этом случае следует дополнительно провести инфильтрационную анестезию в области операционного поля для выключения периферических окончаний щечного нерва. Обезболивание в области щечного нерва При широко открытом рте больного вкол иглы делают в слизистую оболочку щеки, направляя шприц с противоположной стороны. Местом вкола является точка, образованная пересечением горизонтальной линии, проведенной на уровне жевательной поверхности верхних больших коренных зубов и вертикальной линии, являющейся проекцией переднего края венечного отростка на слизистую оболочку щеки. Иглу продвигают на глубину 1—1,5 см до переднего края венечного отростка, где щечный нерв пересекает его, выходя из крыловидно-височного клетчаточного промежутка или из толщи височной мышцы, и располагается по наружной поверхности щечной мышцы. Вводят 1—2 мл раствора анестетика. Обезболивание наступает в зоне иннервации щечного нерва [см. Обезболивание на нижнечелюстном валике (торусальная анестезия)]. Обезболивание в области язычного нерва Язычный нерв блокируют при проведении анестезии у отверстия нижней челюсти и на нижнечелюстном валике. Кроме того, на него можно воздействовать в челюстно-язычном желобке. Для этого язык отводят шпателем в противоположную сторону. Вкол иглы делают в слизистую оболочку в наиболее глубокой части челюстно-язычного желобка на уровне середины коронки третьего нижнего большого коренного зуба. В этом месте язычный нерв залегает очень поверхностно. Вводят 2 мл анестетика. Зона обезболивания соответствует иннервации язычного нерва. Обезболивание в области подбородочного нерва Для выполнения анестезии необходимо определить расположение подбородочного отверстия. Чаще оно располагается на уровне середины альвеолы нижнего второго малого коренного зуба или межальвеолярной перегородки между вторым и первым малыми коренными зубами и на 12—13 мм выше основания тела нижней челюсти. Проекция отверстия находится, таким образом, на середине расстояния между передним краем жевательной мышцы и серединой нижней челюсти. Подбородочное отверстие (или устье канала) открывается кзади, кверху и наружу. Это следует помнить, чтобы придать игле направление, позволяющее ввести ее в канал (рис. 24, а). 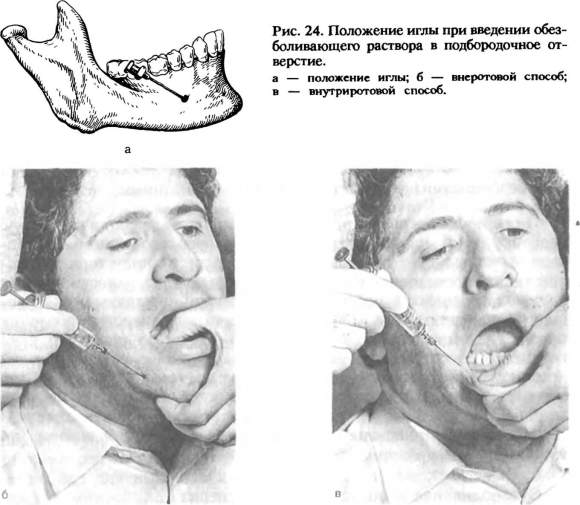 Внеротовой метод. Проводя анестезию на правой половине нижней челюсти, удобнее вставать справа и сзади больного. Выключая подобородочный нерв слева, врач располагается справа и кпереди от больного. Используя приведенные выше ориентиры, определяют проекцию подбородочного отверстия на кожу. Указательным пальцем левой руки в этой точке прижимают мягкие ткани к кости. Придав игле направление с учетом хода канала, делают вкол иглы на 0,5 см выше и кзади от проекции подбородочного отверстия на кожу (рис 24, б). Затем продвигают ее вниз, внутрь и кпереди до соприкосновения с костью. Введя 0,5 мл анестетика и осторожно перемещая иглу, находят подбородочное отверстие и входят в канал. Ориентиром может служить ощущение характерного проваливания иглы. Продвигают иглу в канале на глубину 3—5 мм и вводят 1—2 мл обезболивающего раствора. Анестезия наступает через 5 мин. Если иглу не вводить в подбородочный канал, то зона обезболивания, как правило, органичивается только мягкими тканями подбородка и нижней губы. Обезболивание же в области малых коренных зубов, клыка, резцов и альвеолярного отростка в этом случае выражено недостаточно. Внутриротовой метод. При сомкнутых или полусомкнутых челюстях больного отводят мягкие ткани щеки в сторону. Вкол иглы делают, отступя несколько миллиметров кнаружи от переходной складки на уровне середины коронки первого большого коренного зуба (рис. 24, в). Иглу продвигают на глубину 0,75—1 см вниз, кпереди и внутрь до подбородочного отверстия. Последующие моменты выполнения анестезии не отличаются от таковых при вне-ротовом методе. Зона обезболивания: мягкие ткани подбородка и нижней губы, малые коренные зубы, клыки и резцы, костная ткань альвеолярного отростка, слизистая оболочка его с вестибулярной стороны в пределах этих зубов. Иногда зона обезболивания распространяется до уровня второго большого коренного зуба. Выраженная анестезия наступает обычно только в пределах малых коренных зубов и клыка. Эффективность обезболивания в области резцов невелика из-за наличия анастомозов с противоположной стороны. Осложнения. При повреждении сосудов возможны кровоизлияние в ткани и образование гематомы, появление участков ишемии на коже подбородка и нижней губы. При травме нервного ствола может развиться неврит подбородочного нерва. Лечение и профилактика этих осложнений не отличаются от таковых при анестезии других нервов. Блокада двигательных волокон нижнечелюстного нерва По Берше. Для выключения жевательного нерва вкол иглы производят перпендикулярно кожным покровам под нижний край скуловой дуги, отступя кпереди от козелка ушной раковины на 2 см. Иглу продвигают горизонтально к средней линии на глубину 2—2,5 см через вырезку нижней челюсти. Вводят 3—5 мл анестетика. Эффект анестезии определяется через 5—10 мин. Выражается он в расслаблении мышц, поднимающих нижнюю челюсть. Используют эту анестезию при наличии воспалительной контрактуры нижней челюсти (в сроки до 10 дней после ее развития). При появлении органических изменений в мышцах добиться открывания рта блокадой нерва не удается. По П. М. Егорову. Анестезия позволяет блокировать не только жевательный нерв, но и остальные двигательные ветви нижнечелюстного нерва. Депо из раствора анестетика создается на уровне основания переднего ската суставного бугорка у наружной поверхности подвисочного гребня, что позволяет инфильтрировать клетчатку крыловидно-височного, крыловидно-нижнечелюстного пространств и подвисочной ямки. Именно там залегают двигательные ветви. Врач располагается справа от больного. Фиксирует ногтевую фалангу I пальца левой руки на наружной поверхности головки нижней челюсти и суставного бугорка. Больного просят открыть и закрыть рот, сместить нижнюю челюсть в сторону. Таким образом определяют место вкола иглы, которое должно находиться на 0,5— 1 см кпереди от суставного бугорка под нижним краем скуловой дуги. Обработав кожу спиртом или спиртовым раствором йода, производят вкол в найденную точку. Иглу продвигают под скуловой дугой несколько вверх (под углом 60—75° к коже) до наружной поверхности височной кости. Это расстояние фиксируют II пальцем правой руки и извлекают иглу назад на 0,5—1 см. Затем под прямым углом к поверхости кожи иглу погружают в мягкие ткани на отмеченную II пальцем глубину и вводят 2 мл раствора анестетика. Обезболивание верхнечелюстного и нижнечелюстного нервов (стволовая анестезия) При проведении травматических операций, требующих обезболивания в области тканей всей верхней или нижней челюсти, можно блокировать верхнечелюстной нерв у круглого отверстия в крыловидно-небной ямке и нижнечелюстной — у овального отверстия. Исследования С. Н. Вайсблата показано, что наиболее простым и доступным ориентиром при блокаде II и III ветвей тройничного нерва является наружная пластинка крыловидного отростка клиновидной кости. Крыловидно-верхнечелюстная щель, которой крыловидно-небная ямка открывается кнаружи, и овальное отверстие находятся в одной плоскости с наружной пластинкой крыловидного отростка. Вход в крыловидно-небную ямку расположен кпереди, а овальное отверстие — кзади от нее (рис. 25, а). Учитывая небольшой объем крыловидно-небной ямки, выполненной сосудами, нервами и клетчаткой, достаточно ввести анестетик в нее с тем, чтобы он проник к круглому отверстию и пропитал верхнечелюстной нерв. Подводить иглу непосредственно к круглому отверстию нет надобности. Для стволовой анестезии необходимо использовать иглу длиной 7—8 см. 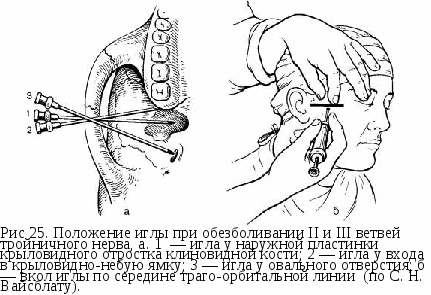 27 Обезболивание верхнечелюстного нерва. Подскулокрыло-видный путь обезболивания в крыловидно-небной ямке по С. Н. Вайсблату. С. Н. Вайсблат доказал, что проекция наружной пластинки крыловидного отростка находится на середине предложенной им козелково-глазничной линии (траго-ор-битальной), проведенной от козелка ушной раковины до середины отвесной линии, которая соединяет наружный край глазницы с передненижним участком скуловой кости. Вкол иглы производят в середине траго-орбитальной линии у нижнего края скуловой дуги (рис. 25, б). Иглу продвигают внутрь в горизонтальной плоскости строго перпендикулярного кожным покровам до упора в наружную пластинку крыловидного отростка. Отмечают глубину погружения иглы (обычно 4—6 см) предварительно насаженным на нее кусочком стерильной резинки. Иглу извлекают несколько больше чем на половину, поворачивают ее кпереди под углом 15—20° и вновь погружают в ткани на отмеченную глубину. При этом игла достигает крыловидно-небной ямки, куда вводят 2—4 мл раствора анестетика. Через 10—15 мин наступает анестезия. Подскуловой путь. Вкол иглы делают в место пересечения нижнего края скуловой кости с вертикальной линией, проведенной от наружного края глазницы, т. е. у нижнего края скуловой кости. Иглу направляют кнутри и несколько вверх до соприкосновения с верхнечелюстным бугром. Затем, скользя иглой по кости (шприц отводят кнаружи), продвигают ее на 4—5 см кзади и кнутри, после чего игла попадает в крыловидно-небную ямку несколько выше ее середины. Вводят 2—4 мл раствора анестетика. Орбитальный путь. Вкол иглы делают в области верхней границы нижненаружного угла глазницы, что соответствует верхнему краю скуловой кости. Иглу продвигают по наружной стенке глазницы кзади на глубину 4—5 см строго в горизонтальной плоскости. При этом игла не должна терять контакта с костью и отклоняться вверх. На этой глубине игла достигает области круглого отверстия, где вводят 5 мл анестетика (В. Ф. Войно-Ясенецкий), Если иглу провести по нижнеглазничной стенке до нижней глазничной щели, то анестетик через нее проникает в крыловидно-небную ямку, где блокирует верхнечелюстной нерв (С. Н. Вайсблат). Небный путь (внутриротовой). Иглу вводят в крыловидно-небную ямку через большое небное отверстие и большой небный канал. Войдя в большое небное отверстие, иглу продвигают вверх и кзади по каналу на глубину 3—3,5 см до крыловидно-небной ямки. Вводят 1,5—2 мл анестетика. Способ введения иглы в большое небное отверстие приведен при описании анестезии большого небного нерва. Зона обезболивания: все ткани и органы, получающие иннервацию от II ветви тройничного нерва. Обезболивание нижнечелюстного нерва у овального отверстия по С. Н. Вайсблату. Через середину траго-орбитальной линии иглу погружают до наружной пластинки крыловидного отростка так же, как при блокаде верхнечелюстного нерва. Затем извлекают ее кнаружи от подкожной клетчатки и, развернув иглу на 1 см кзади, погружают ее в ткани на первоначальную глубину. Игла при этом достигает уровня овального отверстия. Вводят 2—3 мл обезболивающего раствора. Анестезия наступает через 10—15 мин. Зона обезболивания: все ткани и органы, получающие иннервацию от III ветви тройничного нерва. Осложнения стволовой анестезии. При проведении стволовой анестезии иглой можно попасть в полость носа или в слуховую трубу и, следовательно, внести инфекцию к основанию черепа. Могут возникнуть диплопия, механическое повреждение отводящего и глазодвигательных нервов. Пропитывание новокаином с адреналином зрительного нерва может привести к временной потере зрения. Возможно повреждение внутренней челюстной, ос-новонебной артерии, средней артерии мозговой оболочки, крыловидного венозного сплетения. Профилактика осложнений — тщательное соблюдение техники проведения анестезии. ОБЩИЕ ОСЛОЖНЕНИЯ МЕСТНОЙ АНЕСТЕЗИИ При введении раствора анестетика не должно возникать чувство жжения или болевой реакции. Резкая боль в момент инъекции — грозный признак ошибочного введения вместо анестетика других растворов (нашатырный спирт, формалин, хлорид кальция, этиловый спирт и др.). Если это произошло, то ткани, куда было введено одно из указанных веществ, необходимо инфильтрировать 0,25— 0,5% раствором новокаина и рассечь их. Это уменьшает в тканях концентрацию ошибочно введенного раствора и создает условия для купирования воспалительного процесса в них. Кроме того, следует назначить антибиотики широкого спектра действия, антигистамин-ные препараты и анальгетики. Осложнения местного характера, возможные при инфильтрационной или проводниковой анестезии, приведены при описании отдельных методик их выполнения. Приводим осложнения общего характера, которые могут возникать во время или после обезболивания. Интоксикация. Токсичность новокаина незначительна. Однако при заболеваниях, когда снижена холинэстеразная активность сыворотки крови (гипертиреоз, тяжелая форма аллергии, алиментарная дистрофия), при гепатите, циррозе печени токсичность новокаина и тримекаина возрастает. Она значительно увеличивается при попадании местного анестетика в кровяное русло. Кроме того, токсичность местных анестетиков прямо пропорциональна их концентрации в квадрате. При передозировке новокаина больные предъявляют жалобы на головокружение, головную боль, недомогание, слабость, тошноту (рвоту), чувство страха. Отмечают бледность кожных покровов и слизистых оболочек, холодный пот, частое поверхностное дыхание, двигательное возбуждение. Могут быть судороги. Артериальное давление значительно снижено, пульс частый и слабый. Однако может быть и брадикардия, обусловленная угнетением бульбарных центров, заканчивающаяся остановкой сердца. Общее возбуждение может перейти в угнетение центральной нервной системы и остановку дыхания. |
