Внутриротовой метод инфраорбитальной анестезии имеет существенные недостатки по сравнению с внеротовым, поэтому его редко применяют в условиях поликлиники: он сложнее для выполнения; при нем труднее подвести иглу к подглазничному отверстию через значительную толщу тканей; его нельзя выполнить при воспалительных заболеваниях во фронтальном отделе преддверия рта.
Зона обезболивания: резцы, клыки и малые коренные зубы, костная ткань альвеолярного отростка, слизистая оболочка альвеолярного отростка с вестибулярной стороны в области этих зубов, слизистая оболочка и костная ткань передней, задненаружной (частично), нижней и верхней стенок верхнечелюстной пазухи, кожа подглазничной области, нижнего века, крыла носа, перегородки носа, кожа и слизистая оболочка верхней губы. Следует помнить о наличии анастомозов с противоположной стороны и с задними верхними альвеолярными ветвями. При необходимости их выключают, вводя по переходной складке 1—2 мл анестетика в области центральных резцов или второго малого коренного — первого большого коренного зубов.
Иногда зона обезболивания уменьшается от середины центрального резца до середины первого малого коренного зуба, реже — увеличивается, включая область первого большого коренного зуба.
Осложнения. При ранении иглой сосудов в подглазничном канале или вне его возникает кровоизлияние в окружающую ткань. Возможно образование гематомы. Иногда появляется ишемия ограниченного участка кожи в подглазничной области. При попадании анестетика в глазницу можно блокировать нервы, иннервирующие мышцы глазного яблока. Тогда у больного появляется диплопия. При прободении нижней стенки подглазничного канала раствор анестетика может попасть в верхнечелюстную пазуху. В случае травмы иглой нервного ствола может развиться неврит подглазничного нерва. Профилактика осложнения — тщательное соблюдение техники анестезии.
Для предотвращения образования гематомы после анестезии следует прижать пальцем на 2—3 мин место выхода сосудистого пучка из канала.
Анестезия в области большого небного отверстия
При анестезии в области большого небного отверстия блокируют большой небный нерв. Для этого местный анестетик надо ввести в область большого небного отверстия. Располагается оно на уровне середины коронки третьего большого коренного зуба, при отсутствии последнего — кзади и кнутри от второго большого коренного зуба или на 0,5 см кпереди от границы твердого и мягкого неба (рис. 18). Чтобы определить проекцию большого небного отверстия на слизистую оболочку твердого неба, надо провести две взаимопересекаю-щиеся линии: одну из них — параллельно границе твердого и мягкого неба на уровне середины коронки третьего большого коренного зуба от десневого края до средней линии верхней челюсти соответствующей стороны (следует помнить, что верхняя челюсть — парная кость), другую — через середину первой и перпендикулярно ей (спереди назад). Точка пересечения этих двух линий будет соответствовать проекции большого небного отверстия.При широко открытом рте больного вкол иглы производят на 1 см кпереди и кнутри (т. е. отступя к средней линии) от проекции небного отверстия на слизистую оболочку. Иглу продвигают вверх, несколько кзади и кнаружи — до соприкосновения с костью. Вводят 0,5 мл анестетика. Через 3—5 мин наступает анестезия.Зона обезболевания: слизистая оболочка твердого неба, альвеолярного отростка с небной стороны от третьего большого коренного зуба до середины коронки клыка. Иногда зона обезболивания увеличивается до середины бокового резца и переходит на вестибулярную поверхность у третьего большого коренного зуба. Нередко граница обезболивания не распространяется кпереди дальше уровня второго малого коренного зуба.Осложнения. При введении большого количества анестетика или в случае попадания иглы в канал, а также при инъецированииобезболивающего раствора позади
Убольшого небного отверстия выклю- чу/ \\ чаются нервные стволики, иннер-
/\J*4 вирующие мягкое небо. Больнымэто воспринимается как инородное
тело, возникают тошнота, позывы
на рвоту. При ранении сосудов воз-
никает кровоизлияние. Иногда по-
являются участки ишемии на коже
лица вследствие рефлекторного
спазма сосудов. Может наступить
некроз слизистой оболочки твердого
неба. Быстрое введение анестетика
под значительным давлением под
малоподатливую слизистую оболоч-
Рис 18. Положение шприца и место КУ твердого неба сопровождается
вкола иглы при обезболивании боль- сдавлением сосудов или их разры-
того небного нерва. вом^ ЧТО и ПрИВОдит к омертвению
тканей. Выраженный склероз сосудов предрасполагает к этому. Для профилактики данного осложнения анестетик следует вводить медленно без излишнего давления, особенно у лиц пожилого возраста, не более 0,5 мл раствора.Обезболивание в области резцового отверстияПри этой анестезии блокируют носонебный нерв. Резцовое отверстие расположено между центральными резцами, на 7—8 мм кзади от десневого края (позади резцового сосочка). Носонебный нерв можно блокировать внутриротовым и внеротовым методами.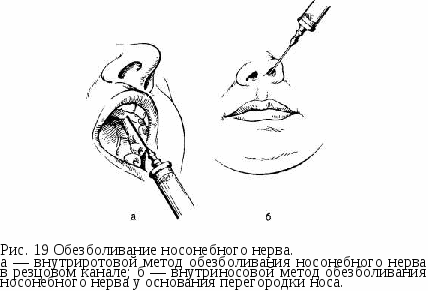
Внутриротовой метод. При максимально запрокинутой голове больного и широко открытом рте придают игле отвесное положение по отношению к переднему участку альвеолярного отростка верхней челюсти с небной стороны. Вкол иглы производят в слизистую оболочку резцового сосочка, предварительно смазав ее 1—2% раствором дикаина, несколько кпереди от устья резцового отверстия (рис. 19, а). Если иглу ввести точно над резцовым отверстием, то направление иглы не совпадает с осью резцового канала, так как невозможно соблюсти условия их параллельности (препятствует нижняя челюсть). Продвинув иглу до контакта с костью, вводят 0,3—0,5 мл раствора анестетика, откуда он диффундирует в резцовый канал и блокирует в нем носонебный нерв. Эффект анестезии более выражен, когда продвигают иглу в канал на 0,5—0,75 см и в нем выпускают обезболивающий раствор. При этом выключаются анастомозы, идущие от носонебного нерва к переднему отделу верхнего зубного сплетения. Однако войти иглой в канал не всегда возможно, особенно у больных с нижней макрогнатией или верхней микрогнатией.Внутриносовой метод. Анестетик вводят у основания перегородки носа с обеих сторон от нее (рис 19, б). Можно выключить носонебный нерв, смазав слизистую оболочку дна полости носа у перегородки носа с двух сторон 1—2% раствором дикаина с адреналином. Вне-ротовой метод анестезии носонебного нерва позволяет провести хорошее обезболивание в области центральных резцов в тех случаях, когда двусторонняя инфраорбитальная анестезия и выключение носонебного нерва внутриротовым методом полностью не снимают болевую чувствительность. Это объясняется тем, что носонебный нерв отдает анастомозы к переднему отделу зубного сплетения до входа в резцовый канал. Кроме того, внеротовой метод применяют при невозможности выполнения анестезии внутриротовым доступом.Зона обезболивания: слизистая оболочка и надкостница альвеолярного отростка верхней челюсти с небной стороны и твердого неба в треугольном участке, вершина которого обращена к срединному шву, основание — к фронтальным зубам, а стороны его проходят через середину клыков. Иногда зона обезболивания распространяется до первого малого коренного зуба включительно или суживается до области центральных резцов.Осложнения. При введении иглы в резцовый канал глубже чем на 1 см возможно кровотечение из носа вследствие травмы слизистой оболочки полости носа. Иногда появляются зоны ишемии на коже переднебоковой поверхности лица. В случае введения в нижний носовой ход тампона с дикаином на длительный период возможно развитие токсической реакции.Обезболивание нижнего альвеолярного нервав области отверстия нижней челюсти (мандибулярная анестезия)Эту анестезию принято называть мандибулярной. Однако название не соответствует ее сути, так как у отверстия нижней челюсти выключают не нижнечелюстной нерв, а его периферические ветви (нижний луночковый и язычный).Для выполнения анестезии следует хорошо ориентироваться в некоторых анатомических образованиях ветви нижней челюсти. Отверстие нижней челюсти, через которое нижний луночковый нерв входит в костный канал (canalis mandibulae), расположено на внутренней поверхности ветви челюсти (от переднего края ее — на расстоянии 15 мм, от заднего — на 13 мм, от вырезки нижней челюсти — на 22 мм и от основания нижней челюсти — на 27 мм). Высота расположения этого отверстия у взрослого человека соответствует уровню жевательной поверхности нижних больших коренных зубов, у стариков и детей — несколько ниже. Спереди и изнутри отверстие нижней челюсти прикрыто костным выступом — язычком нижней челюсти (lingula mandibulae), поэтому обезболивающий раствор надо вводить на 0,75—1 см выше уровня отверстия —над верхним полюсом костного выступа, туда, где нерв перед вхождением в канал лежит в костном желобке (sulcus colli mandibulae). Там же имеется рыхлая клетчатка, в которой хорошо распространяется анестетик. Следовательно, вкол иглы должен быть произведен на 0,75—1 см выше уровня жевательной поверхности нижних больших коренных зубов.Мандибулярную анестезию можно выполнить внутриротовым и внеротовым доступами.Внутриротовые способы. Анестезию проводят, пальпируя костные анатомические ориентиры, и аподактильным методом (без пальпации) .Анестезия с помощью пальпации. Для проведения ее небходимо пальпаторно определить расположение позадимолярной ямки и височного гребешка, который является ориентиром для вкола иглы. От венечного отростка к язычной стороне альвеолярного отростка нижней челюсти спускается костный валик — височный гребешок (crista temporalis). В нижнем отделе этот гребешок разделяется на внутреннюю и наружную ножки, которые ограничивают небольшой треугольный участок — позадимолярный треугольник. Между передним краем ветви нижней челюсти, переходящим книзу в косую линию (linea obliqua) и височным гребешком, имеется небольшое углубление треугольной формы — позадимолярная ямка (fovea retromolaris) (рис 20).Костные ориентиры пальпируют указательным пальцем левой руки, если анестезию проводят справа, или большим пальцем, если ее выполняют слева.При широко открытом рте больного ощупывают передний край ветви нижней челюсти на уровне дистального края коронки третьего большого коренного зуба (при его отсутствии — сразу же за вторым большим коренным зубом). Переместив палец несколько кнутри, определяют височный гребешок, проекцию которого мысленно переносят на слизистую оболочку. Палец фиксируют в ретромолярной ямке (рис 21). Расположив шприц на уровне малых коренных зубов противоположной стороны, вкол иглы делают кнутри от височного гребешка и на 0,75—1 см выше жевательной поверхности третьего большого коренного зуба (рис 22, а). Продвигают иглу кнаружи и кзади. На глубине 0,5—0,75 см она достигает кости. Выпустив 0,5—1 см раствора анестетика, выключают язычный нерв, который расположен кпереди от нижнего альвеолярного нерва. Продвинув иглу еще на 2 см, доходят до костного желобка (sulcus colli mandibulae), где расположен нижний альвеолярный нерв перед вхождением его в канал нижней челюсти. Здесь вводят 2—3 мл анестетика для выключения этого нерва.Ветвь нижней челюсти расположена не строго в сагиттальной плоскости, а под некоторым углом к ней, причем передний край ее лежит ближе, а задний — дальше от средней линии. Выраженность наклона ветви у различных больных варьирует. Поэтому, введя иглу на глубину 0,75 см до кости и выключив язычный нерв, продвинуть ее глубже к нижнечелюстному отверстию, не меняя первоначального положения шприца, не всегда представляется возможным. Нередко возникает необходимость переместить шприц на Уровень центральных резцов и продвинуть иглу кзади параллельно а 6 Рис. 20. Ветвь нижней челюсти.
а — в боковой проекции; б — в прямой проекции. 1 — мыщелковый отросток; 2 — венечный отросток; 3 — передний край ветви; 4 — височный гребешок; 5 — позади молярная ямка; 6 — нижнечелюстное отверстие; 7 — язычок нижней челюсти. 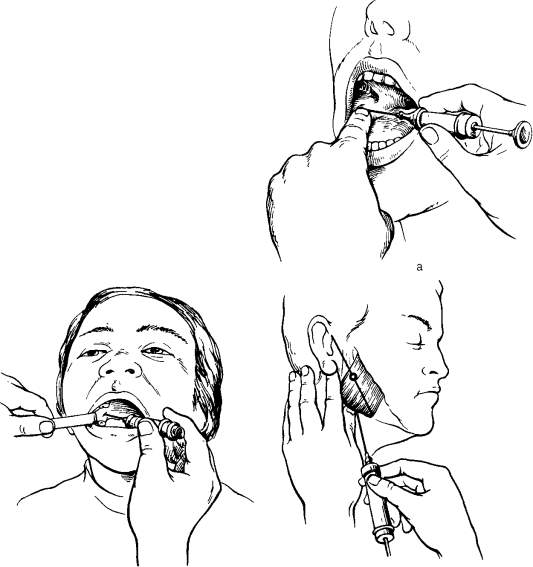
Рис. 22. Мандибулярная анестезия.
а — внутриротовой метод анестезии у нижнечелюстного отверстия (методом ощупывания); б — аподактиль-ный способ анестезии у нижнечелюстного отверстия (по А. Е. Верлоцко-му); в — проекции нижнечелюстного отверстия на коже. Внеротовой метод анестезии у нижнечелюстного отверстия.
внутренней поверхности ветви нижней челюсти на глубину 2 см по направлению к нижнечелюстному отверстию и sulcus colli mandibular Аподактильный способ. При выполнении анестезии апо-дактильным способом основным ориентиром является крыловидно-нижнечелюстная складка (plica pterigomandibularis). Она расположена кнутри от височного гребешка и может быть широкой, узкой или иметь обычный (средний) поперечный размер.При широко открытом рте больного шприц располагают на уровне малых коренных или первого большого коренного зуба противоположной стороны. Вкол иглы производят в наружный скат крыловидно-нижнечелюстной складки на середине расстояния между жевательными поверхностями верхних и нижних больших коренных зубов (при отсутствии их — на середине расстояния между гребнями альвеолярных отростков). Иглу продвигают кнаружи и кзади до контакта с костной тканью (на глубину 1,5—2 см), после чего вводят 2—3 мл анестетика для выключения нижнего альвеолярного и язычного нервов (рис. 22, б). Иногда, продвинув иглу на глубину 2 см, достичь контакта ее с костью не удается. Это может быть связано с указанными анатомическими особенностями ветви нижней челюсти, когда наклон ее к сагиттальной плоскости значительно выражен. В этом случае игла при ее погружении в ткани продвигается как бы параллельно внутренней поверхности ветви челюсти, не соприкасаясь с ней. Тогда необходимо отвести шприц еще больше в противоположную сторону, расположив его на уровне второго большого коренного зуба. Изменив угол между внутренней поверхностью ветви и иглой, удается добиться ее контакта с костью. Если крыловидно-нижнечелюстная складка широкая, вкол иглы производят в середину, если узкая — в медиальный край ее.Крыловидно-нижнечелюстная складка — менее достоверный ориентир, чем височный гребешок, поэтому при аподактильном способе анестезии не всегда удается точно подвести обезболивающий раствор к нижнему луночковому нерву.Внеротовые способы. При невозможности блокады нижнего альвеолярного нерва внутриротовым доступом используют внеротовые способы.Анестезия доступом из под нижнечелюстной области. Для более четкого выполнения анестезии рационально определить проекцию отверстия нижней челюсти на кожу. Оно находится на середине линии, проведенной от верхнего края козелка ушной раковины к месту пересечения переднего края жевательной мышцы с основанием нижней челюсти. Продвигая иглу к нижнечелюстному отверстию, можно ориентироваться на эту точку (рис. 22, в).Вкол иглы производят в области основания нижней челюсти, отступя на 1,5 см кпереди от угла нижней челюсти. Иглу продвигают вверх на 3,5—4 см по внутренней поверхности ветви параллельно заднему краю ее. При этом следует сохранять контакт иглы с костью. Удобнее вводить иглу без шприца и только перед инъецированием анестетика присоединить его. Впрыскивают 2 мл обезболивающего раствора. Продвинув иглу вверх, еще на 1см выключают язычный нерв.Подскуловый способ (Б ерше — Дубов а). Вкол иглы производят непосредственно под нижним краем скуловой дуги, отступя на 2 см кпереди от основания козелка ушной раковины. Иглу располагают перпендикулярно кожным покровам и продвигают на 3—3,5 см к средней линии строго горизонтально, постепенно выпуская раствор анестетика. Игла выходит между головками наружной крыловидной мышцы или на ее внутреннюю поверхность, где нижний альвеолярный и язычный нервы расположены рядом. После введения 3—5 мл анестетика обезболивание наступает через 10— 20 мин.Зона обезболивания при выключении нижнего альвеолярного и язычного нервов: все зубы нижней челюсти соответствующей половины, костная ткань альвеолярного отростка и частично тела нижней челюсти, слизистая оболочка альвеолярного отростка с вестибулярной и язычной стороны, слизистая оболочка подъязычной области и передних 2/з языка, кожа и слизистая оболочка нижней губы, кожа подбородка на стороне анестезии. Следует помнить, что слизистая оболочка альвеолярного отростка нижней челюсти от середины второго малого коренного зуба до середины второго большого коренного зуба иннервируется не только веточками, отходящими от нижнего зубного сплетения, но и щечным нервом. Для полного обезболивания этого участка слизистой оболочки необходимо дополнительно ввести 0,5 мл анестетика по типу инфильтрационной анестезии. Обезболивание при мандибулярной анестезии наступает чаще всего через 15—20 мин, продолжительность его — 1—1,5 ч. Выраженность обезболивания в области резцов и клыка меньше из-за анастомозов с противоположной стороны. |
 Скачать 7.37 Mb.
Скачать 7.37 Mb.