ОСНОВЫ АНЕСТЕЗИОЛОГИИ И РЕАНИМАТОЛОГИИ. Основы анестезиологии и реаниматологии
 Скачать 0.77 Mb. Скачать 0.77 Mb.
|
|
Постреанимационная болезнь Постреанимационная болезнь – особое состояние, ВСЕГДА возникающее после реанимации, и представляющей собой не просто совокупность различных синдромов. Это отдельная нозологическая единица. Согласно последнему международному консенсусу, выделяют пять фаз постреанимационного периода, каждая из которых определяет тактику интенсивной терапии (рис. 10). Интенсивную терапию при ПРБ следует считать непосредственным продолжением реанимационных мероприятий. С учетом полиморфности нарушений она должна носить упреждающий и комплексный характер. 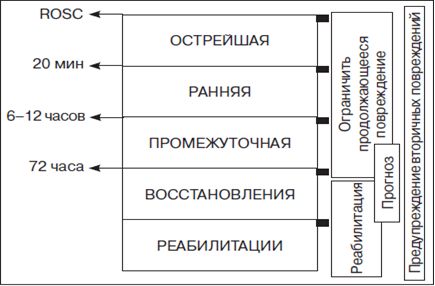 Принципы интенсивной терапии постреанимационного периода Экстрацеребральный гомеостаз Ранняя оптимизация гемодинамики. Восстановление и поддержание перфузии тканей является одним из важнейших патогенетически обусловленных направлений интенсивной терапии. В основе коррекции гемодинамических расстройств лежат принципы, используемые для поддержания адекватной перфузии тканей в зависимости от состояния объема циркулирующей крови, производительной способности миокарда и тонуса сосудистого русла. Важной задачей следует считать восстановление микроциркуляции (транскапиллярного обмена, кислородной емкости и реологических характеристик крови) на фоне нормализации транспорта кислорода и устранения тканевой гипоксии. Общий объем и качественный состав инфузионно-трансфузионной терапии определяются особенностями основного заболевания, конкретными нарушениями отдельных функциональных систем. Ограничения по объему могут возникать на фоне прогрессирующего отека головного мозга, при перегрузке малого круга, развивающейся почечной недостаточности. В этой связи необходимо контролировать уровень центрального венозного давления, темп диуреза (почасовое измерение). Состав сред для инфузионно-трансфузионной терапии должен быть многокомпонентным. Предпочтение следует отдавать изотоническим кристаллоидным растворам. При необходимости восполнить внутриклеточный сектор используют изо- и гипотонические растворы глюкозы. Низкое онкотическое давление плазмы способствует выходу воды из сосудистого русла, ее секвестрации во внеклеточном секторе. Для удержания жидкости во внутрисосудистом пространстве используют коллоидные растворы, а также альбумин. Проводится кор рекция кислотно-основного состояния крови — купирование аци доза (метаболического — введением растворов NaHCO3, респираторного — коррекцией режима ИВЛ) и алкалоза (специфического лечения нет, предложено введение больших доз аскорбиновой и других кислот, а также терапия раствором хлористого калия в виде калийполяризующей смеси), коррекция водно-электролитного баланса. Электрическая нестабильность сердца, нарушения внутрисердечной проводимости и ритма являются основанием для использования противоаритмических средств. Для улучшения микроциркуляции назначают дезагреганты и антикоагулянты, сосудорасширяющие препараты (при адекватном восполнении объема циркулирующей крови). Поскольку происходит срыв ауторегуляции мозгового кровотока, уровень церебрального перфузионного давления (ЦПД) становится зависимым от уровня среднего артериального давления (САД): ЦПД = САД – ВЧД (внутричерепное давление). Поэтому очень важно поддержание нормотензии (САД 70– 90 мм рт. ст.). Выраженные гипотензия и гипертензия должны быть корригированы. Центральное венозное давление должно поддерживаться в пределах 8–12 см вод. ст. Для коррекции артериальной гипотензии могут использоваться следую щие препараты: 1) допамин — катехоламин с α- и β-адренергическим и дофаминер-гическим действием. Эффекты дозозависимы: в низких дозах доминируют эффекты, связанные с допаминергической стимуляцией, при этом повы шается почечный и мезентериальный кровоток; в средних дозах преобла дают эффекты β1-стимуляции: увеличивается сократимость, частота сер дечных сокращений и сердечный выброс. В высоких дозах превалирует α-стимуляция, вызывая увеличение общего периферического сопротивле ния сосудов и снижение почечного кровотока. Доза — от 5–10 до 20 мкг/кг/мин; 2) добутамин, обладающий выраженным инотропным действием (β1-эффект), но реже вызывающий тахикардию. Препарат оказывает также β2-эф фекты, снижая системное и легочное сосудистое сопротивление. Доза — 2–20 мкг/кг/мин; 3) норадреналин (норэпинефрин) — сильный α-агонист, повышаю щий АД путем увеличения общего периферического сопротивления сосу дов. Доза — 0,05–5 мкг/кг/мин. Поддержание нормального уровня РаО2 (нормоксемия) и РаСО2 (нормокапния). Вазоконстрикция, вызванная гипервентиляцией, как и гиповентиляция, вызывающая повышение внутричерепного давления, приводит к усугублению церебральной ишемии. Все больные в раннем постреанимационном периоде нуждаются в ИВЛ. Решение об использовании этого метода принимается не столько на основании страдания легочного газообмена, сколько исходя из повреждения ЦНС. Избираются режимы, которые не влияют отрицательно на мозговое кровообращение. При развитии легочных осложнений осуществляется коррекция проводимой респираторной терапии с учетом традиционных принципов. Важно не допускать развития гипоксемии (РаО2 ниже 70 мм рт. ст.), а также гипо- (РСО2 ниже 40 мм рт. ст.) и гиперкапнии (РСО2 выше 60 мм рт. ст.). Перевод на самостоятельное дыхание производится после ликвидации проявлений дыхательной недостаточности и неврологической стабилизации. Поддержание нормотермии тела. Риск плохого неврологического исхода увеличивается с каждым градусом при температуре > 37 °С. Согласно A. Takasu et al. (2001), температура тела > 39 °C в первые 72 ч достоверно повышает риск развития смерти мозга. Поддержание нормогликемии. Персистирующая гипергликемия ассоциирована с плохим неврологическим исходом. Пороговый уровень, при достижении которого необходимо начинать коррекцию инсулином, — 10 ммоль/л. Гипогликемия также должна быть исключена. Профилактика и лечение инфекционных и других осложнений. Целевые значения, которые необходимо достичь в постреанимационном периоде, следующие:
Следует также исключить зависимость потребления кислорода от его доставки. Интрацеребральный гомеостаз Фармакологические методы. Могут применяться препараты для снижения метаболической активности мозга: бензодиазепины как мини-мум на 48–72 ч, до 5 сут. Данные препараты обеспечат и профилактику судорожной активности. При необходимости применяется барбитуровая кома с учетом фармакокинетических эффектов барбитуратов на сердечно-сосудистую систему. Отдельным компонентом медикаментозного лечения, направленного на предотвращение массивной гибели клеток ЦНС при ишемическом повреждении мозгового вещества, является специфическая нейротропная терапия. Препараты, обладающие избирательным действием в отношении нервной ткани, принадлежат к различным фармакологическим группам: актопротекторам и антиоксидантам, ноотропам, церебральным блокаторам кальциевых каналов, нейромедиаторным и гормональным, сосудистым средствам и т. д. Нейротропная терапия должна проводиться с учетом закономерностей течения патологических процессов в ЦНС в постреанимационном периоде. В начальный период нет оснований для использования препаратов, обладающих медиаторной (стимулирующей) активностью. Их лучше назначать в периоде выхода из комы. Раннее при менение ноотропов способствует развертыванию не только позитивных, но и негативных процессов (атрофия, судорожная активность). Физические методы. В настоящее время краниоцеребральная гипотермия является многообещающим методом нейропротекторной защиты головного мозга. К ее преимуществам по сравнению с общей гипотермией относятся формирование мягкой общей гипотермии, отсутствие депрессии общего кровообращения, угнетения деятельности сердца, других побочных эффектов. В период завершения острофазовых постишемических реакций для облегчения восстановления функциональной активности ЦНС рекомендуется использовать гипербарическую оксигенацию. Принципы обезболивания лапароскопических операций Проблема анестезиологического пособия в гинекологии всегда имела свои особенности, обусловленные, прежде всего, топографоанатомическим расположением внутренних половых органов. Значительная часть женщин, которым необходимы гинекологические операции, принадлежит старшей возрастной группе и страдает сопутствующими заболеваниями сердца, дыхательной системы, эндокринных органов. Кроме того, соматическая патология возникает у них на фоне климактерических расстройств, сопровождается нарушениями обмена веществ (нейроэндокринным синдромом, ожирением, сахарным диабетом). Применение определённых положений при гинекологических операциях (литотомическое, Тренделенбурга) может способствовать развитию ряда осложнений: от регургитации и аспирации желудочного содержимого до функциональных нарушений системы дыхания и кровообращения. ДООПЕРАЦИОННАЯ ПОДГОТОВКА Беспокойство перед операцией у женщины возникает всегда: боязнь неизвестности, тревожные мысли о предстоящей операции, страх осложнений и неблагоприятного исхода. У гинекологических пациенток также присутствует эмоциональный компонент, связанный с характером процедуры (операция по поводу бесплодия, прерывание желанной или нежеланной беременности, удаление опухоли и т.п.). Анестезиолог должен учитывать все эти моменты при составлении плана премедикации, анестезии, поскольку сильное беспокойство через нарушение работы автономной нервной системы может стать причиной аритмий, артериальной гипертонии, повышения кислотности желудочного содержимого и увеличения потребности в средствах анестезии. Традиционно проведение премедикации преследует следующие цели:
Премедикация, как и сам план анестезии, должна соответствовать индивидуальным особенностям пациентки. В послеоперационном периоде применение нового класса НПВС, ингибиторов ЦОГ-2, достоверно снижает потребность в наркотических анальгетиках. ПРОФИЛАКТИКА ТОШНОТЫ И РВОТЫ В гинекологической практике пациенток, особенно при операциях из лапароскопического доступа, считают группой высокого риска по развитию послеоперационной тошноты и рвоты. Оптимальная тактика предотвращения тошноты и рвоты всё ещё не разработана. Тем не менее комбинирование различных препаратов считают более эффективным по сравнению с применением одного агента. Антагонисты 5-гидрокситриптамина в комбинации с дексаметазоном наиболее эффективны по сравнению с другими агентами. Возможно использование комбинации антагонистов 5-гидрокситриптамина в комбинации с метоклопрамидом. Дроперидол эффективен для предупреждения тошноты и рвоты, однако его аритмогенный эффект сильно ограничивает его использование. ОСОБЕННОСТИ ОПЕРАЦИОННОГО ПОЛОЖЕНИЯ При планировании и проведении анестезии необходимо учитывать особенности операционного положения пациенток. Механизм постуральных реакций связан в основном с влиянием силы тяжести на системы кровообращения и дыхания. При переходе из вертикального положения в положение на спине возрастает сердечный выброс вследствие увеличения венозного возврата и ударного объёма. Параллельно за счёт преобладающего влияния парасимпатической нервной системы происходит снижение ЧСС и сократимости сердца, в результате чего АД изменяется минимально. При исходно повышенном внутрибрюшном давлении (ожирение) или наложении пневмоперитонеума нарушения со стороны сердечнососудистой системы могут усугубиться (снижается сердечный выброс). Специальные операционные положения, применяемые в гинекологической практике: литотомическое и положение Тренделенбурга. Стандартное литотомическое положение: на гинекологическом кресле, к окончанию операции ноги должны быть опущены для уменьшения торсионного напряжения поясничного отдела позвоночника. Положение Тренделенбурга: головной конец стола опущен на 5–12°. Плечи фиксируют упорами для ограничения сползания пациентки (при неправильном их расположении есть риск повреждения плечевого сплетения). При выполнении гинекологических операций с наложением пневмоперитонеума обычно используют сочетание этих двух положений. ВЫБОР МЕТОДА АНЕСТЕЗИИ ПРИ ЛАПАРОСКОПИЧЕСКИХ ОПЕРАЦИЯХ Выбор метода анестезии, анестетика, характер респираторной поддержки при лапароскопических операциях связаны с созданием пневмоперитонеума (повышением внутрибрюшного давления, фармакологическим влиянием газа), положением пациентки на операционном столе. При проведении эндовидеохирургических вмешательств в гинекологической практике в зависимости от лапароскопического или гистероскопического доступа наиболее часто применяют следующие виды анестезии: внутривенную многокомпонентную общую анестезию с ИВЛ; внутривенную многокомпонентную общую анестезию со спонтанным дыханием; эпидуральную анестезию в сочетании с внутривенной амнезией; эпидуральную анестезию в сочетании с внутривенной амнезией и ИВЛ. В целом, общие принципы выбора анестезии для лапароскопических вмешательств аналогичны таковым при операциях с традиционным доступом. При проведении анестезии необходимо учитывать следующие особенности выполнения лапароскопических операций:
Внутривенную анестезию с сохранением спонтанного дыхания можно применять только для обезболивания гистероскопических операций. При проведении лапароскопии необходима достаточная релаксация мышц брюшной стенки, что требует углубления наркоза и может вызвать угнетение дыхания. Другой опасностью может стать развитие аспирационных осложнений в условиях повышения внутрибрюшного давления. Проблемой, возникающей при применении регионарной анестезии в условиях наложения карбоксиперитонеума, является боль в правом плече и шее. Эти болевые ощущения объясняют недостаточным уровнем анестезии при растяжении диафрагмы или раздражениии последней углекислым газом. Но подъём уровня блокады до шейных сегментов считается опасным изза возможных нежелательных реакций со стороны сердечнососудистой и дыхательной систем. Поэтому при необходимости применения спинальноэпидуральной или эпидуральной анестезии используют их сочетание с общей анестезией. Наиболее популярны при лапароскопических вмешательствах различные варианты общей анестезии с ИВЛ. При этом эндотрахеальную интубацию считают оптимальной защитой дыхательных путей от возможной регургитации и аспирации желудочного содержимого. Предпочтительным методом анестезии при использовании карбоксиперитонеума считают тотальную внутривенную анестезию с ИВЛ. Другим возможным вариантом является общая многокомпонентная анестезия с ИВЛ с применением галогенсодержащих ингаляционных анестетиков. ПРЕМЕДИКАЦИЯ И ВВОДНАЯ АНЕСТЕЗИЯ Обычно выполнение лапароскопических операций не связано с чрезмерной ноцицептивной активацией, поэтому при назначении премедикации бывает достаточно применения снотворного средства накануне вечером и внутримышечной премедикации за 30–40 мин до операции: атропин в дозе 0,01–0,015 мг/кг, дроперидол в дозе 0,2 мг/кг и диазепам 0,15 мг/кг. Антигистаминные препараты целесообразно использовать в комплексе премедикации при вводном наркозе барбитуратами: дифенгидрамин в дозе 0,15 мг/кг. Вводный наркоз проводят, как правило, до инсуффляции углекислого газа в брюшную полость и изменения положения операционного стола, поэтому могут быть применены любые традиционные схемы индукции. Оптимальным считают сочетание препарата из группы бензодиазепинов, фентанила и пропофола. МИОРЕЛАКСАЦИЯ, ИНТУБАЦИЯ ТРАХЕИ, ПОДДЕРЖАНИЕ АНЕСТЕЗИИ При выполнении непродолжительных лапароскопических вмешательств в гинекологии (биопсия и коагуляция очагов эндометриоза, биопсия яичника, диатермокаутеризация яичников) целесообразно использовать деполяризующие мышечные релаксанты (суксаметония хлорид или суксаметония йодид) с предварительной прекураризацией недеполяризующими миорелаксантами (панкурония бромид, атракурия безилат, рокурония бромид, цисатракурия безилат). Более продолжительные эндовидеохирургические операции (лапароскопическая гистерэктомия, удаление опухоли яичника, консервативная миомэктомия) обычно выполняют на фоне применения недеполяризующих миорелаксантов. Хорошая мышечная релаксация позволяет применять меньшее давление газа при операции, избежать значительных его колебаний и тем самым снизить влияние карбоксиперитонеума на гемодинамику. После введения миорелаксантов интубируют трахею и начинают ИВЛ. После индукции и интубации трахеи до начала операции считают необходимым введение зонда в желудок. При оперативных вмешательствах с наложением карбоксиперитонеума это мероприятие позволяет предупредить интраоперационную регургитацию, снижает вероятность послеоперационной тошноты и рвоты. Поддержание анестезии осуществляют с помощью внутривенных препаратов (мидазолам, фентанил), ингаляционными анестетиками (изофлуран, севофлуран, закись азота), оказывающими вазодилатирующий эффект и не вызывающими нарушений сердечного ритма на фоне гиперкапнии. Другая методика заключается в проведении поддерживающей инфузии пропофола вместо галогенизированного анестетика с закисью азота. Кратковременность большинства лапароскопических вмешательств определяет выбор методик общей анестезии с быстрым посленаркозным пробуждением. Этой цели отвечает применение пропофола, мидазолама, севофлурана. Преимуществами мидазолама считают его минимальное влияние на гемодинамику, а также наличие прямого антагониста бензодиазепинов ¾ флумазенила. Применение последнего в дозе 0,2–1 мг внутривенно существенно ускоряет пробуждение пациенток. Барбитураты также позволяют контролировать внутричерепное давление, снижают уровень мозгового обмена и оказывают церебропротекторное действие, что делает применение этих препаратов оправданным при лапароскопических вмешательствах, сопровождающихся повышением внутричерепного давления. ИНГАЛЯЦИОННАЯ АНЕСТЕЗИЯ Применение закиси азота в концентрации более 50% при лапароскопических операциях нежелательно, что связано со специфическими свойствами этого анестетика:
Поэтому закись азота проникает в закрытые полости быстрее, чем может быть удалена оттуда. Увеличение размеров кишечных петель ухудшает панораму при лапароскопии, задерживает восстановление перистальтики в послеоперационном периоде, способствует увеличению частоты послеоперационной тошноты и рвоты; закись азота проникает в брюшную полость и смешивается с углекислым газом, что является одной из причин возникновения характерного для лапароскопии плечелопаточного болевого синдрома. Быстрое пробуждение и ранняя активация пациентки может быть достигнута при применении сбалансированной общей анестезии, состоящей из сочетания изофлурана или севофлурана с фентанилом, мидазоламом. Это позволяет снизить суммарную дозу наркотического анальгетика, снизить концентрацию или совсем отказаться от закиси азота. Для поддержания анестезии можно использовать два способа:
Преимущества второго способа заключаются в более стабильных показателях гомеостаза во время наркоза и раннем пробуждении пациентки после операции. Применение такой методики оправдано при сопутствующей патологии печени, поскольку снижается фармакологическое воздействие внутривенных анестетиков, опиоидов и миорелаксантов. Кроме того, севофлуран и изофлуран снижают общее периферическое сосудистое сопротивление, и их кардиодепрессорный эффект минимален. ОСОБЕННОСТИ ИСКУССТВЕННОЙ ВЕНТИЛЯЦИИ ЛЁГКИХ ПРИ ЛАПАРОСКОПИЧЕСКИХ ОПЕРАЦИЯХ Проведение ИВЛ в условиях карбоксиперитонеума при лапароскопических операциях преследует следующие цели:
Для выполнения этих условий рекомендуют следующие режимы ИВЛ:
Однако, несмотря на то, что применение ИВЛ в данном режиме улучшает оксигенацию, препятствует развитию ателектазов, нормализует изменения вентиляционноперфузионных соотношений, могут возникнуть проблемы, связанные с повышением внутригрудного давления, которое уже повышено на фоне карбоксиперитонеума и положения Тренделенбурга. Следствием этого может стать снижение венозного возврата и падение сердечного выброса. Поэтому при проведении лапароскопических операций существует ограничение пикового давления на высоте вдоха (Рреаk) не более 30 см вод.ст. При превышении этого показателя оптимизируют параметры вентиляции, снижают внутрибрюшное давление, уменьшают угол наклона операционного стола. Сравнивая давление плато (Pplat) и пиковое давление (Ppeak), можно дифференцировать причины нарастания пикового давления рестриктивного характера, связанные со снижением растяжимости лёгких, и обструктивного. Если длительность вдоха составляет не менее 30% дыхательного цикла, а Pplat <60–65% Ppeak, можно предположить обструкцию дыхательных путей, если Pplat <50% Ppeak — обструкция не вызывает сомнений. Обязательное условие проведения анестезии при лапароскопических операциях — мониторинг следующих параметров:
Эффективность ИВЛ при проведении лапароскопических вмешательств можно оценивать по степени нарастания уровня углекислого газа в артериальной крови или вдыхаемой дыхательной смеси. При развитии гиперкапнии в условиях карбоксиперитонеума (содержание углекислого газа на выдохе >35 мм рт.ст.) увеличивают минутную вентиляцию. При неэффективности необходимы следующие мероприятия:
|
