Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
частью небноязычной (передней) дужки;задняя паратонзиллярная локализация — между миндали ной и небноглоточной (задней) дужкой; нижняя паратонзиллярная локализация — между нижним полюсом миндалины и боковой стенкой глотки; боковая (латеральная) локализация — между средней час тью миндалины и боковой стенкой глотки. На первом месте по частоте стоит супратонзиллярный абсцесс (более 70 %), на втором — задний (16 %), далее нижний (7 %), боковой (4 %). Заболевание имеет общие и местные признаки. Из общих признаков характерны относительно тяжелое состояние в связи с интоксикацией, повышением температуры тела до 39—40 °, слабость. Общее состояние утяжеляется и в связи с мучительной болью в горле, резко возрастающей при глотании, нарушением сна, невозможностью приема пищи и проглатывания слюны. В результате воспаления мышц глотки и частично мышц шеи и шейного лимфаденита возникает болевая реакция при поворотах головы, больной держит голову набок и поворачивает ее при необходимости вместе с корпусом. Местные признаки характерны — выраженная односторонняя боль с иррадиацией в ухо, зубы. Боль настолько усиливается при глотании, что больной отказывается от приема пищи и питья, а слюна стекает из угла рта. Характерен выра- 226 женный в разной степени тризм — тонический спазм жевательной мускулатуры, из-за чего затруднена фарингоскопия, рот открывается не полностью, а всего на 1—2 см. Появление теизма у больного с паратонзиллитом является косвенным признаком перехода процесса в стадию абсцедирования. В результате открытой гнусавости, обусловленной парезом мышц небной занавески, речь становится невнятной, с носовым оттенком. Регионарные лимфатические узлы увеличены, болезненны на стороне поражения, угол нижней челюсти часто не пальпируется. В крови лейкоцитоз 10,0—15,010у/л, формула крови со сдвигом влево, повышается СОЭ. Самопроизвольное вскрытие абсцесса может наступить на 4—6-й день заболевания, после чего улучшается состояние и снижается температура тела. Однако в части случаев спонтанного вскрытия не происходит и процесс распространяется в парафарингеальное пространство. Такой исход возможен при боковой локализации и ведет к тяжелому осложнению — развитию парафарингита. Фарингоскопическая картина зависит от локализации инфильтрата. При передневерхней локализации отмечается резкое шаровидное выбухание в области верхнего полюса миндалины, которая вместе с небными дужками и мягким небом оказывается смещена к средней линии, язычок при этом смещен в противоположную сторону. При задней локализации отмечается выраженная припухлость в области небно-глоточ-ной дужки и боковой стенке глотки. Небная миндалина и язычок отечны, инфильтрированы и смещены кпереди. При нижней локализации паратонзиллита отек может распространяться на верхний отдел гортани, вызывая ее стенозирование. Эта форма паратонзиллита имеет менее выраженные фарингоскопические признаки. Отмечаются отек и инфильтрация нижних отделов дужек, нижнего полюса миндалины и прилежащей части корня языка. Диагностика. Вследствие резко выраженной и патогномич-ной симптоматики диагностика не вызывает затруднений и часто картина становится явной даже без фарингоскопического осмотра. В затруднительных случаях, а также для определения локализации гнойника помогает диагностическая пункция толстой иглой в области наибольшего выбухания. Лечение. Зависит от стадии паратонзиллита. При отечной и инфильтративной стадиях показаны противовоспалительная терапия — в основном антибиотики пени-Циллинового, цефалоспоринового ряда или макролиды (фенок-симетилпенициллин, ампициллин, цефазолин, клафоран, оле-ндомицин, кларитромицин и др.), детоксикационная и нтигистаминная терапия, жаропонижающие средства, аналь- 227 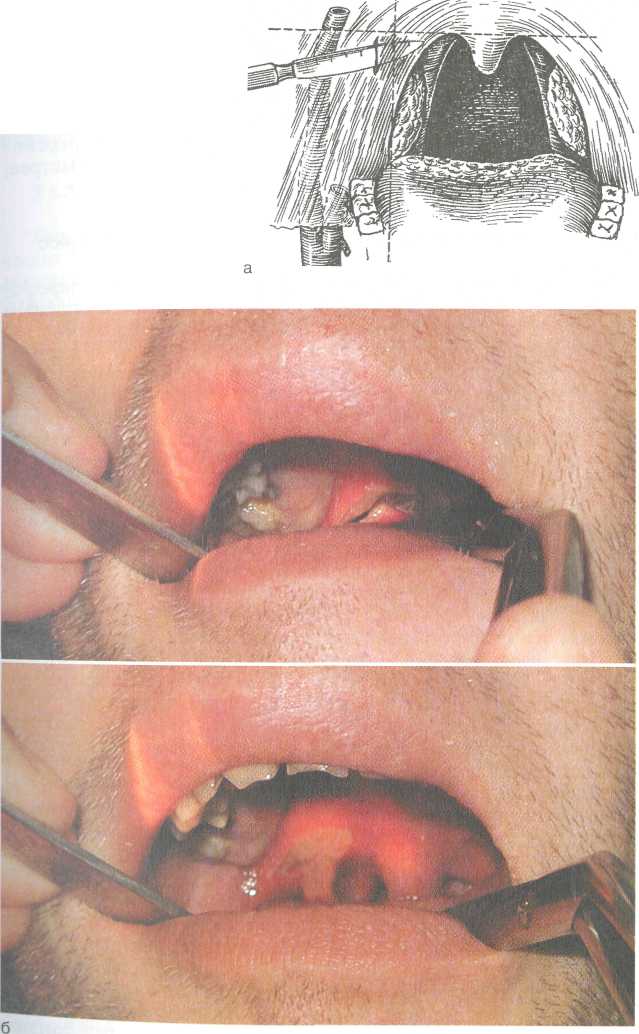 Рис 3.17. Вскрытие паратонзиллярного абсцесса. а _ схема разреза; б - эвакуация гнойного содержимого. гетики. В некоторых случаях целесообразно вскрытие паратон-зиллита и в стадии инфильтрации, поскольку это снимает напряжение тканей, оказывает дренирующий эффект, прекращает нарастание воспалительного процесса и предупреждает переход его в гнойную форму. Наличие паратонзиллита в стадии абсцедирования является показанием для экстренного оперативного вмешательства — вскрытия паратонзиллярного абсцесса с одновременным назначением противовоспалительной терапии. Вскрытие абсцесса производят после местного обезболивания с использованием аппликационной или инфильтрационной анестезии. Разрез проводят в участке наибольшего выбухания, а если такого ориентира нет, то в месте, где обычно происходит самопроизвольное вскрытие: в участке перекреста двух линий — горизонтальной, проходящей по нижнему краю мягкого неба здоровой стороны через основание язычка, и вертикальной, которая проходит вверх от нижнего конца небно-язычной дужки на стороне поражения (рис. 3.17). Ин-цизия в этом участке менее опасна с точки зрения ранения крупных кровеносных сосудов. Разрез скальпелем делают в сагиттальном направлении на глубину не более 1—1,5 см и длиной 2 см, затем в разрез вводят кровоостанавливающий зажим или инструмент Гартмана и расширяют разрез, одновременно разрушая возможные перемычки в полости абсцесса. Таким же образом вскрывают абсцессы и при другой локализации. Через сутки края раны вновь разводят для лучшего опорожнения гнойника. В тех случаях, когда в анамнезе у больного выявляются частые ангины или при затяжном течении процесса, отсутствии эффекта от предыдущих вскрытий абсцессов, при появившихся признаках осложнений — сепсиса, парафарингита, флегмоны шеи, медиастинита и др., показана абсцесстонзиллэкто-мия. При наличии хронического тонзиллита и частых ангинах в анамнезе удаляют обе миндалины, при этом первой удаляют пораженную миндалину. Преимущества такой тактики состоят в том, что полностью элиминируется гнойный очаг при любой его локализации, обеспечивается быстрое выздоровление не только от паратонзиллита, но и от хронического тонзиллита и, как правило, исключаются рецидивы заболевания, предупреждаются его тяжелые осложнения. Технические трудности и тяжесть операции вполне преодолимы. После инфильтрационной анестезии 1 % раствором новокаина или тримекаина мягких тканей вокруг миндалины уменьшается тризм, что улучшает обзор. Тон-зиллэктомию проводят по известным правилам. После полной 228 229  отсепаровки небно-язычной и небно-глоточной дужек выделяют верхний полюс миндалины, при этом обычно вскрывается абсцесс, который в значительной мере отслоил миндалину от ее ложа. Отсепаровывают оставшиеся участки и на нижний полюс накладывают петлю Бохона. После смены инструментов (в связи с гнойной первой операцией) производят тонзиллэк-томию с другой стороны. Больные удовлетворительно переносят операцию, и состояние их нормализуется гораздо быстрее, чем при простом вскрытии паратонзиллита. отсепаровки небно-язычной и небно-глоточной дужек выделяют верхний полюс миндалины, при этом обычно вскрывается абсцесс, который в значительной мере отслоил миндалину от ее ложа. Отсепаровывают оставшиеся участки и на нижний полюс накладывают петлю Бохона. После смены инструментов (в связи с гнойной первой операцией) производят тонзиллэк-томию с другой стороны. Больные удовлетворительно переносят операцию, и состояние их нормализуется гораздо быстрее, чем при простом вскрытии паратонзиллита.3.5.2. Парафарингеальный (окологлоточный) абсцесс Парафарингеальный абсцесс — нагноение клетчатки парафа-рингеалъного пространства. Относится к тяжелым и опасным заболеваниям. Наиболее частой причиной инфицирования являются ангины, обострение хронического тонзиллита, одонто-генные процессы, воспалительные заболевания полости носа и околоносовых пазух, травма слизистой оболочки глотки. Клиника. Характерна резкая односторонняя боль в горле, усиливающаяся при глотании, тризм жевательной мускулатуры — больной с трудом раскрывает рот. Голова наклонена в "больную" сторону. Инфильтрация и резкая болезненность при пальпации боковой поверхности шеи, увеличенные болезненные лимфатические узлы на стороне поражения. Общее состояние тяжелое, высокая температура тела — до 40 °С. Велика опасность распространения гнойного процесса по ходу сосудисто-нервного пучка в средостение, возможны сосудистые нарушения — флебит, тромбофлебит яремных вен, кровотечение из эрозированных крупных сосудов. При фарингоскопии — отек и гиперемия боковой стенки глотки с распространением на мягкое небо, язычок; небная миндалина на стороне поражения выпирает кнаружи. Лечение. При парафарингеальном абсцессе необходимо экстренное оперативное вмешательство, которое может осуществляться двумя подходами. Наружный применяют при распространенном процессе. Производят разрез вдоль переднего края грудиноключично-со-сцевидной мышцы, затем углубляются послойно до парафа-рингеального пространства у угла нижней челюсти. Раскрытие гнойника должно быть широким, а при больших его размерах вскрытие производят с разных сторон для обеспечения полного дренирования. После вскрытия абсцесса и опорожнения полость промывают раствором антибиотиков и дренируют перчаточной резиной. Накладывают повязку. Перевязки делают дважды в сутки. В послеоперационном периоде назначают антибиотики, детоксикационную терапию, симптоматические средства. Внутриротовой способ — вскрытие абсцесса через тонзил- 230 яоную нишу производят в месте наибольшего выбухания, ятем широко разводят инструментом Гартмана или мягким сосудистым зажимом. Следует иметь в виду возможность травмирования крупных сосудов, поэтому вмешательство требует большой осторожности. В некоторых случаях наружный подход сочетают с наложением сквозной контрапертуры в области тонзиллярной ниши. 3.5.3. Ретрофарингеальный (заглоточный) абсцесс Ретрофарингеальный абсцесс — гнойное воспаление лимфатических узлов и рыхлой клетчатки между фасцией глоточной мускулатуры и предпозвоночной пластинкой шейной фасции. Заболевание встречается почти исключительно в детском возрасте в связи с тем, что лимфатические узлы и рыхлая клетчатка в этой области хорошо развиты до четырехлетнего возраста, а затем претерпевают инволюцию. Чаще всего заглоточный абсцесс возникает в результате заноса инфекции в лимфатические узлы при мелкой травме, остром ринофарингите, острых инфекционных заболеваниях, ангине, остром воспалении среднего уха и слуховой трубы. Клиника. Первыми признаками заболевания обычно является боль в горле, усиливающаяся при глотании. Ребенок отказывается от пищи, становится плаксивым, беспокойным, нарушается сон. Температура тела повышается до 39—40 °С. При локализации абсцесса в носоглотке затрудняется носовое дыхание, появляется гнусавость. Расположение гнойника в средней и нижней части глотки может вызвать затруднение дыхания, голос становится хриплым, появляются приступы удушья. При фарингоскопии определяются опухолевидный отек и инфильтрация тканей задней стенки глотки, болезненной при пальпации, иногда можно определить флюктуацию в области инфильтрата. Образование занимает центральную часть при локализации процесса в средней и нижней частях глотки и боковую при локализации в носоглотке. Реакция регионарных лимфатических узлов значительна, их припухлость и боль заставляют ребенка держать голову в вынужденном положении, наклоненной в "больную" сторону. В анализах крови обнаруживают воспалительную реакцию — лейкоцитоз до 10,0-20,0-109/л, СОЭ до 40 мм/ч. Болезнь продолжается 7—8 дней, а иногда и дольше. Лечение. При выявлении абсцесса заглоточного пространства показано его немедленное вскрытие (рис. 3.18). При этом необходимо предупредить аспирацию гноя в нижележащие пути с помощью предварительного отсасывания гноя при пунк-Ции. Разрез делают в месте наибольшего выбухания, но не 231  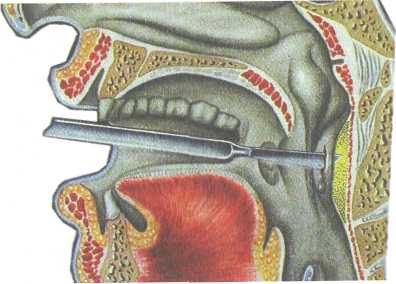 Рис. 3.18. Вскрытие заглоточного абсцесса. далее 2 см от средней линии. Для предупреждения слипания краев разреза их разводят инструментом Гартмана или корнцангом. После вскрытия следует продолжить полоскания горла антисептиками, назначают общую антибактериальную терапию. 3.6. Хронические воспалительные заболевания глотки Хронические неспецифические воспаления глотки относятся к распространенным заболеваниям. Различные неблагоприятные профессиональные и бытовые факторы, обусловливающие возникновение острого воспаления глотки и верхних дыхательных путей, при повторном воздействии приводят к развитию хронического воспаления. В ряде случаев причиной заболевания могут быть болезни обмена веществ, заболевания желудочно-кишечного тракта, печени, болезни кроветворных органов и др. 3.6.1. Хронический фарингит Хронический фарингит (pharyngitischronica) — хроническое воспаление слизистой оболочки глотки, развивающееся как следствие острого воспаления при неадекватном лечении и неустра-ненных этиологических факторах. Различают хронический катаральный, гипертрофический (боковой и гранулезный) и атрофи-ческий фарингит. Этиология. Возникновение хронического фарингита в большинстве случаев обусловлено местным длительным раздражением слизистой оболочки глотки. Способствуют возникновению хронического фарингита повторные острые воспаления глотки, воспаление небных миндалин, носа и околоносовых пазух, длительное нарушение носового дыхания, неблагопри- 232 ятные климатические и экологические факторы, курение и т.д. В ряде случаев причиной заболевания могут быть болезни желудочно-кишечного тракта, эндокринные и гормональные нарушения, кариес зубов, употребление алкоголя, острой раздражающей и чрезмерно горячей или холодной пищи. Наконец, хронический фарингит может возникать и при ряде хронических инфекционных заболеваний, например при туберкулезе. Патоморфология. Гипертрофическая форма фарингита характеризуется утолщением всех слоев слизистой оболочки, увеличением числа рядов эпителия. Слизистая оболочка становится толще и плотнее, кровеносные и лимфатические сосуды расширены, в периваскулярном пространстве определяются лимфоциты. Лимфоидные образования, рассеянные по слизистой оболочке в норме в виде едва заметных гранул, значительно утолщаются и расширяются, часто за счет слияния соседних гранул; отмечается гиперсекреция, слизистая оболочка гиперемирована. Гипертрофический процесс может преимущественно относиться к слизистой оболочке задней стенки глотки — гранулезный фарингит, или к боковым ее отделам — боковой гипертрофический фарингит. При атрофическом хроническом фарингите характерно резкое истончение и сухость слизистой оболочки глотки; в выраженных случаях она блестящая, "лакированная". Величина слизистых желез и число их уменьшены. Наблюдается десква-мация эпителиального покрова. При катаральном фарингите выявляется стойкая диффузная венозная гиперемия, пастозность слизистой оболочки за счет расширения и стаза вен малого калибра, наблюдается перива-скулярная клеточная инфильтрация. Клиника. Катаральная и гипертрофическая формы воспаления характеризуются ощущением саднения, першения, щекотания, неловкости в горле при глотании, ощущением инородного тела, не мешающего приему пищи, но заставляющего часто производить глотательные движения. При гипертрофическом фарингите все эти явления выражены в большей степени, чем при катаральной форме заболевания. Иногда возникают жалобы на закладывание ушей, которое исчезает после нескольких глотательных движений. Основными жалобами при атрофическом фарингите явля->тся ощущение сухости в глотке, нередко затруднение глота-*я, особенно при так называемом пустом глотке, часто неприятный запах изо рта. У больных нередко возникает желание ыпить глоток воды, особенно при продолжительном разго- ве "е°бходимо отметить, что не всегда жалобы больного соот-ствуют тяжести процесса: у одних при незначительных па-огических изменениях и даже при видимом отсутствии их 233    возникает ряд неприятных побочных ощущений, которые заставляют больного длительно и упорно лечиться, а у других, наоборот, тяжелые изменения проходят почти незаметно. возникает ряд неприятных побочных ощущений, которые заставляют больного длительно и упорно лечиться, а у других, наоборот, тяжелые изменения проходят почти незаметно.Фарингоскопически катаральный процесс характеризуется гиперемией, некоторой отечностью и утолщением слизистой оболочки глотки, местами поверхность задней стенки покрыта прозрачной или мутной слизью. Для гранулезного фарингита характерно наличие на задней стенке глотки гранул — полукруглых возвышений величиной с просяное зерно темно-красного цвета, расположенных на фоне гиперемированной слизистой оболочки, поверхностных ветвящихся вен. Боковой фарингит представляется в виде тяжей различной толщины, расположенных позади небных дужек. Атрофический процесс характеризуется истонченностью, сухостью слизистой оболочки, которая имеет бледно-розовый цвет с тусклым оттенком, покрытой местами корками, вязкой слизью. Лечение амбулаторное, направлено прежде всего на устранение местных и общих причин заболевания, таких как хронический гнойный процесс в полости носа и околоносовых пазухах, в миндалинах и т.д. Необходимо исключить воздействие возможных раздражающих факторов — курения, запыленности и загазованности воздуха, раздражающую пищу и т.д.; провести соответствующее лечение общих хронических заболеваний, способствующих развитию фарингита. Имеет немаловажное значение санация полости рта. Наиболее эффективно местное лечебное воздействие на слизистую оболочку глотки с целью ее очищения от слизи и корок. При гипертрофических формах применяют полоскание теплым изотоническим или 1 % раствором хлорида натрия. Этим же раствором можно производить ингаляции и пульверизацию глотки. Уменьшает отечность слизистой оболочки смазывание задней стенки глотки 3—5 % раствором нитрата серебра, 3—5 % раствором протаргола или колларгола, можно рекомендовать полоскание настоем шалфея, чистотела, бикарминта, гексора-ла, мирамистина, октенисепта. Положительный эффект дает применение антисептиков в виде карамелей для рассасывания во рту, оказывающих бактериостатический эффект — фаринго-септ, гексализ. Крупные гранулы эффективно удалять с помощью криовоздействия, прижигания концентрированным 30— 40 % раствором нитрата серебра, ваготилом. Лечение атрофического ринита включает ежедневное удаление из полости носа слизисто-гнойного отделяемого и корок. Лучше это делать изотоническим или 1 % раствором хлорида натрия с добавлением 4—5 капель 5 % спиртового раствора йода на 200 мл жидкости, раствором ротокана. Систематическое и длительное орошение глотки этими растворами снимает раздражение слизистой оболочки, уменьшает выраженность симптомов фарингита. Периодически проводятся курсы сма- 234 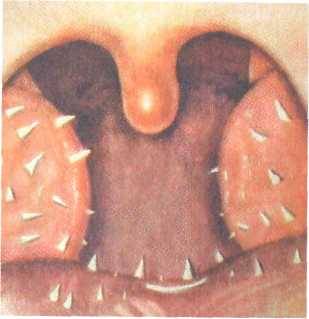 Рис. 3.19. Гиперкератоз глотки. зывания слизистой оболочки задней стенки глотки люго-левским раствором, камилло-заном. Возможны и другие составы лекарственных препаратов для нанесения на слизистую оболочку глотки, однако при атрофическом фарингите нужно избегать высушивающих, угнетающих секрецию желез средств, в частности нецелесообразно применение растворов гидрокарбоната натрия, поскольку он понижает активность секреции желез, эвкалиптового и облепихового масла, так как они обладают высушивающим действием. Положительный эффект дает применение новокаиновых блокад в боковые отделы задней стенки глотки, часто в сочетании с добавлением биостимуляторов — алоэ, стекловидного тела. Смесь, содержащую 2 % раствор новокаина и алоэ поровну в одном шприце, вводят по 1,0 мл под слизистую оболочку в боковую часть задней стенки ротоглотки, аналогично инъекцию производят и с другой стороны. Курс лечения состоит из 8—10 процедур с интервалом в 5—7 дней. К гипертрофическим формам фарингита относится гиперкератоз миндалин, при котором на поверхности лимфаденоид-ной ткани глотки образуются пирамидоподобные остроконечные выросты ороговевшего эпителия размером около 2—3 мм. Чаще всего желтовато-белые плотные образования выступают на зевной поверхности небных миндалин, сосочках языка (рис. 319). Они отличаются от лакунарных пробок твердостью и прочной спаянностью с эпителием, с трудом отрываются пинцетом. Морфологически характеризуются пролиферацией эпителия с ороговением. При микроскопическом исследовании в этих образованиях обнаруживают нитчатые бактерии В. leptotrix, что дает основание считать данный возбудитель этиологическим фактором в возникновении заболевания. Процесс протекает хронически и долгое время остается не обнаруженным из-за отсутствия воспаления тканей и клинических проявлений, еле Н°3 устанавливают ПРИ осмотре и гистологическом ис-^ Довании эпителиальных выростов. Специфической терапии гт^УЩесТвует- Нри сопутствующем хроническом тонзиллите "оказана тонзиллэктомия. 235 Non progredi est regredi. He идти вперед значит идти назад. 3.6.2. Хронический тонзиллит Хронический тонзиллит — общее инфекционно-аллергическое заболевание с местными проявлениями в виде стойкого хронического воспаления миндалин, характеризующегося рецидивирующим течением и возникающего чаще как осложнение инфекционной патологии (ангина, кариес зубов и др.). Среди миндалин лимфаденоидного глоточного кольца в большинстве случаев в воспалительный процесс вовлекаются только небные миндалины, поэтому под термином "хронический тонзиллит" подразумевают хроническое воспаление именно небных миндалин. Заболевание относится к распространенным, по данным разных авторов, среди взрослого населения частота составляет 4—10 % случаев, а в детском возрасте — 12—15 %. Этиология. При изучении флоры в лакунах и на поверхности небных миндалин выявлено более 30 сочетаний различных форм микробов. В глубине лакун миндалин чаще встречается монофлора, а на зевной поверхности — полифлора. Наиболее часто высеваются гемолитический стрептококк, зеленящий стрептококк, энтерококк, стафилококк, аденовирусы. Следует отметить, что возникновение хронического тонзиллита может быть связано и с активизацией непатогенной сапрофитной флоры верхних дыхательных путей при нарушении защитно-приспособительных механизмов организма. С этой точки зрения хронический тонзиллит может быть отнесен к так называемой группе собственно аутоинфекционных заболеваний, обусловленных эндогенной инфекцией — аутоинфекцией. Патогенез. В патогенезе хронического тонзиллита играют роль многие факторы. Наиболее часто заболевание возникает после повторных ангин. Процесс обратного развития острого воспаления в силу общих или местных причин не всегда приводит к полному выздоровлению, и болезнь переходит в хроническую форму. Предпосылками к возникновению и развитию хронического тонзиллита могут служить анатомо-топографические и гистологические особенности небных миндалин, наличие условий ве-гетирования микрофлоры в лакунах и криптах. В частности, в отличие от других миндалин лимфаденоидного глоточного кольца в небных имеются лакуны и глубокие щели — крипты, которые пронизывают толщу миндалины, ветвятся в ней, просветы их всегда содержат отторгнувшиеся эпителиальные клетки, лимфоциты и разнообразную микрофлору, что приводит к 236 сужению или полной облитерации устий крипт, нарушая тем самым дренаж из них. |
