Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Этиология — вирусная (аденовирус, энтеровирусы, вирусы гриппа и др.) и бактериальная инфекция (Corynebacteriumdiphtheriae, Haemophilusinfluenzae, Moraxellacatarrhalis, стрептококки группы А, С, G; диплококки; гонококки; Mycoplasmapneumoniae, Chlamydiapneumoniaeи др.). Вирусная этиология острого фарингита встречается в 70 % случаев, бактериальная в 30 %. Предрасполагающими факторами являются общее и местное переохлаждение организма; патология полости носа, околоносовых пазух и носоглотки; общие инфекционные заболевания, дисбактериоз, курение и злоупотребление алкоголем, заболевания желудочно-кишечного тракта. Патоморфология. Морфологические изменения характеризуются отеком и инфильтрацией слизистой оболочки, расширением и инъецированностью сосудов, десквамацией эпителия. Воспалительный процесс может распространяться на слизистую оболочку слуховых труб. Реакция со стороны слизистой оболочки больше выражена в местах скопления лимфоидной ткани — на задней стенке глотки, на боковых валиках за небно-глоточными дужками. Фолликулы отекают, близколежа-щие сливаются между собой, образуя крупные гранулы — гранулезный фарингит (рис. 3.10). 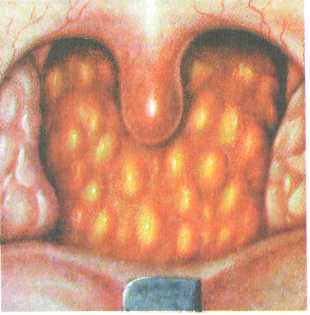 Диагностика не представляет сложностей, однако необходимо помнить, что аналогичную клиническую картину могут давать дифтерия, катаральная ангина и другие инфекционные заболевания. Микробиологическое исследование мазка с поверхности задней стенки глотки и миндалин наряду с данными анамнеза и фарингоскопической картиной позволяет уточнить диагноз. Клиника. Жалобы на ощущение жжения, сухости, сад-нения, на першение и дискомфорт в горле, осиплость, заложенность в ушах. Иногда больной описывает симптоматику как "ощущение инородного тела в глотке". Болевая симптоматика не выражена, может усилиться при гло- 203 Рис. 3.10. Гранулезный фарингит  тании, иррадиировать в ухо. Температура тела, как правило, не повышена или субфебрильная. Однако при выраженных формах воспаления могут быть повышение температуры тела, увеличение регионарных лимфатических узлов, головные боли. тании, иррадиировать в ухо. Температура тела, как правило, не повышена или субфебрильная. Однако при выраженных формах воспаления могут быть повышение температуры тела, увеличение регионарных лимфатических узлов, головные боли.При фарингоскопии слизистая оболочка глотки гиперемиро-вана, отечна, местами слизисто-гнойные налеты. Процесс может распространяться на слизистую оболочку небных миндалин, дужек, глоточные отверстия слуховых труб. Часто на задней и боковой стенках глотки можно наблюдать отдельные фолликулы в виде ярко-красных округлых возвышений — гранул (гранулезный фарингит). Лечение. Как правило, местное — назначение полоскания антисептическими препаратами (настой шалфея, ромашки, фу-рацилин, хлорофиллипт и др.), пульверизация глотки различными аэрозолями, в состав которых входят препараты, обладающие антибактериальными и противовоспалительным действием (биопарокс, полидекса, изофра и др.), антигистамин-ные препараты, парацетамол, теплые щелочные ингаляции, средства, повышающие резистентность организма (ИРС-19, имудон, тонзилгон и др.). Необходимо исключить раздражающую (горячую, холодную, кислую, острую, соленую и др.) пищу, воздействие никотина, алкоголя, соблюдать голосовой режим. При повышении температуры тела показаны антибактериальные средства как с целью профилактики гнойных осложнений, нисходящей инфекции, так и для снижения риска ревматических осложнений. Препаратом выбора в таких случаях является пенициллин (феноксиметилпенициллин) как наиболее чувствительный препарат к стрептококкам группы А. 3.4.2. Ангина Ангина (angina) — общее острое инфекционно-аллергическое заболевание, проявляющееся острым местным поражением лим-фоаденоидной ткани глоточного кольца. В подавляющем большинстве воспалительный процесс локализуется в небных миндалинах, в то время как другие миндалины вовлекаются в процесс значительно реже. Поэтому во врачебной практике принято под термином "ангина" подразумевать острое воспаление небных миндалин. При этом соответственно выделяют язычную, гортанную, ретроназальную ангины. Термин "ангина" происходит от латинского слова "ango" — сжимать, душить, однако оно не является точным. Острое воспаление миндалин, как правило, не сопровождается признаками удушья. Однако этот термин широко распространен среди населения и медицинских работников. Ангина — распространенное заболевание. По заболеваемос- 204 Ти занимает одно из первых мест, уступая только острым инфекциям дыхательных путей. Она может вызывать тяжелые осложнения, вести к возникновению и ухудшению течения многих заболеваний, в том числе сердечно-сосудистой системы. Среди взрослых заболевание встречается в 4—5 % случаев, а среди детей — более 6 %. Характерны сезонные подъемы заболевания в весенний и осенний периоды. Этиология и патогенез. В большинстве случаев основная роль в возникновении ангин принадлежит (3-гемолитическому стрептококку группы А. Этот возбудитель, по данным многих авторов, обнаруживается при ангине более чем в 80 %, по сведениям других — в 50—70 % случаев. Бактериологические исследования последних лет показывают превалирование соче-танной флоры: р-гемолитический стрептококк в ассоциации с гемолизирующим стафилококком, грибами и др. Кроме того, возбудителями ангин могут быть золотистый стафилококк, пневмококки, аденовирусы, спирохеты полости рта и веретенообразная палочка, грибы, а также ассоциации микроорганизмов. Различают следующие основные формы ангин (по Б.С. Преображенскому) . 1. Эпизодическая — возникающая как аутоинфекция при ухудшении условий внешней среды, чаще всего в результате местного и общего охлаждения.
Наиболее частой формой возникновения ангин является обострение хронического тонзиллита. Инфицирование организма может происходить экзогенным или эндогенным путем. Проникновение экзогенного возбудителя в слизистую оболочку миндалин может происходить воздушно-капельным или алиментарным путем. При эндогенном механизме возникновения ангин играет роль либо ослабление естественных защитных механизмов организма, либо повышение патогенное™ сапрофитной или условно-патогенной микрофлоры, носителем которой является человек. Чаще всего ауто-инфицирование происходит при хроническом тонзиллите. В патогенезе ангин определенную роль могут играть пониженные адаптационные способности организма к холоду, резкие сезонные колебания условий внешней среды (температура, влажность, загазованность и др.). Алиментарный фактор — однообразная белковая пища с недостатком витаминов С и группы В также может способствовать возникновению ангин. Предрасполагающим фактором может быть травма миндалин, конституциональная склонность к ангинам (например, у детей с лимфатико-гиперпластической конституцией), состояние Центральной и вегетативной нервной системы, хронические 205 воспалительные процессы в полости рта, носа и околоносовых пазухах, нарушение носового дыхания и др. Таким образом, для возникновения ангины недостаточно носительства патогенных микроорганизмов, а должно быть одномоментное воздействие экзогенных, эндогенных факторов в сочетании со снижением резистентности макроорганизма. Развитие ангины происходит по типу аллергически-гиперер-гической реакции. Предполагается, что богатая микрофлора лакун миндалин и продукты белкового распада могут действовать в качестве субстанций, способствующих сенсибилизации организма. В сенсибилизированном организме различные моменты экзогенной или эндогенной природы играют роль пускового механизма в развитии ангин. Кроме того, аллергический фактор может служить предпосылкой для возникновения таких осложнений, как ревматизм, острый нефрит, неспецифический инфекционный полиартрит и других заболеваний, имеющих инфекционно-аллергический характер. Классификация ангин. Существуют различные классификации ангин, в основу которых положены различные критерии — морфологические, патофизиологические, этиологические и др. (А.Х. Миньковский, Л.А. Луковский, В.И. Воячек и др.). В практике наибольшее распространение получила классификация Б.С. Преображенского, несколько видоизмененная нами. КЛАССИФИКАЦИЯ АНГИН Банальные ангины Катаральная Фолликулярная Лакунарная Смешанная Отдельные формы ангин (атипичные) Симановского—Венсана Герпетическая Флегмонозная Грибковая Смешанные формы Ангины при инфекционных заболеваниях Дифтеритическая Скарлатинозная Коревая Сифилитическая Ангина при ВИЧ-инфекции Ангины при заболеваниях крови Агранулоцитарная Моноцитарная Ангина при лейкозах 206 Для банальных ангин характерно наличие общих признаков, отличающих их от других форм:
небных миндалинах; 3 — длительность течения воспалительного процесса в пре- делах 7 дней; 4 — первичным фактором в этиологии банальных ангин яв- ляется бактериальная или вирусная инфекция. Патоморфология. Патологоанатомические изменения, возникающие при ангине, характеризуются резко выраженным расширением мелких кровеносных и лимфатических сосудов в паренхиме миндалины, тромбозом мелких вен и стазом в лимфатических капиллярах. При катаральной форме ангин миндалины гипереми-рованы, слизистая оболочка набухшая, пропитана серозным секретом. Эпителиальный покров миндалин на зевной поверхности и в криптах густо инфильтрирован лимфоцитами и лейкоцитами. В некоторых местах эпителий разрыхлен и десква-мирован. Гнойных налетов нет. При фолликулярной форме морфологическая картина характеризуется более глубокими изменениями в паренхиме миндалины. Возникают лейкоцитарные инфильтраты в фолликулах, в некоторых из них появляется некроз. Фолликулы просвечивают через эпителий миндалин в виде желтых просяных точек, которые хорошо определяются при фарингоскопии. При лакунарной форме характерно скопление в лакунах вначале серозно-слизистого, а затем гнойного отделяемого. Последний состоит из лейкоцитов, лимфоцитов, слущенного эпителия и фибрина. Налеты из устьев лакун склонны распространяться и соединяться с соседними, образуя более широкие сливные налеты. При герпетической ангине серозный экссудат образует подэпителиальные небольшие пузырьки, которые лопаясь, оставляют дефекты эпителиальной выстилки, одновременно такие же пузырьки могут появляться на слизистой оболочке небно-язычных и небно-глоточных дужек, мягкого неба. При флегмонозной ангине (интратонзиллярный абсцесс) нарушается дренаж лакун, паренхима миндалины вначале отечная, затем инфильтрируется лейкоцитами, некротические процессы в фолликулах, сливаясь, образуют гнойник внутри миндалины, давая соответствующую клиническую картину. Такой абсцесс может локализоваться близко к поверхности миндалины и опорожниться в полость рта. Язвенно-некротическая ангина характеризуется распространением некроза на эпителий и паренхиму миндалины. па миндалинах, а нередко и на небных дужках и стенках глотки возникают язвенные дефекты с грязно-серым налетом. 207   3.4.2.1. Клинические формы банальных ангин 3.4.2.1. Клинические формы банальных ангинКатаральная ангина (рис. 3.11). Наиболее легкая форма заболевания. Воспалительный процесс ограничен поражением только слизистой оболочки небных миндалин. Заболевание начинается остро, в горле появляются ощущение жжения, сухости, першения, а затем незначительные боли, усиливающиеся при глотании. Больного беспокоят недомогание, разбитость, головная боль. Температура тела обычно субфебрильная, у детей может подниматься до 38 "С. Реакция со стороны крови незначительная — нейтрофильный лейкоцитоз до 7—9-109/л, незначительный палочкоядерный сдвиг влево, СОЭ до 18—20 мм/ч. Фарингоскопически определяется разлитая гиперемия слизистой оболочки миндалин с распространением на края небных дужек, миндалины несколько увеличены, отечны, сосуды инъецированы. Мягкое небо и слизистая оболочка задней стенки глотки не изменены, что позволяет дифференцировать эту форму ангины от фарингита. Язык сухой, обложен налетом. Часто имеется незначительное увеличение регионарных лимфатических узлов. Продолжительность заболевания 3—5 дней. 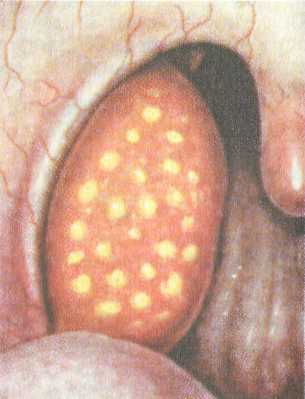 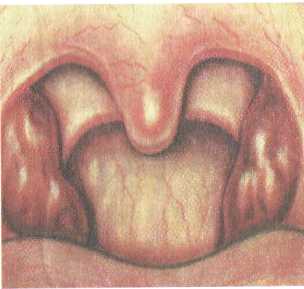 Рис. 3.11. Катаральная ангина. 208 Рис. 3.12. Фолликулярная ангина. Фолликулярная ангина (рис. 3.12). Более тяжелая форма воспаления, протекающая с вовлечением в процесс не только слизистой оболочки, но и самих фолликулов. Болезнь начинается обычно с повышения температуры тела до 38—39 °С. Появляется выраженная боль в горле, усиливающаяся при глота- нии, часто иррадиирует в ухо. Выражена и общая реакция организма — интоксикация, головная боль, общая слабость, лихорадка, озноб, иногда боли в пояснице и суставах. У детей нередко развиваются более тяжелые симптомы — наряду с фебрильной температурой часто возникает рвота, могут быть явления менингизма, помрачение сознания. В крови отмечается нейтрофильный лейкоцитоз 12—15109/л, умеренный палочкоядерный сдвиг влево, СОЭ может доходить до 30 мм/ч. Как правило, увеличены и болезненны при пальпации регионарные лимфатические узлы, особенно ретромандибуляр-ные. Фарингоскопически определяются разлитая гиперемия, инфильтрация, отечность небных миндалин с распространением на мягкое небо и дужки. На поверхности миндалин видны многочисленные округлые, несколько возвышающиеся над поверхностью желтовато-белые точки, величиной 1—3 мм. Эти образования представляют собой просвечивающие через слизистую оболочку нагноившиеся фолликулы миндалин, которые вскрываются на 2—4-й день болезни с образованием быстро заживающего дефекта слизистой оболочки — эрозии. Продолжительность заболевания 6—8 дней. Лакунарная ангина (рис. 3.13). Характеризуется развитием гнойно-воспалительного процесса в устьях лакун с дальнейшим распространением на поверхности миндалин. Начало воспаления и клиническое течение практически такие же, как и при фолликулярной форме ангины, однако лакунарная ангина может протекать более тяжело, чем последняя. При ангине воспаление развивается, как правило, в обеих миндалинах, однако интенсивность и особенности его могут быть разными; у одного и того же больного можно одновременно наблюдать признаки фолликулярной и лакунарной ангины. Фарингоскопическая картина характеризуется появлением на гиперемированной поверхности слизистой оболочки миндалин в области устьев лакун некроза и слущивания эпителия в виде островков желтовато-белого налета. Отдельные участки фибринозного налета сливаются и покрывают всю или большую часть миндалины, не выходя за ее пределы. Налет легко снимается шпателем без повреждения подлежащего слоя. Продолжительность заболевания 6—8 дней, при осложнениях может затягиваться на более длительный срок. Лечение. Как правило, проводят амбулаторное лечение с изоляцией больного, в тяжелых случаях показана госпитализация в инфекционное отделение. Необходимо соблюдать строгий постельный режим в первые дни заболевания, а затем — Домашний с ограничением физических нагрузок, что существенно как при лечении самого заболевания, так и для профилактики осложнений. Больному выделяют отдельную посуду и 209  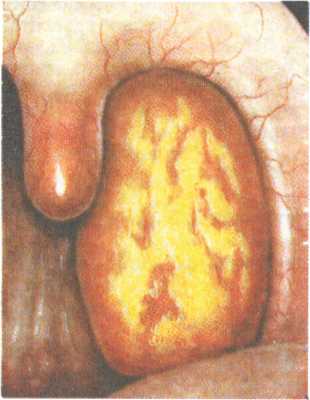 Рис. 3.13. Лакунарная ангина. предметы ухода; дети, как более восприимчивые к ангине, к больному не допускаются. Назначают нераздражающую, мягкую пищу, преимущественно растительно-молочную, витамины, обильное теплое питье. В качестве основной противовоспалительной терапии в лечении ангин в течение многих лет используют препараты пенициллиновой группы как наиболее чувствительные к стрептококкам: бензил-пенициллина натриевая соль в виде инъекций внутримышечно по 1 000 000 ЕД 4—6 раз в сутки, феноксиметилпенициллин по 0,5 г 4—6 раз в сутки, ампиокс по 0,5 г 4—6 раз в сутки. Необходимо принимать антибиотики не менее 7 сут. В последующем возможно однократное применение дюрантных форм пенициллина: бицилли-на-3 по 1 200 000 ЕД или бициллина-5 по 1 500 000 ЕД. Довольно частое обнаружение резистентных к пенициллину штаммов стрептококка диктует необходимость использовать другие антимикробные препараты, в частности антибиотики, устойчивые к р-лактамазам (аугментин, амоксиклав, клафо-ран), кефзол, цефамезин, таривид, ровамицин и др. Целесообразно назначение антигистаминных препаратов — супрастин, тавегил, фенкарол, кларитин, телфаст и др. Рекомендовано обильное теплое питье. Местно назначают ингаляции биопароксом — ингаляционный антибиотик, обладающий одновременно антибактериальной и противовоспалительной активностью. Ингаляции производят 4 раза в день в течение 8—10 дней. В первые дни после начала заболевания эффективно использование сублингваль-ных таблеток — фарингосепт (3—4 таблетки в сутки) или грамицидин (2 таблетки в сутки), которые держат во рту до полного рассасывания. После приема таблеток необходимо воздержаться от приема пищи и питья 1,5—2 ч. Назначают также полоскание глотки теплыми отварами трав (шалфей, ромашка, календула и др.), растворами соды, поваренной соли, фураци-лина, согревающие компрессы на поднижнечелюстную область. Назначение салицилатов (парацетамол, панадол и др.) обо- 210 сновывается их аналгезирующим, жаропонижающим и противоревматическим действием. Симптоматическая терапия включает назначение анальгетиков, муколитиков, иммуностимулирующих препаратов, поливитаминов. Рекомендован постельный режим 7—8 дней. Срок нетрудоспособности больного в среднем равен 10—12 дням. |
