Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Клиника. Клиническая картина воспаления клиновидной пазухи нередко бывает стерта имеющимся воспалением в ячейках решетчатого лабиринта и других пазухах. Однако несмотря на самые разнообразные клинические симптомы, есть и характерные "сфеноидальные" симптомы: головная боль различной выраженности и длительности (вплоть до мучительных) в области затылка или в глубине головы. Боли иногда могут быть в глазнице, теменно-височной области. При острой гнойной и хронических формах характерно сте-кание гноя из носоглотки и по задней стенке глотки, что можно увидеть при фарингоскопии или задней риноскопии. Возможны жалобы на ощущение постоянного неприятного запаха. При хроническом процессе характерна жалоба на образование вязкого отделяемого, корок и трудность их удаления из носоглотки. При фарингоскопии определяется скопление отделяемого в верхних и задних отделах полости носа, образование корок, атрофия слизистой оболочки. При хроническом (реже при остром) сфеноидите воспалительный процесс может распространяться на область зрительного перекреста (хиазма), так как верхняя стенка клиновидной пазухи, на которой располагаются зрительные нервы, тонкая (0,5—3 мм). В таких случаях наступает ухудшение зрения. Поражения других черепных нервов, граничащих с боковыми стенками клиновидной пазухи (обонятельного, отводящего), тромбоз пещеристого синуса и вовлечение в процесс оболочек головного мозга являются возможными осложнениями как острого, так и хронического сфеноидита. Общая реакция организма при неосложненном течении мало выражена, состояние больного относительно удовлетворительное, температура тела субфебрильная или нормальная, отмечаются общая слабость, утомляемость, раздражительность. 163  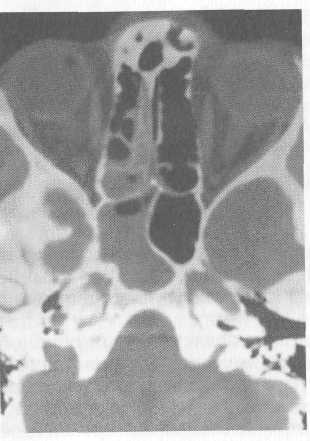 Рис. 2.33. Компьютерная томограмма. Воспаление клиновидной пазухи. Диагностика. Диагностика воспаления клиновидных пазух наиболее сложная по сравнению с таковой при процессе в других пазухах; нередко заболевание остается невыяв-ленным. Расположение клиновидной пазухи в глубоких отделах основания черепа затрудняет диагностику, поэтому в литературе она известна как "забытый синус, немая пазуха". С одной стороны, заболевания клиновидной пазухи встречаются гораздо чаще, чем их выявляют. С другой стороны, нахождение клиновидной пазухи в непосредственной близости к зрительному, тройничному и блуждающему нервам, пещеристому синусу и другим диэнцефальным структурам обусловливает значимость сфеноидита в возникновении различных неврологических нарушений и развитии тяжелых осложнений. Диагноз основывается на характерных жалобах, данных объективного осмотра, эндоскопического и рентгенологического исследований. Наиболее информативными в диагностике воспаления клиновидной пазухи являются данные КТ- или МРТ-исследований (рис. 2.33). С диагностической и лечебной целью может быть проведено зондирование или пункция клиновидной пазухи через ее переднюю стенку. Необходимо отметить, что эти манипуляции опасны и требуют от врача хорошей ориентации в полости носа, высокой техники исполнения. В настоящее время эти процедуры значительно облегчены благодаря применению эндоскопов, с помощью которых осматривают переднюю стенку и ее естественное соустье. Лечение. Лечение острого сфеноидита чаще всего консервативное. Используют местную, а при повышении температуры тела и интоксикации организма — общую терапию. Местное лечение направлено на устранение отека, восстановление дренирования и улучшение оттока воспалительного содержимого из клиновидной пазухи. Назначают сосудосуживающие препараты, анемизацию турундами с адреналином области обонятельной щели. Эффективен (особенно в детском 164 возрасте) метод "перемещения", позволяющий отсосать содержимое пазухи. Применение синус-катетера "ЯМИК" также позволяет проводить промывание и введение лекарственных препаратов в пораженную пазуху. Повышение температуры тела свидетельствует об интоксикации организма, поэтому наряду с местными препаратами назначают антибиотики широкого спектра действия, антигис-таминные препараты, анальгетики. Неэффективность консервативного лечения: а также появление признаков осложнений (орбитальных, внутричерепных) являются основанием для безотлагательного хирургического вмешательства на клиновидной пазухе. При хроническом сфеноидите применяют хирургическую тактику. Существуют различные методы эндоназального и экстраназального вскрытия клиновидной пазухи. В основном используют эндоназальные методы, транссептальное вскрытие по Гиршу, эндоназальное вскрытие клиновидной пазухи по Галле, модифицированные А.Ф. Ивановым, Ф.С. Бокштейном и В.И. Воячеком. В последние годы широкое признание получили эндоназальные операции по Мессерклингеру и Виганду с применением эндоскопов и микрохирургического инструментария, которые наиболее эффективны. Они будут описаны отдельно. Эндоназальная техника вскрытия клиновидной пазухи. Под местной аппликационной анестезией последовательно производят вскрытие передних, средних и задних решетчатых ячеек, как это было описано в разделе 2.5.6. После вскрытия задних решетчатых ячеек инструмент упирается в переднюю стенку клиновидной пазухи. Стенка клиновидной пазухи обычно тонкая, ее вскрывают инструментом Блексли, желобоватым долотом или инструментом Гартмана. Отверстие расширяют вплоть до полной резекции передней стенки пазухи, по возможности удаляют измененные участки слизистой оболочки пазухи. В тех случаях, когда хронический сфеноидит сопровождается хроническим гайморитом, хирургический подход к клиновидной пазухе осуществляется через верхнечелюстную пазуху — трансмаксиллярно. После завершения радикальной операции на верхнечелюстной пазухе через ее медиальную стенку в зад-неверхнем отделе последовательно вскрывают задние решетчатые ячейки, которые примыкают к передней стенке клиновидной пазухи. Затем разрушают эту стенку и удаляют из нее патологическое содержимое. При поражении второй пазухи разрушают межпазушную перегородку и удаляют патологическое содержимое из второй клиновидной пазухи. В пазуху на 1 сут вводят марлевую турунду, пропитанную левомеколевой, левосиновой и другими мазями или йодоформом. 165    2.6. Травмы носа и околоносовых пазух 2.6. Травмы носа и околоносовых пазухТравмы носа и околоносовых пазух относятся к наиболее частым повреждениям не только ЛОР-органов, но и всего тела. Это обусловлено местоположением носа и тем, что он выступает над поверхностью лицевого скелета. Различают травмы военного и бытового характера (производственные, спортивные, транспортные и др.), а также возникшие во время припадка (например, эпилепсии). В зависимости от силы действия и особенностей ранящего предмета, его направленности и глубины проникновения травмы носа могут быть открытыми — с повреждением кожного покрова или закрытыми — без повреждения кожного покрова. Закрытые травмы чаще всего встречаются в виде ушиба, кровоподтека в мягкие ткани, ссадины, однако при достаточно большой силе возникают переломы костей носа со смещением или без смещения стенок околоносовых пазух, глазницы, скуловой кости, ячеек решетчатого лабиринта и др. Часто при травмах лица появляются кровоизлияние в камеры глаза (ги-фемы), смещение глазного яблока (энофтальм), сдавление глазодвигательных мышц (диплопия), сопровождающиеся понижением зрения, вплоть до его полной потери (амавроз). Открытые переломы могут быть проникающими или не проникающими в полость носа, что определяют при ощупывании раны зондом. Наиболее частой причиной проникающих ранений является травма носа остроконечными предметами. При этом возникают повреждения слизистой оболочки с последующими носовыми кровотечениями, инфицированием полости носа и околоносовых пазух, образованием гематом перегородки носа с абсцедированием. Направление проникающего предмета к верхней стенке полости носа может вызвать повреждение решетчатой пластинки, сопровождающееся назальной ликвореей. Наиболее часто наблюдаются боковые смещения наружного носа, сопровождающиеся разъединением шва между носовыми костями и лобными отростками верхней челюсти или переломом носовых костей (рис. 2.34). В клинической практике используют классификацию наружных деформаций носа, которую предложили А.Е. Кицера и А.А. Борисов (1993).
А Платириния — приплюснутый нос. ж Брахириния — чрезмерно широкий нос. а Лепториния — чрезмерно узкий (тонкий) нос. 166 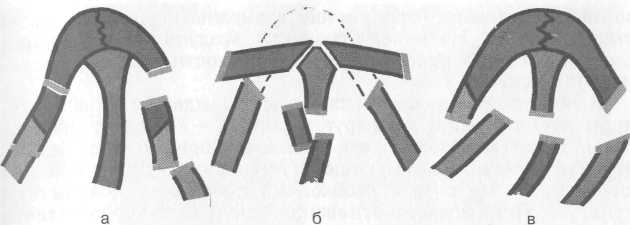 Рис. 2.34. Переломы костей носа, а, б, в — различные формы переломов. а Моллериния — мягкий, податливый (лишенный опоры) наружный нос. Травмы в области проекции лобных пазух приводят к перелому передней стенки, что обусловливает косметический дефект, западение в этой области и может сопровождаться нарушением проходимости канала лобной пазухи. Задняя стенка лобной пазухи повреждается редко. Повреждения решетчатой кости, как правило, сопровождаются разрывом выстилающей слизистой оболочки и появлением подкожной эмфиземы на лице в виде припухлости и крепитации, которые могут распространяться на лоб и шею. При повреждении передней решетчатой артерии может быть опасное кровотечение в ткани глазницы. Переломы в области передней стенки верхнечелюстной пазухи могут проявляться западением и деформацией в этой области и сочетаться с повреждением глазничной стенки, глазного яблока, скуловой кости и решетчатого лабиринта. Перелом клиновидной кости — по существу это перелом основания черепа, встречается редко и может сопровождаться повреждением зрительного нерва и стенки внутренней сонной артерии со смертельным кровотечением или образованием посттравматической аневризмы, требующей вмешательства нейрохирурга. Диагностика. Диагноз устанавливают на основании данных анамнеза, внешнего осмотра, жалоб больного, результатов пальпации, зондирования, эндоскопии, рентгенографического и КТ-исследований. При осмотре и пальпации выявляются болезненная припухлость тканей в области травмы. Внешняя деформация наружного носа со смещением в боковую сторону или сдавление определенно указывает на перелом носовых костей. В таких случаях при пальпации обнаруживают костные выступы на спинке и скатах носа (симптом ступеньки), пато- 167   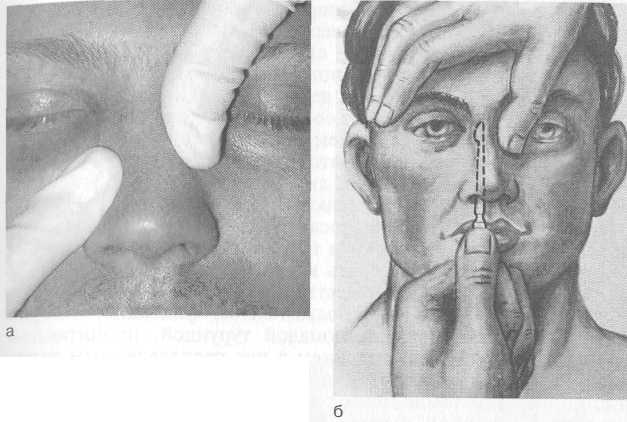 логическую подвижность костей; возможна крепитация костных отломков. Наличие подкожной воздушной крепитации свидетельствует о переломе решетчатой кости с разрывом слизистой оболочки. логическую подвижность костей; возможна крепитация костных отломков. Наличие подкожной воздушной крепитации свидетельствует о переломе решетчатой кости с разрывом слизистой оболочки.Травма лицевого скелета часто сопровождается кровоизлиянием в область век и вокруг глазницы — "симптом очков". Однако этот симптом может быть и признаком перелома основания черепа, травмы пещеристого синуса. Для уточнения диагноза в этом случае необходимо произвести поясничную пункцию. При переломе основания черепа характерно наличие крови в спинномозговой жидкости (субарахноидальное кровоизлияние). Подозрение на перелом основания черепа возникает при бессознательном состоянии больного, оглушенности, судорогах и др. Это обязывает врача фиксировать голову больного по отношению к туловищу (существуют специальные корсеты), транспортировать больного на жестких носилках. Даже рентгенологическое исследование нельзя делать сразу, поскольку при этом нужно поворачивать голову. О переломе решетчатой пластинки с разрывом твердой мозговой оболочки свидетельствует назальная ликворея, заметная при наклонах головы вперед. Сопутствующая носовая геморрагия может затруднить диагностику истечения спинномозговой жидкости. В 1-е сутки характерен симптом "двойного пятна", выражающийся наличием наружного светлого кольца вокруг пятна крови. После прекращения носового кровотечения выделения из носа при назальной ликворее становятся светлыми. При лабораторном исследовании выявление глюкозы в выделениях из носа указывает на наличие цереброспинальной жидкости. Инструментальные методы исследования (рентгенография лицевого скелета, КТ, МРТ) дают ценные сведения о характере и распространенности травматических повреждений лицевого скелета и околоносовых пазух. Лечение. Тактика лечения зависит от характера и глубины травмы, тяжести общих и неврологических симптомов. При наличии ушибов и ранения мягких тканей, ссадин и др. без повреждения костных структур лицевого скелета делают первичную хирургическую обработку и останавливают кровотечение. При этом необходимо стремиться к максимальному сохранению тканей и удалять лишь нежизнеспособные. Благодаря обильному кровоснабжению лица заживление раны происходит хорошо. Первичный шов на лице можно накладывать в течение суток после травмы. При необходимости проводят переднюю петлевую, а иногда и заднюю тампонаду носа. Обязательно введение противостолбнячной сыворотки по схеме. Для уменьшения кровоизлияния и отека мягких тканей в первые 5—6 ч прикладывают лед на область травмы. При наличии переломов со смещением костных отломков 168 Рис. 2.35. Репозиция костей носа. а — пальцевая; б — пальцеинстру-ментальная. и внешних косметических дефектов основным методом лечения является репозиция (вправление) костей носа и стенок околоносовых пазух с последующей внутренней и реже внешней фиксацией отломков костных структур. Наиболее оптимальным методом считается репозиция в 1-е сутки, но ее можно проводить и до 3 нед после травмы. Если по данным анамнеза и объективного обследования диагностируется сотрясение головного мозга И—III степени (головная боль, тошнота, рвота, слабость, неврологические симптомы), вправление костей носа откладывают на более поздний срок (через 5—6 сут). Отломки костей носа вправляют в положении больного сидя или лежа с использованием аппликационной анестезии (смазывание слизистой оболочки 10 % раствором лидокаина, 2 % раствором дикаина, 5 % раствором кокаина и др.) или инфильтрационной анестезии инъекцией 1 % раствора новокаина (2 % раствора лидокаина) 2—3 мл в область перелома. Репозицию при боковом смещении наружного носа производят давлением большого пальца правой руки при искривлении влево и соответственно левой руки — при искривлении вправо, это способ так называемой пальцевой репозиции (рис. 2.35, а). Сила давления пальцем может быть значительной. В момент смещения отломков в нормальное положение обычно слышен характерный хруст. При вдавленных переломах костей носа для репозиции используют носовые элеваторы по Ю.Н. Волкову. После адекватного обезболивания в полость носа вводят соответственно пра- 169 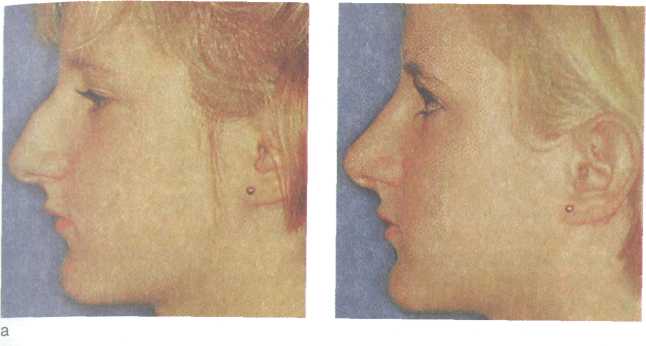 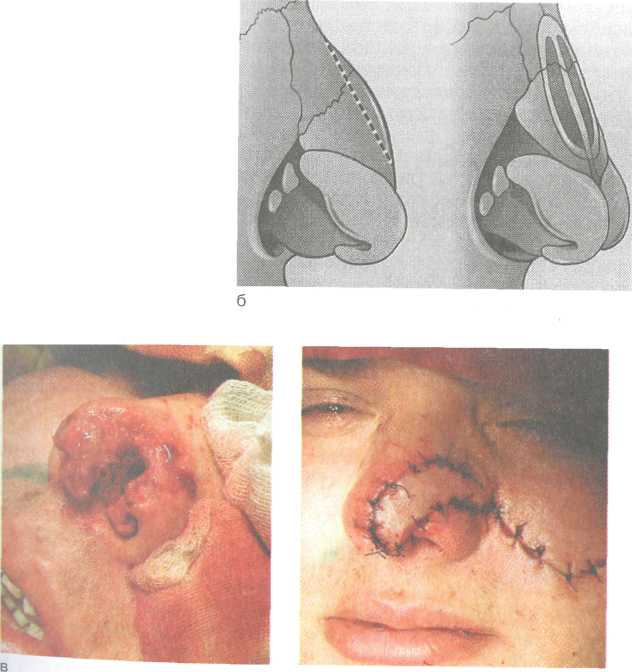 Рис. 2.36. Пластические операции на наружном носе, а — до и после операции; б — схема удаления горбинки носа; в — пластика дефекта наружного носа кожным лоскутом на ножке. вый или левый носовой элеватор на заранее измеренную глубину и тракцией кпереди и кверху восстанавливают нормальное анатомическое положение спинки носа (рис. 2.35, б). Когда диагностировано одновременное смещение костных отломков кзади и в сторону, делают палъцеинструментальное вправление тракцией кпереди соответствующим элеватором и одновременно большим пальцем руки вправляют боковое смещение. При отсутствии элеваторов вправление костей носа производят прямым пинцетом либо зажимом, концы которого обертывают марлей или надевают на них резиновую трубку. После репозиции костей носа иногда необходима фиксация костных отломков посредством тампонады носа, показанием к которой является подвижность костных отломков, определяемая пальпаторно. При множественном переломе костей носа нужна более прочная и продолжительная фиксация, которая может быть обеспечена тампонадой турундой, пропитанной непосредственно перед введением в нос расплавленным парафином (температура плавления 50—54 °С). После аппликационной анестезии тампонируют верхние и средние отделы полости носа, парафин быстро застывает и хорошо фиксирует кости носа, при этом можно сохранить носовое дыхание через нижние отделы носа. Парафиновый тампон удаляют через 7 дней, однако он может находиться в носу до 12 сут, что важно для правильного срастания отломков. Травмы носа, сопровождающиеся стойкими дефектами и деформациями, требуют хирургической (косметической, пластической, эстетической) коррекции, которую все чаще выполняют во многих оториноларингологических клиниках. Деформации наружного носа сочетаются с искривлениями перегородки носа, нарушающими носовое дыхание, поэтому применяют тактику одномоментной коррекции внутриносовых структур и устранения косметического дефекта наружного носа — рино-септопластику. Операции выполняют, как правило, под инту-бационным наркозом. На первом этапе производят эндона-зальные операции для восстановления носового дыхания (различные варианты септопластики). На втором этапе устраняют косметические дефекты наружного носа. Доступ для пластических операций на наружном носе может быть открытым или закрытым, для. устранения дефектов широко используют имплантацию различных материалов (аутохрящей, консервированных хрящей, полимерных материалов, силикона и др.). Естественно, что косметические операции требуют от хирурга весьма тщательной и деликатной оперативной техники и индивидуального творческого подхода (рис. 2.36). Переломы стенок верхнечелюстной пазухи (чаще передней) сопровождаются вдавлением костных отломков, кровоизлиянием в пазуху, переломом глазничной стенки и скуловой кости. Оперативное вмешательство направлено на устранение косме- 170 171  тического дефекта, при этом может потребоваться наложение соустья с полостью носа под нижней носовой раковиной. Изолированное кровоизлияние в верхнечелюстную пазуху частично резорбируется, часть крови выводится благодаря функции мерцательного эпителия. Однако если через 3—4 дня после травмы у больного появляются признаки воспаления, отек и инфильтрация в области проекции пазухи, боли, повышается температура тела, необходима пункция пазухи с промыванием антисептиками и введением антибиотиков. тического дефекта, при этом может потребоваться наложение соустья с полостью носа под нижней носовой раковиной. Изолированное кровоизлияние в верхнечелюстную пазуху частично резорбируется, часть крови выводится благодаря функции мерцательного эпителия. Однако если через 3—4 дня после травмы у больного появляются признаки воспаления, отек и инфильтрация в области проекции пазухи, боли, повышается температура тела, необходима пункция пазухи с промыванием антисептиками и введением антибиотиков.При переломах стенок лобной пазухи, сопровождающихся вдавлением отломка в пазуху и нарушением функции канала лобной пазухи, проводят оперативное лечение, направленное на репозицию передней стенки и формирование лобно-носо-вого соустья с фиксацией дренажа по Б.С. Преображенскому на 3 нед (резиновая трубка диаметром 0,6—0,8 см соединяет лобную пазуху и полость носа и фиксируется валиком на коже рядом с разрезом). При тщательном осмотре и зондировании задней стенки лобной пазухи можно выявить ее перелом, требующий обнажения твердой мозговой оболочки. Такие больные, как правило, нуждаются в консультации нейрохирурга. Для борьбы с назальной ликвореей используют консервативную или хирургическую тактику. Показаны постельный режим при возвышенном полусидячем положении, антибиотикотерапия с целью профилактики вторичных осложнений, дегидра-тационные средства (внутривенное введение 40 % раствора глюкозы, гипертонических растворов хлорида кальция и хлорида натрия, лазикс, диакарб), седативные средства и диета с ограниченным приемом жидкости. При отсутствии эффекта осуществляют хирургическое вмешательство — пластику дефекта с использованием окружающей слизистой оболочки верхней или средней носовой раковины и др. Оперативные вмешательства проводят с применением эндоскопических систем и микроинструментария. В некоторых случаях используют нейрохирургический подход через переднюю черепную ямку. Как правило, при сочетанных травмах назначают ненаркотические анальгетики (баралгин, максиган, трамал и др.), седативные средства (тазепам, фенобарбитал и др.). Для борьбы с раневой инфекцией и профилактики вторичных осложнений применяют общую и местную антибактериальную терапию, гемостатическую терапию и симптоматические средства. 2.7. Риногенные орбитальные и внутричерепные осложнения Воспалительные заболевания носа и околоносовых пазух могут приводить к различным осложнениям. Возникновение внутриглазных и внутричерепных осложнений обусловлено несколькими причинами. 172 А Анатомической близостью: глазница окружена с трех сторон стенками околоносовых пазух; снизу — верхнечелюстной, изнутри — решетчатыми и клиновидной, сверху — лобной. А Сосудисто-нервными связями: вены полости носа через угловую и верхнюю глазную вены анастомозируют с пещеристым синусом и венозными сплетениями твердой мозговой оболочки. ▲ Лимфатическая сеть полости носа сообщается с подпау-тинным пространством головного мозга. Проникновение инфекции в полость глазницы и черепа может происходить различными путями — контактным, гематогенным, периневральным и лимфогенным. Наиболее частым из них является контактный путь. В отношении частоты источника инфекции внутричерепных осложнений большинство исследователей на первое место ставят ячейки решетчатого лабиринта, лобную пазуху, верхнечелюстную и, наконец, клиновидную пазухи. Следует отметить, что симптомы орбитальных осложнений часто совпадают, иногда одна форма переходит в другую, что создает трудности в дифференциальной диагностике. Больные с риногенными орбитальными и внутричерепными осложнениями относятся к тяжелому контингенту, что требует экстренной специализированной хирургической помощи в условиях стационара. 2.7.1. Риногенные орбитальные осложнения Различают следующие орбитальные осложнения:
Клиника. Местные проявления орбитальных осложнений характеризуются реактивным отеком клетчатки глазницы и век, гиперемией конъюнктивы, а в некоторых случаях и ее отеком — хемоз (рис. 2.37). Глазное яблоко смещается кнаружи — экзофтальм, ограничение подвижности глазного яблока, боли при движениях глаза. Характерна выраженная болезненность при Давлении на глазное яблоко или на край глазницы. Как правило, наблюдаются гнойные выделения и заложенность носа. Снижение функции зрения наступает быстро, особенно при лубоком расположении очага воспаления. В некоторых случа-х могут наблюдаться парезы мышц и нервов глаза. 173  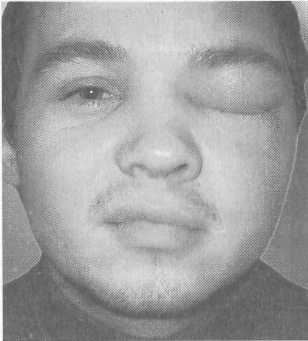 Рис. 2.37. Риногенное орбитальное осложнение. Общие нарушения характеризуются повышением температуры тела до 39—40 °С, головной болью, общей слабостью, иногда рвотой. При реактивном отеке века и клетчатки глазницы отмечаются припухлость века, иногда смещение глазного яблока вперед (экзофтальм), при пальпации — его болезненность. Реактивный отек мягких тканей глазницы может быть обусловлен двумя факторами — нарушением коллатерального дренирования, скоплением секрета в пазухах и бактериальной инвазией в ткани глазницы с их последующим гнойным расплавлением. Субпериосталъный абсцесс в области верхней стенки верхнечелюстной пазухи приводит к смещению глазного яблока кверху, экзофтальму, отеку нижнего века, хемозу нижнего отдела конъюнктивы. При абсцессе века глазное яблоко обычно закрыто резко отечным, инфильтрированным и неподвижным веком. Последнее резко болезненно при пальпации, напряжено. Ретробульбарный абсцесс — это гнойный очаг в задних отделах клетчатки глазницы, который может перерасти во флегмону глазницы — разлитой гнойный процесс, сопровождающийся расплавлением клетчатки глазницы. Основным признаком заболевания является болезненный экзофтальм с резким нарушением подвижности или полной неподвижностью глазного яблока (офтальмоплегия), диплопией, снижением зрения и изменениями глазного дна. Различают пресептальную и постсеп-тальную локализацию воспалительного процесса в зависимости от расположения гнойника — впереди или позади фасциальной перегородки глазницы, что важно при определении хирургического подхода к очагу воспаления. При тромбозе вен клетчатки глазницы характерно тяжелое общее состояние больного, температура тела гектического типа. Выявляются отечность и инфильтрация век вначале одного, а затем другого глаза. Вокруг глаза плотные синеватые сосудистые тяжи. Велика опасность вовлечения в процесс пещеристого синуса. Диагностика риногенного орбитального осложнения базируется на данных рентгенографии, КТ околоносовых пазух, дан- 174 ных наружного осмотра, риноскопии, анамнеза. При необходимости используют диагностическую пункцию, определение остроты и полей зрения. Дифференциальную диагностику проводят с рожистым воспалением лица, гематомой и эмфиземой века, опухолями глазницы. Лечение при риносинусогенных орбитальных осложнениях только хирургическое с одновременной общей противовоспалительной терапией. Хирургическое лечение должно быть экстренным и направлено на ликвидацию первичного гнойного очага воспаления в околоносовых пазухах. Проводят радикальную операцию на пораженной пазухе с полным удалением патологически измененных тканей и формированием широкого соустья с полостью носа. Тактика хирурга варьирует в зависимости от характера поражения глазницы. При абсцессах клетчатки глазницы, флегмонах, субпериостальных абсцессах проводят вскрытие очага наружными разрезами с введением в ткани глазницы резиновых дренажей. Возможно проведение декомпрессии глазницы эндоназальным эндоскопическим методом. 2.7.2. Риногенный гнойный менингит Риногенный менингит (meningitisrhinogena) — воспаление оболочек головного мозга, развивающееся в результате распространения бактериальной инфекции из полости носа и околоносовых пазух. Встречается реже, чем при воспалениях уха. Возникает обычно при остром или обострении хронического гнойного воспаления в верхней группе околоносовых пазух — лобной, решетчатых, клиновидной. Инфекция чаще всего контактным путем проникает в переднюю черепную ямку и вызывает воспаление мозговых оболочек. Возможно возникновение гнойного менингита при травме решетчатой пластинки во время внутриносовых операций, при переломах основания черепа. Клиника и диагностика. Для гнойного менингита характерны острое начало, высокая постоянная температура тела. Повышение внутричерепного давления обусловливает диффузную головную боль, сопровождающуюся тошнотой и рвотой. Кроме того, воспалительный процесс, в той или иной мере распространяясь на головной мозг и черепные нервы, может быть причиной появления судорог, психомоторного возбуждения, потери сознания и появления патологических рефлексов — Бабинского, Россолимо, Оппенгейма, Брудзинского и др. Постоянными признаками менингита являются симптомы раздражения мозговых оболочек — ригидность затылочных мыщц; симптом Кернига. Диагностически достоверным и постоянным признаком менин- 175  гита считают изменение спинномозговой жидкости — увеличение в ней количества клеток и содержания белка. При спинномозговой пункции жидкость вытекает частыми каплями или струей вследствие повышения внутричерепного давления, обусловленного резким увеличением продукции спинномозговой жидкости. Данные обзорных рентгенограмм или КТ позволяют выявить первичный гнойный очаг. гита считают изменение спинномозговой жидкости — увеличение в ней количества клеток и содержания белка. При спинномозговой пункции жидкость вытекает частыми каплями или струей вследствие повышения внутричерепного давления, обусловленного резким увеличением продукции спинномозговой жидкости. Данные обзорных рентгенограмм или КТ позволяют выявить первичный гнойный очаг.Лечение. Заключается в срочной расширенной радикальной операции на пораженных околоносовых пазухах с целью элиминации гнойного очага при необходимости с обнажением твердой мозговой оболочки. Одновременно проводят массивную противовоспалительную, дегидратационную терапию, спинномозговые пункции. Более полно материал о менингите представлен в разделе 5.7.1. 2.7.3. Экстрадуральный абсцесс Экстрадуралъный абсцесс (ограниченный пахименингит) — скопление гноя между твердой мозговой оболочкой и костью. Чаще всего возникает в результате распространения инфекции контактным путем при поражении лобной, решетчатых и реже клиновидной пазух. Клиника малосимптомна, обычно абсцесс обнаруживают случайно при хирургическом вмешательстве. Возможны локальная головная боль, которая усиливается в проекции гнойника при перкуссии черепа, приступы тошноты и рвоты, затруднение отведения глазного яблока кнаружи. Общее состояние характеризуется повышением температуры тела, слабостью, плохим самочувствием, симптомами поражения околоносовых пазух. Лечение хирургическое — радикальная операция на околоносовых пазухах с целью ликвидации гнойного очага, широкое обнажение мозговой оболочки в области поражения и дренирование гнойника. 2.7.4. Риногенный абсцесс головного мозга Риногенный абсцесс головного мозга — ограниченное скопление гноя в головном мозге, возникающее вторично при наличии очаговой инфекции в околоносовых пазухах. Чаще всего источником инфекции является лобная пазуха, реже — решетчатый лабиринт и верхнечелюстная пазуха. Абсцесс обычно локализуется в лобной доле головного мозга и почти всегда располагается на стороне пораженной пазухи (рис. 2.38). Клиника. Выделяют местные и общие симптомы. Местные симптомы характеризуются отеком век, отеком и гиперемией конъюнктивы, наличием экзофтальма различной 176 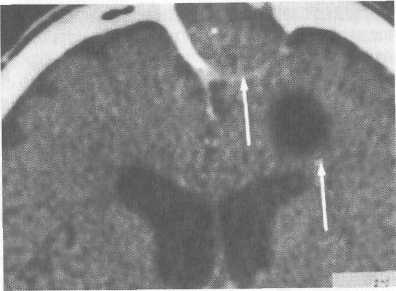 Рис. 2.38. Компьютерная томограмма. Риногенный абсцесс в лобной доле головного мозга (дефект задней стенки лобной пазухи, субпе-риостальный абсцесс в области передней стенки лобной пазухи). степени выраженности со смещением глазного яблока чаще книзу и кнаружи на соответствующей стороне. В развитии абсцесса можно условно выделить четыре стадии. В начальной стадии наблюдаются умеренное повышение температуры тела, головная боль, рвота, общая слабость. Скрытый (латентный) период —все симптомы слабо выражены, нормализуется температура тела, состояние остается относительно удовлетворительным. Если очаг инкапсулируется, то состояние надолго улучшается. В явной стадии наряду с признаками инфекционного поражения — слабость, повышение температуры тела, потеря аппетита и др., могут усилиться общемозговые симптомы — головная боль, локализующаяся в лобной области, рвота, сонливость. Характерны очаговые симптомы поражения лобной доли — расстройство психики, нарушение статики и походки, патологические рефлексы — хватательный и сосательный. Расстройство психики выражается в снижении интеллекта и памяти. Наблюдаются эйфория, неадекватность поведения, дурашливость, прожорливость. Судороги, парезы и зрительные нарушения также характерны для очаговой симптоматики абсцесса лобной доли. Судороги носят характер джексоновских припадков, начинаются с мимических мышц лица противоположной стороны и распространяются сначала на верхнюю, затем на нижнюю конечности. Иногда могут наблюдаться и речевые расстройства. При распространении воспалительной реакции за пределами лобной доли возникают дислокационные симптомы — чувствительные и двигательные расстройства на стороне, противоположной абсцессу. Терминальная стадия абсцесса характеризуется грубыми нарушениями функций организма, обусловленными как общей интоксикацией, так и явлениями отека мозга. 177  Диагностика. Складывается из характерных жалоб, клинических и неврологических симптомов. При появлении первичных признаков заболевания показана КТ или МРТ, которые дадут точные данные в отношении наличия и локализации объемного процесса в черепе. Показана спинномозговая пункция, при котором выявляется белково-клеточная диссоциация, жидкость вытекает под давлением. Однако необходимо помнить о возможности транстенториального или височного вклинения мозга! Диагностика. Складывается из характерных жалоб, клинических и неврологических симптомов. При появлении первичных признаков заболевания показана КТ или МРТ, которые дадут точные данные в отношении наличия и локализации объемного процесса в черепе. Показана спинномозговая пункция, при котором выявляется белково-клеточная диссоциация, жидкость вытекает под давлением. Однако необходимо помнить о возможности транстенториального или височного вклинения мозга!Лечение. Заключается в экстренной хирургической элиминации гнойного очага в околоносовых пазухах. Если источником абсцесса является лобная пазуха, то хирургическую санацию сочетают с декомпрессионной трепанацией мозговой (задней) стенки пазухи. После обнажения твердой мозговой оболочки обращают внимание на ее цвет, толщину, наличие фиброзных налетов, грануляций. Пункцию твердой мозговой оболочки производят после обработки ограниченного участка ее спиртовым раствором йода, специальной толстой иглой с тупым концом на глубину 3—4 см. При обнаружении гнойника мозга по игле расширяют рану и вставляют резиновую полоску в полость абсцесса. Хирургическое вмешательство необходимо сочетать с массивной противовоспалительной, антибактериальной, детокси-кационной и дегидратационной терапией в условиях реанимационного отделения. 2.7.5. Тромбоз пещеристого синуса Тромбоз пещеристого синуса — образование тромба вплоть до полной окклюзии просвета синуса, сопровождаемое воспалением его сосудистой стенки. Заболевание обусловлено распространением инфекции из области носогубного треугольника (при фурункулах носа) или при гнойном воспалении околоносовых пазух. Клиника тромбоза пещеристого синуса складывается из общих, общемозговых, оболочечных и местных симптомов. Общая симптоматика характеризуется тяжелым общим септическим состоянием, сопровождающимся высоким ремитти-рующим подъемом температуры тела, сочетающимся с ознобами, обильным потоотделением и слабостью. Общемозговая симптоматика сопряжена с повышением внутричерепного давления и выражается в головной боли, тошноте, рвоте. Менингеальная симптоматика характеризуется ригидностью затылочных мышц при отрицательных симптомах Кернига и Брудзинского (диссоциированный симптомокомплекс). Из местных признаков отмечаются двусторонняя отечность век, хемоз, экзофтальм и птоз глазных яблок, параличи глазных 178 мышц- Через тонкую кожу век, в области лба и корня носа выступают расширенные вены. При осмотре глазного дна видны застой, отек диска зрительного нерва, резко расширенные вены, кровоизлияния на сетчатке. Диагностика тромбоза пещеристого синуса проводится на основании общеклинических данных, КТ и рентгенологического исследования околоносовых пазух. Лечение. Заключается в экстренной санации гнойного очага в околоносовых пазухах и применении массивной антибактериальной терапии в сочетании с антикоагулянтами. Ведущее место в консервативной терапии отводят введению гепарина по соответствующей схеме. 2.7.6. Риногенный сепсис Сепсис — патологический симптомокомплекс, обусловленный постоянным или периодическим поступлением в кровь микроорганизмов из очага гнойного воспаления. Риногенный сепсис встречается относительно редко, характеризуется тем, что первичный очаг гнойного воспаления расположен в носу и околоносовых пазухах. Возникновению ри-ногенного сепсиса обычно предшествуют тромбофлебит пещеристого синуса или тромбоз вен клетчатки глазницы. При гнойных процессах в небных миндалинах и паратонзиллярном пространстве возможны случаи тонзиллогенного сепсиса, ото-генный сепсис, который встречается чаще других, сопряжен, как правило, с тромбофлебитом сигмовидного и каменистых синусов. Клиника. В клинической картине преобладают тяжелые полиорганные нарушения, тогда как местные воспалительные изменения выражены слабо. Различают две формы сепсиса — септицемическую и септи-копиемическую, однако их можно рассматривать и как стадии одного процесса. По длительности течения процесса различают острый сепсис — до 6 нед и хронический сепсис — более 6 нед. Септицемическая форма сепсиса не сопровождается образованием метастатических очагов гнойной инфекции, но она может более или менее быстро перейти в септикопиемическую, характеризующуюся образованием метастатических очагов гнойной инфекции. Для больных характерно тяжелое общее состояние, высокая температура тела постоянного или гектического типа, потрясающие ознобы, головная боль, слабость, потеря аппетита. Падение температуры сопровождается обильным потоотделением. Частота пульса, как правило, меняется соответственно температуре тела. Возможны изменения психоэмоционального статуса до грубых общемозговых расстройств (коматозное со- 179  стояние). В последующем присоединяются воспалительные изменения со стороны внутренних органов — почек, эндокарда, печени, кишечника, селезенки. стояние). В последующем присоединяются воспалительные изменения со стороны внутренних органов — почек, эндокарда, печени, кишечника, селезенки.Местные изменения характеризуются отечностью, гиперемией и инфильтрацией век и параорбитальной области одного или обоих глаз с образованием плотных сосудистых тяжей. Наблюдается экзофтальм (глазное яблоко смещено вперед), подвижность глаза резко ограничена, болезненна. Иногда нарушается зрение. Диагностика. Подозрение на наличие сепсиса возникает при продолжительности лихорадки более 5 дней и появлении немотивированных подъемов температуры тела до фебрильных значений с последующим падением до субфебрильных. Для лабораторных анализов крови характерны лейкоцитоз или лейкопения, тромбоцитопения; положительные результаты бактериологического исследования крови — обнаружение гемокуль-туры. Для получения достоверного результата необходим трехкратный забор крови в объеме 20—30 мл с интервалами 1 ч во время подъема температуры тела, по возможности до начала антибиотикотерапии. Лечение. Необходима интенсивная терапия, включающая хирургическую санацию причинного очага и этиопатогенети-ческое медикаментозное воздействие. До получения результатов бактериологического исследования проводят эмпирическую антибактериальную терапию в максимальной дозировке. Эффективно введение гентамицина или тобрамицина 3—5 мг/кг в сутки внутривенно в сочетании с антибиотиком цефалоспо-риновой группы. Антибиотики назначают в течение 2 нед, несмотря на нормализацию температуры тела. Проводят деток-сикационную терапию — внутривенное введение большого количества жидкости в сочетании с диуретиками (метод форсированного диуреза). Необходимо учитывать, что количество вводимой жидкости не должно превышать объема выделенной мочи. Эффективен одновременный короткий курс кортикосте-роидной терапии (5—7 дней), учитывая иммунодепрессивное действие глюкокортикостероидов. Проводят также симптоматическую терапию, купирование сердечной недостаточности, вводят сосудорасширяющие средства, анальгетики. 2.8. Современные методы эндоназальной эндоскопической хирургии В последнее время в хирургической практике широкое распространение получили методы эндоскопической (функциональной) микрохирургии. Концепция этих методов основана на максимальном щажении слизистой оболочки полости носа и анатомии внутриносовых структур путем ограниченных опе- 180  рис. 2.39. Эндоскопы с различными углами обзора. ративных вмешательств в ключевых зонах латеральной стенки полости носа. Цель операций — восстановить естественные вентиляционно-дренажные пути, как можно меньше изменяя анатомические структуры, стремление не обнажать кость или удалять всю слизистую оболочку. Для осмотра полости носа и околоносовых пазух, диагностики и хирургических вмешательств в этой области используют наборы жестких эндоскопов, выпускаемые фирмами "Karl Storz", "Richard Wolf, "Karl Zeis", гибкие эндоскопы и длиннофокусные операционные микроскопы. Для удобства осмотра анатомически сложного внутриносового рельефа, околоносовых пазух, носоглотки используют эндоскопы с торцевой и боковой оптикой с углами зрения 0°, 30°, 70°, 90°, 120° с диаметром эндоскопа 4 и 2,7 мм (рис. 2.39). 2.8.1. Показания и методика диагностической эндоскопии полости носа и околоносовых пазух Условно можно выделить две методики:
Цель диагностической эндоскопии заключается в выявлении самых ранних симптомов патологических изменений слизистой оболочки для использования минимально инвазивной хирургии, позволяющей по возможности сохранить здоровую слизистую оболочку, носовые раковины и другие анатомические структуры. Показания для диагностической эндоскопии весьма широки: нарушение носового дыхания, выделения из носа, нарушения обоняния, рецидивирующие носовые кровотечения, опухоли полости носа, полипозные гаймороэтмоидиты, нарушения функции слуховой трубы, головные боли неясного генеза, предоперационный осмотр и послеоперационный контроль проводимой 181  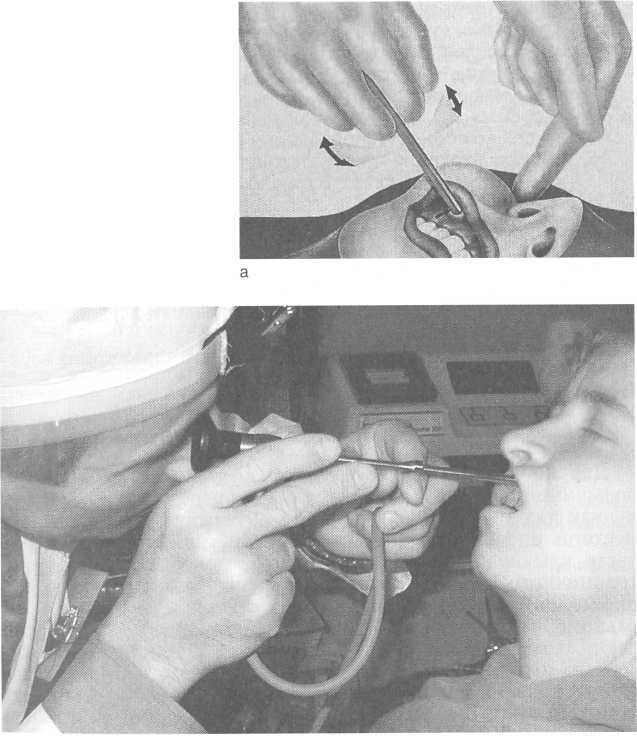  рис. 2.41. Эндоскопическая синусоскопия. а _ схема введения троакара; б — проведение исследования. терапии, необходимость фото- и видеодокументации и др.: одним словом, практически весь спектр патологии полости носа и околоносовых пазух. Перед кратким описанием особенностей анатомического строения полости носа при эндоскопическом исследовании необходимо вспомнить основные опознавательные точки и ориентиры в полости носа, прежде всего понятие "остиомеа-тальный комплекс", которое изложено в соответствующей главе. Перед эндоскопическим осмотром необходимо произвести туалет носа и в некоторых случаях необходимы анемизация слизистой оболочки с помощью вазоконстрикторов и аппликационная анестезия. Чаще всего применяется торцевой жесткий эндоскоп с 0° оптикой. Эндоскопическое исследование полости носа состоит из трех основных моментов. Рис. 2.40. Эндоскопическое исследование полости носа, а — задний конец нижней носовой раковины, свод носоглотки с аденоидными вегетациями; б — передний конец средней носовой раковины, большой решетчатый пузырек, крюч-ковидный отросток; в — отверстие клиновидной пазухи. 182 Общий панорамный обзор преддверия носа и общего носового хода. После осмотра эндоскоп продвигают по дну полости носа по направлению к носоглотке. Оценивают состояние слизистой оболочки нижней носовой раковины, иногда удается увидеть устье носослезного канала, при ранее оперированной пазухе производят кон- троль соустья с верхнечелюстной пазухой в нижнем носовом ходе. При дальнейшем продвижении эндоскопа оценивают состояние задних концов нижней носовой раковины, глоточное отверстие слуховой трубы, свод носоглотки, наличие аденоидных вегетации (рис. 2.40). Второй этап исследования. Продвигая эндоскоп, осматривают среднюю носовую раковину и средний носовой ход. Иногда требуется сублюксация средней носовой раковины в медиальном направлении. Осматривают крюч-ковидный отросток, большой решетчатый пузырек, полулунную расщелину, решетчатую воронку, определяют на- 183   личие гиперплазии слизистой оболочки средней носовой раковины и степень блокады остиомеатального комплекса. Естественное отверстие верхнечелюстной пазухи увидеть не удается, так как оно обычно скрыто за свободным краем крючковидного отростка. личие гиперплазии слизистой оболочки средней носовой раковины и степень блокады остиомеатального комплекса. Естественное отверстие верхнечелюстной пазухи увидеть не удается, так как оно обычно скрыто за свободным краем крючковидного отростка.А Завершающий момент — исследование верхнего носового хода и обонятельной щели. Иногда удается визуализировать верхнюю носовую раковину и выводные отверстия задних решетчатых ячеек. За задним краем верхней носовой раковины на заднебоковой стенке полости носа можно увидеть выводное отверстие клиновидной пазухи. Для лучшей детализации в последующем рекомендуется использовать эндоскопы с 30° и 70° оптикой. Показаниями для диагностической эндоскопии верхнечелюстной пазухи (синусоскопия) являются:
Для эндоскопии верхнечелюстной пазухи (синусоскопия) в большинстве случаев применяют подход через переднюю стенку как технически более простой. Процедуру проводят под местной инфильтрационной анестезией мягких тканей в области клыковой ямки и подглазничного нерва (вторая ветвь тройничного нерва). С помощью специального троакара для прокола верхнечелюстной пазухи с гильзой диаметром 4 мм равномерными вращательными движениями легко "просверливают" переднюю стенку пазухи на уровне между корнями четвертого и пятого зубов. Затем в просвет гильзы вводят эндоскопы с 0—70° оптикой, что позволяет детально осмотреть стенки пазухи, оценить состояние слизистой оболочки, взять биопсию, вскрыть кисты и др. (рис. 2.41). По окончании исследования гильзу троакара выдвигают теми же осторожными вращательными движениями. Место перфорации не зашивают. Пациента просят на некоторое время воздержаться от интенсивного сморкания. 2.8.2. Показания и методика операций в полости носа и на околоносовых пазухах с применением эндоскопов Теоретические предпосылки эндоназальной эндоскопической хирургии, разработанные в начале 70-х годов XX в. профессором Мессерклингером, основаны на признании риноген-ной природы заболеваний околоносовых пазух. 184 Причинами практически всех воспалительных заболеваний в полости носа являются патологические изменения, возникающие в области естественных соустий пазух, в узких щелях латеральной стенки носа. Этим природно узким местам латеральной стенки носа, в частности области остиомеатального комплекса, принадлежит ключевое место в нормальной физиологии околоносовых пазух. У здорового человека остиомеатальный комплекс устойчив к инфекции за счет мощного защитного механизма слизистой полости носа — мукоцилиарного клиренса. В тех случаях, когда даже небольшой отек, искривление перегородки носа, гиперплазия носовой раковины и др. вызывают соприкосновение двух противолежащих участков слизистой оболочки, покрытых мерцательным эпителием, мукоцилиарный транспорт в этой области становится несостоятельным вследствие замедления или блокирования движения ресничек. В результате этого слизь не транспортируется дальше, что создает условия для внедрения инфекции с последующим распространением ее в околоносовые пазухи. Поэтому концепция функциональной эндоскопической хирургии построена на минимальной хирургии в ключевых зонах полости носа с максимальным щажением слизистой оболочки полости носа. Эндоскопическая эндоназальная хирургия имеет не только многочисленные показания, но и пределы и противопоказания. Показаниями для выполнения эндоскопических функциональных операций являются: хронические серозные и экссудативные синуситы; ограниченные полипозные синуситы; грибковые воспаления пазух; кисты пазух; инородные тела пазух; буллы и гиперплазии слизистой оболочки остиомеатального комплекса; • патология слезного мешка и носослезных каналов с дли тельным слезотечением (дакриоцисториностомия). Эндоназальная эндоскопическая хирургия не рекомендуется при:
• рубцовой и костной облитерации области соустий после предыдущих операциях на пазухах. Техника операций. Существует несколько методов эндоскопических эндоназальных операций. Наибольшее распростране- 185  |
