Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Клиника. Зависит от формы воспаления пазухи, наиболее частыми признаками хронического гайморита являются длительные слизистые или слизисто-гнойные выделения из носа на стороне поражения или с обеих сторон, затруднение носового дыхания, периодические головные боли ограниченного или диффузного характера. При двусторонних процессах (особенно полипозных) понижается обоняние (гипосмия) вплоть до полной его потери (аносмия). Затрудненное носовое дыхание влечет за собой сухость во рту, снижение работоспособности, периодическую заложенность в ушах, возможно понижение слуха. В период ремиссии общее состояние и самочувствие больного вполне удовлетворительные, наступает определенное привыкание к патологическим явлениям и в этот период больные редко обращаются за помощью. Во время обострения хронического процесса могут повышаться температура тела, ухудшаться самочувствие, усиливаться головные боли и гнойные выделения из носа. Появление болезненной припухлости вокруг глаза и в мягких тканях лица на стороне поражения указывает на осложненное течение заболевания. Хронический гайморит часто сочетается с воспалением ячеек решетчатого лабиринта, что может обусловливать соответствующую симптоматику. При передней риноскопии обычно наблюдают стекание сли-зисто-гнойных выделений из-под средней носовой раковины, которое может усиливаться при наклоне головы в противоположную сторону (как и при остром гайморите), наличие гнойного отделяемого на дне и стенках полости носа, гиперемию слизистой оболочки, анатомические изменения различных участков остиомеатального комплекса. Более информативен осмотр с помощью эндоскопов, позволяющий под увеличением детализировать наличие предрасполагающих факторов и признаки воспаления в области соустья пазухи. Диагностика. Диагноз устанавливают на основании результатов комплексного общеклинического и местного обследования, в том числе и эндоскопического. Обязательными являются рентгенография околоносовых пазух, а при неясной картине — диагностический прокол с контрастной рентгенографией пазухи. В затруднительных случаях производят КТ околоносовых пазух. Учитывая рецидивирующий характер процесса, взя- 146 тое при пункции содержимое пазухи направляют на исследование флоры и чувствительность к антибиотикам. Лечение. Различные формы хронического воспаления в верхнечелюстной пазухе требуют индивидуального лечебного подхода. При катаральной, серозной, экссудативной (аллергической), гнойной и вазомоторной формах хронического гайморита начинают с консервативного лечения. При продуктивных, алътеративных, смешанных формах показано хирургическое лечение. Наличие орбитальных и внутричерепных осложнений служит показанием для экстренного оперативного вмешательства. Консервативные методы лечения включают местную и общую терапию, которая направлена на устранение блока соустья пазухи и отека слизистой оболочки, эвакуацию гноя из пазухи и восстановление функции мерцательного эпителия. Необходимо отметить, что вне обострения антибиотики не применяют, в период обострения в комбинации с другими лечебными мероприятиями их назначают соответственно чувствительности микрофлоры. Местная терапия включает назначение сосудосуживающих препаратов, механизм их действия практически одинаков. Сосудосуживающие препараты на масляной основе (пиносол, ти-зин и др.) обладают более пролонгированным эффектом по сравнению с водорастворимыми препаратами (нафтизин, галазолин, санорин и др.). Более эффективна ежедневная анемизация области среднего носового хода аппликациями по 2—3 мин турундами, пропитанными 0,1 % раствором адреналина, эфедрином и др. Курс лечения сосудосуживающими препаратами не должен превышать 8—10 дней, так как длительное и частое медикаментозное спазмирование сосудов слизистой оболочки носа приводит к нарушению сосудистого тонуса, стойкому кровенаполнению сосудов и нарушению носового дыхания, угнетению функции мерцательного аппарата. Среди консервативных методов лечения наиболее эффективным и распространенным остается пункция верхнечелюстных пазух с последующим промыванием пазух антисептиками (фурацилином, хлорофиллиптом, диоксидином), с введением в пазуху антибиотиков широкого спектра действия, антисептиков (гентамицина, цедекса, аугментина и др.). Такое лечение можно корригировать после определения антибиотикограммы. (Необходимо учитывать возможность реакций!) Вместе с раствором антибиотика в пазуху можно вводить раствор ферментов (если гной густой), обладающих протеолитическим эффек-°м (трипсин, химопсин), или кортикостероиды (при выражен-°м отеке области выводных соустий) — гидрокортизон, 147  дексамезатон, преднизолон и др. Пункции верхнечелюстных пазух обычно проводят через день, но не более 7—8. дексамезатон, преднизолон и др. Пункции верхнечелюстных пазух обычно проводят через день, но не более 7—8.При сохранении гнойного отделяемого после 8 пункций верхнечелюстной пазухи больному показано хирургическое лечение. Продолжать курс консервативного лечения, как правило, нецелесообразно, поскольку в слизистой оболочке пазухи уже есть стойкие морфологические изменения и консервативные методы в лучшем случае на короткий период несколько уменьшат активность патологического процесса. Успешно применяют и беспункционный метод лечения хронического гайморита с помощью синус-катетера "ЯМИК" (особенно при гемисинуситах). Благоприятное действие оказывает сочетание физиотерапевтических процедур с применением медикаментозных средств, обладающих местным противовоспалительным, аналгезирую-щим эффектом. Показано УВЧ на область пазух, аэрозоли антибактериальных и антигистаминных препаратов, грязевые и озокеритовые аппликации (температура 42—45 °С) 10—12 процедур продолжительностью 30 мин. Эффективны электро-или фонофорез гидрокортизона, диоксидина, терапевтический лазер. Противопоказаниями к любым видам физиотерапевтических процедур служат высокое артериальное давление, опухолевые заболевания, значительная температурная реакция. При общей терапии хронического гайморита назначают антибиотики с учетом чувствительности флоры, антигистамин-ные препараты, анальгетики, препараты, повышающие сопротивляемость организма, витамины и др. Лечебная тактика при кистах верхнечелюстной пазухи определяется клинической симптоматикой. Небольшие кисты и псевдокисты, не вызывающие каких-либо симптомов, обнаруживают чаще всего случайно при обследовании. В специальном лечении они не нуждаются, больные подлежат динамическому диспансерному наблюдению. При кистах больших размеров, давящих на стенки пазухи, сопровождающихся головной болью, рефлекторным нарушением носового дыхания или другими симптомами, показано хирургическое лечение. Необходимо отметить, что в комплексной терапии хронических воспалительных процессов верхнечелюстной пазухи лечение должно быть направлено и на устранение предрасполагающих или причинных факторов. При одонтогенных гайморитах следует вначале санировать зубы, после чего консервативное лечение может оказаться эффективным. В детском возрасте при наличии аденоидов или аденоидита лечебная тактика должна быть такой же — необходимо санировать носоглотку, а затем продолжить лечение гайморита. При искривлении перегородки носа или гипертрофических процессах необходима : 148 . ■ ■, ., ... , ■ •• ,., :. . .. ; ,. предварительная или сочетанная одномоментная хирургическая коррекция внутриносовых структур. Хирургическое лечение показано при пролифератив-ных, альтеративных и смешанных формах. Операции на верхнечелюстной пазухе осуществляют с помощью двух хирургических подходов — внутриносового (эндоназальные методы) и вненосового (экстраназальные методы). Эндоназальные методы в настоящее время, как правило, применяют с использованием современных оптических систем: жестких эндоскопов, длиннофокусных операционных микроскопов и специального хирургического микроинструментария. Концепция современной эндоназальной (ее называют и функциональной) эндоскопической хирургии изложена в разделе 2.8. Экстраназальные методы обеспечивают наиболее полный доступ ко всем отделам пазухи, позволяют полностью удалить пораженные ткани, костные структуры, поэтому такую операцию называют радикальной. Радикальные операции на верхнечелюстной пазухе обычно производят по методам Колдуэлла—Люка и Денкера. Наиболее распространенной в клинической практике является радикальная операция на верхнечелюстной пазухе по методу Колдуэлла—Люка (рис. 2.26). Операцию производят при положении больного лежа на спине, под местной анестезией или общим обезболиванием. В преддверии полости рта под верхней губой делают горизонтальный разрез на 0,5 см выше переходной складки. Разрез до кости начинают, отступя 4—5 мм от уздечки, и продолжают до пятого—шестого зуба. В среднем длина разреза 4 см. Распатором мягкие ткани вместе с надкостницей смещают кверху до полного обнажения клыковой ямки. Желобоватой стамеской Воячека или долотом в наиболее тонком месте передней стенки верхнечелюстной пазухи делают небольшое отверстие, которое затем расширяют с помощью костных щипцов Гаека до размеров, позволяющих производить ревизию пазухи и удаление патологически измененных тканей. В среднем костное трепа-национное отверстие имеет около 2 см в диаметре. Изогнутым распатором и костной ложкой выскабливают всю патологически измененную слизистую оболочку, гнойные, некротические массы, полипы. При хроническом воспалении верхнечелюстной пазухи, как правило, в процесс вовлекаются и решетчатые ячейки, поэтому их вскрывают и удаляют патологически измененные ткани в области верхнего медиального угла верхнечелюстной пазухи. Операцию заканчивают наложением соустья (контрапертуры) с полостью носа в пределах нижнего носового хода со стороны пазухи размером 2,5x1,5 см. Нижний край контрапертуры сглаживают острой ложкой на уровне дна носа 149  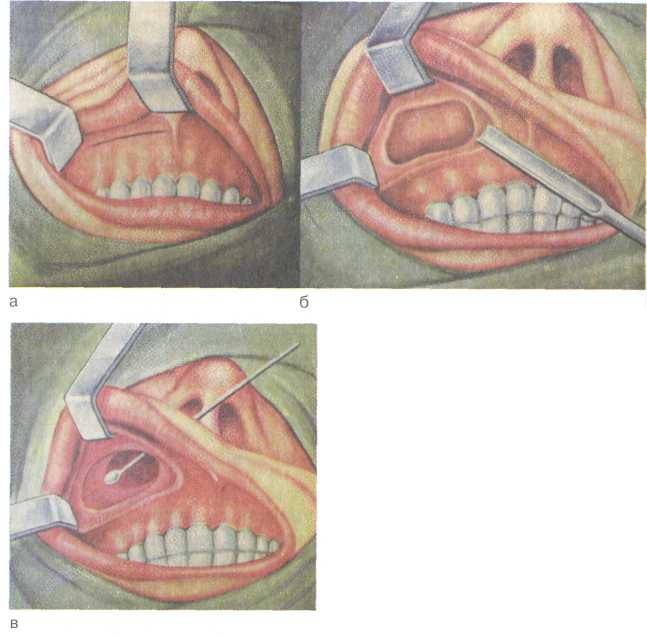 Рис. 2.26. Радикальная операция на верхнечелюстной пазухе по Колдуэллу—Люку, а — разрез под губой; б — трепанация передней стенки верхнечелюстной пазухи; в — ложка, введенная в верхнечелюстную пазуху через сформированное соустье с полостью носа. так, чтобы между дном полости носа и дном пазухи не было порога. Для предотвращения послеоперационного кровотечения в полость пазухи и область решетчатого лабиринта вводят длинную узкую марлевую турунду, пропитанную йодоформом или антибактериальной мазью. Конец турунды выводят из пазухи через контрапертуру в нижний носовой ход, а затем через преддверие полости носа выводят наружу. Турунду удаляют через 1 сут после операции. Вместо марлевой турунды в пазуху можно ввести специальный резиновый (латексный) раздувной баллон (пневмотампон), который удаляют также на следующий день. При перфоративном одонтогенном гайморите наряду с радикальной операцией по Колдуэллу—Люку производят пластическое закрытие перфорационного (свищевого) отверстия путем перемещения местных тканей из преддверия рта или с неба. После операции больной находится в стационаре 6—7 дней, 150 за это время пазуху промывают через контрапертуру 2—3 раза растворами антисептиков. Назначают анальгетики, антигиста-минные препараты, симптоматические средства. Целесообразна антибактериальная терапия в течение нескольких дней. 2.5.3. Острое воспаление лобной пазухи Острый фронтит (frontitis acuta) — острое воспаление слизистой оболочки лобной пазухи. Этиология и патогенез. Они аналогичны таковым воспалительных заболеваний других пазух и рассмотрены в начале раздела 2.5. Особенностями является то, что только лобные пазухи сообщаются со средним носовым ходом не отверстием, а узким каналом лобной пазухи длиной 1,5—2,5 см. Это тоже способствует нарушению оттока из пазухи и возникновению воспаления. Развитие воспаления в лобной пазухе всегда связано с опасностью распространения процесса из пазухи в полость черепа и глазницы, что вызывает тяжелые внутричерепные и орбитальные осложнения. Клиника. Основными симптомами острого фронтита являются локальная боль в области лба на стороне поражения, головная боль в лобной области или разлитого характера, заложенность в носу и гнойные выделения из полости носа. В области проекции пазухи часто появляются припухлость, гиперемия кожи, которые могут распространяться на внутренний угол глазницы, верхнее веко. Общая симптоматика характеризуется слабостью, недомоганием, повышением температуры тела (38—39 °С), иногда ознобами, воспалительной реакцией крови (лейкоцитоз, сдвиг формулы влево, увеличение СОЭ). Диагностика. При передней риноскопии определяются гнойное отделяемое по латеральной стенке носа из-под средней носовой раковины, утолщение ее слизистой оболочки, гиперемия. При перкуссии и пальпации отмечаются болезненность в области передней стенки лобной пазухи, а также медиального угла глаза на стороне поражения. При наклоне головы вперед усиливаются боли в области лба и появляется чувство тяжести в голове. Рентгенологическое исследование в прямой и боковой проекциях и КТ — наиболее информативные методы исследования, позволяющие оценить объем и глубину пазух, выявить в них гнойный процесс. В затруднительных случаях с диагностической целью производят трепанопункцию лобной пазухи. Лечение. Как правило, лечение консервативное, направлено на улучшение дренирования пазухи через канал лобной пазухи и борьбу с инфекцией посредством местной и общей 151  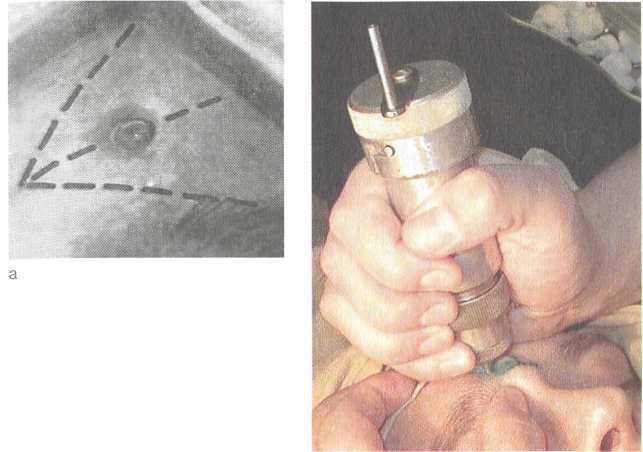 Рис. 2.27. Трепанопункция лобной пазухи. а — разметка лобной пазухи; б — момент трепанации с использованием трепанобора Антонюк. противовоспалительной терапии. Местное лечение включает так называемую высокую адренализацию — смазывание слизистой оболочки носа под средней носовой раковиной анемизирую-щими препаратами (адреналином, эфедрином, галазолином, нафтизином и др.). Эти же препараты назначают в виде капель в нос 4—5 раз в день. Физиотерапевтическое лечение (при отсутствии интоксикации организма) включает местные тепловые процедуры в виде согревающих компрессов; УВЧ на область лобных пазух, 8—10 процедур; эндоназально КУФ 6—8 сеансов; лазеротерапию. Эффективно применение синус-катетера "ЯМИК", позволяющее аспирировать содержимое пазухи с последующим промыванием ее противовоспалительными препаратами. При наличии температурной реакции необходима и общая противовоспалительная терапия: антибиотики широкого спектра действия (аугментин, амоксиклав, доксициклин, клафоран, цефазолин и др.), антигистаминные препараты (супрастин, кларитин, гисманал и др.), анальгетики (цитрамон-П, аскофен, максиган и др.). Желательно провести исследование гноя на флору и определить чувствительность к антибиотикам, однако, учитывая временной промежуток лабораторного исследования, как правило, применяют антибиотики широкого спектра действия с последующей коррекцией (при необходимости). При наличии гнойного процесса, подтвержденного рентгенологическими исследованиями или данными КТ, необходимо зондирование лобной пазухи специальной изогнутой канюлей или трепанопунщия лобной пазухи. Зондирование удается не всегда из-за извитости канала лобной пазухи, гиперплазиро-ванного крючковидного отростка, увеличенного большого решетчатого пузырька и др. Поэтому трепанопунщия лобной пазухи в настоящее время остается наиболее эффективным методом эвакуации гнойного содержимого из лобной пазухи. Прибор для трепанопункции (М.Е. Антонюк) состоит из сверел, устройства, обеспечивающего ручное вращение сверла и ограничение его проникновения в глубину тканей, набора специальных канюль для фиксации в отверстии и промывания пазухи. Перед операцией производят разметку для определения точки трепанопункции: проводят вертикальную срединную линию по центру лба и спинке носа, вторую линию проводят горизонтально перпендикулярно к первой по костному краю надбровной дуги, третья линия является биссектрисой прямого угла между первой и второй линиями. Отступя на 1 — 1,5 см от угла отмечают точку для наложения трепанобора (рис. 2.27). При этом обязательна корректировка положения и глубины пазухи по прямой и профильной рентгенограммам. Трепанопункцию производят как в стационарных, так и 152 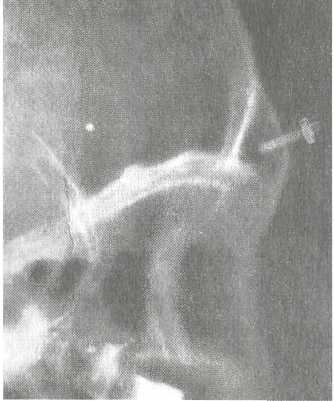 поликлинических условиях. Под местной инфильтрационной анестезией (1 % раствор новокаина, 2 % раствор лидокаина и др.) с помощью прибора для трепанопункции просверливают отверстие в передней стенке лобной пазухи в заранее намеченной точке. Момент прохождения сверлом толстой костной стенки лобной пазухи определяется ощущением "проваливания". Через сделанное отверстие контролируют заднюю стенку и глубину пазухи зондом, в отверстие, проделанное трепанобором, вставляют специальную канюлю, через которую в последующем промывают лобную пазуху через ее канал и вводят лекарственные препара- 153 Рис. 2.28. Рентгенограмма в боковой проекции. Положение канюли в лобной пазухе после трепанопункции. ты в течение 2—7 дней. В некоторых случаях после трепано-пункции контролируют положение канюли в пазухе по рентгенограмме в боковой проекции (рис. 2.28). Лобную пазуху можно проколоть специально заточенной иглой и через ее нижнюю (глазничную) стенку, где последняя тоньше. В просвет иглы вставляют выпускник (подключичный катетер), иглу удаляют, катетер фиксируют на коже, через него промывают пазуху. Однако близость глазницы делает пункцию через переднюю стенку лобной пазухи более предпочтительной. Хирургическое лечение используют в случае затяжного (более 3—4 нед) течения острого фронтита или стойкой блокады канала лобной пазухи. С помощью эндоскопов производят эндоназальное вскрытие лобной пазухи, в случае внут-риорбитальных и внутричерепных осложнений показана радикальная операция на лобной пазухе с формированием дренажа по Б.С. Преображенскому. 2.5.4. Хроническое воспаление лобной пазухи Хронический фронтит (frontitischronica) — хроническое воспаление слизистой оболочки лобной пазухи. Острое воспаление лобной пазухи, продолжающееся более 1 мес, необходимо рассматривать как хроническое. Наиболее частой причиной хронического фронтита являются недолеченный острый фронтит, стойкое нарушение проходимости канала лобной пазухи. Предрасполагающим фактором служит гипертрофия средней носовой раковины, искривление перегородки носа, вызывающие блокирование остиомеатального комплекса, полипозный гаймороэтмоидит и др. |
