Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Смешанная форма ангин. Встречается крайне редко и характеризуется сочетанием признаков, присущих различным описанным выше формам ангин. 3.4.2.2. Ангины при инфекционных заболеваниях При некоторых острых инфекционных заболеваниях развивается воспаление компонентов лимфаденоидного глоточного кольца — чаще небных миндалин. Это может быть одним из первых признаков болезни. Изменения в глотке могут носить самый разнообразный характер, начиная от катаральных и кончая некротическими. Поэтому при возникновении любых форм ангины необходимо иметь в виду, что она может явиться начальным симптомом какого-либо инфекционного заболевания, особенно в детском возрасте. • Ангина при дифтерии Дифтерия — острое инфекционное заболевание, протекающее с общей интоксикацией, развитием воспалительного процесса, сопровождающегося образованием фибринозной (крупозной) пленки в месте внедрения возбудителя — слизистой оболочки небных миндалин и ротоглотки. Этиология. Заболевание вызывается устойчивой во внешней среде дифтерийной палочкой вида Corynebacterium diphteriae. Инфицирование происходит преимущественно воздушно-капельным или контактным путем. Инкубационный период длится 2—7 дней. Встречается чаще в детском возрасте. В результате активной иммунизации детей и подростков заболеваемость дифтерией снизилась практически во всех странах. Однако последние несколько лет отмечается тенденция к подъему заболеваемости с высокой летальностью от дифтерии. Клиника. Заболевание начинается остро с подъемом температуры тела. Клиническое течение болезни широко варьирует в отношении как тяжести, так и разнообразия симптомов. Различают следующие формы заболевания:
211  Локализованная форма — самая распространенная форма дифтерийной инфекции, составляет 70—80 % от всех случаев дифтерии. Процесс протекает ограниченно, общая интоксикация выражается головной болью, недомоганием, снижением аппетита, адинамией, болями в суставах и мышцах. С первых часов беспокоит боль в горле, которая значительно усиливается на 2-е сутки. Речь у больного невнятная, изо рта характерный противно-сладковатый запах. Несмотря на повышенную температуру кожа лица бледная, в то время как у больных с банальной лакунарной или фолликулярной ангиной имеется лихорадочный румянец на щеках, яркие сухие губы. Регионарные лимфатические узлы умеренно увеличены и слегка болезненны. Локализованная форма — самая распространенная форма дифтерийной инфекции, составляет 70—80 % от всех случаев дифтерии. Процесс протекает ограниченно, общая интоксикация выражается головной болью, недомоганием, снижением аппетита, адинамией, болями в суставах и мышцах. С первых часов беспокоит боль в горле, которая значительно усиливается на 2-е сутки. Речь у больного невнятная, изо рта характерный противно-сладковатый запах. Несмотря на повышенную температуру кожа лица бледная, в то время как у больных с банальной лакунарной или фолликулярной ангиной имеется лихорадочный румянец на щеках, яркие сухие губы. Регионарные лимфатические узлы умеренно увеличены и слегка болезненны.При фарингоскопии отмечаются отечность миндалин и небных дужек, неяркая гиперемия с цианотичным оттенком. В области лакун (при островчатой форме) и на зевной поверхности миндалин (при пленчатой форме) имеются налеты. При катаральной форме дифтерии налеты отсутствуют. Распространенная форма дифтерии глотки встречается реже (3—5 %). Для нее характерно появление обширных налетов с тенденцией к распространению на окружающую слизистую оболочку носоглотки, носа, гортани, трахеи. Может развиться клиническая картина так называемого нисходящего крупа. Явления интоксикации более выражены, температура тела повышается до 39 °, беспокоят боли в горле, усиливающиеся при глотании. Наблюдаются тахикардия, аритмия, заторможенность, падение артериального давления. Токсическая форма дифтерии встречается редко. Характерно острое начало заболевания, повышение температуры тела до 40°, раннее появление отека в глотке и подкожной жировой клетчатке шеи. Беспокоят боль в горле, которая усиливается при глотании, слюнотечение, голос гнусавый, дыхание затруднено. Регионарные лимфатические узлы увеличены и сопровождаются отеком парафарингеальной, поднижнечелюстной и шейной клетчатки, который может распространяться книзу до ключицы и ребер. В некоторых случаях в клинической картине могут доминировать симптомы геморрагического диатеза (геморрагическая дифтерия), которые характеризуются кровоте-; чением из носа, верхних дыхательных путей и подкожными кровоизлияниями. Диагностика. Все виды ангин следует считать подозритель ными на дифтерию, тем более при наличии налетов. Типичный дифтеритический налет в виде пленки серовато-белого или желтовато-серого цвета появляется к концу 2-х суток болезни. Пленка толстая, удаляется с трудом, не растирается на пред метном стекле, опускается на дно сосуда с жидкостью — тонет. После удаления пленка повторно формируется на месте сня той. - - I ...,:■■ ■ ■; ,....- •■■. , •.,■.■..'■..■, -■ 212 ■'■"'■" ■■ ■■■■ :. ■■.■■ ■,;,.■ Температура тела при дифтерии чаще ниже, чем при банальной ангине, в то время как общее состояние тяжелое, прогрессивно ухудшается. Диагноз можно подтвердить бактериологическим исследованием мазков, взятых из участков поражения. Мазок или, лучше, кусочек пленки следует брать с периферических отделов налета, где обсемененность выше. Высеваемость дифтерийных палочек в среднем 75—80 %, поэтому отсутствие бактериологического подтверждения не является основанием для отмены клинического диагноза дифтерии. Осложнения при дифтерии возрастают параллельно тяжести болезни. Самым частым и опасным является миокардит. Периферические параличи мягкого неба (за счет поражения глоточных ветвей блуждающего и языкоглоточного нерва) могут быть одно- или двустороннего характера. Реже наблюдаются параличи мышц нижних конечностей, а также паралич диафрагмы. Из других осложнений наиболее опасно развитие стенози-рования дыхательных путей, особенно в детском возрасте (дифтеритический круп), требующего интубации или трахеотомии. Лечение. Больные с дифтерией или с подозрением на дифтерию, особенно на токсическую форму, подлежат незамедлительной госпитализации в инфекционный стационар, а в санэпидстанцию направляется экстренное извещение. Вводить сыворотку в амбулаторных условиях опасно из-за возможных тяжелых токсических, аллергических, сердечно-сосудистых осложнений. Специфическое лечение противодифтерийной антитоксической сывороткой рассчитано на нейтрализацию токсина как в очаге его образования, так и свободно циркулирующего в крови. Токсин, связанный с клетками, уже не может быть нейтрализован антитоксической сывороткой, поэтому особое значение имеет раннее применение сыворотки. Сыворотку вводят по способу Безредки. За 1 ч до введения полной лечебной дозы для предотвращения анафилактической реакции подкожно вводят 0,5 мл сыворотки. Далее при локализованной форме дифтерии вводят 10 000—30 000 АЕ, затем через 1—2 дня еще 5000 АЕ. При распространенной форме первая доза составляет 30 000— 40 000 АЕ, вторая - 10 000 АЕ. При токсической форме общая доза равняется 100 000— 200 000 АЕ. Назначают витамины, детоксикационные и симптоматические средства. Для профилактики вторичных осложнений используют антибиотикотерапию, антигистаминные средства. В настоящее время для лечения применяют очищенную от 213  белков и обработанную ферментами сыворотку — "диаферм", которая дает минимальные побочные осложнения. белков и обработанную ферментами сыворотку — "диаферм", которая дает минимальные побочные осложнения.Большинство больных после перенесенного заболевания освобождаются от носительства дифтерийных палочек. Однако 5—10 % больных становятся бациллоносителями без каких-либо клинических проявлений, но остаются опасными для окружающих. Свободными от бациллоносительства можно считать лиц после трехкратного отрицательного анализа слизи из носа и зева. ♦ Ангина при скарлатине Скарлатина — одна из клинических форм стрептококкового инфекционного заболевания, протекающая остро с симптомами общей интоксикации, ангиной и характерной мелкоточечной сыпью на коже. Воспалительные изменения в глотке возникают обычно до появления сыпи, часто одновременно с рвотой и сопровождаются головной болью, повышением температуры до 38—40 °. Уже в первые часы заболевания отмечается резкая гиперемия слизистой оболочки глотки, распространяющаяся на твердое небо, где иногда наблюдается резкая ограничительная линия, к 3—4-му дню язык становится ярко-красным с выступающими сосочками (малиновый). В последующем процесс локализуется на небных миндалинах, где отмечается воспалительная реакция в широком диапазоне — от катаральной до гнойно-геморрагической ангины. Небные миндалины отечны, покрыты серовато-грязным налетом, который в отличие от такового при дифтерии, не носит сплошной характер и легко снимается. Налеты могут распространяться на небные дужки, мягкое небо, язычок, носоглотку. Наблюдается увеличение и болезненность регионарных лимфатических узлов, мелкоточечная сыпь и шелушение на коже, носогубной треугольник Филатова (блеклая кожа без сыпи). Ангина при скарлатине чаще наблюдается у детей и протекает бурно, с выраженной интоксикацией, могут наблюдаться судороги, потеря сознания. Лечение. Применяют массивные дозы антибиотиков группы пенициллина внутрь или парентерально, в возрастной дозировке 5—7 дней. Одновременно назначают симптоматические средства — анальгетики, антигистаминные препараты, полоскания полости рта и глотки антисептиками. ♦ Ангина при кори Корь — острое высококонтагиозное инфекционное заболева ние, возникающее обычно у детей, протекающее с интоксика цией, воспалением слизистой оболочки дыхательных путей и лим- фаденоидного глоточного кольца, конъюнктивитом, пятнисто- папулезной сыпью на коже..-.■: i. >.■ 214 Поражение глотки при кори может наблюдаться как в продромальном периоде, так и в стадии высыпаний. В начале заболевания на фоне умеренной интоксикации возникают катаральные явления со стороны верхних дыхательных путей, а также явления конъюнктивита. Патогномичным признаком кори, наблюдающимся за 3—4 дня до появления высыпаний на коже, являются пятна Филатова— Коплика, возникающие на внутренней поверхности щек. Это беловатые пятнышки величиной 1—2 мм, окруженные красным ободком, в количестве 10—20 штук, не сливаются друг с другом и исчезают 2—3 дня спустя. При фарингоскопии слизистая оболочка полости рта, ротоглотки, мягкого неба гиперемирована, умеренно отечна, отмечаются красные, разнообразной величины пятна, которые склонны сливаться (коревая энантема). Поражение небных миндалин напоминает картину лакунарной или фолликулярной ангины. В стадии высыпаний наряду с усилением катарального воспаления верхних дыхательных путей наблюдаются общая гиперплазия лимфаденоидной ткани глоточного кольца, увеличение регионарных лимфатических узлов, что может сопровождаться повышением температуры тела. В стадии реконвалесценции в результате снижения общей сопротивляемости организма могут развиться вторичные инфекции, изъязвления слизистой оболочки десен, языка, губ, тяжелый ларингит с ранним и поздним крупом. Лечение. В основном — симптоматическое и включает уход и полноценное питание больного, витаминотерапию, полоскание полости рта антисептиками. Предупреждению заболевания корью способствует противо-коревая вакцина, которую вводят под кожу однократно в дозе 0,5 мл. При возникновении осложнений показана антибактериальная терапия. ♦ Герпетическая ангина Герпетическая ангина — острое инфекционное заболевание, патогномичным признаком которого являются склонные к изъязвлению везикуло-папуллезные высыпания на задней стенке глотки или на мягком небе. Вызывается аденовирусами, вирусом гриппа, вирусом Кок-саки и др. Заболевание чаще носит спорадический характер и в основном наблюдается у детей младшего возраста. Больные высококонтагиозны, инфекция передается воздушно-капельным путем, через руки. Клиника. Герпетическая ангина начинается остро, появляется лихорадка, температура тела повышается до 38—40 °, возникают боли в горле, усиливающиеся при глотании, головная 215  боль, слабость. Важным симптомом при этой форме ангины является наличие одностороннего конъюнктивита. В редких случаях, особенно у детей младшего возраста, могут отмечаться симптомы серозного менингита. боль, слабость. Важным симптомом при этой форме ангины является наличие одностороннего конъюнктивита. В редких случаях, особенно у детей младшего возраста, могут отмечаться симптомы серозного менингита.При фарингоскопии в первые часы заболевания определяется диффузная гиперемия слизистой оболочки. В области мягкого неба, язычка, на небных дужках, миндалинах и на задней стенке глотки видны небольшие красноватые пузырьки. Через 3—4 дня пузырьки лопаются или рассасываются, слизистая оболочка приобретает нормальный вид. Увеличение и болезненность регионарных лимфатических узлов, выраженные в начале болезни, уменьшаются, температура тела нормализуется. Лечение. Носит симптоматический характер. При назначении лечения учитывают неэффективность антибактериальной терапии. Полагают, что если в течение 24 ч от начала применения антибиотиков существенного улучшения не наступает, то можно считать, что имеется не бактериальная, а гриппозная ангина. 3.4.2.3. Патология глотки при системных заболеваниях крови Системные заболевания крови часто сопровождаются воспалительными и некротическими изменениями в области миндалин и слизистой оболочки полости рта и глотки, которые служат одним из важных и характерных симптомов, часто проявляющихся уже в первом периоде заболевания. Наличие богатой бактериальной флоры зева и глотки при уменьшении количества лейкоцитов в крови, а следовательно, и снижении их защитной роли, создает предпосылки для развития здесь воспалительных процессов, обусловленных вторичной инфекцией. ♦ Моноцитарная ангина Моноцитарная ангина (инфекционный мононуклеоз, болезнь Филатова, доброкачественный острый лимфобластоз и др.) — острая инфекционная болезнь с преимущественно воздушно-капельным путем передачи возбудителя, характеризующаяся поражением системы макрофагов и протекающая с лихорадкой, тонзиллитом, полиаденитом, гепатоспленомегалией, лейкоцитозом с преобладанием базофильных мононуклеаров. Причина инфекционного мононуклеоза окончательно неизвестна. Имеются две теории по вопросу этиологии заболевания — бактериальная и вирусная. Бактериальная теория приписывает роль возбудителя В. то-nocytogeneshomines, принадлежащей к роду Listerella, которая была выделена из крови больного инфекционным мононукле- ОЗОМ. ; , 216 Согласно вирусной теории, возбудителем заболевания является особый лимфотропный вирус Эпстайна—Барр. Считают, что заражение происходит воздушно-капельным или контактным путем, а входными воротами является полость носа и глотки. Клиника. Для заболевания характерна клиническая триада симптомов — лихорадка, ангиноподобные изменения в глотке, аденогепатоспленомегалия и гематологические изменения: лейкоцитоз с большим количеством атипичных мононуклеаров (моноцитов и лимфоцитов). Характерно раннее увеличение регионарных (шейных, поднижнечелюстных, затылочных), а затем и отдаленных лимфатических узлов — подмышечных, паховых, абдоминальных и др. Заболеванию предшествует инкубационный период, обычно длящийся 4—5 дней, иногда до 10 дней. В продромальной стадии отмечаются общее недомогание, нарушение сна, потеря аппетита. Заболевание начинается с высокой температуры тела до 39—40 °С, которая может носить постоянный или скачкообразный характер. Важным и постоянным симптомом заболевания является возникновение острых воспалительных изменений в глотке, главным образом в области небных миндалин. Вначале картина может напоминать изменения при банальных формах ангин. Однако налеты грязно-серого характера могут оставаться на небных миндалинах в течение нескольких недель и даже месяцев. В дальнейшем налеты переходят на слизистую оболочку небных дужек, язычка, глотки, напоминая при этом картину дифтерии. Одним из наиболее характерных признаков при мононук-леозе является появление в крови большого количества (60— 80 %) измененных мононуклеаров, которое достигает максимума к 6—10-му дню, а затем их число медленно снижается. СОЭ обычно повышена до 20—30 мм/ч. Другой особенностью течения инфекционного мононуклеоза, особенно в раннем возрасте, является значительное увеличение небных миндалин. Набухшие и увеличенные, они нередко сходятся по средней линии и препятствуют дыханию. В связи с нарастающей одышкой и цианозом возникает необходимость срочной трахеотомии. В редких случаях заболевание сопровождается геморрагическим диатезом, дегтеобразным стулом, повторными кровотечениями из слизистой оболочки, поражениями центральной и периферической нервной системы. Диагностика. При типичном течении болезни с увеличением лимфатических узлов, печени, селезенки, ангиноподобными явлениями в глотке, характерными изменениями периферической крови диагностика не вызывает затруднений. Необходимо дифференцировать от дифтерии, агранулоцитарной ангины, острого лейкоза, ангины Симановского—Венсана. В настоящее 217  время весьма актуальна необходимость дифференцировать герпетическую ангину от ранних проявлений ВИЧ-инфекции. время весьма актуальна необходимость дифференцировать герпетическую ангину от ранних проявлений ВИЧ-инфекции.Лечение. Специфических лечебных средств не существует. Рекомендуется постельный режим, калорийная, богатая витаминами пища и симптоматическое лечение. При неосложнен-ном течении заболевания применяют местное лечение — полоскание ротоглотки антисептиками, туширование пораженных участков слизистой оболочки 10 % раствором нитрата серебра (ляписом), тепловые процедуры и УВЧ-терапия на область лимфатических узлов. Учитывая противовоспалительный эффект для подавления лимфоцитарной реакции, назначают кортикостероидную терапию (преднизолон, гидрокортизон и др.). С целью профилактики вторичных осложнений назначают антибактериальную терапию (пенициллины, цефалоспорины). Хирургическое вмешательство — тонзиллэктомия или аде-нотомия — может улучшить состояние больного, однако имеется большой риск ухудшения течения заболевания (геморрагия, вялое заживление), поэтому операцию применяют по строгим показаниям. ♦ Агранулоцитарная ангина Агранулоцитарная ангина — язвенно-некротическое поражение небных миндалин и глотки, сопровождающееся исчезновением гранулоцитов (базофилов, эозинофилов и нейтрофилов) в периферической крови с сохранением моноцитов и лимфоцитов и одновременным резким уменьшением количества лейкоцитов, иногда до 0,2-0,5-109/л. Отсутствие лейкоцитарной защиты является предрасполагающим фактором, на фоне которого условно-патогенная флора верхних дыхательных путей активизируется и вызывает воспалительную реакцию. Агранулоцитоз не считают отдельным нозологическим заболеванием, а рассматривают его как аграну-лоцитарную реакцию гемопоэза на различного рода раздражения — инфекционные, токсические, лучевую терапию. Однако наиболее частой причиной агранулоцитоза является нерациональное или длительное применение лекарственных препаратов, обладающих токсическим воздействием на костный мозг (анальгин, ацетилсалициловая кислота, сульфаниламиды, антибиотики, противоопухолевые препараты и др.). Соответственно этому выделяют четыре типа агранулоцитоза — инфекционный, токсический (медикаментозный), лучевой и агранулоцитоз при системных поражениях крови. Клиника. Различают молниеносные, острые и подострые формы агранулоцитоза. При острой форме агранулоцитоза заболевание может развиваться в течение суток. На первый план выступают общие симптомы — общее тяжелое состояние, высокая температура тела с ознобом. Одновременно развиваются некротические и язвенные изменения небных миндалин, но 218 может вовлекаться в процесс и слизистая оболочка полости рта, глотки, гортани. Некротический процесс может распространяться в глубь мягких тканей на кость. Некротизированные ткани распадаются и отторгаются, оставляя глубокие дефекты ткани. Это сопровождается сильными болями в горле, нарушением глотания, обильным слюнотечением, гнилостным запахом изо рта. В крови отмечаются выраженная лейкопения и нейтропе-ния. В течение нескольких дней число нейтрофильных гранулоцитов нередко падает до нуля; в этом случае лейкоциты периферической крови представлены только лимфоцитами и моноцитами. Количество эритроцитов и тромбоцитов почти не меняется. Диагностика. Диагноз устанавливают по наличию высокой температуры тела, тяжелого общего состояния, наличия изъязвлений на слизистой оболочке глотки, сопровождающихся характерными изменениями в крови — лейкопенией с отсутствием нейтрофильных лейкоцитов и нормальным числом эритроцитов и тромбоцитов. Необходима дифференциация с другими атипичными формами ангин. Лечение. Включает применение средств, стимулирующих кроветворение, и борьбу с вторичной инфекцией. Прекращают прием всех медикаментов, которые способствуют развитию агранулоцитоза. Производят дробные переливания крови по 200—300 мл, переливание лейкоцитной массы. Назначают препараты, стимулирующие лейкопоэз, — нуклеинат натрия, пен-токсил, лейкоген. Положительный эффект дают применение кортикостероидов, витаминотерапия, препараты кальция. Необходим ежедневный тщательный туалет полости рта и глотки, осторожное удаление некротических масс, обработка этих участков дезинфицирующими растворами, полоскание полости рта антисептическими средствами. ♦ Ангина при лейкозе Лейкоз — прогрессирующее системное заболевание крови, при котором образуются очаги патологического гемопоэза в различных органах и появляются в периферической крови незрелые формы лейкоцитов. Заболевание может носить острый или хронический характер. Клиника. Лейкоз проявляется некротическими и септическими осложнениями вследствие нарушения фагоцитарной функции лейкоцитов, резко выраженным геморрагическим диатезом, тяжелой прогрессирующей анемией. Изменения со стороны небных миндалин могут возникать как в начале заболевания, так и на более поздних стадиях. На фоне септического течения на небных миндалинах и слизистой оболочке глотки и гортани появляются катаральные, а в последующем фибринозные и язвенно-некротические изменения, увеличение регионарных 219  лимфатических узлов. Эти изменения сопровождаются резкой дисфагией, зловонным запахом изо рта. Переход процесса на окружающие ткани сопровождается некрозом костной ткани, расшатыванием зубов. Характерны кровотечения из носа, десен. В последующем отмечаются явления геморрагического диатеза и петехиальная сыпь на коже, кровотечения из желудка, кишечника, которые в ряде случаев могут быть причиной летального исхода. лимфатических узлов. Эти изменения сопровождаются резкой дисфагией, зловонным запахом изо рта. Переход процесса на окружающие ткани сопровождается некрозом костной ткани, расшатыванием зубов. Характерны кровотечения из носа, десен. В последующем отмечаются явления геморрагического диатеза и петехиальная сыпь на коже, кровотечения из желудка, кишечника, которые в ряде случаев могут быть причиной летального исхода.Изменения со стороны крови характеризуются высоким содержанием лейкоцитов от 30,0 до 200,0-109/л. Возможна лей-копеническая форма лейкоза, когда количество лейкоцитов снижается до 1,0—3,0-109/л. Характерно преобладание в периферической крови недифференцированных клеток — различного рода "бластов" (гематобластов, миелобластов, лимфоблас-тов), составляющих до 95 % всех клеток. Лечение. Существующие методы фармакотерапии при лейкозах малоэффективны и носят паллиативный характер. С их помощью удается добиться ремиссий и удлинить жизнь больного. Основными методами лечения считают повторные переливания эритроцитной массы (по 150—200 мл) в сочетании с антибиотикотерапией, которая уменьшает интоксикацию и способствует ликвидации некротических изменений. Местно используется смазывание некротизированных участков различными антисептиками. Используют также химиотерапевтичес-кие средства — тиофосфамид, новэмбихин, миелосан. 3.4.2.4. Отдельные (атипичные) формы ангин К атипичным формам ангин отнесены нозологические формы заболевания, которые встречаются сравнительно редко и не являются проявлением инфекционного заболевания или заболеваний крови. Отличительные признаки атипичных форм от банальных (вульгарных) ангин, такие как длительность заболевания, наличие интоксикации, распространенность поражения, этиологический фактор и др., были рассмотрены в разделе 3.4.2.1. ♦ Грибковая ангина Грибковая ангина — воспаление слизистой оболочки небных миндалин, вызванное дрожжеподобными грибами рода Candidaalbicans(рис. 3.14). В полости рта у здорового человека эти грибы встречаются как сапрофитная флора, однако при инфекционных заболеваниях, снижении общей резистентности организма, нарушении питания, нерациональной антибиотикотерапии могут приводить к угнетению жизнеспособности кишечной палочки и стафилококков — антагонистов дрожже-подобных грибов, что ведет к бурному развитию последних. 220 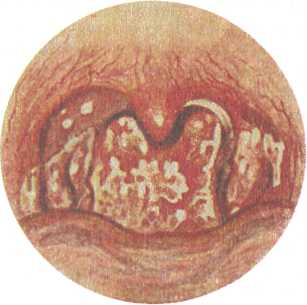 Рис. 3.14. Грибковая ангина. Клиника и диагностика. Грибковые ангины характеризуются острым началом с умеренным повышением температуры тела, однако признаки общей интоксикации организма выражены слабо. Больного беспокоят болезненность в горле, першение, сухость. При фарингоскопии на фоне разлитой гиперемии слизистой оболочки небных миндалин появляются белые пятнышки в виде островков творожистых масс. Последние распространяются на дужки, язычок, корень языка. В мазках со слизистой оболочки глотки обнаруживают скопления дрожжевых клеток. Лечение. Необходимо отменить антибиотики, назначить ан-тимикотические средства — дифлюкан, орунгал, низорал, витамины группы В, С и К. Пораженные участки смазывают растворами пимафуцина, ламизила, батрофена. ♦ Язвенно-некротическая ангина Язвенно-некротическая ангина — язвенно-пленчатая ангина, ангина Симоновского—Плаута—Венсана (рис. 3.15) характеризуется поверхностными язвами миндалин, покрытыми грязно-зеленым налетом, имеющим гнилостный запах. Впервые была описана отечественным клиницистом Н.П. Си-мановским (1890) и зарубежными учеными Плаутом (H.R. Plaut) и Венсаном (H.Vincent) в 1897 г. 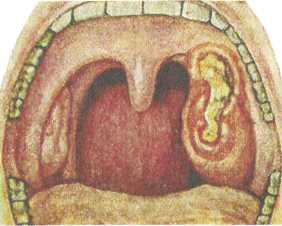 Этиология. Возбудителем заболевания считается симбиоз бактерий — веретенообразной палочки (-6. fusiformis) и спирохеты полости рта (Spirochaetabuccalis), которые обычно являются сапрофитами на слизистой оболочке полости рта У здоровых людей. Предрасполагающими к развитию ангины Симановско- 221 Рис. 3.15. Язвенно-некротическая ангина (Симановского—Пла-Ута—Венсана).  го—Плаута—Венсана могут явиться различные факторы, снижающие общую и местную резистентность организма — перенесенные острые и хронические инфекционные заболевания, заболевания крови, авитаминоз. Из местных предрасполагающих факторов — кариозные зубы, болезни десен, ротовое дыхание и др. го—Плаута—Венсана могут явиться различные факторы, снижающие общую и местную резистентность организма — перенесенные острые и хронические инфекционные заболевания, заболевания крови, авитаминоз. Из местных предрасполагающих факторов — кариозные зубы, болезни десен, ротовое дыхание и др.Патоморфология. Характеризуется некрозом зевной поверхности одной миндалины с образованием язвы и формированием на дне ее рыхлой фибринозной мембраны, богатой неспецифической микробной флорой, но преобладающими являются веретенообразные бациллы и спирохеты. Под фибринозной мембраной располагается зона некроза лимфаденоидной ткани, а по ее периферии — демаркационная зона реактивного воспаления. Клиника. Часто единственной жалобой является ощущение неловкости и инородного тела при глотании. Возможно наличие гнилостного запаха изо рта, повышенное слюноотделение. Общее самочувствие страдает мало, температура тела обычно нормальная, лишь в редких случаях заболевание начинается с высокой температуры и озноба. На стороне поражения могут быть увеличены регионарные лимфатические узлы, умеренно болезненные при пальпации. Продолжительность заболевания от 1 до 3 нед, иногда несколько месяцев. Язвы в области миндалины обычно заживают без больших Рубцовых деформаций. Диагностика. Клинический диагноз подтверждается характерными фарингоскопическими признаками — на зевной поверхности одной из миндалин обнаруживают серовато-желтые или серовато-зеленые массы, после снятия которых видна кра-терообразная язва с неровными краями, дно которой покрыто грязноватым серо-желтым налетом. В запущенных случаях язвенный процесс может распространяться за пределы миндалины с вовлечением в процесс окружающих тканей — десен, корня языка, небных дужек. Данные бактериологического исследования позволяют обнаружить в мазке (свежем) большое количество веретенообразных палочек и спирохет. Однако следует учесть, что только лабораторное обнаружение фузоспирохе-тоза при отсутствии соответствующей клинической картины не доказывает наличие ангины Симановского—Плаута—Венсана. Дифференциальный диагноз необходимо проводить с дифтерией глотки, сифилисом, туберкулезной язвой, системными заболеваниями крови, опухолями миндалин. Данные бактериологического исследования, специфические пробы и характерный анамнез позволяют уточнить диагноз. Лечение. Проводят общую и местную терапию: уход за полостью рта, санация кариозных зубов и околодесневых карманов, нередко являющихся очагами фузоспириллеза. Произво- 222 дят очищение язвы миндалин от некроза и обработку ее антисептиками. Учитывая спирохетоцидное действие пенициллина, эффективна пенициллинотерапия в течение 6—8 дней. Необходима общеукрепляющая терапия, борьба с авитаминозом. При склонности к рецидивам и безуспешности средств профилактики может потребоваться тонзиллэктомия. ♦ Флегмонозная ангина (интратонзиллярный абсцесс) Абсцессы внутри миндалин встречаются сравнительно редко. Их возникновение связано с гнойным расплавлением участка миндалины, как правило, одностороннего характера. Наряду с банальными формами ангин, приводящих к абсцессу внутри миндалин, причинными факторами могут быть и травмы твердыми пищевыми телами. При флегмонозной ангине миндалина гиперемирована, увеличена, ее поверхность напряжена, пальпация болезненна. Небольшие внутриминдаликовые абсцессы могут протекать бессимптомно или сопровождаться незначительными местными и общими явлениями в отличие от паратонзиллярного абсцесса, который, как правило, протекает с бурной клинической симптоматикой. Созревший абсцесс может прорваться через лакуну в полость рта или в паратонзиллярную клетчатку. Лечение хирургическое — широкое вскрытие абсцесса. При рецидивировании показана абсцесстонзиллэктомия в остром периоде. Одновременно назначают противовоспалительную антибактериальную терапию, антигистаминные средства, анальгетики. 3.4.3. Ангина глоточной миндалины (аденоидит) Аденоидит — adenoiditis (ретроназалъная ангина) — острое воспаление глоточной миндалины. Встречается в основном у детей, что связано с разрастанием в этом возрасте аденоидной ткани. В относительно редких случаях ангина глоточной миндалины бывает и у взрослых, когда эта миндалина не претерпела возрастной инволюции. Воспалительный процесс обычно распространяется с миндалины на слизистую оболочку верхнего и среднего отделов глотки. Этиология. Причиной возникновения острого аденоидита является активизация сапрофитной флоры носоглотки под влиянием переохлаждения, вирусной инфекции и других общих инфекционных заболеваний. Клиника. Острый аденоидит у детей раннего возраста начинается с повышения температуры тела до 40 ° С и нередко с появления общих симптомов интоксикации — рвоты, жидкого 223  стула. Носовое дыхание затруднено, появляются слизисто-гнойные выделения из носа, увеличиваются регионарные лимфатические узлы, голос с носовым оттенком. Появление кашля указывает на раздражение гортани и трахеи слизисто-гнойным отделяемым из носоглотки, что может стать причиной трахео-бронхита. Нередко к острому аденоидиту присоединяется ангина трубных миндалин, боковых валиков, лимфоидных гранул (фолликулов) глотки. стула. Носовое дыхание затруднено, появляются слизисто-гнойные выделения из носа, увеличиваются регионарные лимфатические узлы, голос с носовым оттенком. Появление кашля указывает на раздражение гортани и трахеи слизисто-гнойным отделяемым из носоглотки, что может стать причиной трахео-бронхита. Нередко к острому аденоидиту присоединяется ангина трубных миндалин, боковых валиков, лимфоидных гранул (фолликулов) глотки.В ряде случаев могут присоединиться катаральный отит, евстахиит, ретрофарингеальный абсцесс. При объективном исследовании на резко гиперемированной задней стенке ротоглотки видна характерная для этого заболевания полоска слизисто-гнойного секрета, стекающего из носоглотки. Нередко одновременно наблюдается гиперемия неб-но-глоточных (задних) дужек. При передней риноскопии после анемизации слизистой оболочки носа можно увидеть гипере-мированную и отечную аденоидную ткань, покрытую слизис-то-гнойной пленкой. При задней риноскопии глоточная миндалина резко набухшая, гиперемирована, на ее поверхности могут быть точечные или сливные гнойные налеты. Общий вид соответствует картине при катаральной, фолликулярной или лакунарной ангине. Лечение. Необходима общая и местная противовоспалительная терапия. Назначают антибиотики (аугментин, ампициллин, эритромицин и др.), антигистаминные средства (гисманал, кла-ритин, кестин, зиртек и др.), анальгетики, препараты, содержащие парацетамол (парацетамол, солпадеин и др.). При местной терапии необходимо восстановить носовое дыхание, для чего назначают сосудосуживающие и антисептические средства в виде капель в нос на 6—7 дней (галазолин, нафтизин, 2 % раствор протаргола, хлорофиллипт и др.), секретолитики в виде аэрозолей (ринофлуимуцил и др.). При наличии аденоидов И—III степени через 3—4 нед после обострения рекомендована операция — удаление аденоидов. 3.5. Осложнения ангин Различают общие и местные осложнения ангин. Среди общих осложнений на первом месте по частоте стоит ревматизм и поражения сердца (тонзиллокардиальный синдром). Нередки осложнения ангин со стороны почек (тонзиллоре-нальный синдром), суставов, возможно поражение кроветворных органов, желудочно-кишечного тракта, развитие сепсиса. В основе возникновения и особенностей течения общих осложнений ангины и хронического тонзиллита лежит инфекционный агент — р-гемолитический стрептококк и сопутствующая микрофлора при их взаимодействии с макроорганизмом. 224 (Рассмотрение этой проблемы будет продолжено в разделе 3.6.2.) Наиболее частым местным осложнением ангины является паратонзиллит. Из других местных осложнений возможно развитие заглоточного (ретрофарингеального абсцесса), окологлоточного (парафарингеального) абсцесса, острого шейного лимфаденита, острого среднего отита (особенно при ангине глоточной и трубной миндалины), отека и стеноза гортани (чаще при паратонзиллите). 3.5.1. Паратонзиллит Паратонзиллит (paratonsillitis) — заболевание, характеризующееся развитием воспаления (отечного, инфильтративного или с абсцедированием) в паратонзиллярной (околоминдаликовой) клетчатке — между капсулой миндалины и глоточной фасцией, покрывающей констрикторы глотки. Здесь находится паратонзил-лярная клетчатка, которая в результате проникновения вирулентной инфекции из небных миндалин дает соответствующую клиническую картину. В большинстве случаев паратонзиллит развивается как осложнение ангины у больных с хроническим тонзиллитом. Последний диагностируется более чем у 80 % больных с паратонзиллитом. Паратонзиллит относится к частым заболеваниям в молодом и зрелом возрасте (от 15 до 30 лет), встречается одинаково часто у мужчин и женщин. Проникновению инфекции из миндалин в паратонзилляр-ную клетчатку способствуют глубоко пронизывающие миндалину крипты, особенно в области верхнего полюса, где инфекционный очаг при хроническом тонзиллите всегда больше выражен. Патогенная микрофлора проникает по протяжению — per continuitatem. В области верхнего полюса миндалины, где нет капсулы, располагаются слизистые железы Вебера, которые вовлекаются в воспалительный процесс при хроническом тонзиллите и могут передать инфекцию в паратонзиллярную клетчатку, наиболее выраженную в области верхнего полюса. Иногда в надминдаликовой ямке в толще мягкого неба имеется добавочная долька небных миндалин; сохранение ее при тон-зиллэктомии также может создавать условия для развития здесь абсцесса (рис. 3.16). Причиной паратонзиллита может явиться распространение инфекции при воспалении кариозных зубов на паратонзиллярную клетчатку — одонтогенный паратонзиллярный абсцесс. Возможны травматическая природа возникновения пара-тонзиллярного абсцесса, гематогенный путь поражения паратонзиллярной клетчатки при острых инфекционных заболеваниях. По клинико-морфологическим изменениям выделяют три фор- 225  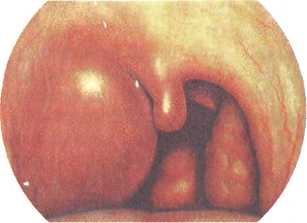 Рис. 3.16. Паратонзиллярный абсцесс. мы паратонзиллита — отечную (5% случаев), ин-фильтративную (20 % случаев) и абсцедирующую (75 % случаев). По существу эти формы являются последовательными стадиями процесса воспаления паратон-зиллярной клетчатки. Клиника. Воспаление паратонзиллярной клетчатки чаще носит односторонний характер. Обычно возникает после перенесенной ангины или очередного обострения хронического тонзиллита, в период выздоровления. Появление односторонней интенсивной боли позволяет предположить развитие осложнения. Локализация паратонзиллита различна:
|
