Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
Клиника. В раннем возрасте реакция на боль проявляется беспокойством, ребенок часто плачет, ночью плохо спит, нарушен аппетит; нередко проявляются признаки менингизма, температура тела может повышаться до 38—39 °С. В некоторых случаях боль отсутствует, температура тела субфебрильная или даже нормальная, но ребенок вял, заторможен. Наружный слуховой проход заполнен густым сливкообраз-ным гноем; протиранием ватным тампоном его удается очистить, однако очень скоро слуховой проход вновь оказывается заполнен экссудатом. При отоскопии определяется смазан-ность опознавательных пунктов барабанной перепонки, цвет ее от темно-багрового до розового или сероватого, иногда барабанная перепонка выбухает преимущественно в задневерх-нем квадранте. В области перфорации виден пульсирующий рефлекс. Можно наблюдать сглаженность угла между верхней и задней стенками слухового прохода, иногда нависание зад-неверхней стенки. Отмечается небольшая сглаженность кожной складки у места прикрепления ушной раковины, здесь же может быть болезненная при пальпации припухлость. Диагностика. Из-за слабовыраженной местной симптоматики диагностика антрита нередко сложна. На рентгенограммах височных костей определяется понижение прозрачности сосцевидной пещеры, однако следует отметить, что рентгенологический метод исследования при распознавании антрита не имеет такого значения, как в диагностике мастоидита у взрослых, особенно если поражены одновременно обе пещеры. Подспорьем в диагностике может быть пробный парацентез, тим-пано- или антропункция. Антропункцию производят в положении ребенка лежа на спине, голову поворачивают в сторону здорового уха. После обработки кожи позади ушной раковины 70 % этиловым спиртом и инфильтрационной анестезии 0,25 % раствором новокаина пункцию выполняют специальной толстой иглой, снаб- 415 женной регулятором глубины вкола. Ориентиром является переходная складка за ушной раковиной, место вкола располагается кзади и выше на 2—3 мм от верхней стенки наружного слухового прохода. Чем меньше ребенок, тем выше располагается сосцевидная пещера. Иглу вводят по направлению кпереди и кверху на глубину 0,5—1 см. При попадании в пещеру появляется ощущение проваливания в полость. Шприцем через иглу отсасывают содержимое пещеры (гной, слизь), после чего в нее вводят антибиотик, растворенный в изотоническом растворе хлорида натрия. Иногда через иглу в пещеру вводят тефлоновую трубку, что дает возможность регулярно промывать пещеру и вводить в нее лекарственные препараты. Осложнением антропункции может быть попадание иглой в синус или в мозг. В первом случае в шприце появляется кровь, во втором — мозговое вещество. В том и другом случае необходимо срочно выполнить антротомию с ревизией участка травмы. Антротомия показана при отсутствии эффекта от консервативной терапии антрита, в особенности при появлении признаков остеомиелита периантральной области на фоне токсикоза. Операцию выполняют под местной анестезией 0,5 % раствором новокаина с адреналином. Очень осторожно, послойно позади ушной раковины делают дугообразный разрез мягких тканей длиной 15 мм. В связи с тем что у грудных детей очень мягкий и тонкий корковый слой, отсепаровку мягких тканей следует осуществлять распатором крайне осторожно. Сосцевидная пещера проецируется выше и кзади от задневерхнего угла наружного слухового прохода, для вскрытия ее используют стамески Воячека или острую ложку. Следует учесть, что пещера расположена поверхностно и размеры ее больше, чем у взрослых. После вскрытия пещеры из нее удаляют гной, грануляции, и это также делают осторожно, чтобы не повредить твердую мозговую оболочку и лицевой нерв. Послеоперационную полость промывают раствором антисептика, рыхло тампонируют турундами с левосином или раствором антибиотика. В послеоперационном периоде повязку меняют ежедневно для обеспечения оптимального дренажа. Ребенку назначают парентерально антибиотики, общеукрепляющую терапию, из физиотерапевтических методов — УФО. Излечение обычно наступает через 2—3 нед после операции. 5.4.8. Хронический гнойный средний отит Хронический гнойный средний отит (otitismediapurulentachronica) — это хроническое гнойное воспаление среднего уха, характеризующееся триадой признаков: наличием стойкой перфорации барабанной перепонки, постоянным или периодически по- 416 вторяющимся гноетечением из уха и выраженным в различной степени снижением слуха, постепенно прогрессирующим при длительном течении заболевания. Хронический гнойный средний отит является довольно широко распространенным заболеванием — в настоящее время им болеют до 0,8—1 % населения. Заболевание представляет серьезную опасность для слуха, а при развитии внутричерепных осложнений — и для жизни человека. Поэтому знание основных принципов диагностики и лечебной тактики при хроническом гнойном среднем отите важно для любого практического врача. Этиология. Хронический гнойный средний отит обычно является результатом перенесенного острого гнойного среднего отита или травматического разрыва барабанной перепонки. Более половины хронических средних отитов начинаются в детском возрасте. Спектр микроорганизмов, высеваемых при хроническом гнойном среднем отите, представлен в основном ассоциациями возбудителей, среди которых чаще обнаруживаются такие аэробы, как Pseudomonas, S. aureus, Proteus, Esherichiacoli, Klebsiella, S. pneumoniae. Исследования последнего десятилетия показали важную роль анаэробов; при использовании современной микробиологической техники они выявляются при хроническом гнойном среднем отите у 70—90 % больных, при этом наиболее часто обнаруживаются Bacteroides, Fusobacterium, Peptococcus, Lactobacillus. При длительном течении хронического отита, а также при применении антибиотиков и кортикостероидов среди возбудителей все чаще выявляются грибы, такие как Candida, Aspergillus, Mucor. Переход острого среднего отита в хронический связан с действием ряда неблагоприятных факторов: вирулентностью возбудителя, устойчивого к воздействию применяемых антибактериальных средств; снижением резистентности организма, что наблюдается при хронических инфекциях, нарушением местной и общей иммунной защиты, с заболеваниями крови, диабетом, рахитом и др. Существенную роль в развитии хронического среднего отита играет патологическое состояние верхних дыхательных путей, например аденоиды, искривление перегородки носа, хронический синусит, гипертрофический ринит. Наблюдаемое при этом нарушение дренажной и вентиляционной функций слуховой трубы ведет к затруднению эвакуации содержимого барабанной полости и нарушению аэрации полостей среднего уха. В свою очередь это препятствует нормальному заживлению перфорации барабанной перепонки после перенесенного острого гнойного среднего отита, что ведет к формированию стойкой перфорации. В некоторых случаях воспаление среднего уха с самого начала приобретает черты хронического процесса, например 417   при некротических формах среднего отита, при вялотекущем отите с перфорацией в ненатянутой части барабанной перепонки, при туберкулезе, диабете, у лиц пожилого и старческого возраста. при некротических формах среднего отита, при вялотекущем отите с перфорацией в ненатянутой части барабанной перепонки, при туберкулезе, диабете, у лиц пожилого и старческого возраста.Классификация. По характеру патологического процесса в среднем ухе, по особенностям клинического течения и тяжести заболевания хронический гнойный средний отит делят на две формы:
В соответствии с Международной классификацией болезней (МКБ-10) эти формы обозначаются как хронический туботим-панальный гнойный средний отит (мезотимпанит) и хронический эпитимпано-антральный гнойный средний отит (эпитимпанит). Данные названия отражают наличие гнойно-воспалительных изменений в пределах слизистой оболочки слуховой трубы и барабанной полости в первом случае и вовлечение в патологический процесс костной ткани аттикоантральной области и сосцевидных ячеек — во втором. Эти формы отличаются друг от друга прежде всего тем, что мезотимпанит характеризуется относительно благоприятным течением, а эпитимпанит всегда имеет недоброкачественное течение. Принципиально важным является тот факт, что при мезо-тимпаните в воспалении участвует слизистая оболочка, а кость не поражена кариесом; при эпитимпаните отмечается вовлечение в деструктивный (кариозный) процесс костных структур среднего уха. Клинически основное различие состоит в том, что мезотимпанит течет более легко, перфорация при нем располагается в натянутой части барабанной перепонки. Для эпитимпанита характерно более глубокое поражение тканей, а перфорация локализуется в ненатянутой части барабанной перепонки. Исследования последних лет показали, что в ряде случаев у больных с перфорацией, локализующейся в натянутой части барабанной перепонки, также может развиваться костная деструкция (кариес) в глубоких отделах среднего уха, в частности в области сосцевидной пещеры и сосцевидных ячеек. Чаще кариес обнаруживают в тех случаях, когда перфорация является краевой, т.е. доходит до костного барабанного кольца. Это положение имеет принципиальное значение, потому что при деструктивном процессе практически всегда показано хирургическое лечение, в то время как хроническое воспаление слизистой оболочки обычно лечат консервативно. Хронический гнойный мезотимпанит. Это относительно благоприятная форма хронического гнойного среднего отита, при 418 которой патологические изменения локализуются преимущественно в среднем и нижнем отделах барабанной полости и в слуховой трубе, а перфорация барабанной перепонки располагается в натянутой части. Встречается у 55 % больных с хроническим гнойным средним отитом. В барабанной полости при мезотимпаните часто содержится слизистый или слизисто-гнойный секрет. Слизистая оболочка барабанной полости утолщена, гистологически выявляются воспалительный отек, хроническая лимфоидно-плазмоцитарная инфильтрация с примесью лейкоцитов, гиперсекреция эпителия с увеличением количества бокаловидных клеток. Пролиферация слизистой оболочки сопровождается серозным пропитыванием, образованием мелких множественных истинных кист в подслизистой основе, развитием грануляций или полипов. Слуховые косточки обычно сохранены, однако у части больных они могут быть частично разрушены. Чаще поражается рукоятка молоточка, длинная ножка наковальни. Рубцовые изменения в цепи слуховых косточек более выражены вокруг стремени, в результате может развиться фиксация основания стремени в нише окна преддверия. Блок входа в пещеру при мезотимпаните развивается в 15—20 % случаев, при этом в ячеистой системе сосцевидного отростка создаются анаэробные условия, способствующие развитию агрессивной микрофлоры, что приводит к деструкции слизистой оболочки и кариесу сосцевидного отростка. Клиника. Больной жалуется на снижение слуха, гноетечение, периодически возникающие боли в ухе в течение нескольких месяцев или лет после перенесенного острого гнойного среднего отита или травмы барабанной перепонки. Однако в ряде случаев у пациента отсутствуют гноетечение и снижение слуха — этому может способствовать локализация перфорации в передних отделах, когда сохраненные участки перепонки хорошо экранируют окно улитки. Боль в ухе может возникать лишь при обострении процесса; иногда она появляется при вторичных заболеваниях наружного уха — наружном ограниченном или диффузном отите. Выделения из уха чаще без запаха, носят слизисто-гнойный характер, но при наличии грануляций или полипов можно наблюдать кровянисто-гнойные выделения; по объему отделя-мое может быть скудным или обильным при обострении. При отоскопии определяется сохранная ненатянутая часть барабанной перепонки и перфорация в натянутой части (рис. 5.40). Перфорация может быть различной по форме, величине и локализации. Некраевая перфорация не достигает костного барабанного кольца и по окружности сохраняется хотя бы узенький ободок остатков барабанной перепонки, за что ее иногда называют ободковой. Патологический процесс в ухе при 419 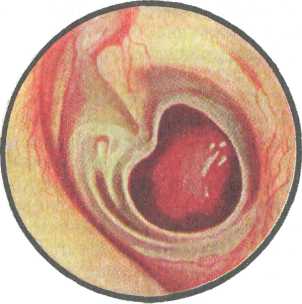 Рис. 5.40. Отоскопическая картина при мезотимпаните. наличии такой перфорации считается прогностически более благоприятным. При краевой перфорации в натянутой части барабанной перепонки, доходящей до костного кольца, существуют условия для врастания эпидермиса в барабанную полость и это создает предпосылки для неблагоприятного течения мезотимпа-нита. По форме отверстие может быть круглым, овальным, почкообразным; по величине — от точечного до почти тотального, занимающего большую часть натянутой части барабанной перепонки. При больших дефектах барабанной перепонки видна стенка мыса с утолщенной слизистой оболочкой, грануляциями и полипами. В ряде случаев края перфорационного отверстия могут быть сращены с медиальной стенкой барабанной полости, соединительнотканные тяжи могут захватывать и слуховые косточки, нарушая их подвижность. В диагностике мезотимпанита, помимо традиционной отоскопии, следует использовать микроотоскопию с целью детального осмотра остатков барабанной перепонки и видимых участков барабанной полости для оценки состояния слизистой оболочки промонториальной стенки. Слух при мезотимпаните понижен в основном по кондук-тивному типу, степень тугоухости зависит от локализации перфорации, ее размеров, характера патологических изменений в барабанной полости. При перфорации в передних отделах барабанной перепонки слух может быть снижен на 15—20 дБ или быть в пределах нормы. При длительном течении мезотимпанита и частых обострениях заболевания присоединяется ней-росенсорный компонент тугоухости за счет интоксикации внутреннего уха. Таким образом, выраженность тугоухости у больного зависит от активности воспалительного процесса в ухе, сохранности функции слуховых косточек и функционального состояния лабиринтных окон (подвижность основания стремени и мембраны окна улитки). Следует отметить, что почти у половины больных слух остается социально пригодным: разговорная речь воспринимается с 2—3 м. Течение хронического мезотимпанита обычно благоприятное, выделения из уха продолжаются иногда годами, не вызывая каких-либо серьезных осложнений. Гноетечение иногда 420 прекращается самостоятельно, возобновляясь при обострении. Причиной обострения может быть простудное заболевание, попадание воды в ухо, заболевания носа, носоглотки, около-носовых пазух. В этих случаях гноетечение усиливается, повышается температура тела, появляется ощущение пульсации в ухе, иногда нерезкая боль в ухе. При благоприятных условиях и соответствующем лечении после прекращения гноетечения небольшие отверстия в барабанной перепонке могут зарубцеваться с образованием тонкой пленки, состоящей из внутреннего и наружного слоев перепонки — средний фиброзный слой не восстанавливается. Несмотря на благоприятное течение, при мезотимпаните возможно развитие тяжелых внутричерепных осложнений. Возникновению их способствуют кариес, полипы и грануляции. Диагностика мезотимпанита основывается на данных анамнеза, клиники и отоскопической картине. Отличительными признаками мезотимпанита являются наличие стойкой некраевой перфорации в натянутой части барабанной перепонки; слизистое, слизисто-гнойное или, реже, чисто гнойное отделяемое без запаха. Появление запаха указывает на вовлечение в кариозный процесс кости, что свидетельствует о переходе заболевания в недоброкачественную форму. При обширном дефекте барабанной перепонки можно пуговчатым зондом проникнуть в надбарабанное углубление (аттик) и ощупать его стенки; при мезотимпаните они гладкие, ощущения шероховатости, свидетельствующей о кариесе, не будет. Важным методом исследования при мезотимпаните является рентгенография височных костей в проекциях Шюллера и Майера, позволяющая оценить состояние ячеистой системы сосцевидного отростка, аттикоантральной области. Рентгенологически у больного с хроническим гнойным средним отитом при длительном течении заболевания определяется склеротическое строение височной кости. НеДоразвитие височной кости — "инфантильная" височная кость — на рентгенограмме позволяет предположить, что мезотимпанит у больного возник в детстве. В ряде случаев при благополучной отоскопической картине у пациента может быть обнаружена деструкция височной кости, что проявляется полостными образованиями, признаками секвестров, разрушением кости в аттикоантральной области. В настоящее время большое значение приобрела компьютерная томография височных костей. КТ в костном режиме позволяет диагностировать холестеатому при неблагоприятном течении мезотимпанита, дефекты слуховых косточек, мягко-тканные образования (грануляции, полипы) в барабанной полости и ячеистой системе сосцевидного отростка, костную деструкцию в области крыши сосцевидной пещеры и барабан- 421 ной полости, костной стенки сигмовидного синуса, установить распространение процесса в полость черепа. При выборе тактики лечения мезотимпанита большое значение имеет исследование функции слуховой трубы. Оценивают ее проходимость, дренажную и вентиляционную функции. Дренажную функцию слуховой трубы определяют по времени пассивного поступления различных веществ из барабанной полости в носоглотку. Регистрация появления в носоглотке красящего вещества (например, метиленового синего) осуществляется при эндоскопии области трубного валика; при проведении пробы с сахарином ориентируются по вкусовым ощущениям пациента. При хорошей дренажной функции слуховой трубы используемое вещество оказывается в носоглотке через 8—10 мин, при удовлетворительной — через 10—25 мин, при неудовлетворительной — более чем через 25 мин. Хронический гнойный эпитимпанит. Это форма хронического гнойного среднего отита, при которой патологические изменения локализуются преимущественно в надбарабанном углублении и сосцевидном отростке, перфорация обычно бывает в ненатянутой части барабанной перепонки, но может распространяться и на другие ее отделы. Данная форма хронического гнойного среднего отита характеризуется более тяжелым по сравнению с мезотимпанитом течением. Это связано с тем, что при эпитимпаните наряду с морфологическими изменениями, отмеченными при мезотим-паните, наблюдается также поражение костных структур среднего уха. Развивается кариес костных стенок надбарабанного углубления (аттика), входа в пещеру, сосцевидной пещеры и сосцевидных ячеек. Кроме того, при эпитимпаните в большинстве случаев формируется холестеатома (эпидермальное образование), также вызывающая выраженные деструктивные изменения костных структур среднего уха. В зависимости от преобладания преимущественно кариозного поражения костной ткани или изменений, вызванных образованием холестеа-томы, различают гнойно-кариозную и холестеатомную формы эпитимпанита. Однако следует отметить, что такое деление является условным, так как нередко в пораженных полостях среднего уха определяются те и другие изменения. Гнойно-кариозная форма эпитимпанита характеризуется наличием воспалительно-деструктивных изменений костной ткани разной степени выраженности, чаще всего в области латеральной стенки аттика и над входом в пещеру. Патогистоло-гически отмечается расширение костно-воздушных полостей и каналов, заполнение их соединительной тканью с массивными клеточными инфильтратами, представленными в основном лимфогистиоцитарными элементами, наличие очагов резорбции и новообразования кости. Иная картина при холестеатомной форме эпитимпанита. 422 Холестеатома представляет собой опухолевидное образование белесоватого цвета с перламутровым блеском, обычно имеющее соединительнотканную оболочку — матрикс, покрытую многослойным плоским эпителием, плотно прилежащую к кости и нередко врастающую в нее. Основу холестеатомы составляет плотное наслоение эпидермальных масс и продуктов их распада, главным образом холестерина, гноя, бактерий. Механизм образования холестеатомы связан с врастанием эпидермиса кожи наружного слухового прохода в полость среднего уха на его костные стенки, что становится возможным при краевой перфорации барабанной перепонки. В этих условиях между кожей наружного слухового прохода и надбарабан-ным углублением нет преграды в виде остатков барабанной перепонки; вросший таким образом эпидермис является оболочкой холестеатомы — ее матриксом. Поскольку матрикс представляет собой живую выстилку, то его эпидермальный слой постоянно нарастает и слущивается, что является нормальным процессом для кожи; под влиянием раздражения гноем и продуктами распада этот процесс усиливается. Постоянная десквамация поверхностных слоев эпидермиса, задержка его в узких полостях среднего уха и накапливание — этапы роста холестеатомы. Постепенно увеличиваясь, холестеатома заполняет аттик и сосцевидную пещеру и разрушает окружающую кость — лабиринтную костную капсулу, стенку канала лицевого нерва, сосцевидный отросток с обнажением оболочек височной доли большого мозга, мозжечка и стенки сигмовидного синуса. Все это может привести к тяжелым осложнениям, в том числе и внутричерепным. Такому течению процесса способствует постоянное давление массы холестеатомы, врастание матрикса в костные ячейки, запустевшие канальцы костных стенок и воздействие на костную ткань химических компонентов холестеатомы и продуктов ее распада. Исследования И.В. Иванец (1992) показали, что агрессивная сущность холестеатомы определяется совокупностью факторов, включающих ее локализацию в замкнутых полостях среднего уха, биохимические особенности ее содержимого, выполняющего роль индуктора и катализатора воспалительных реакций и являющегося очагом инфекции, преимущественно анаэробной. |
