Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
 Скачать 7.7 Mb. Скачать 7.7 Mb.
|
|
47       Рис. 1.19. Исследование устойчивости в позе Ромберга. цев пациента и в непосредственной близости от них наблюдает за отклонением рук испытуемого. У здорового человека отклонения рук нет, при поражении лабиринта обе рукКотклоняются в сторону медленного компонента нистагма (т.е. в сторону того лабиринта, импульсация от которого снижена). Исследование устойчивости в позе Ромберга. Оно позволяет выявлять статическую атаксию. Обследуемый стоит, сблизив ступни, чтобы их носки и пятки соприкасались, руки вытянуты вперед на уровне груди, пальцы рук раздвинуты, глаза закрыты (рис. 1.19). В таком положении пациента следует подстраховать, чтобы он не упал. При нарушении функции лабиринта больной будет отклоняться в сторону, противоположную нистагму. Следует учесть, что и при патологии мозжечка может быть отклонение туловища в сторону поражения. Поэтому исследование в позе Ромберга дополняется поворотами головы обследуемого вправо и влево. При поражении лабиринта эти повороты сопровождаются изменением направления падения, при мозжечковом поражении направление отклонения остается неизменным и не зависит от поворота головы. Когда человек выполняет задание по сохранению равновесия в позе Ромберга, его тело постоянно совершает небольшие колебания, которые по существу являются последовательными установочными реакциями, препятствующими самопроизвольному падению. При атаксии тело больного подвержено большим колебаниям, возникающим из-за несвоевременной и неполной коррекции появляющихся отклонений. Причиной этого может быть поражение вестибулярного аппарата, мозжечка, других структур центральной нервной системы и т.д. Крайней степенью нарушения функции равновесия является невозможность сохранения вертикального положения. 48 Походка по прямой линии и фланговая. 1. При исследовании походки по прямой линии больной с закрытыми глазами делает 5 шагов по прямой линии вперед и затем, не поворачиваясь, 5 шагов назад. При нарушении функции вестибулярного анализатора пациент отклоняется от прямой линии в сторону, противоположную нистагму, при мозжечковых расстройствах — в сторону поражения. 2. Фланговую походку исследуют следующим образом. Пациент отставляет вправо правую ногу, затем приставляет левую и делает таким образом 5 шагов, а потом аналогично делает 5 шагов в левую сторону. При нарушении вестибулярной функции обследуемый фланговую походку хорошо выполняет в обе стороны, при нарушении мозжечка не может выполнить ее в сторону пораженной доли мозжечка. Также для дифференциальной диагностики мозжечкового и вестибулярного поражения выполняют пробу на диадохокинез. Обследуемый выполняет ее с закрытыми глазами, вытянутыми вперед обеими руками производит быструю смену пронации и супинации. Адиадохокинез — резкое отставание руки на "больной" стороне при нарушении функции мозжечка. Вестибулярные пробы. Вестибулярные пробы позволяют не только определить наличие нарушений функции анализатора, но и дать качественную и количественную характеристику их особенностям. Сущность этих проб составляет возбуждение вестибулярных рецепторов с помощью адекватных или неадекватных дозированных воздействий. Так, для ампулярных рецепторов адекватным раздражителем являются угловые ускорения, на этом основана дозированная вращательная проба на вращающемся кресле. Неадекватным раздражителем для тех же рецепторов служит воздействие дозированным калорическим стимулом, когда вливание в наружный слуховой проход воды различной температуры приводит к охлаждению или нагреванию жидких сред внутреннего уха и это по закону конвекции вызывает перемещение эндолимфы в латеральном (горизонтальном) полукружном канале, находящемся ближе всего к среднему уху. Также неадекватным раздражителем для вестибулярных рецепторов является воздействие гальванического тока. Для отолитовых рецепторов адекватным раздражителем служит прямолинейное ускорение в горизонтальной и вертикальной плоскостях при выполнении пробы на четырехштанговых качелях. Вращательная проба. Обследуемого усаживают в кресло Ба-рани так, чтобы спина его плотно прилегала к спинке кресла, ноги располагались на подставке, а руки — на подлокотниках. Голову пациента наклоняют вперед и вниз на 30°, глаза должны быть закрыты. Вращение производят равномерно со скоростью /2 оборота (или 180°) в секунду, всего 10 оборотов за 20 с. 49        В начале вращения тело человека испытывает положительное ускорение, в конце — отрицательное. При вращении по часовой стрелке после остановки ток эндолимфы в латеральных полукружных протоках будет продолжаться вправо; следовательно, медленный компонент нистагма также будет вправо, а направление нистагма (быстрый компонент) — влево. При движении вправо в момент остановки кресла в правом ухе движение эндолимфы будет ампулофугальным, т.е. от ампулы, а в левом — ампулопетальным. Следовательно, послевраща-тельный нистагм и другие вестибулярные реакции (сенсорные и вегетативные) будут обусловлены раздражением левого лабиринта, а послевращательная реакция от правого уха будет наблюдаться при вращении против часовой стрелки, т.е. влево. После остановки кресла начинают отсчет времени. Испытуемый фиксирует взгляд на пальце врача, при этом проверяют степень нистагма, затем определяют характер амплитуды и живость нистагма, его продолжительность. В начале вращения тело человека испытывает положительное ускорение, в конце — отрицательное. При вращении по часовой стрелке после остановки ток эндолимфы в латеральных полукружных протоках будет продолжаться вправо; следовательно, медленный компонент нистагма также будет вправо, а направление нистагма (быстрый компонент) — влево. При движении вправо в момент остановки кресла в правом ухе движение эндолимфы будет ампулофугальным, т.е. от ампулы, а в левом — ампулопетальным. Следовательно, послевраща-тельный нистагм и другие вестибулярные реакции (сенсорные и вегетативные) будут обусловлены раздражением левого лабиринта, а послевращательная реакция от правого уха будет наблюдаться при вращении против часовой стрелки, т.е. влево. После остановки кресла начинают отсчет времени. Испытуемый фиксирует взгляд на пальце врача, при этом проверяют степень нистагма, затем определяют характер амплитуды и живость нистагма, его продолжительность.Если изучается функциональное состояние рецепторов передних (фронтальных) полукружных протоков, то испытуемый сидит в кресле Барани с головой, запрокинутой назад на 60°, если изучается функция задних (сагиттальных) протоков, то голова наклоняется на 90° к противоположному плечу. В норме длительность нистагма при исследовании латеральных (горизонтальных) полукружных протоков равна 25—35 с, при исследовании задних и передних протоков — 10—15 с. Характер нистагма при раздражении латеральных протоков горизонтальный, передних — ротаторный, задних — вертикальный; по амплитуде он мелко- или среднеразмашистый, I—II степени, живой, быстро затухающий. Калорическая проба. Во время этой пробы достигается более слабое, чем при вращении, искусственное раздражение лабиринта, в основном рецепторов латерального полукружного протока. Важным достоинством калорической пробы является возможность раздражать изолированно ампулярные рецепторы одной стороны. Перед выполнением водной калорической пробы следует убедиться в отсутствии сухой перфорации в барабанной перепонке исследуемого уха, поскольку попадание воды в барабанную полость может вызвать обострение хронического воспалительного процесса. В этом случае можно провести воздушную калоризацию. Калорическую пробу выполняют следующим образом (рис. 1.20). Врач набирает в шприц Жане 100 мл воды температуры 20 "С (при тепловой калорической пробе температура воды равна 42 °С). Испытуемый сидит с отклоненной на 60° назад головой; при этом латеральный полукружный проток располагается вертикально. В наружный слуховой проход вливают 100 мл воды за 10 с, направляя струю воды по его задневерхней 50  Рис. 1.20. Методика проведения калорической пробы. стенке. Определяют время от момента окончания вливания воды в ухо до появления нистагма — это латентный период, в норме равный 25—30 с, затем регистрируют длительность нис-тагменной реакции, в норме составляющую 50—70 с. Характеристику нистагма после калоризации дают по тем же параметрам, что и после вращательной пробы. При холодовом воздействии нистагм (его быстрый компонент) направлен в противоположную исследуемому уху сторону, при тепловой калоризации — в сторону раздражаемого уха. Прессорная (пневматическая, фистульная) проба. Ее проводят для выявления свища в области лабиринтной стенки (чаще всего в области ампулы латерального полукружного канала) у больных с хроническим гнойным средним отитом. Пробу производят сгущением и разрежением воздуха в наружном слуховом проходе либо давлением на козелок, либо с помощью резиновой груши. Если в ответ на сгущение воздуха возникают нистагм и другие вестибулярные реакции, то прессорную пробу оценивают как положительную. Это свидетельствует о наличии свища. Следует учесть, однако, что отрицательная проба не позволяет с полной уверенностью исключить наличие свища. При обширной перфорации в барабанной перепонке на подозрительные на свищ участки лабиринтной стенки можно произвести непосредственное давление зондом с накрученной на него ватой. Исследование функции отолитового аппарата. Его проводят в основном при профессиональном отборе, в клинической практике методы прямой и непрямой отолитометрии широкого распространения не получили. С учетом взаимозависимости и взаимовлияния отолитового и купулярного отделов анализатора В.И. Воячек предложил методику, названную им "двойной 51     опыт с вращением" и известную в литературе как "ОР по Воячеку". опыт с вращением" и известную в литературе как "ОР по Воячеку".Отолитовая реакция (ОР). Обследуемый сидит в кресле Барани и наклоняет голову вместе с туловищем на 90° вперед и вниз. В таком положении его вращают 5 раз в течение 10 с, затем кресло останавливают и ожидают 5 с, после чего предлагают открыть глаза и выпрямиться. В этот момент наступает реакция в виде наклона туловища и головы в сторону. Функциональное состояние отолитового аппарата оценивают по градусам отклонения головы и туловища^рт средней линии в сторону последнего вращения. Учитывают также выраженность вегетативных реакций. Так, отклонение на угол от 0 до 5° оценивают как I степень реакции (слабая); отклонение на 5—30° — II степень (средней силы); наконец, отклонение на угол более 30° — III степень (сильная), когда обследуемый теряет равновесие и падает. Угол рефлекторного наклона в этой реакции зависит от степени влияния отолитового раздражения при выпрямлении туловища на функцию передних полукружных протоков. Помимо соматической реакции, в этом опыте учитывают вегетативные реакции, которые могут быть также трех степеней: I степень — побледнение лица, изменение пульса; II степень (средняя) — холодный пот, тошнота; III степень — изменение сердечной и дыхательной деятельности, рвота, обморок. Опыт двойного вращения широко применяют при обследовании здоровых людей в целях профессионального отбора. При отборе в авиации, космонавтике для исследования чувствительности обследуемого к кумуляции вестибулярного раздражения широкое распространение получила предложенная К.Л. Хиловым еще в 1933 г. методика укачивания на четырех-штанговых (двухбрусковых) качелях. Площадка качелей совершает колебания не как обычные качели — по дуге, а остается постоянно параллельной полу. Испытуемый находится на площадке качелей лежа на спине или на боку, с помощью методики электроокулографии регистрируют тонические движения глаз. Модификация метода с использованием небольших дозированных по амплитуде качаний и регистрацией компенсаторных движений глаз получила название "прямая отолитомет-рия". Непрямая отолитометрия основана на феномене "последовательного зрительного образа". Методика была предложена М. Fischer (1930). Больной сидит на кушетке в темной комнате, на уровне его глаз на расстоянии 25 см находится щелевая лампа; дают яркую вспышку света в виде вертикальной полоски шириной 2 мм. При этом на сетчатке возникает субъективный последовательный зрительный образ в виде такой же полоски, сохраняющийся в течение 1—3 мин. Затем пациента медленно укладывают на бок. Такая перемена положения тела 52 Р  ис. 1.21. Исследование равновесия на ста-билометрической платформе. ис. 1.21. Исследование равновесия на ста-билометрической платформе.и головы со смещением на 90° вызывает раздражение отолитового аппарата и противовращение глаз, что приводит к смещению последовательного зрительного образа на сетчатке. Обследуемый открывает глаза и устанавливает подвижную стрелку круга, находящегося перед ним и разделенного на 360°, параллельно зрительному образу; так определяют угол смещения зрительного образа. Непрямую отолитометрию применяют не только при экспертизе и профессиональном отборе, но и в клинической практике. Стабилометрия. Среди объективных методов оценки статического равновесия все большее распространение получает метод стабилометрии, или постурографии {posture — поза). Метод основан на регистрации колебаний центра давления тела пациента, поставленного на специальной стабилометрической платформе (рис. 1.21). Колебания тела регистрируют раздельно в сагиттальной и фронтальной плоскостях, рассчитывают целый ряд показателей, объективно отражающих функциональное состояние системы равновесия. Результаты обрабатывают и обобщают с помощью компьютера. В сочетании с набором функциональных проб компьютерная стабилометрия 53    является высокочувствительным методом и используется для выявления вестибулярных расстройств на самой ранней стадии, когда субъективно они еще не проявляются [Лучихин Л.А., 1997]. является высокочувствительным методом и используется для выявления вестибулярных расстройств на самой ранней стадии, когда субъективно они еще не проявляются [Лучихин Л.А., 1997].Стабилометрия находит применение в дифференциальной диагностике заболеваний, сопровождающихся расстройством равновесия. Например, функциональная проба с поворотом головы [Пальчун В.Т., Лучихин Л.А., 1990] позволяет на ранней стадии дифференцировать расстройства, обусловленные поражением внутреннего уха или вертебрально-базилярной недостаточностью. Метод дает возможность ^контролировать динамику развития патологического процесса пр1Гнарушении функции равновесия, объективно оценивать результаты лечения. 1.5. Эзофагоскопия Эзофагоскопия является основным методом исследования пищевода. Она производится как в порядке оказания скорой медицинской помощи (например, при удалении инородных тел пищевода), так и для осмотра стенок пищевода при травмах пищевода, подозрении на опухоль и др. Перед эзофагоскопией проводят общее и специальное обследование. Уточняют состояние больного, противопоказания к эзофагоскопии. Специальное обследование включает рентгенологическое исследование гортаноглотки, пищевода и желудка с контрастной массой. Инструментарий. Бронхоскопы Брюнингса, Мезрина, Фриделя и волоконная оптика. Кроме того, в кабинете для исследования должны быть электроотсос, набор щипцов для удаления инородных тел и взятия кусочков тканей для гистологического исследования. Подготовка больного. Манипуляцию проводят натощак или через 5—6 ч после последнего приема пищи. За 30 мин до начала эзофагоскопии взрослому больному подкожно вводят 1 мл 0,1 % раствора сульфата атропина и 1 мл 2 % раствора промедола. Съемные зубные протезы должны быть сняты. Обезболивание. Эзофагоскопию взрослым и детям старшего возраста можно проводить под наркозом или местной анестезией, маленьким детям — только под наркозом. Местную анестезию применяют в тех случаях, когда отсутствуют местные и общие отягощающие факторы (перфорация или ранение пищевода, общие заболевания и т.д.). Для обезболивания у взрослых используют 5—10 % раствор кокаина или 2 % раствор дикаина с добавлением 0,1 % раствора адреналина. После двукратной пульверизации глотки этим же составом 3—4 раза последовательно смазывают слизистую оболочку глотки и гортани. Анестезия наступает тогда, когда больной не реагирует 54 рвотным движением и кашлем на смазывание гортаноглотки и входа в пищевод. Интратрахеальный наркоз всегда предпочтителен, он абсолютно показан в тех случаях, когда эзофагоскопию проводят при наличии местных или общих отягощающих факторов. К местным факторам относятся инородное тело больших размеров, ранение или воспаление стенки пищевода, кровотечение из пищевода, результат неудавшейся попытки удаления инородного тела под местным обезболиванием и др. К общим факторам следует отнести психические заболевания, глухонемоту, нарушения функции сердечно-сосудистой системы, общие заболевания, вызывающие расстройства тех или иных жизненно важных функций организма. Положение больного. Если эзофагоскопию проводят под местной анестезией, больной сидит на специальном кресле Брюнингса. За больным стоит помощник, удерживающий его голову и плечи в нужном положении. У детей эзофагоскопию проводят в положении лежа на спине. Техника эзофагоскопии (рис. 1.22). Перед началом эзофагоскопии выбирают трубку соответствующего размера (с учетом уровня повреждения пищевода или застрявшего инородного тела). Если эзофагоскопию проводят под местной анестезией, больной широко открывает рот и высовывает язык. Дыхание должно быть ровным. Врач накладывает салфетку на высунутую часть языка и захватывает пальцами левой руки язык так же, как при непрямой ларингоскопии. Правой рукой врач вводит трубку эзофагоскопа с угла рта в ротоглотку, затем переводит ее в гортаноглотку, конец трубки должен быть строго по средней линии. В этот момент следует осмотреть ямки надгортанника. Отодвигая клювом трубки надгортанник кпереди, трубку продвигают к черпал обидным хрящам. В этом месте в просвете трубки бывает виден вход в пищевод. Далее под контролем зрения больного просят сделать глотательное движение, что способствует расширению входа в пищевод, и затем трубку продвигают ниже. Непременным условием дальнейшего продвижения эзофагоскопа является совпадение осей трубки и пищевода. При осмотре видна розовая слизистая оболочка, собранная в продольные складки. При правильно производимой эзофагоскопии определяются сужение и расширение просвета пищевода синхронно с дыхательными движениями. При погружении трубки в нижнюю треть пищевода видно, что просвет его становится узким, приобретая щелевидную форму при прохождении уровня диафрагмы. Извлекать трубку следует медленно. В этот же момент, направляя круговыми движениями дистальный конец по слизистой оболочке, производят тщательный осмотр. Эзофагоскопия под наркозом имеет ряд особенностей. Во- 55      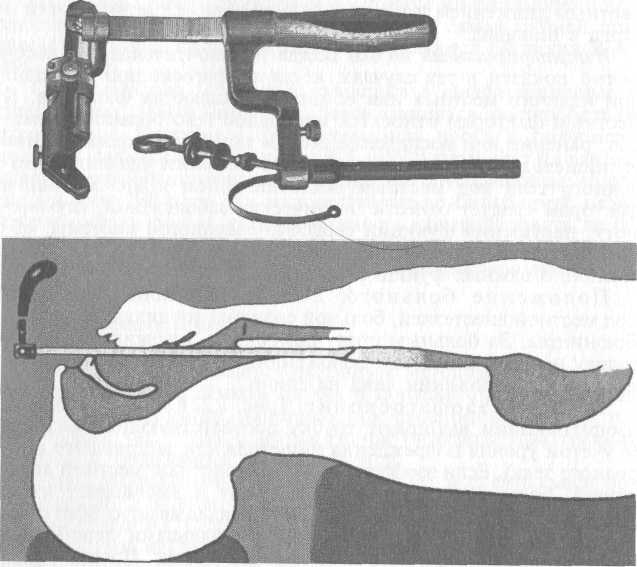 Рис. 1.22. Техника эзофагоскопии. первых, врач пальцами левой руки открывает широко рот больного, лежащего на спине. Через угол рта эзофагоскопическую трубку проводят ко входу в пищевод. Совершенно без усилий трубку через рот пищевода вводят в его просвет, однако зияния просвета, как при эзофагоскопии под местной анестезией, в положении больного сидя, нет. 1.6. Трахеобронхоскопия Исследование трахеи и бронхов производят с диагностической и лечебной целью теми же приборами, какими осматривают пищевод. Осмотр дыхательных путей может быть однократным или многократным. Диагностический осмотр трахеи и бронхов показан в случаях дыхательной дисфункции при наличии новообразований, возникновении трахеопищеводного свища, ателектазе (любой локализации) и т.д. С лечебной целью трахеобронхоскопию в 56 оториноларингологии применяют главным образом при наличии инородных тел и склеромы, когда в подголосовой полости образуются инфильтраты или мембрана из рубцовой ткани. В этом случае бронхоскопическую трубку используют как буж. В терапевтической и хирургической практике трахеобронхоскопия является одним из основных мероприятий в лечении абсцедирующей пневмонии, абсцесса легкого. Не меньшую роль играет инструментальное исследование легких в практике лечения легочного туберкулеза. В зависимости от уровня введения трубки различают верхнюю и нижнюю трахеобронхоскопию. При верхней трахеобронхоскопии трубку вводят через рот, глотку и гортань, при нижней — через предварительно сформированное трахеотомическое отверстие (тра-хеостому). Нижнюю трахеобронхоскопию проводят чаще детям и лицам, у которых уже имеется трахеостома. Особого внимания заслуживает методика обезболивания. В настоящее время предпочтение следует отдавать общему обезболиванию (наркоз), тем более что на вооружении врача имеются специальные дыхательные бронхоскопы (система Фриделя). У детей осмотр трахеи и бронхов производят только под наркозом. В связи с изложенным выше введение в наркоз осуществляют в операционной в положении больного лежа на спине с запрокинутой головой. Наркоз дает анестезиолог. Преимущества общей анестезии перед местным обезболиванием состоят в надежности обезболивания, исключении психических реакций у обследуемого, релаксации бронхиального дерева и др. Методика введения трахеобронхоскопической трубки. Больной находится на операционном столе в положении лежа на спине с приподнятым плечевым поясом и запрокинутой головой. Удерживая пальцами левой руки нижнюю челюсть при раскрытом рте под контролем зрения (через трубку бронхоско-па) вводят бронхоскоп через угол рта в его полость. Дистальный конец трубки должен быть расположен строго на средней линии ротоглотки. Трубку медленно продвигают вперед, отдавливая язык и надгортанник. При этом становится хорошо обозримой голосовая щель. Вращая ручкой, дистальный конец трубки разворачивают на 45° и вводят его в трахею через голосовую щель. Осмотр начинают со стенок трахеи, затем исследуют область бифуркации. Под контролем зрения трубку вводят поочередно в главные, а затем в долевые бронхи. Осмотр трахеобронхиального дерева продолжают и при выведении трубки. Удаление инородных тел, взятие кусочков ткани для гистологического исследования производят с помощью специального набора щипцов. Для удаления слизи или гноя из бронхов используют отсос. После этой манипуляции больной должен в течение 2 ч находиться под наблюдением врача, так как в этом периоде возможно возникновение отека гортани и стенотического дыхания. 57   1.7. Схема записи истории болезни в ЛОР-стационаре 1.7. Схема записи истории болезни в ЛОР-стационареОбщие положения. Важнейшим аспектом работы врача в стационаре является ведение истории болезни пациента. Это документ, в котором содержатся все необходимые сведения о больном, развитии его заболевания, результатах клинико-лабо-раторного и инструментального обследования, об обоснованности и эффективности проводимого хирургического и консервативного лечения. История болезни имеет большое практическое, научное и юридическое значение. В нее вносят все данные, полученные при обследовании и лечении больного. Ее следует вести последовательно и четко, кратко и по существу, соблюдая принцип "минимальной достаточности", т.е. отражая в тексте не больше, но и не меньше того, что необходимо для достаточного представления о больном и его лечении. В истории болезни отмечают время (день, месяц, год, час) любой записи. Сокращения слов в тексте истории болезни, кроме общепринятых (т.е., т.к.), недопустимы. Все записи в истории болезни, а также подписи врачей и медицинских сестер должны быть четкими, разборчивыми. Титульный лист заполняют при поступлении больного в приемное отделение. Хотя этот раздел истории болезни оформляет медицинская сестра-регистратор, врач проверяет эту информацию и при необходимости вносит необходимые коррективы. В разделе "Лекарственная непереносимость (аллергия)" не только следует указать непереносимость отдельных лекарственных препаратов, пищевых продуктов и т.д., но и отметить характер наблюдаемых при этом нежелательных реакций. Запись в этой графе (так же, как и отметка на титульном листе о группе крови и резус-принадлежности пациента) должна сопровождаться разборчивой подписью лечащего врача. При первом знакомстве с больным необходимо также сделать отметку в пункте 15 на 2-й странице титульного листа о нетрудоспособности пациента в период, предшествовавший госпитализации (например, листок нетрудоспособности с ... по ..., или листка нетрудоспособности нет; группа инвалидности). Для больного, госпитализированного по экстренным показаниям, обязательна запись врача приемного отделения с обоснованием необходимости экстренной госпитализации и лечения в условиях стационара. Эта запись должна содержать жалобы больного, историю настоящего заболевания, краткие сведения из анамнеза жизни, объективные данные осмотра, диагноз, перечень и обоснование необходимых исследований и лечебных манипуляций или хирургических вмешательств, выполняемых экстренно в приемном отделении (в соответствии с инструкцией Минздрава РФ об обязательных исследованиях при Л ОР-заболеваниях). Необходимым предварительным условием любого медицин- 58 ского вмешательства на всех этапах пребывания больного в стационаре является информированное добровольное его согласие (статья 31 "Основ законодательства РФ об охране здоровья граждан"). Это согласие должно быть основано на полученной от медицинского работника в доступной для понимания форме достаточной информации о возможных вариантах медицинского вмешательства, предполагаемых методах диагностики и лечения и последствиях их применения для здоровья. В лечебных отделениях I ГКБ г. Москвы принято документально подтверждать это согласие подписью больного в истории болезни. Законодательно установлен конкретный возраст — 15 лет, по достижении которого пациент вправе самостоятельно принимать решение без уведомления родителей, т.е. сам может реализовать свое право на дачу такого согласия (статья 32 "Основ законодательства РФ об охране здоровья граждан"). Согласие на медицинское вмешательство в отношении лиц, не достигших возраста 15 лет, дают их родители (опекуны). Незнание данного положения врачами (особенно хирургических специальностей) может привести к нарушению прав человека (больного или его опекуна). Согласие на медицинское вмешательство у граждан, признанных в установленном законом порядке недееспособными (алкоголизм, психические расстройства, старческое слабоумие и т.п.), дают их законные представители — опекуны — после представления им сведений о состоянии здоровья пациента. При отсутствии законных представителей решение о медицинском вмешательстве принимает консилиум, в случае невозможности собрать консилиум при ур-гентной патологии — непосредственно лечащий (дежурный) врач с последующим уведомлением должностных лиц лечебно-профилактического учреждения и законных представителей больного. Не допускается разглашение сведений о больном, составляющих врачебную тайну (состояние здоровья, особенности операции, результаты анализов, прогноз заболевания и др.) без согласия пациента (статья 61 "Основ законодательства РФ об охране здоровья граждан"). В отделении больной, госпитализированный по экстренным показаниям, должен быть осмотрен дежурным врачом стационара при поступлении. В истории болезни делают краткую запись с изложением основных жалоб, анамнеза заболевания, ЛОР-статуса и общего статуса пациента. Указывают цель поступления больного в отделение, при показаниях проводят неотложное общее и лабораторное исследование согласно инструкции Минздрава РФ об обязательных исследованиях, делают врачебные назначения по лечению пациента, заполняют графу 9 "Предварительный диагноз (диагноз при поступлении)" стандартного титульного листа. Лечащий врач в отделении осматривает больного в день 59    поступления (если в отделение он доставлен до 14.00 рабочего дня) и не позднее 2-го дня с момента поступления, корректирует врачебные назначения. В это же время больного осматривает заведующий отделением и при необходимости консультант. Клинический диагноз проставляют в соответствующей графе на титульном листе истории болезни не позднее 3 сут со дня поступления больного, за исключением случаев, сложных в диагностическом отношении (в графу 10 вносят все Л ОР-диагнозы). поступления (если в отделение он доставлен до 14.00 рабочего дня) и не позднее 2-го дня с момента поступления, корректирует врачебные назначения. В это же время больного осматривает заведующий отделением и при необходимости консультант. Клинический диагноз проставляют в соответствующей графе на титульном листе истории болезни не позднее 3 сут со дня поступления больного, за исключением случаев, сложных в диагностическом отношении (в графу 10 вносят все Л ОР-диагнозы).Окончательный (заключительный) диагноз проставляет врач-куратор при выписке больного, причем в графу 11 вносят: а) основной диагноз (один), по поводу тсоторого проводилось лечение и определились исход и время лечения; б) сопутствующие ЛОР-диагнозы. Сопутствующий общий диагноз, отражающий патологию других органов и систем, вносят в графу 11 в. В графе 116 записывают осложнения заболевания (какие, когда возникли). В графу 13 вносят информацию о хирургическом вмешательстве (какое, когда), о развившихся осложнениях. Заведующий отделением осматривает больных при поступлении, вместе с лечащим врачом устанавливает клинический диагноз, определяет план обследования и лечения. Накануне перед операцией заведующий вновь осматривает больного и подписывает предоперационный эпикриз. В последующем, проводя еженедельные обходы больных отделения, заведующий вносит необходимые коррективы по ведению больных, что находит отражение в истории болезни. Наконец, больного заведующий осматривает перед выпиской, о чем в истории болезни лечащий врач делает соответствующую запись. В сложных клинических случаях лечащий врач и заведующий отделением принимают меры для вызова консультантов (невропатолога, офтальмолога и др.), организуют консилиум совместно с заведующим кафедрой или его заместителями (профессором, доцентом) по лечебной работе. Заведующий отделением как должностное лицо несет полную юридическую ответственность за лечение и пребывание больного в отделении. Врачи переменного состава (обучающиеся клинические ординаторы, интерны, врачи на рабочем месте) ведут клиническую документацию только под руководством заведующего отделением и врачей постоянного состава (старшего ординатора, штатных врачей, преподавателей кафедры). Осмотр больных, все лечебные мероприятия, в том числе и хирургические, врачи переменного состава выполняют только под руководством и с участием врача постоянного состава. Лечащие врачи (штатные и кафедральные) осматривают больных ежедневно, четко отражая в дневниковых записях динамику состояния больного и лечебные назначения. В сложных клинических случаях и в первые 3 дня после хирургического вмешательства делают более подробные записи. Если из- 60 за тяжести состояния возникает необходимость в динамическом наблюдении на протяжении суток, дежурный врач делает повторные записи в истории болезни, отражающие изменение состояния больного и характер проводимых лечебных мероприятий. Еженедельно обходы больных клиники и клинический разбор в сложных случаях осуществляют заведующий кафедрой и его заместители. Их заключения и рекомендации лечащий врач фиксирует в истории болезни. Схема истории болезни. Осмотр лечащим врачом совместно с заведующим отделения. Дата и время осмотра. Жалобы: 1) на состояние ЛОР-орга-нов; 2) на состояние других органов и систем. Анамнез заболевания. Анамнез субъективный (со слов больного): первые признаки и время начала ЛОР-заболевания, динамика его течения, характер предшествующего лечения, его эффективность (подробно); если ранее проводилось хирургическое лечение, по возможности указать его объем. Анамнез объективный: 1) данные по справкам, рентгенограммам и другим документам по ЛОР-заболеванию; 2) то же по другим заболеваниям. Анамнез жизни. Сведения о наследственности, кратко — об имеющихся заболеваниях других органов и систем (сахарный диабет, психические заболевания, поражение сердечно-сосудистой системы и т.д.), перенесенных инфекционных заболеваниях (туберкулез, венерические заболевания, вирусный гепатит, СПИД или ВИЧ-инфицированность), об условиях труда и быта, о вредных привычках (употребление наркотиков, токсикомания, курение, потребление алкоголя и др.). Отмечают наличие аллергических проявлений (непереносимость лекарств, отдельных пищевых продуктов, бронхиальная астма, отек Квинке, экзема, аллергический ринит) как у самого больного, так и у его родителей и детей. Указать, получал ли ранее больной лечение кортикостероидными препаратами. Настоящее состояние (statuspraesens). Общее состояние (удовлетворительное, средней тяжести, тяжелое). Положение больного (активное, пассивное, вынужденное). Телосложение (нормостеническое, гиперстеническое, астеническое). Питание (повышенное, пониженное, нормальное). Кожные покровы и видимые слизистые оболочки: цвет (бледно-розовый, синюшный, желтушный, бледный, землистый); наличие пигментации, высыпаний, телеангиэктазий, рубцов, трофических изменений. Подкожная жировая клетчатка (развитие, места наибольшего отложения жира), отеки (локализация, распространенность, выраженность). Периферические лимфатические узлы: локализация пальпируемых лимфатических узлов, их величина, консистенция, болезненность, подвижность, сращение между собой и с окружающими тканями, состояние кожи над узлами. Нервная система. Сознание (ясное, спутанное). Наличие 61  неврологических расстройств. Менингеальная и очаговая симптоматика. Функции черепных нервов: острота зрения, диплопия, птоз, объем движений глазных яблок, реакция зрачков на свет, симметричность носогубных складок при оскале зубов; положение языка при высовывании. неврологических расстройств. Менингеальная и очаговая симптоматика. Функции черепных нервов: острота зрения, диплопия, птоз, объем движений глазных яблок, реакция зрачков на свет, симметричность носогубных складок при оскале зубов; положение языка при высовывании.Состояние психики. Ориентировка в месте, времени и ситуации, соответствие интеллекта возрасту. Опорно-двигательный аппарат (состояние мышц, костей, суставов). Система органов кровообращения. Аускультативно тоны сердца, ритм, артериальное давление, пульс. Система органов дыхания. Частота дыхательных движений. При наличии одышки указать ее характер (инспираторная, экспираторная, смешанная). Перкуссия легких (звук ясный легочный, притуплённый, коробочный, тимпанический). Аускультативно: легочное дыхание ослабленное, усиленное; везикулярное, жесткое, бронхиальное. Органы пищеварения. Пальпация и перкуссия органов брюшной полости (печень, селезенка). Физиологические отправления. Мочеполовая система. Дизурические расстройства, определение симптома Пастернацкого. Эндокринная система. Увеличение или уменьшение массы тела, жажда, чувство голода, ощущение жара, ознобы, мышечная слабость, блеск глаз. Пальпация щитовидной железы (величина и консистенция, болезненность). ЛОР-органы. При наружном осмотре обращают внимание на внешний вид ЛОР-органов. Отмечают изменения формы наружного носа, области проекции на лицо стенок лобных и верхнечелюстных пазух, ушной раковины, шеи (например, "имеется западение спинки носа в костном отделе", "смещение пирамиды носа вправо" и т.д.). Перед эндоскопией соответствующего ЛОР-органа пальпируют регионарные лимфатические узлы, передние и нижние стенки лобных пазух, места выхода первой и второй ветвей тройничного нерва, передние стенки верхнечелюстных пазух, хрящи гортани и т.д. Последовательно исследуют все ЛОР-органы. Нос и околоносовые пазухи. Носовое дыхание исследуют с помощью пробы с ваткой, что позволяет оценить его как свободное или затрудненное (затруднен вдох или вьщох). При необходимости проводят ринопневмометрию. При наличии жалоб на расстройство обоняния выполняют одориметрию с помощью набора пахучих веществ: 0,5 % раствор уксусной кислоты (№ 1), 70 % раствор этилового спирта (№ 2), настойка валерианы (№ 3), нашатырный спирт (№ 4). Для более точного исследования обоняния используют ольфак-тометры. Переднюю риноскопию проводят последовательно сначала 62 справа, затем слева. Раздельно для той и другой стороны регистрируют состояние преддверия полости носа, обращают внимание на вид слизистой оболочки (цвет, блеск, влажность), расположение перегородки носа (при наличии деформации указывают ее характер, локализацию, выраженность, преимущественное смещение в ту или иную сторону), размеры носовых раковин, ширину просвета носовых ходов, на наличие в их просвете отделяемого и его характер (слизистый, гнойный, геморрагический секрет, корки). При необходимости определяют сократительную способность слизистой оболочки носа при анемизации. Носоглотка (эпифарингоскопия). Носоглотку осматривают при задней риноскопии либо с помощью эндоскопа. Отмечают состояние слизистой оболочки, глоточной (аденоиды I, II или III степени, признаки аденоидита) и трубных миндалин, глоточного отверстия слуховой трубы, вид заднего края сошника, просвет хоан, задние концы носовых раковин, наличие и характер отделяемого в задних отделах носовых ходов. При необходимости проводят пальцевое исследование. При ороскопии обращают внимание на состояние слизистой оболочки полости рта, зубов и десен (наличие и выраженность зубного кариеса, пародонтоза, периодонтита), выводных протоков слюнных желез. Ротоглотка {мезофарингоскопия). Слизистая оболочка (цвет, блеск, влажность), состояние небных дужек (гипереми-рованы, инфильтрированы, отечны, спаяны с миндалинами), размер небных миндалин (за дужками, гипертрофия I, II, III степени), их поверхность (гладкая или бугристая), состояние лакун (не расширены или расширены), наличие в них патологического секрета (при надавливании выделяются казеозные, гнойные пробки, жидкое, густое гнойное отделяемое), состояние слизистой оболочки и лимфоидных образований задней стенки глотки. Функция глотания: оценивают симметричность и подвижность мягкого неба. Гортаноглотка (гипофарингоскопия). Симметричность стенок глотки (грушевидных карманов), наличие слюнных "озер" или инородных тел, размер и состояние язычной миндалины. Ямки надгортанника в норме свободны. Гортань. В норме гортань правильной формы, пассивно подвижна, симптом хруста хрящей выражен. Пальпация регионарных лимфатических узлов. При непрямой ларингоскопии оценивается состояние слизистой оболочки надгортанника, черпалонадгортанных и вестибулярных складок, области чер-паловидных хрящей, межчерпаловидного пространства. В норме она розового цвета, влажная, блестящая, с гладкой поверхностью. Голосовые складки перламутрово-серые, при фонации симметрично подвижные, полностью смыкаются, при вдохе голосовая щель широкая (в норме от 15 до 19—20 мм), подго- 63    лосовая полость свободная. Голос звучный, дыхание свободное. Патологию конкретно отмечают и характеризуют. лосовая полость свободная. Голос звучный, дыхание свободное. Патологию конкретно отмечают и характеризуют.Уши {отоскопия). При наружном осмотре последовательно отражают форму ушных раковин, наличие воспалительных инфильтратов, ран в околоушной области, изменений со стороны раковин и наружных слуховых проходов. Оценивается болезненность при пальпации околоушной области, козелка и наружного слухового прохода. Отоскопию выполняют сначала на стороне здорового, затем пораженного уха; если оба уха беспокоят пациента, то начинают с того, где нет выделений. Оценивают характер и количество отделяемого в наружном слуховом проходе (отделяемое слизистое, гнойное, геморрагическое, в количестве 1—2 ватников и более, без запаха или с ихорозным запахом), ширину и форму наружного слухового прохода (наличие воспалительных изменений кожи, серные массы, экзостозы, нависание задне-верхней стенки). При описании барабанной перепонки (Mt) обращают внимание на ее цвет (в норме серая с перламутровым оттенком) и опознавательные пункты: короткий (латеральный) отросток и рукоятка молоточка, световой конус, передняя и задняя молоточковые складки. При патологии Ml может быть гипе-ремирована, инфильтрирована, втянута или выбухает, утолщена, световой конус укорочен или отсутствует. При наличии перфорации определяют ее размеры, локализацию, форму, тип (краевая, ободковая); зияющая или имеется пульсирующий рефлекс. Иногда через обширное перфорационное отверстие видны образования барабанной полости (утолщенная слизистая оболочка, грануляции, остатки слуховых косточек и т.д.). Если у больного жалоб на состояние слуха нет, исследуют восприятие шепотной речи, результат фиксируют для каждого уха в форме ШР AD и AS 6 м. В том случае, если слух снижен и при наличии выявленной патологии уха обязательно надо составить слуховой паспорт, исследовать барофункцию слуховых труб. При наличии жалоб на головокружение и расстройство равновесия исследуют вестибулярную функцию и результаты вносят в паспорт регистрации функционального исследования вестибулярного анализатора. Результаты исследования слуха шепотной и разговорной речью, а также камертонами вносят в слуховой паспорт (схема заполнения слухового паспорта представлена в разделе 1.4.1). В том случае, если имеются отклонения при выполнении вестибулярных тестов, дополнительно проводят калорическую и вращательную пробы, а при наличии расстройств равновесия — стабилометрию. Результаты вестибулометрического исследования врач-вестибулолог анализирует и делает заключение. 64 Паспорт результатов функционального исследования вестибулярного .„отппя и некотстых мозжечковых проб
Завершая осмотр больного, лечащий врач должен анализировать результаты исследований, выполненных ранее амбула-торно или в других лечебных учреждениях (анализы, рентгенограммы, ЭКГ, аудиограммы, заключения консультантов, выписки из истории болезни и т.д.). Наиболее значимые из этих документов учитывают при установлении диагноза наряду с результатами исследований в стационаре. Клинический диагноз. Его устанавливают после совместного осмотра больного лечащим врачом и заведующим отделением и формулируют в соответствии с номенклатурой или общепринятой классификацией. План обследования и лечения. Его составляет лечащий врач совместно с заведующим отделением при первом осмотре в стационаре. В лечебных учреждениях Москвы в соответствии с требованиями страховой медицины при планировании диагностических и лечебных процедур необходимо учитывать рекомендации руководства "Медицинские стандарты стационарной помощи" (Москва, 1997). При назначении дополнительных исследований, выходящих за рамки "стандартов", необходимо их обоснование в истории болезни. В плане указывают необходимые общеклинические, биохимические, рентгенологические и специальные функциональные (ЭКГ, ЭЭГ, РЭГ, допплерография, ангиография и т.д.) исследования, примененные оториноларингологические методы (аудиологические, вестибулометрические и т.д.); отмечают необходимые консультации представителей смежных специальностей, планируемое хирургическое лечение с указанием метода анестезии. 65   Осмотр заведующего отделением. Подтверждение клинического диагноза, согласие с планом обследования и лечения больного, дополнения. Осмотр заведующего отделением. Подтверждение клинического диагноза, согласие с планом обследования и лечения больного, дополнения.Предоперационной эпикриз. 1. Указывают фамилию, имя и отчество (ФИО), возраст больного, клинический диагноз, объективные признаки хирургического заболевания (например, имеется выраженное искривление перегородки носа в костно-хрящевом отделе с нарушением функции дыхания).
Если операцию планируют с участием анестезиолога, то до оперативного вмешательства должна быть запись указанного специалиста о состоянии больного и необходимой подготовке к проведению наркоза. Операция (название, номер). Дата и время начала и окончания операции. Анестезия местная ... (или наркоз). Последовательно отметить: разрез ... отсепаровка ... удаление ... вскрытие ... обнажение ... ревизия под микроскопом ... тампонада ... наложение швов ... повязка ... Отметить кровопотерю ..., особенности патологического процесса, осложнения (если были), состояние больного после выхода из наркоза и сразу после , операции. Указать, какой материал направлен для патогисто-логического исследования. Послеоперационный диагноз. Назначения. Подпись хирурга. Подпись ассистента. Все операции (назначения, результат, исход) контролирует лично заведующий отделением, а при необходимости заведующий кафедрой или его заместители. Ведение дневника. В первые 3 дня после операции в дневнике лечащий врач делает развернутые записи, в тяжелых случаях ведут ежедневные подробные дневники с записями дежурного врача, отражающими динамику состояния больного в период, когда лечащий врач отсутствовал. Записи в дневнике должны содержать отметки лечащего врача о получении результатов выполненных лабораторных и функциональных исследований 66 с трактовкой этих результатов. В дневнике лечащий врач также должен обосновать все новые назначения. Каждые 10 дней обязательно оформляют этапный эпикриз, в котором кратко отражают состояние больного, основные результаты проведенного обследования и лечения (в том числе хирургического), указывают план дальнейшего ведения больного. Если больной нетрудоспособен в течение 30 дней (с учетом дней нетрудоспособности до поступления в стационар), то его направляют на клинико-экспертную комиссию (КЭК) для оценки обоснованности и необходимости дальнейшего продления листа нетрудоспособности. В случае, если нетрудоспособность длится 4 мес, обязательным является направление больного на медико-социальную экспертную комиссию (МСЭК) для решения вопроса о целесообразности перевода его на инвалидность или возможности дальнейшего продления листка нетрудоспособности (при наличии перспектив излечения). Накануне перед выпиской заведующий отделением проводит осмотр больного, оценивая его объективное состояние, результаты хирургического лечения с указанием функций ЛОР-органов, дает рекомендации по дальнейшему лечению по месту жительства. Выписной эпикриз. Фамилия, инициалы, находился (лась) в ЛОР-отделении с ... по ... г. по поводу ... (окончательный диагноз) ... "..." ... 200 ... г. произведена операция ... под ... анестезией ... (полное название операции). Операция и послеоперационный период без осложнений (указать особенности хода операции, основные операционные находки, результаты гистологического исследования, особенности послеоперационного периода). В настоящее время: кратко объективная картина оперированного органа (например, умеренно выраженные реактивные явления) и функция (например, слух на правое ухо до операции: ШР — у раковины; при выписке: ШР — 3 м). Выписывается в удовлетворительном состоянии под наблюдение отоларинголога районной поликлиники, рекомендовано • •■ (число дней наблюдения, характер лечебных воздействий, число дней домашнего режима). Подпись лечащего врача. Подпись заведующего отделением. (Заместитель главного врача больницы по хирургии) При выписке лечащий врач заполняет также карту выбывшего из стационара.    Человек, которому некогда позаботиться о своем здоровье, подобен ремесленнику, которому некогда наточить свои инструменты. И. Мюллер |
