|
|
Пальчун В.Т. Учебник по ЛОР М.Медицина 2002г.. Пальчун Владимир Тимофеевич
Лечение. Оно определяется стадией (инфильтративной или абсцедирующей) и тяжестью заболевания, может быть консервативным или хирургическим.
Консервативная терапия показана в стадии инфильтрации, когда нет признаков абсцедирования фурункула. Лечение включает массивные дозы антибиотиков широкого спектра действия (цефалоспорины, макролиды, фторхинолоны и др.), антигистаминные препараты, анальгетики, жаропонижающие средства. В начальной стадии инфильтрата местно используют повязки с мазью Вишневского, спиртовые компрессы. С целью неспецифической иммунотерапии, когда фурункулы рецидивируют, назначают аутогемотерапию по следующей схеме. Кровь из локтевой вены больного инъецируют ему же в область задневерхнего квадранта ягодицы. В 1-й день берут из вены и инъецируют в мышцу 2 мл крови, на 2-й день — 4 мл, на 3-й день — 6 мл и так каждый день прибавляют по 2 мл. На 5-й день объем крови равен 10 мл. Затем в течение последующих 5 дней объем каждой инъекции уменьшают на 2 мл.
При тяжелом течении, карбункуле или угрозе орбитальных и внутричерепных осложнений увеличивают дозу или назначают антибиотики другой группы и добавляют антикоагулянтную терапию, которую также проводят по определенной схеме.
Хирургическое лечение — широкое вскрытие гнойника с удалением гнойно-некротизированных тканей и налаживание дренажа, производят без промедления в стадии абсцедирования фурункула.
Операцию выполняют под кратковременным наркозом или местной анестезией. После вскрытия фурункула абсцесс дренируют резиновой полоской, накладывают повязку с гипертоническим раствором — 10 % раствором хлорида натрия, которую необходимо периодически увлажнять тем же раствором, можно использовать левомеколевую, левосиновую мази и др. Хирургическое лечение должно проводиться на фоне массивной антибактериальной, детоксикационной и симптоматической терапии.
Некоторые авторы отрицательно относятся к оперативным вмешательствам при абсцедировании фурункула, однако мы рекомендуем хирургическую тактику как метод выбора, широко проверенного нами в клинике. Это соответствует и закону хирургии — Ubipus, ubievacua(где гной — там вычищай).
92
2.3.3. Рожистое воспаление
Рожа (erysipelas) (син. огонь святого Антония) — инфекцион-но-аллергическое заболевание кожи и подкожной жировой клетчатки, поражающее поверхностную лимфатическую систему кожи' вызывается ^-гемолитическим стрептококком группы А.
Патогенез. Входными воротами инфекции служит кожа или слизистая оболочка. Возможен гематогенный занос возбудителя из очагов стрептококковой инфекции. В результате воздействия стрептококков и их токсинов развивается серозное или серозно-геморрагическое воспаление в коже с явлениями лимфангита, артериита, флебита.
Предрасполагающими факторами являются трофические язвы нижних конечностей, сахарный диабет, иммунодефицитные состояния.
Клиника. Заболевание начинается остро, появляются озноб, общая слабость, головная боль, температура тела повышается д0 39—40 "С, иногда бывают рвота, суставные боли. В 1-е сутки возникают отек, гиперемия и болезненность пораженного участка кожи. Позже увеличиваются регионарные лимфатические узлы. Кожные проявления начинаются с зуда и чувства напряженности кожи. Затем через несколько часов возникает небольшой очаг эритемы, быстро увеличивающийся в размерах. При тяжелых формах поражения кожи появляются эрите-матозно-буллезные или эритематозно-геморрагические изменения с гнойно-септическими некротическими поражениями участков кожи. Эритематозно-буллезная форма рожи отличается от геморрагической тем, что при первой пузыри заполнены серозным, а при второй геморрагическим содержимым.
При поражении лица очаг эритемы часто симметричен, распространяется на нос и щеки, по форме напоминает бабочку. Эритема возвышается над интактной кожей, имеет равномерную яркую окраску, четкие границы.
Дифференциальная диагностика. Ее необходимо проводить с контактным дерматитом (отсутствуют общая интоксикация и подъем температуры тела), скарлатиной (высыпания распространены по всему телу), системной красной волчанкой (локализация только на лице, субфебрильная температура тела, наличие антиядерных антител).
Лечение. Препаратами выбора являются антибиотики пени-Циллиновой группы — феноксиметилпенициллин, пенициллин по 1 000 000—2 000 000 ЕД каждые 4—6 ч, полусинтетические пенициллины (ампициллин, оксациллин и др.). В качестве альтернативных препаратов используют эритромицин, цефалоспорины. Необходимы симптоматическая и детоксикационная терапия, витаминотерапия, аутогемотерапия. Местно можно использовать УФО (в эритемных дозах).
93
  2.3.4. Розовые угри и ринофима 2.3.4. Розовые угри и ринофима
Розовые угри (acne rosacea) — хроническое воспалительное заболевание сальных желез носа, обусловленное ангиопатией, ней-роэндокринными расстройствами и нарушением деятельности желудочно-кишечного тракта.
Иногда хроническое течение заболевания поддерживается обитающим в сальных железах клещом — железницей (demodexfolliculorum).
Предрасполагающими факторами являются злоупотребле
ние алкоголем, пряностями, перегревание, переохлаждение но
са, понижение иммунитета, заболевания желудочно-кишечного
тракта. /
В начальном периоде на коже появляются красные узелки, расширение подкожных сосудов, которые обычно локализуются в области хрящевой части наружного носа. В дальнейшем узелки увеличиваются, происходит разрастание (гипертрофия) всех слоев кожи, сальных желез, кровеносных и лимфатических сосудов в виде равномерного или дольчатого нароста. Нарост имеет бугристую поверхность (часто отмечают три бугра — кпереди и по бокам), сине-багровый или бледно-розовый цвет, может достигать больших размеров (5—8 см в диаметре). Такие безболезненные гипертрофические образования могут сильно обезображивать форму наружного носа, они называются ринофимой — носовой гриб, шишковидный нос (рис. 2.13, а). Последняя встречается редко, преимущественно у мужчин пожилого возраста.
Лечение. Лечение комплексное, его проводят с учетом стадии заболевания. При розовых угрях терапия направлена на восстановление процессов микроциркуляции в коже (никоти-нат ксантинола, эскузан), устранение нарушений пищеварения (фестал, мезим форте, хилак форте, бифидумбактерин). Осуществляют противовоспалительное лечение (метронидазол, преднизолон по 30 мг в день в течение 2 нед). Местная терапия включает резорциновые, борные и таниновые примочки, мет-ронидазоловую мазь и др.
При ринофиме показано хирургическое лечение. Под местным обезболиванием или наркозом острым скальпелем (бритвой) срезают гипертрофированные участки кожи на всю глубину утолщения без росткового слоя, моделируя нормальную форму носа (рис. 2.13, б). На раневую поверхность накладывают вазелиновую повязку. В процессе заживления покрытие эпидермисом раневой поверхности происходит из глубоких отделов оставшихся на коже желез, при этом грубые рубцы не образуются.
В некоторых случаях на раневую поверхность носа накладывают расщепленный кожный трансплантат, взятый с внут-
94
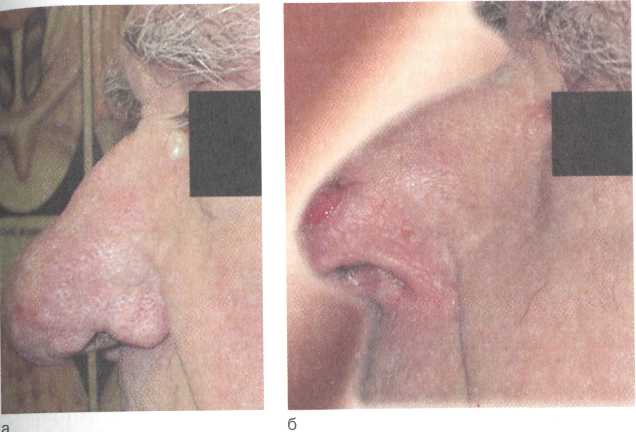
Рис. 2.13. Ринофима (вид сбоку).
а — до операции; б — через 2 нед после операции.
ренней поверхности плеча, его пришивают тонкой полиамидной нитью.
Профилактика. Необходимо соблюдение щадящего режима, не рекомендуется длительное пребывание на солнце, следует избегать переохлаждения, работы в помещениях с высокой температурой, посещения сауны. Важно соблюдать диету с ограничением пряностей, копченых и соленых продуктов, кофе, шоколада, алкоголя.
2.3.5. Сикоз преддверия полости носа
Сикоз, или фолликулит, входа в нос — ограниченное гнойное воспаление волосяных фолликулов и окружающих тканей преддверия полости носа, вызываемое стафилококками и стрептококками.
Инфекция часто вносится пальцами при удалении корок из преддверия полости носа, при расчесывании и микротравмах области входа в нос. Развитию инфекции способствуют гнойный ринит и синусит, сопровождающиеся выделениями из носа, которые раздражают кожу преддверия. Вход в нос при сикозе покрыт отдельными гнойничками и гнойными корочками, кожа в этом месте отечна, инфильтрирована. В ряде случаев процесс носит ограниченный характер, при этом для диагностики наиболее трудна локализация процесса в области
95
  верхнего угла кончика носа (recessusapicisnasi), так как это место трудно осмотреть. В связи с этим для осмотра используют маленькое носоглоточное зеркальце. верхнего угла кончика носа (recessusapicisnasi), так как это место трудно осмотреть. В связи с этим для осмотра используют маленькое носоглоточное зеркальце.
Клиника. Больного беспокоят зуд, жжение, болезненные трещины, боль и напряженность кожи входа в нос. В области волосяных фолликулов видны отдельные точечные гнойнички, из которых может выделяться гной, местами он высыхает и образует корки, затрудняющие носовое дыхание.
Для сикоза характерно длительное течение с частыми обострениями, которые продолжаются месяцами. Иногда здесь же возникает вторичная экзема, ухудшающая клиническое состояние больного.
Лечение. Оно обычно амбулаторное. Пораженную сикозом кожу обрабатывают спиртовым раствором борной или салициловой кислоты, затем для размягчения корок в преддверие полости носа закладывают левомеколевую, левосиновую, 3 % салициловую или белую ртутную мазь. Пинцетом удаляют все волоски пораженного участка кожи. Механическое удаление волос — очень болезненная процедура, поэтому иногда применяют рентгеновское облучение, которое способствует эпиляции волос и обладает противовоспалительным эффектом. При длительном и упорном течении заболевания местное лечение следует дополнить общей антибактериальной терапией, поливитаминами, эффективны противостафилококковый гамма-глобулин, аутогемотерапия.
При наличии гнойных заболеваний полости носа и около-носовых пазух необходимо их активное лечение.
2.3.6. Экзема носа
Экзема носа — хроническое рецидивирующее воспалительное заболевание кожи носа с острыми воспалительными изменениями в области преддверия полости носа, обусловленными серозным воспалением и полиморфизмом элементов сыпи.
Различают следующие виды экземы.
А Истинная (идиопатическая) экзема — сопровождается островоспалительной отечной эритемой с высыпанием группы мелких пузырьков, мокнутием и образованием корок.
Микробная экзема — развивается на месте хронических
очагов инфекции, образуя воспалительные крупнофес
тончатые ограниченные очаги.
Себорейная экзема — развивается на участках кожи, бо
гатых сальными железами (волосистая часть головы, уш
ные раковины, лицо и др.), в виде эритематозных шелу
шащихся пятен.
96
▲ Профессиональная экзема — возникает преимущественно на открытых участках кожи в результате воздействия профессиональных вредностей.
Клиника. Больного беспокоят покраснение, припухлость, мокнутие отдельных участков кожи, поверхностные слущива-ние эпидермиса и образование пузырьков, чаще в области преддверия полости носа и верхней губы. Иногда бывают зуд и трещины кожи в области воспалительного процесса, корки и трещины в области преддверия полости носа. Общее состояние обычно остается удовлетворительным. Экзема может способствовать развитию фурункулов, сикоза, рожи и других заболеваний. Учитывая многообразие причин и патогенетических особенностей возникновения и течения экземы, необходимы тщательное обследование больного, особенно его иммунологического статуса, желудочно-кишечного тракта, выявления вялотекущих инфекций, профессиональных и других вредностей и т.д.
Лечение. Терапия назначается совместно с дерматологом. Местная терапия включает мазевые повязки с противовоспалительными, антибактериальными препаратами (левомеколь, лево-син и др.), при импетигинизации — глюкокортикостероидные мази с антибиотиками (локакортен, синалар, белосалик и др.).
Общая терапия заключается в воздействии на обнаруженные при обследовании отклонения в общем статусе. Обычно назначают антигистаминные препараты (задитен по 1 мг утром и вечером и др.), детоксикационные средства (гемодез), иммуно-модуляторы (продигиозан, тактивин), витамины. При упорном течении рекомендуется курс кортикостероидной терапии (преднизолон по 30 мг в течение 10—14 дней.)
Необходимо устранить гнойные заболевания носа и около-носовых пазух, полости рта и другие очаги хронической инфекции.
2.3.7. Термические повреждения наружного носа
♦ Ожоги
Ожог (combustio) — повреждение тканей, вызванное тепловым, химическим, электрическим или радиационным воздействием.
Ожог носа (combustionasi) обычно не ограничивается пределами носа, а распространяется на какую-то часть лица или Другие участки тела. Глубина ожога зависит от интенсивности и длительности воздействия повреждающего агента.
Ожог I степени характеризуется появлением болезненной гиперемии кожи, незначительным отеком. В процесс вовлечены только поверхностные слои эпидермиса.
Ожог II степени сопровождается отслойкой повреж-
97
     денных слоев эпидермиса (до росткового слоя) с образованием пузырей, наполненных экссудатом. Эпидермис легко снимается с обнажением мокнущей поверхности. Реактивно-воспалительный процесс протекает по типу серозного отека и обычно не сопровождается нагноением и образованием рубцов. денных слоев эпидермиса (до росткового слоя) с образованием пузырей, наполненных экссудатом. Эпидермис легко снимается с обнажением мокнущей поверхности. Реактивно-воспалительный процесс протекает по типу серозного отека и обычно не сопровождается нагноением и образованием рубцов.
Ожог III степени протекает с полным или частичным некрозом всех слоев кожи, а иногда и подкожной жировой клетчатки. Формирующийся в последующем струп отпадает с образованием рубцовых деформаций кожи.
Ожог IV степени сопровождается поражением не только кожи, но и тканей, лежащих под собственной фасцией (мышцы, кости), вплоть до обугливания.
Лечение. Ожоги I и II степени расценивают как поверхностные, при которых возможна самостоятельная регенерация и восстановление кожных покровов, поэтому лечение консервативное. Местно применяют противсшикробные мази (окси-корт, левомеколь, левосин и др.), антигистаминные средства, симптоматические средства.
Ожоги III—IV степени относятся к глубоким и требуют восстановления кожного покрова оперативным путем.
♦ Отморожения
Отморожение — повреждение тканей, вызванное местным воздействием атмосферного холода или обусловленное контактом кожных покровов с экстремально холодными предметами.
При отморожении носа (congelationasi) клиническая картина зависит от интенсивности и длительности воздействия холодо-вого фактора и глубины повреждения.
При отморожении I степени кожные покровы бледные, иногда цианотичные, отечные. Беспокоят боль, зуд, парестезии в области отморожения.
Отморожение II степени характеризуется возникновением пузырей с серозным экссудатом на фоне гиперемирован -ной синюшной кожи. Заживление проходит обычно через 2— 3 нед без рубцовых деформаций.
Отморожение III степени протекает с образованием пузырей с геморрагическим экссудатом, явлениями некроза кожи и подкожной жировой клетчатки с формированием струпов черного цвета и последующей рубцовой деформацией тканей.
При отморожении IV степени происходит некроз всех слоев кожи, подлежащих мягких тканей и кости. Отторжение некротизированных участков затягивается на 5—6 мес и обычно осложняется гангреной, иногда мумификацией тканей.
Лечение. В легких случаях первая медицинская помощь заключается в доставке пострадавшего в теплое помещение; больному дают горячее питье. Осторожно мягкой тканью или рукой (но не снегом) растирают области обморожения, отмороженный участок согревают теплой водой (не выше 40 °С) в
98
течение 30 мин. При необходимости применяют седативные средства, анальгетики. Для предупреждения грубого рубцевания и ускорения заживления используют пересадку фиброб-ластов человека по методике, разработанной в Институте хирургии им. А.В. Вишневского.
При отморожениях III—IV степени больного госпитализируют в стационар, где проводят трансфузионную, антибактериальную, детоксикационную терапию, а также выполняют оперативные вмешательства (некрэктомия, ампутация и др.).
Во всех случаях термического повреждения кожных покровов больному проводят профилактику столбняка по общепринятой методике.
Здоровье не ценят, пока не приходит болезнь.
Т. Фуллер
2.4. Заболевания полости носа
Нарушение внешнего дыхания, которое может возникнуть вследствие травмы или воспалительных заболеваний, определяет целый ряд физиологических отклонений, которые были изложены при рассмотрении функции носа.
Ежегодно, по данным ВОЗ, каждый человек в среднем переносит 4—6 острых заболеваний верхних дыхательных путей, в большинстве с легким течением. Эти инфекционные заболевания верхних дыхательных путей могут вызывать более 300 различных микроорганизмов. Первым барьером специфической защиты человека от инфекции является слизистая оболочка носа и околоносовых пазух.
Хроническое неспецифическое воспаление слизистой оболочки полости носа — распространенное заболевание. Наиболее удобная клиническая классификация предложена Л.Б. Дай-няк (1987), согласно которой хронический ринит имеет следующие формы:
Катаральный ринит. ':.
Гипертрофический ринит:
а) ограниченный;
б) диффузный.
3. Вазомоторный ринит:
а) аллергическая форма;
б) нейровегетативная форма.
4. Атрофический ринит:
а) простая форма;
б) зловонный насморк, или озена.
Постоянное воздействие неблагоприятных факторов внешней среды (пыль, газ, сквозняки) способствует хронизации
99
     воспалительных заболеваний слизистой оболочки полости носа. Минеральная и металлическая пыль содержит твердые заостренные частицы, травмирующие слизистую оболочку; мучная, меловая, хлопчатобумажная, шерстяная и другая пыль состоит из мягких частиц, которые хотя и не травмируют слизистую оболочку, но, покрывая ее поверхность, приводят к гибели ресничек мерцательного эпителия, нарушая мукоцили-арный клиренс, а следовательно, и эвакуацию чужеродных тел из полости носа. воспалительных заболеваний слизистой оболочки полости носа. Минеральная и металлическая пыль содержит твердые заостренные частицы, травмирующие слизистую оболочку; мучная, меловая, хлопчатобумажная, шерстяная и другая пыль состоит из мягких частиц, которые хотя и не травмируют слизистую оболочку, но, покрывая ее поверхность, приводят к гибели ресничек мерцательного эпителия, нарушая мукоцили-арный клиренс, а следовательно, и эвакуацию чужеродных тел из полости носа.
Существенную роль в этиологии хронического ринита играют общие заболевания — сердечно-сосудистые, заболевания почек, алкоголизм, нарушения работы желудочно-кишечного тракта и др., а также местные факторы — сужение или обтура-ция хоан аденоидами, гнойное воспаление околоносовых пазух, искривление перегородки носа и др.
Таким образом, сочетанное воздействие некоторых экзогенных и эндогенных факторов в течение различного времени может обусловливать появление той^или иной формы воспаления слизистой оболочки полости носа.
2.4.1. Искривление перегородки носа
Искривление перегородки носа (deviatio septi nasi) — естественное (связанное с особенностями роста) либо приобретенное (травматическое) стойкое смещение костных или хрящевых структур перегородки носа, сопровождающееся нарушением носового дыхания.
Искривление перегородки носа является частой патологией в оториноларингологии. Причины его возникновения могут быть посттравматические (54 %), физиологические из-за несогласованного развития хрящевых и костных структур лицевого скелета (32 %), компенсаторные, обусловленные односторонним смещением полипами, опухолями (8 %) и др. Искривление перегородки носа может быть самым разнообразным по форме, локализации, протяженности и степени нарушения носового дыхания. Нередко наблюдается сочетание искривления, гребней, шипов, наростов на перегородке носа, располагающихся преимущественно на месте соединения хряща перегородки носа и сошника (рис. 2.14).
Клиника. В основном различают три вида деформации перегородки носа — искривление, гребень и шип или различные их сочетания. Деформации перегородки носа суживают просвет общего носового хода и затрудняют прохождение воздуха через нос.
Основной жалобой больного при деформациях перегородки носа являются затруднение носового дыхания, заложенность в носу, иногда слизистые или слизисто-гнойные выделения из носа. В некоторых случаях отмечаются периодические голов-
100
Р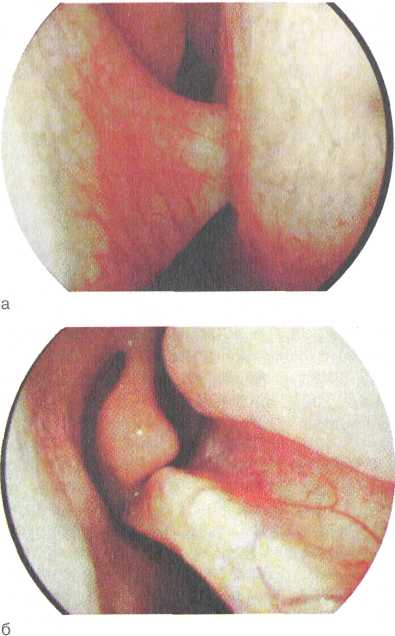 ис. 2.14. Искривление перегородки носа (эн ис. 2.14. Искривление перегородки носа (эн
дофотография). а — шип перегородки носа, упирающийся в нижнюю носовую раковину; б — гребень перегородки носа на всем ее протяжении.
ные боли, сухость в горле, заложенность и шум в ушах, понижение обоняния. Снижение аэрации околоносовых пазух в последующем может приводить к развитию в них воспаления на стороне поражения. Искривленная часть перегородки (шип, гребень) соприкасается с противоположной латеральной стенкой носа, давит на нее, раздражая слизистую оболочку, что вызывает рефлекторную головную боль. Давление искривленных частей перегородки носа может приводить к развитию вазомоторного ринита с переходом процесса на слуховую трубу и среднее ухо, блокаде остиомеатального комплекса.
Однако следует помнить, что иногда даже значительное искривление перегородки носа не вызывает у больного заметного ощущения нарушения носового дыхания, потому что воздух проходит над или под искривлением. Следовательно, показанием к оперативному лечению является не искривление перегородки носа как таковое, а жалобы больного и другие клинические проявления.
101
 Диагностика. Деформации перегородки носа диагностируются без затруднений. Диагноз устанавливают на основании жалоб больного, данных анамнеза, риноскопической картины. При недостаточном обзоре средних и задних отделов носа следует произвести анемизацию слизистой оболочки носа сосудосуживающим препаратом (0,1 % адреналина, нафтизином, галазолином и др.). Высокоинформативным методом уточнения характера и протяженности деформации перегородки носа является использование эндоскопов с различным углом зрения. Диагностика. Деформации перегородки носа диагностируются без затруднений. Диагноз устанавливают на основании жалоб больного, данных анамнеза, риноскопической картины. При недостаточном обзоре средних и задних отделов носа следует произвести анемизацию слизистой оболочки носа сосудосуживающим препаратом (0,1 % адреналина, нафтизином, галазолином и др.). Высокоинформативным методом уточнения характера и протяженности деформации перегородки носа является использование эндоскопов с различным углом зрения.
Диагностическим критерием у некоторых больных может служить результат объективного исследования носового дыхания — риноманометрии.
|
|
|
 Скачать 7.7 Mb.
Скачать 7.7 Mb.